Мази при фасциите стопы
Подошвенный фасцит является одним из воспалительных заболеваний ступней ног, которое сопровождается образованием микроразрывов фасции стопы. Это заболевание доставляет сильную жгучую боль и является причиной появления хромоты.
Диагностика
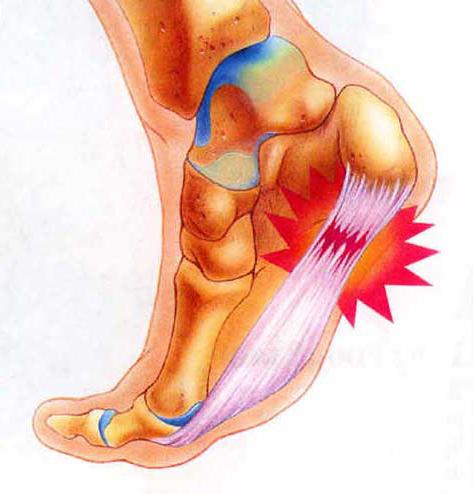
Если вы каждое утро с трудом встаете на ноги и вам сложно начать нормально ходить, то говорить о способах предотвращения этой проблемы уже поздно. В такой ситуации важно подтвердить болезнь подошвенный фасцит. Симптомы, профилактика и лечение этой проблемы – это удел врачей-хирургов. Не стоит заниматься самодиагностикой и тем более пытаться облегчить свое состояние. Даже при первых и единичных симптомах лучше посетить специалиста.
Поставить диагноз и назначить лечение подошвенного фасцита должен хирург. Хотя каждый сам может заподозрить у себя эти проблемы. Первым признаком являются утренние боли в ногах в районе свода стопы, которые уменьшаются к вечеру. Врач может подтвердить диагноз после исследования ахиллова сухожилия и трехглавой мышцы голени. Больные с подошвенным фасцитом не могут согнуть стопу дальше обычного прямого положения, у них не получается приблизить ее к себе. Также хирург подтверждает предположения о заболевании после исследования стопы, пальпации подошвенного апоневроза.
Наиболее точной является диагностика с помощью МРТ. При патологиях подошвенного апоневроза на снимках виден отек. Также это исследование позволяет увидеть скрытые переломы, фибромы или неврому нерва Бакстера. Это помогает избежать установки неправильного диагноза.
Методы лечения
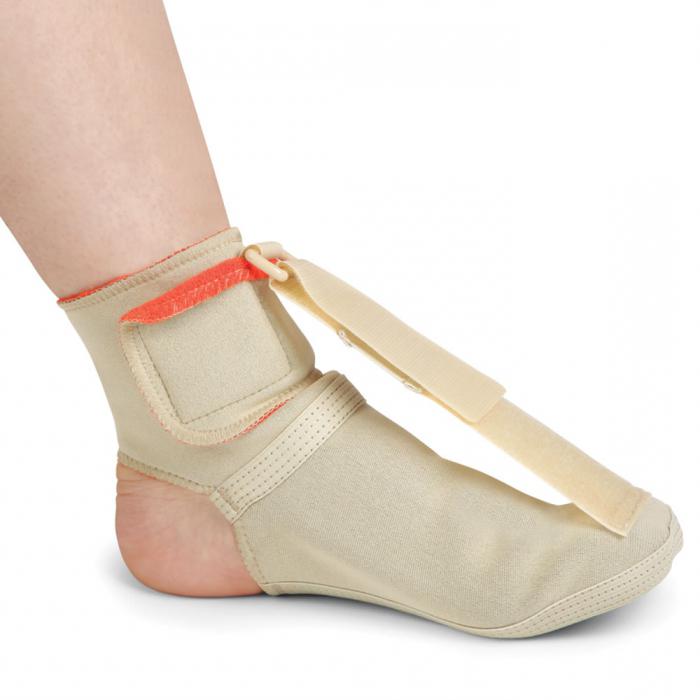
Не стоит отказываться от препаратов, назначенных врачом, если он подтвердил, что у вас подошвенный фасцит. Современные лекарственные средства позволяют снизить болезненные ощущения и предотвратить дальнейшее развитие болезни. Для этих целей врач назначит специальные ортопедические стельки и расскажет, как делать гимнастику. Без соблюдения этих рекомендаций надеяться на выздоровление не стоит. Также хорошие результаты дает использование специальных ортопедических шин, которые накладываются на ночь. Неплохое влияние оказывают физиотерапевтические процедуры.
Во многих случаях не обойтись без противовоспалительных средств. Нередко врачи назначают препараты "Диклофенак" или "Ибупрофен", или их аналоги. Если болезнь зашла настолько далеко, что человек не может самостоятельно с утра подняться с кровати, а обычные препараты не помогают, то могут быть назначены инъекции глюкокортикоидов.
В самых сложных случаях врач может порекомендовать даже операцию. Но речь о ней будет идти лишь после того, как будут испробованы все методы консервативного лечения.
Лечебная гимнастика
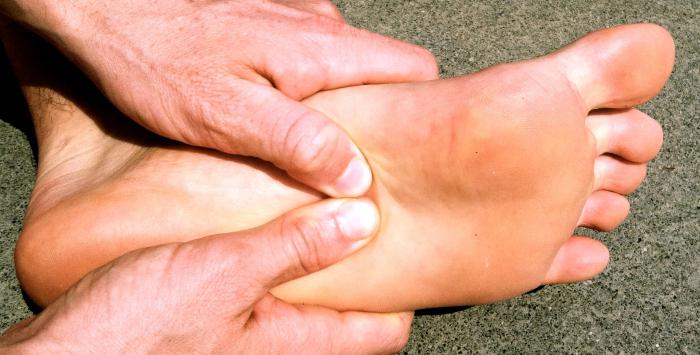
В качестве профилактики проблем и на ранних стадиях болезни важно растягивать ахиллово сухожилие и подошвенный апоневроз. Делать это можно с помощью простых упражнений, при которых стопу необходимо тянуть на себя. В домашних условиях можно делать массаж стопы как руками, так и с помощью небольшого порога между комнатами. Для этого достаточно перекатывать по нему стопу. В первые дни ощущения будут болезненными, но со временем они станут стихать. С помощью такого массажа и проводится лечение подошвенного фасцита, ведь при его выполнении будут работать связки и растягиваться подошвенный апоневроз. Полезно также поднимать небольшие предметы с пола пальцами ног. Ими же можно собирать расстеленное полотенце.
Помимо упражнений врач может посоветовать делать ледяной массаж. Для этого необходимо заморозить воду в бумажном пакете и водить им по стопе на протяжении 5 минут каждый вечер. При этом можно слегка надавливать на кожу для растяжения подошвенной фасции.
Медикаментозное лечение
Для быстрого облегчения состояния больного могут быть назначены и противовоспалительные препараты. Они помогают быстро унять боль, которую вызывает подошвенный фасцит. Лечение, мазь для которого также может быть назначена, заключается в том, чтобы уменьшить воспаление и предотвратить появление микроразрывов. На ночь вам могут порекомендовать наносить на стопу кремы "Ортофен" или "Кортизон".
Облегчить состояние могут лекарства "Ибупрофен", "Диклофенак" или "Напроксен". В запущенных случаях помогают лишь инъекции кортикостероидов. Но они лишь приносят временное облегчение, со временем боль может вернуться. Часто делать такие уколы нельзя, ведь это может привести к разрыву подошвенной фасции.
Физиотерапевтические процедуры
С помощью только обезболивающих и противовоспалительных средств лечение подошвенного фасцита не будет эффективным. Оно должно идти в комплексе с упражнениями на растяжку, правильными стельками в обувь и физиотерапевтическими процедурами.

Также может быть назначено лечение ультразвуком. С помощью этого метода ткани, на которые воздействует датчик, хорошо прогреваются. Вследствие этого уменьшается воспаление и стихает боль.
Народные методы
Наряду с медикаментозным лечением вы можете испробовать на себе способы, которые предлагает нетрадиционная медицина. Она направлена на то, чтобы уменьшить воспаление и предотвратить микроразрывы, которыми сопровождается подошвенный фасцит. Лечение народными средствами заключается в накладывании компрессов на проблемные места.
Делать их можно из семян льна (понадобится 2 горсти) и вымытых картофельных очистков. Для этого указанные компоненты перемешиваются, заливаются 2 стаканами воды и варятся до тех пор, пока не образуется густая кашица. Лечение подошвенного фасцита можно начинать, как только приготовленная смесь слегка остынет. В ней необходимо продержать ноги на протяжении 20 минут. Сполоснув и вытерев стопы, вы можете заняться растяжкой и массажем разогретых тканей, которые поразил подошвенный фасцит. Лечение народными средствами даст результаты достаточно быстро, если не забывать делать компрессы регулярно и интенсивно разминать после этого стопу.
Множество людей сталкиваются с таким заболеванием, как подошвенный фасциит. Эта болезнь имеет ряд симптомов, главный из которых – острая боль в пяточной области. При обнаружении первых признаков заболевания нужно немедленно обратиться в больницу для обследования и дальнейшего лечения. Существуют различные методы профилактики фасциита, которые помогут избежать его появления.
Определение и типы заболевания
Подошвенный фасциит – опасное заболевание, поражающее ступни. Эта болезнь характеризуется поражением фиброзной ткани на нижней поверхности стопы и требует немедленного лечения.
Типы заболевания:
- Плантарный (подошвенный) фасциит: характеризуется воспалением мягких тканей в области подошвенной фасции. В группе риска состоят военные и спортсмены, а также те, кто проводит большую часть времени на ногах и носит неудобную обувь.
![]()
- Некротический фасциит: редкий тип заболевания, который возникает в результате заражения клостридиями и стрептококковыми бактериями. Микроорганизмы проникают внутрь фасций через порезы и ссадины. Поражаются не только стопы, но и кисти, а также фиброзная ткань в области наружных половых органов.
В зависимости от локализации боли фасциит делится на:
- дистальный: в задней области пятки;
- проксимальный: в передней области пятки;
- передний: боль может достигать кончиков пальцев;
- узловой: в области фасции образуются узелки;
- двусторонний: поражает фасции на обеих стопах;
При появлении симптомов заболевания нужно немедленно обратиться к врачу для дальнейшей диагностики и лечения.
Проявления начальной стадии заболевания
Подошвенный фасциит (симптомы и лечение заболевания зависят от его стадии) на начальном этапе характеризуется следующими проявлениями:
- Боль в области пятки, которая особенно сильна утром и при увеличении физических нагрузок.
- Деформация стопы в результате снижения подвижности суставов.
- Судороги в области стопы и задней группы мышц голени, которые возникают при нагрузке на стопу после отдыха.
- Покраснение и припухлость кожи в пораженной области.
Причинами развития данных симптомов могут служить:
- плоскостопие;
![]()
- лишний вес и неправильная нагрузка на ноги;
- неудобная обувь и обувь на высоком каблуке;
- подагра;
- травмы стопы;
- врожденные особенности строения;
- воспалительный процесс в суставах стопы;
Главной причиной служат перегрузки, вызывающие повреждение подошвенной фасции, поэтому важно следить за количеством времени, проведенным на ногах.
Признаки острого фасциита
Острая форма заболевания характеризуется:
- повышением температуры в месте повреждения;
- обширными отеками в районе подошвы;
- цианозом кожных покровов;
- продолжительной жгучей болью в области медиального края стопы (особенно проявляется в процессе хождения);
- нарушениями подвижности суставов стопы;
- общей слабостью организма;
Подошвенный фасциит данной формы чаще всего возникает из-за острого разрыва подошвенной фасции, имеет данные симптомы и поддается различным методам лечения.
Симптомы хронического фасциита
Подошвенный фасциит со временем может перейти из острой формы в хроническую.
Она включает:
- появление очагов хронического воспаления в области повреждения;
![]()
- отложение солей кальция и снижение подвижности подошвенной фасции;
- снижение прочности и эластичности фиброзной ткани.
Хроническая форма до конца не поддается терапевтическим и народным методам лечения, врач способен устранить только осложнения данного заболевания.
Любая форма фасциита негативно влияет на биомеханику ходьбы человека: пациент старается не наступать на поврежденную стопу и поэтому неравномерно распределяет нагрузку тела. Из-за этого могут возникать гипертрофии и атрофии различных групп мышц голени.
Диагностика подошвенного фасциита
Подошвенный фасциит (симптомы и лечение определяются специалистом) можно спутать с другими болезнями. Диагностика данного заболевания проводится врачом путем визуального осмотра, пальпации пораженной области и других методик.
Врач использует следующие методы:
- Опрос пациента: необходим для общего представления о жалобах и возможной локализации боли. При опросе уточняются профессия пациента, условия и место проживания, наличие сопутствующих заболеваний.
- Пальпация: врач надавливает на пяточную область в момент сгибания стопы. При наличии заболевания пациент сразу почувствует жгучую боль.
- Рентгенологическое исследование стопы: показывает наличие возможных нарушений в области стопы.
- МРТ: назначают при подозрении на разрыв подошвенной фасции.
- Анализ крови: врач назначает его для определения наличия в организме бактерий, которые могли повлечь за собой некротический фасциит.
На основе результатов врач определяет тип заболевания и назначает необходимое лечение.
Медикаментозная терапия
Подошвенный фасциит (симптомы и лечение данного заболевания могут быть различными) требует индивидуального подхода к пациентам. Существуют лекарственные препараты, которые снижают воспаление, отеки и болевой синдром при фасциите.
Сюда относятся такие нестероидные противовоспалительные средства, как:
1. Ибупрофен: лекарственное средство, которое угнетает агрегацию тромбоцитов, способствует снижению развития воспаления.
- Назначается в виде суспензий для перорального приема и суппазиториев для ректального приема.
- Принимать по 200-800 г (зависит от формы болезни) 3 раза в сутки.
- Противопоказан при язвенной болезни желудка, повышенной чувствительности к препарату, заболеваниях сердца и беременности.
2. Индометацин: мощный анальгетик, снимает болевой синдром и препятствует дальнейшему синтезу эйкозаноидов.
- Назначается в виде геля для наружного применения в индивидуальной дозировке для каждого пациента.
- Противопоказан при индивидуальной непереносимости, беременности, для лиц моложе 14 лет, при язвенной болезни желудка и острой сердечной недостаточности.
3. Диклофенак: противовоспалительное лекарственное средство, оказывает жаропонижающее действие на организм.
- Назначается в виде раствора в ампулах.
- Принимать: внутримышечно по 1 ампуле в сутки в течение 5 дней.
- Противопоказан при язвенной болезни желудка, при воспалении кишечника, при беременности, для лиц моложе 12 лет.
Данные препараты являются эффективными анальгетиками и способны остановить процесс развития болевого синдрома.
Мази и гели
Существует множество препаратов в форме мазей и гелей. К ним относятся:
1. Гидрокортизон: мазь с анальгезирующим эффектом.
- Принимать: наружно 2 раза в сутки в течение 3-х недель.
- Дозировка зависит от индивидуальных особенностей пациента.
- Препарат противопоказан при индивидуальной непереносимости.
2. Найз – 1% гель, который оказывает общее противовоспалительное действие на пораженную область.
- Принимать: наружно до 4 раз в сутки, выдавливая по 3 см геля.
- Противопоказан при индивидуальной непереносимости препарата, при воспалительных процессах в ЖКТ и печеночной недостаточности.
3. Вольтарен Эмульгель: оказывает противовоспалительное и жаропонижающее действие.
- Принимать нужно наружно 3 г 4 раза в сутки.
- Противопоказан при бронхиальной астме, детям до 14 лет, при индивидуальной непереносимости препарата.
4. Быструмгель: мощный анальгетик с продолжительным действием.
- Принимать: наружно 2 раза в сутки, выдавливая по 3 см геля.
- Противопоказан при индивидуальной непереносимости, при беременности, дерматитах, экземе и лицам до 14 лет.
5. Мазь домашнего приготовления с использованием прополиса, вазелина и сливочного масла в соотношении 1:2:2. Избавляет от боли и препятствует развитию воспалительного процесса.
Все препараты обладают мощным анальгезирующим действием и устраняют боль.
Физиотерапия
К физиотерапевтическим методам лечения относятся:
1. Фенофорез:
- ультразвуковой метод, обеспечивающий ускоренное проникновение лекарственных средств в организм;
- на пораженную область наносится мазь, после чего на нее в течение 5 мин воздействуют УЗ облучателем;
- включает в себя 12 процедур.
2. Элекрофорез:
- основан на воздействии электрического тока (5-20 мА);
![]()
- используются лекарственный средства, способные распадаться и преобразовываться в ионы, а затем проникать сквозь потовые и сальные железы;
- на пораженную область накладываются 2 электрода с марлевыми салфетками, пропитанными лекарственным средством;
- процедура длится 20 мин.
3. Лазеротерапия:
- воздействие на пораженную область пучком света из специального устройства;
- процедура длится 5-10 мин. и ускоряет обмен веществ, способствует устранению воспаления;
- необходимо 20 процедур для достижения необходимого эффекта.
4. Ударно-волновая терапия:
- на пораженную область микротравмы наносят для активации обмена веществ;
- необходимо 5 процедур с интервалом в 7 дней для достижения нужного результата.
![]()
5. Магнитотерапия:
- используется магнитное поле, которое способствует снижению отечности и обновлению тканей пораженной области;
- процедура длится 20 мин.;
- необходимо 20 процедур для достижения эффекта;
Перед прохождением всех процедур необходимо проконсультироваться с врачом насчет возможных противопоказаний.
Массаж
Подошвенный фасциит (симптомы и лечение зависят от индивидуальных особенностей пациента) можно лечить с помощью массажа.
Начать массаж лучше с разминки:
- нужно встать возле стены и поставить больную ногу позади здоровой;
- опереться на стену ладонями;
- начать приседания до момента натяжения мышц голени;
- простоять 15 сек;
- медленно вернуться в исходное положение;
- повторить все 5 раз.
После окончания разминки можно выполнить следующие упражнения:
1. Упражнение с массажером:
- взять мячик, алюминиевую банку или любой шаровидный гладкий предмет;
![]()
- положить на него стопу и катать в течение 5-10 мин;
- повторять упражнение ежедневно до достижения эффекта.
![]()
2. Упражнение с брусом:
- положить небольшой деревянный брус (5 см высотой) у стены;
- встать так, чтобы пятки свисали с опоры;
- простоять в данном положении 15 сек;
- повторить упражнение 15 раз.
3. Упражнение с пальцами рук:
- полностью напрячь и растянуть ступни;
- надавить пальцами рук на пораженную область и начать медленно разминать ее со всех сторон небольшими круговыми движениями;
- делать массаж 5 мин.
Данные упражнения являются отличной профилактикой плоскостопия и развития фасциита.
Гимнастика
Для профилактики и лечения подошвенного фасциита используют следующие упражнения:
Упражнение №1:
- нужно взять лестницу и встать на нее, оперевшись руками о стену;
- пятки должны быть приподняты, а носки напряжены;
- после чего нужно медленно опуститься вниз, не сгибая коленей;
- продержаться в положении 30 сек;
- повторить упражнение 10 раз.
Упражнение №2:
- расстелить полотенце на полу и попытаться поднять его с помощью пальцев ног;
- удерживать предмет в течение 30 сек., затем медленно опустить его, расслабляя ногу.
- встать в стойку и дотянуться ладонями до кончиков пальцев;
- ухватиться за пальцы стопы и потянуть их назад;
- простоять в таком положении 10 сек.;
- повторить упражнение 10 раз.
Данные упражнения улучшают обмен веществ в тканях и способствуют их обновлению.
Компрессы
Существуют следующие виды компрессов при лечении подошвенного фасциита:
-
Компресс с кашицей из чеснока: применяется в качестве противовоспалительного средства. Держать компресс нужно не более 30 мин.

Лечение компрессами подошвенного фасциита малоэффективны и направлены на купирование симптомов
Ножные ванночки
Среди лечебных ванночек для ног наиболее популярны:
- ванночки с добавлением йода (на 1 л воды нужна 1 ст. л. йода);
- ванночки с добавлением морской (каменной) соли (на 1 л воды 1 — 2 ст. л. соли);
- ванночки с хвойным экстрактом (2 ст. л. экстракта на 1 л воды);
- ванночки с отваром из кожуры грецкого ореха (5 — 10 г кожуры на одну ванночку);
- ванночки с использованием отваров ромашки, крапивы, чистотела и лопуха;
Ванночки нужно принимать по 15 — 20 минут в день. Они обладают расслабляющим противовоспалительным эффектом и необходимы при лечении заболеваний стоп.
Аппликации
Для лечения подошвенного фасциита используются:
- Грязевые аппликации: на пораженную ногу накладывается лечебная грязь на 20 мин. Для достижения эффекта нужно 15 процедур.
- Парафиновые аппликации: парафин разогревается в специальной емкости, после чего наносится кистью на пораженную область. Ногу после нанесения оборачивают пленкой и одевают в носок. Аппликацию можно оставить на всю ночь.
Контрастные ванны
Контрастные ванны лучше использовать в комплексе с компрессами и успокаивающими ванночками для ног. 
Они нормализуют кровообращение в стопах, снимают отеки, способствуют стабилизации метаболических процессов и устранению воспалений.
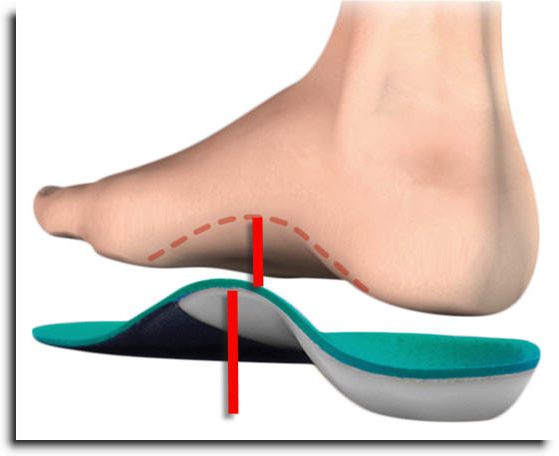
Стельки для обуви
Существует несколько видов стелек для людей с данным заболеванием:
При выборе стелек лучше проконсультироваться со специалистом. Он подберет нужный вариант, исходя из индивидуальных особенностей пациента.
Удобная обувь
При подошвенном фасциите важно подобрать удобную обувь.
Она должна иметь:
- подходящий для человека размер;
- правильную форму;
![]()
Обувь не должна сдавливать ногу и причинять дискомфорт в процессе ходьбы. Лучше всего подойдет обувь из мягкой кожи или замши на небольшом возвышении. Обувь на высоком каблуке и плоской подошве противопоказана, потому что несет за собой чрезмерную нагрузку на организм и риск развития плоскостопия.
Обувь должна быть из натуральных дышащих материалов и не стеснять ногу.
Хождение босиком
Хождение босиком способно привести к обострению подошвенного фасциита. Чтобы избежать этого, врачи рекомендуют носить дома специальные ортопедические тапочки с углублениями и опорами для поддержания стопы в нужно положении, а во всю остальную обувь подкладывать стельки. Пренебрегая данным правилом, пациент рискует усугубить процесс заболевания и приобрести инвалидность.
Необходимо вовремя распознать симптомы подошвенного фасциита, чтобы пройти курс качественного и своевременного лечения. При соблюдении всех советов можно избежать данного заболевания и сохранить ноги здоровыми.
Оформление статьи: Мила Фридан
Видео про подошвенный фасциит
Елена Малышева расскажет о плантарном фасциите:
Пяточно-подошвенный фасциит представляет собой воспалительное явление, развивающееся на фоне перенапряжения связочных тканей. По статистическим сведениям около 30 % населения сталкивалось с данной патологией. Женщины болеют чаще.
Цель моего поста на данном форуме - поделиться опытом лечения подошвенного фасциита. Рассчитываю на то что мой опыт спасет ваше время и ваши деньги на лечение.
Сразу прошу прощения за ошибки в наименовании диагнозов, я не врач. Пишу чтобы была ясна суть а не чтобы защитить докторскую.
Возможно врачам тоже будет интересна данная статья.
В конце 4 совета по лечению.
Моя история кратко - работал курьером на самокате, катался по 4-6 часов в день. По началу была усталось в ногах, при работе курьером это обычное дело. Далее появилась боль в ахилловых сухожилиях. Первое время снимал боль нанопластом и мазями. Продолжал работать, не взирая на боль. С каждым днем боль усиливалась и сил организма на восстановление требовалось все больше и больше. В итоге придя домой, я понял что ходить не могу. Сделал перерыв 5 дней, использовал мази и нано пласт. Через 5 дней встал и пошел. В очередной раз удивился на сколько легко можно восстановиться. Пошел в магазин за продуктами и по приходу домой с тяжелыми пакетами в руках, я сломался окончательно.
Прошло 4 месяца, и я оглядываясь назад понимаю какой ад я пережил.
От отсутствия должного обследования и правильно поставленного диагноза, начинаешь верить в порчи и сглазы. Ощущение полной безысходности. О своем пути лечения расскажу подробнее:
Все началось с поездки в травмпункт. Т.к. ходить я не мог вообще, спускался до скорой на костылях и с поддержкой родственников. В травмпункте использовали кресло каталку.
По приезду отправили на рентген. Мною были описаны жалобы, на что был поставлен диагноз - растяжение связок ахилла. На костях трещин нет. Лечение - мазь и полный покой.
Прошло 5 дней. Результата нет никакого. Обратился в поликлинику по месту жительства. Диагноз - ахилло бурсит. Мазь, нурофен, теплые носки, магнит, лазер.
На магнит и лазер ходить возможности у меня не было в связи с тем что я немог стоять на ногах ни секунды.
Далее кресло каталка дома, мази, теплые носки, противовоспалительные, ванночки с,солью и полный покой.
Прошло 10 дней. Результата никакого нет.
Поехал в Цито. Кресло каталка, очередь, прием у врача.
Наложили пластиковый гипс на сильно опухшие ноги. Посадили на велосипед, сказали крутить. Удивился что могу стоять. Диагноз - подошвенный фасциит. Лечение - ходить как можно больше, ходить через боль. Не пить никаких таблеток, не мазаться мазями, крутить дома велосипед, ходить ходить ходить.
Цена гипса на 2 ноги 12000р. Прием врача - 1200р.
Шли недели. По дому перемешался самостоятельно, ходил на улицу в гипсе внутри обуви.
Отек спадал. Гипс фиксировался все хуже и хуже. В клинике никто не сказал что его необходимо подрезать и стягивать для фиксации. Пришел я к этому сам через боль.
Боль вернулась, поправил гипс, через неделю другую все вернулось в прежнее состояние.
Прошел месяц после поездки в Цито. Пришло время повторного приема. Приехал к тому же доктору, выпросил назначить мне хоть какую то мазь и таблетки т.к. восстановление осстановилось. Без гипса я ходить не мог. Лечение - ходить больше, мазь Випросал.
Прошла еще неделя. Вернулась острая боль. Связывал ее со спадом отека в ногах и неподходящим гипсом. Гипс уже достаточно сильно отлечался от формы ноги, не давая необходимую поддержку.
Поехал в Цито к другому доктору. Узи - подошвенный фасциит. Лечение - тут же снять гипс и ходить без поддержки, противовоспалительные Целебрекс, артрозилен спрей, ударно волновая,терапия, иньекции кортикойдов. Ходить как можно меньше.
Долго сомневался на счет уколов, принял решение отказаться. Решил в лечении использовать целебрекс, артрозилен, випросал, ударно волновую терапию и лазер. Ходить продолжал в гипсе с поддержкой которая была.
Через 2 дня пошел в клинику с ударно волновой терапией к травматологу. Диагноз - подошвенный фасциит. Лечение - никаких таблеток и мазей. Ходить без гипса прямо из кабинета. Доехать сделать артопедические стельки. Посещать ударную волну.
Послушал доктора. После процедуры с трудом доехал домой. Не мог ходить неделю.
Вернулся к гипсу, продолжил ходить на ударную волну, использовать мазь, спрей, целебрекс.
Прошло 2 недели и 3 процедуры УВТ. Правая нога - боль от процедуры,ушла. Левая нога боль не утихала.
Полез на ютуб, просмотрел кучу видео по теме. Решил лечиться сам.
Купил фиксатор голеностопа из ткани с шнуровкой. Спал с ним. Нога в положении 90 градусов.
Контрастные ванны 20 секунд кипяток - 20 секунд колотый лед с холодной водой. По 10 заходов с чередованием.
Сделал индивидуальные стельки. Продолжал ходить на увт, исполтзовал мази. Проиивовоспалительные препараты не пил. Спал с фиксатором, делал контрастные ванны.
Через пару недель боль ушла. Со стельками ходить было очень тяжело по началу.
Как стихла боль внизу стопы и появилось ощущение сростания ткани и уверенности в шаге, поехал к травматологу. Жалоб боли внизу стопы нет. Есть слабость ног, а так же пояаилась боль сверху стопы у 2ого пальца. Травматолог назначил мрт. На мрт фасциита нет, выявлен маршевый перелом кости 2ого пальца. Лечение - противовоспалительные и мази. Со слов доктора - нужно ждать пока сломается до конца и срастется подругому.
В очередной раз полагаясь только на себя, самоанализ что не так. Помогла более свободная шнуровка обуви.
Итог и советы лично от меня:
Подошвенный фасциит очень сложное заболевание и работать с ним качественно не умеет никто. Пологайтесь на себя и свою интуицию.
Я не врач, по этому напишу: мои советы используйте информативно. Решение как лечиться за Вами.
Спустя эти 4 месяца, оглядываясь назад я бы поступал следующим образом:
1- сразу делайте мрт. Это обязательный пункт. Дорого, но необходимо. Ищите хороший центр и делайте, не полагайтесь на экстрасенсорные способности врачей.
2- лечение. Противовоспалительные на мой взгляд актуальны тогда, когда у вас нет постоянного травмирования тканей. Они не работают если ежедневно надрывать связку движениями и нагрузкой. Если пьете то пейте самого нового поколения - Целебрекс, Аркоксия.
Из мазей советую: Артрозилен спрей. В нем очень большая концентрация вещества не сравнимого с другими препаратами - 5 процентов против 20 процентов. Випросал тоже хорошая мазь, по ощущениям хорошо проникает и прогревает. Помогает утром взбодрить связки и подготовить к выходу из дома.
Контрастные ванны - отлично гоняют кровь, стимулируя регенерацию тканей.
Фиксирующая повязка- хороший метод заставить связки сращиваться в натяжении, за счет чего надрывов по утрам все меньше и меньше.
Ударно волновая терапия - дорого но нужно. Помогает.
Фиксация в движении - ходите с поддержкой ног. Это могут обеспечить стельки или тот же гипс, при учете что за ним будет следить толковый врач или вы сами. Нельзя допускать разболтанности гипса.
3- психологическое состояние. Не отчаивайтесь. Если ощущаете безвыходность, идите к другому доктору. Из тех кого я посещал не могу порекомендовать никого. Только собрав их всех за одним столом и выслушав каждого, я понял как мне лечиться.
4- физические упражнения и реабилитация после того как боли пройдут. Не делайте никаких упражнений пока связки воспалены. Делайте только то что не приносит боли. Как только появляется боль, откладывайте упражнения до полного восстановления.
Как боль уйдет можно приступать к упражнениям на полное восстановление. Можете посмотреть в интернете: катание шарика, бутылки, черенка от лопаты, стоя на книгах подниматься на носочках и тд.
Сейчас я делаю упражения, укрепляю мышцы и связки. Работоспособность восстанавливается. Ноги устают все меньше. Периодически хожу без стелек по дому. Рассчитываю что через 1-2 месяца смогу побегать по лесу.
Читайте также:










