Массаж при синовите голеностопного сустава
Синовит голеностопного сустава.
Синовит голеностопного сустава также, как и синовит любого сустава — это процесс воспаления синовиальной оболочки сочленения. Данная проблема характеризуется образованием выпота (биологической жидкости) внутрь голеностопа. Диагностируется и встречается такая патология не часто. Из ряда случаев в основном поражается только один сустав. Однако, если медицинскую помощь предоставить несвоевременно, то подвижность нижней конечности значительно ухудшится. Характер выпота зависит от типа патологии.
Причины синовита голеностопного сустава.
Причины синовита голеностопа могут быть разными.
По характеру причины возникновение воспаления суставной сумки может быть:
Инфекционное.
Развивается при проникновении микробов в синовиальный мешок, особенно часто встречается при ранении и разрыве суставной капсулы, а также с током крови и лимфы из пораженных тканей, расположенных рядом. Специфические возбудители — стрептококковая, стафилококковая, пневмококковая инфекция, неспецифические – бледная трепонема, туберкулезная палочка.
Асептическое.
- Травматизации сустава (перелом, ушиб, повреждение аппарата связок);
- Повреждении суставного мешка при отрывном переломе, повреждении связок;
- Эндокринных патологиях;
- Проблемах с обменом веществ;
- Врожденном нарушении свертываемости крови.
Аллергическое.
Возникает как аллергическая реакция на определенный аллерген.
Причины синовита голеностопного сустава сопутствуют серьезным заболеваниям и повреждениям, поэтому требуют неотложного обращения к врачам и специального лечения.
Симптомы синовита голеностопного сустава.
Симптомы синовита голеностопна бывают следующими:
- Гиперемия и повышение температуры на месте больного сустава, движения резко ограничены и сопровождаются болью;
- Суставное сочленение увеличено из-за накопившейся крови, гноя, серозного выпота;
- При гнойной форме синовита повышается общая температура тела.
При неспецифическом остром синовите сустав увеличивается, чувствуется распирание, болезненность при нажатии и движении. При прощупывании суставного сочленения ощущается флюктуация – колебание жидкости в полости суставной сумки. При остром гнойном воспалении клиническое проявление более выражено – появляется интоксикация (температурный скачок, чувство слабости, озноб). Суставное сочленение отечно, гиперемировано, подвижность ограничена. Расположенные рядом лимфатические узлы увеличены, болезненны.
При хроническом серозном или геморрагическом синовите бурного клинического проявления не наблюдается. Заболевание развивается медленно, боль носит ноющий характер, проявляется при однообразном движении в суставном сочленении. Симптомы синовита голеностопного сустава говорят об очень серьезных сопутствующих заболеваниях, требующих срочной консультации специалиста и квалифицированного лечения. В противном случае могут развиться тяжелые заболевания, угрожающие жизни.
Синовит голеностопного сустава по своей причине возникновения можно определять двумя видами.
Асептический - данный вид синовита, как правило, возникает при отсутствии в полости сустава патогенных микроорганизмов. И чаще всего асептический синовит встречается как следствие травмы, ушиба, внутрисуставного перелома, повреждения связок. Гораздо реже причинами синовита могут служить раздражения суставной сумки в результате старых травм, проблем с метаболизмом, эндокринные сбои, гемофилия.
Инфекционный - это вид возникает тогда, когда в сустав могут проникнуть болезнетворные микроорганизмы. Зачастую входными воротами инфекции становятся открытые проникающие раны, гнойники, локализованные вблизи сустава. К тому же микроорганизмы могут попадать в сустав с током крови или лимфы. Инфекционный синовит голеностопного сустава в свою очередь можно подразделять на специфический и неспецифический. Специфический инфекционный синовит становится результатом попадания стрептококков, пневмококков и стафилококков, а неспецифический проявляется из-за внедрения в сустав возбудителей специфических инфекций, таких как сифилис, туберкулез, пиелонефрит, ангина.
Диагностика синовита голеностопного сустава.
Если Вы заподозрили у себя данный недуг, постарайтесь, как можно быстрее обратиться к врачу. Специалист проведет диагностические мероприятия для того, чтобы определить состояние здоровья. Прежде всего, будет проверена ходьба. Синовит голеностопного сустава может приводить к хромоте на пораженную конечность. Шаг становится коротким, а опора отличается кратковременностью, в результате чего перекат стопы с пятки на носок не происходит.
Врач должен внимательно осмотреть голеностопный сустав и оценить соотношение голени и стопы, ведь это позволит убедиться в наличии или отсутствии опухоли валикообразной формы. Для постановки точного диагноза пациент должен пройти рентгенологическое исследование, ультразвуковое исследование голеностопа. Дифференциация воспалительного процесса может быть выполнена благодаря артрографии, КТ. Больной также должен сдать общий клинический, биохимический анализ крови. Каждая диагностическая процедура способствует правильному определению состояния здоровья.
Лечение синовита голеностопного сустава.
Любое лечение начинается с визита к специалисту. После внешнего осмотра врач проводит опрос больного с целью конкретизировать симптоматику. После этого человека могут отправить на сдачу анализов, ведь необходимо точно определить причину развития синовита. Далее врач накладывает на больную ногу повязку, которая обеспечит фиксацию стопы. Это делается для того, чтобы минимализировать нагрузку на больной участок и обеспечить суставу правильное анатомическое положение.
Особое внимание здесь требует время ношения повязки – при нарушении правил ее использования есть риск получить тяжелое осложнение. Поэтому самостоятельно накладывать, снимать или оставлять такую повязку ни в коем случае нельзя. Средняя продолжительность ношения – не более 7 дней.
После этого врач прописывает курс медикаментозных препаратов. Тут есть свои особенности:
Все эти мероприятия назначаются только врачом. Он ориентируется на состояние больного и на степень прогресса заболевания. Поэтому самостоятельно выполнять или принимать какие-либо лекарства нельзя. Лечение недуга — синовит голеностопного сустава — должно включать в себя комплексное решение. И, в первую очередь, цель лечения — избавиться от боли, а затем уже устранить анатомические и физиологические аномалии сустава.
В лечении применяют следующие методы:
- Остеопатия или фиксация повязкой больного сустава, которая помогает восстановить правильную структуру больного сустава с точки зрения анатомии.
- Восстановление микроциркуляции крови в пораженном суставе и соседних тканях за счет вакуум-градиентной терапии.
- Гомеопатические обкалывания, которые особенно актуальны при хронической форме синовита. Они улучшают обмен веществ и восстанавливают эластичность.
- Лечебную гимнастику, которая способствует формированию устойчивого связочного аппарата.
- Физиотерапию, способную устранить воспаление и уменьшить боль.
- Ортопедия, включающая ношение ортопедических бандажей, что способствует снятию отеков в самом суставе.
- Медикаментозное лечение, необходимое при инфекционной форме заболевания.
Если болезнь запущена и после медикаментозного лечения положительного результата нет, специалисты советуют прибегнуть к хирургической операции. В процессе операции хирург удаляет полностью или частично синовиальную оболочку. Вскрывается суставная полость голеностопного сустава, и удаляют травмированные мениски.
Закономерное следствие невылеченного синовита – артрит. Все симптомы будут усиливаться, голеностоп начнет отекать, будет приобретать розовый оттенок и становиться теплее окружающих тканей. При отсутствии должного лечения болезнь неменуемо приводит к уменьшению подвижности, и конечно может развиться артроз, который в конечной стадии сделает сустав просто неподвижным.
Профилактика синовита голеностопного сустава.
Профилактика синовита голеностопного сустава проводится в двух направлениях, включающих надлежащее лечение очагов воспаления в организме и сопутствующих заболеваний и обязательный разогрев на разминке перед соревнованиями, физическими нагрузками. Также стоит беречь кости и связки от травм во время падений, растяжений, разрывам связок, обязательно правильно питаться для укрепления скелета и связок. В рационе обязательно должна быть пища с содержанием желатина, витаминов С и Д, агар-агара, фитонцидов.
Синовит голеностопного сустава — патология, сопровождающаяся накоплением экссудата в суставной полости. Заболевание протекает на фоне острого или хронического процесса в синовиальной оболочке. Причины синовита — деструктивно-дегенеративные изменения в суставных тканях, травмы, нарушения обмена веществ, понижение функциональной активности желез внутренней секреции. Нередко развитие патологии провоцируют проникшие в синовиальную жидкость болезнетворные бактерии.
При выборе препаратов для лечения заболевания врач учитывает его этиологию, стадию течения, количество развившихся осложнений. Повысить эффективность противовоспалительных средств и анальгетиков помогают физиотерапевтические процедуры, ношение фиксирующих повязок, снижение физических нагрузок.
Характерные особенности заболевания
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Для определения тактики лечения важен вид диагностированного синовита. Инфекционное заболевание возникает после инфицирования полости суставов микроорганизмами:
- специфическими — бледными трепонемами, микобактериями туберкулеза, гонококками;
- неспецифическими — стрептококками или стрептококками.
Инфекционные агенты проникают в полость голеностопного сустава с потоком крови или лимфы, реже — при травмах мягких тканей. Инфицирование контактным путем происходит в следующих случаях:
- травмирование кожных покровов (ссадины, ушибленные, колотые, резаные раны);
- нагноение гематом и фурункулов, формирование флегмон, сопровождающихся абсцессом.
Чтобы патогенные бактерии проникли в сочленение, совсем необязательна локализация нагноения в области голеностопа. Микробы могут перенестись потоком крови из первичных инфекционных очагов, быстро сформировав вторичные во внутренней стенке синовиальной сумки.
Нередко патология диагностируется после острых или хронических респираторных патологий на фоне снижения общего иммунитета. Тогда в терапевтические схемы включаются антибактериальные препараты, иммуностимуляторы, а иногда — и иммуномодуляторы.
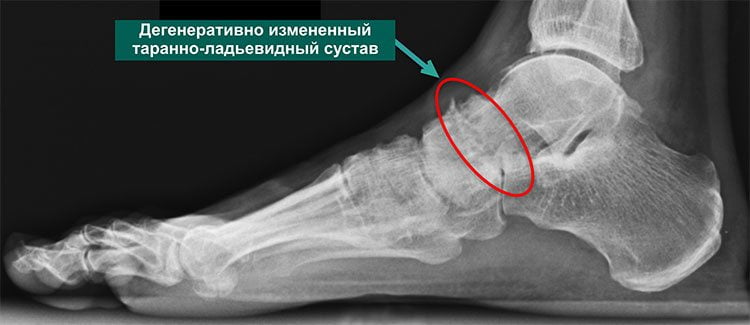
Асептическая патология развивается в ответ на постоянное раздражение синовиальной оболочки. Наиболее часто такое действие оказывает какая-либо часть сустава, подвергшаяся деструкции, например, утолщению, огрубеванию или смещению. Деформация тканей возникает при ушибах голеностопа, растяжении или разрыве связок, вывихе. Воспалительный процесс в синовиальной оболочке может запустить выраженная аллергическая реакция. Значительно реже болезнь развивается под воздействием:
- эндокринных патологий (сахарный диабет);
- неврогенных расстройств;
- артритов;
- нарушения функционирования связочного аппарата врожденного или приобретенного генеза.
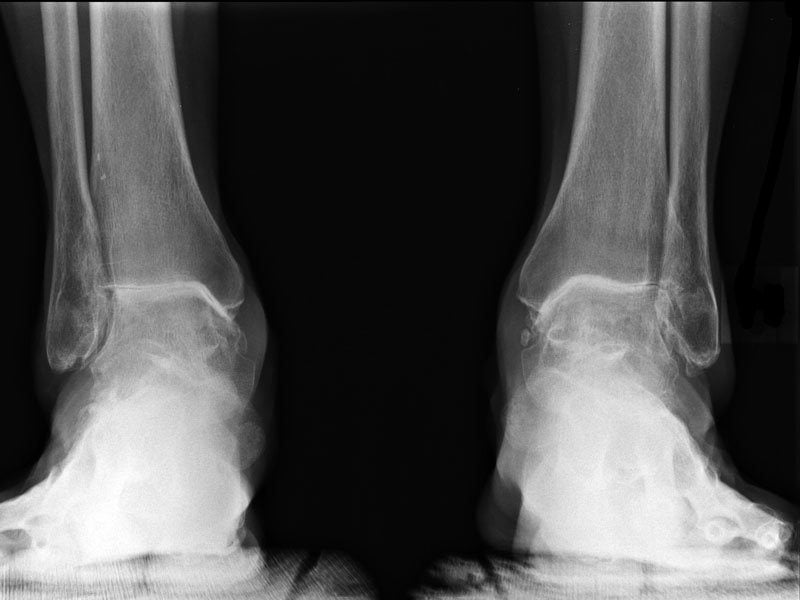
Для проведения адекватного лечения важен характер выпота, накопившегося в голеностопном суставе. При серозном синовите в жидкости содержится небольшое количество посторонних клеток. Геморрагическое воспаление сопровождается появлением в красноватом экссудате кровяных микроскопических сгустков. Наиболее опасна гнойная патология, при которой выпот окрашивается в зеленоватый цвет, приобретает неприятный запах, сгущается из-за присутствия продуктов воспалительного процесса и (или) бактерий. При отсутствии медицинской помощи острый синовит постепенно переходит в свою хроническую вялотекущую форму. Для нее свойственно чередование стадий ремиссий и рецидивов, медленная деструкция суставных структур.
Клиническая картина
При выборе методики лечения синовита голеностопного сустава врач учитывает выраженность его симптоматики. Она не зависит от причины заболевания. Исключением становится только инфекционная патология с клиническими проявлениями общей интоксикации. Чем длительнее течение болезни и интенсивней деструкция тканей, тем чаще возникают признаки патологии.
Инфекционный синовит манифестирует повышением температуры, быстрой утомляемостью, частыми головными болями, диспепсическими расстройствами. Отсутствие врачебного вмешательства — причина формирования флегмоны и нарастания интенсивности признаков воспаления. При остром течении симптомы проявляются быстро, причем их выраженность неуклонно увеличивается:
- боль не локализуются на каком-либо определенном участке, а распространяются на весь голеностоп;
- утром они сильные, ограничивающие подвижность;
- в течение дня в организме продуцируются гормональные соединения, проявляющие противовоспалительную активность, поэтому к вечеру болевой синдром ослабевает, но в достаточно незначительной степени.
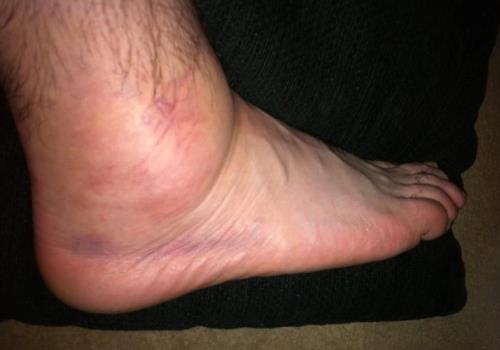
Спустя некоторое время суставная жидкость начинает вырабатываться в избытке. Это приводит к опуханию больного сочленения, снижения объема движений, усилению боли при попытках согнуть или разогнуть сустав.
Хронизация болезни происходит быстро и приносит больному временное облегчение. На стадии ремиссии могут возникать слабые болевые ощущения и ограничение движения. Человек принимает это за постепенное выздоровление и не обращается к врачу. А в это время в суставной сумке протекают процессы патологии:
- разрушаются суставные хрящи;
- ослабевают связки;
- истончаются стенки синовиальной сумки.
Рецидивы проявляются все чаще — усиливаются боли, значительно ограничиваются движения, отекает сустав. Развившиеся деструктивно-дегенеративные изменения провоцируют травмирование голеностопа: вывихи, подвывихи, растяжения. Во время обострений наблюдается гипертермия, не превышающая субфебрильных значений, слабость, нарушение сна из-за болей при попытке сменить положение тела.
Опытный диагност заподозрит развитие синовита уже на стадии осмотра пациента и выслушивания жалоб. Форму патологии часто помогает определить изучение анамнеза, наличие в нем сахарного диабета, туберкулеза, патологий опорно-двигательного аппарата. Подтвердят первоначальный диагноз, дифференцировать синовит от других заболеваний лабораторные исследования:
- общий анализ крови. Избыточное содержание лейкоцитов (более 9,0*109/л), повышенное значение скорости оседания эритроцитов (выше 15) указывают на развитие в синовиальной сумке воспалительного процесса;
- биохимический анализ. Повышенная концентрация вырабатываемого клетками печени С-реактивного белка (более 10 нг/мл) косвенно подтверждает воспаление иммунной этиологии, обычно возникающее при ревматическом или псориатическом синовите;
- серологический анализ. Лабораторное исследование проводится для определения наличия в системном кровотоке антител к стрептококкам. При обнаружении антистрептокиназы, антистрептогиалуронидазы и антистрептолизина, больному выставляется диагноз — ревматоидный или мигрирующий синовит.
Флюорография назначается пациенту для подтверждения или исключения туберкулезной этологии заболевания.
Видео артроскопии голеностопного сустава:
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Артроскопия позволяет диагностировать заболевание и сразу провести лечение. Врач специальным инструментом откачивает накопившийся экссудат. Ход операции помогает визуализировать на мониторе миниатюрная видеокамера, вводимая в полость сустава.
Основные принципы лечения
Лечение синовита голеностопного сустава быстро дает результаты при устранении его причины и исключении из привычного образа жизни провоцирующего фактора. При некоторых заболеваниях скопление экссудата возможно только предупредить. При остеоартрозе, подагре, ревматоидном и псориатическом артритах синовит принимает хроническое течение. Каждый вид патологии требует определенных методов лечения и специфических фармакологических препаратов.
| Вид синовита | Применяемые фармакологические препараты, хирургические методики, физиотерапевтические процедуры |
| Инфекционный | Пункция, нестероидные противовоспалительные средства (Индометацин, Кетопрофен, Ибупрофен, Мелоксикам), эубиотики (Бифидумбактерин, Хилак Форте, Линекс, Энтерол), антибиотики (Амоксиклав, Эритромицин, Флемоклав, Азитрокс, Сумамед) |
| Травматический | Хирургическое вмешательство, пункция, магнитотерапия, НПВП (Пироксикам, Нимесулид, Кеторол, Артрозилен, Ортофен), ингибиторы протонной помпы (Омез, Ультоп, Пантопразол) |
| Ревматоидный и псориатический | Глюкокортикостероиды (Дексаметазон, Преднизолон, Гидрокортизон), НПВП (Вольтарен, Кеторолак, Ибупрофен, Нимесулид), хондропротекторы (Алфлутоп, Терафлекс, Артра, Структум), магнитотерапия, УВЧ-терапия |
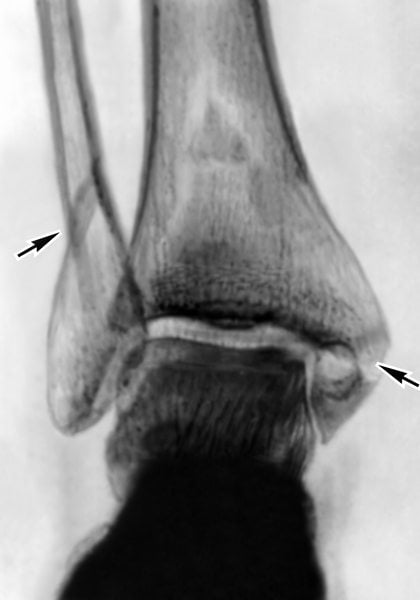
Реабилитационный период продолжается несколько недель, поэтому к лечению синовита приступают, не дожидаясь сращивания костей или регенерации сухожилий. Препаратами первого выбора становятся нестероидные противовоспалительные средства с активными ингредиентами:
- нимесулидом;
- диклофенаком;
- ибупрофеном;
- кетопрофеном;
- мелоксикамом;
- пироксикамом;
- индометацином;
- кетопрофеном.
Антон Епифанов о применении НПВП:
Предупредить и устранить их побочные проявления помогает одновременный пероральный прием ингибиторов протонной помпы — Омепразола, Пантопразола, Эзомепразола. При проведении магнитотерапии на стадии вытяжения ускоряется заживление поврежденных тканей. Эта физиотерапевтическая процедура оказывает выраженное противовоспалительное действие, позволяя устранять симптоматику синовита. При отекании голеностопа хирурги откачивают скопившийся выпот с помощью проведения пункции.
Терапия патологии сразу начинается с проведения пункции. Внутри полости сустава скопилась избыточная жидкость с гноем и болезнетворными бактериями, быстро разрушающими соединительные ткани. Кожа над голеностопом обрабатывается этиловым спиртом и йодным раствором, проводится местное обезболивание. Для анестезии используются 2% растворы Новокаина или Лидокаина. После прокола откачивается экссудат, а суставная полость несколько раз промывается антисептическими растворами до тех пор, пока не будет отходить прозрачная жидкость. Пациенту при инфекционном синовите показан прием следующих антибактериальных препаратов:
- макролиды — Кларитромицин, Азитромицин;
- полусинтетические защищенные пенициллины — Амоксиклав, Панклав, Флемоклав.
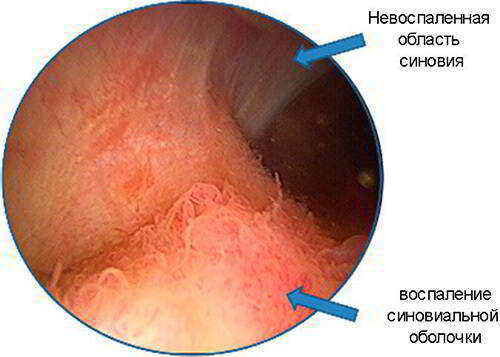
При специфическом инфекционном синовите назначаются также противомикробные средства, сульфаниламиды. Одновременно с антибиотиками пациент принимает нестероидные противовоспалительные средства в виде таблеток или внутримышечных инъекций.
После антибиотикотерапии нередко развивается кишечный дисбактериоз. Для восстановления полезной микрофлоры рекомендован курсовой прием пробиотиков и пребиотиков — Лактобактерина, Бифидумбактерина, Энтерола, Дюфалака, Аципола.
Синовит, развившийся на фоне аутоиммунных заболеваний, лечится вместе с основной патологией. На начальном этапе заболевания используются противовоспалительные препараты, ингибиторы протонного насоса. При их недостаточной эффективности в терапевтическую схему включаются глюкокортикостероиды:
- Преднизолон;
- Дексаметазон;
- Гидрокортизон.
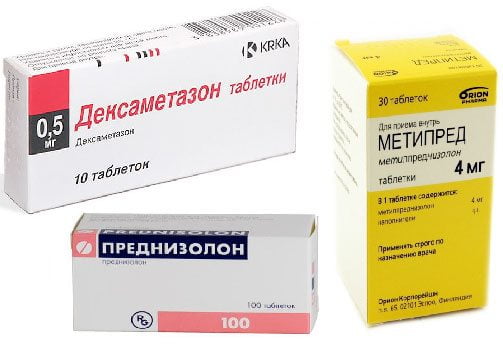
После купирования воспалительного процесса и снижения интенсивности симптомов пациенту рекомендован длительный курсовой прием хондропротекторов — препаратов Артра, Терафлекс, Структум, Глюкозамин-Максимум, Хондроитин-Акос. Для обезболивания назначается 5-10 курсов физиопроцедур: магнитотерапии, УВЧ-терапии, диатермические токи. Во время лечения нужно использовать фиксирующие повязки, трость, а при необходимости — костыли.
Антон Епифанов и принципах применения физиотерапии:
При лечении патологии возможно комбинирование системных и местных НПВП. Применение мазей, кремов и гелей позволяет снижать дозировки таблеток и инъекций, минимизировать побочные реакции. В терапии хорошо зарекомендовали себя Вольтарен, Фастум, Артрозилен, Дикловит, Кеторол.
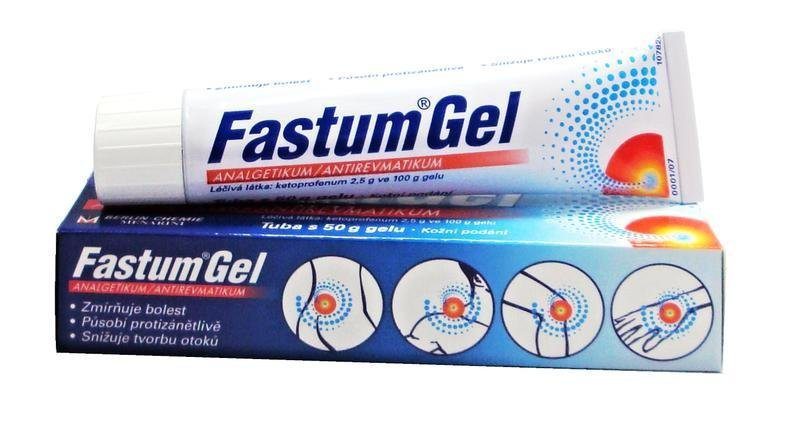
Самолечение станет причиной прогрессирования деструктивно-дегенеративных изменений в голеностопе и ухудшения самочувствия больного. Для адекватной терапии нужно тщательное предварительное обследование пациента. Только установление причины патологии поможет подобрать препараты для ускорения регенерации пораженных воспалением тканей и для выздоровления человека.
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки - не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
Зачем нужен массаж голеностопного сустава при артрозе

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Основная задача массажа – усиление движения крови и лимфы в пораженном участке и возле него. Благодаря этому:
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- улучшается подвижность и опорная функция сустава;
- повышается эластичность сухожильно-связочного аппарата;
- к хрящевой ткани поступает больше питательных веществ и кислорода, что прямым образом влияет на выработку синовиальной жидкости и коллагена.
Вдобавок, массаж помогает уменьшить отечность и боль, а также является хорошей профилактикой мышечной гипертрофии. Механическое воздействие на область сустава способствует растворению кальцификатов и других отложений солей, которые могут сопутствовать артрозу (например, при запущенном перитендините).
Виды и техника выполнения
Несмотря на высокую пользу массажа с целью восстановления поражённых суставов, существует ряд противопоказаний. К таким запретам стоит относиться со всей ответственностью, так как можно нанести значимый ущерб здоровью и усугубить течение болезни.
- Наличие воспалительного процесса в организме (повышенная температура, простудные симптомы).
- Повреждение кожных покровов на месте необходимого проведения массажа (раны, царапины, ссадины, язвы, прыщи).
- Сильные болевые ощущения.
- Наличие нестабильной психики и прочих нарушений центральной нервной системы.
- Плохая свертываемость крови.
- Наличие тошноты, рвоты или головокружения.
- Напряженное состояние (после физических нагрузок или в период тяжелых эмоциональных переживаний).
- Заболевания печени, почек, и сердца (в особенности ишемия или перенесенный инфаркт миокарда).
- Паховая грыжа.
Массаж при артрите также противопоказан беременным женщинам во втором и третьем триместре. Также запрещено при беременности массировать поясницу, тазобедренные суставы и область живота.
Чтобы процесс массирования принес больному максимум пользы, важно придерживаться основных правил проведения массажа:
- Больной должен быть полностью расслаблен и ни в коем случае не сопротивляться во время процедуры.
- Перед массажем непосредственно больного места, нужно сначала размять мышечную ткань и сухожилия, которые расположены немного выше и ниже пораженного сустава.
- Длительность массажа на 1 участке не должна быть более 20-30 минут.
- Массажные движения обязаны быть мягкими, плавными. Пощипывания и крепкие захваты недопустимы.
- Для лучшего эффекта рекомендуется использовать разогревающие кремы или масла.
- Темп массажных движений постепенно должен нарастать и обязательно чередоваться разнообразными техниками.
Массаж при артрите должен выполнять квалифицированный массажист, только в таком случае можно получить положительный результат в лечении суставов. Массаж в домашних условиях считается менее эффективным и применяется в редких случаях.
При артрите существует 3 варианта лечебного массажа: сегментарный, точечный и самомассаж. Причем эти разновидности могут иметь разные техники выполнения:
- на сухую кожу;
- при помощи масла;
- сидя, стоя или лежа;
- с применением лечебных мазей (обезболивающих, разогревающих, противовоспалительных).
Далее детально разберем виды массажа для лечения артрита.
Сегментарный массаж позволяет размять пораженную артритом область. Благодаря разнообразным приемам, массажист быстро определит болевые зоны, уплотнения и отечность. Нужный участок тела разрабатывается, мышцы расслабляются, усиливается кровоток.
Самые действенные приемы сегментарного массажа при артрите:
- Пила – положить обе руки на больное место. Между руками зажать небольшой участок кожи и двигать руками в разные стороны. Движения должны напоминать пилу.
- Сверление – на пораженное место кладется большой палец массажиста. Далее необходимо производить этим пальцем круговые движения, аккуратно массируя не только кожу, но и внутреннюю часть больного места. Для этого нужно постепенно увеличивать силу нажатия до тех пор, пока не почувствуются болевые ощущения от массажа. Массировать нужно не 1 точку, а несколько, охватывая всю область воспаления.
- Поглаживания – мягкое массирование. Предпочтительно его использовать в первые минуты массажа. Ладонь массажиста должна аккуратно гладить больное место. Обязательно в течение всего поглаживания нужно менять направление: вперед, назад, делать полукруг. Завершать массажный прием нужно поглаживаниями обеими руками в разные стороны.
- Сдвиги – установить на воспаленный участок 2 больших пальца и одновременно сдвигать их рывками вперед или назад.
При выполнении этих методов, важно следить за умеренной интенсивностью, так как излишние нажатия могут принести больному неприятные болезненные ощущения.
Такой вид массажа воздействует на конкретную часть воспаленного сустава. Массирование происходит при помощи нажатий на определённые точки. Благодаря такой технике, мышцы быстро расслабляются, болевые ощущения постепенно отступают, и кровь начинает активней циркулировать, насыщая воспаленную область кислородом и полезными веществами.
Самомассаж лучше использовать в том случае, когда нет возможности посетить массажиста. Этот вид массажа менее эффективен, чем профессиональный лечебный и на него требуется много усилий. В связи с этим, больной до конца не расслабляется и под конец сеанса может устать.
Важно учесть, что самостоятельное проведение массажа при артрите должно составлять от 5 до 20 минут. Причем первые 3 сеанса не должны превышать десяти минут.
1. При артрите коленного, тазобедренного или голеностопного сустава) массируем нижние конечности. Для этого нужно сесть на стул, согнуть колено и начать массировать область бедер.
2. При плечелопаточном артрите, артрите кистей рук и локтевого сустава массируем верхние конечности. Сеанс массажа можно проводить сидя на стуле или стоя.
- Основное массирование. Начинать массаж необходимо с массирования зоны руки выше локтя и ниже плечевого сустава – с бицепса. Необходимо свободной рукой сжать нижнюю часть бицепса и ритмично ее пожимать, постепенно передвигаясь в сторону плеча. Повторяем тоже самое в обратном направлении в области ниже локтевого сустава, передвигаясь постепенно к кистям рук.
- Массирование большим пальцем. Необходимо круговыми движениями массировать мышечную часть бицепса по направлению к плечу. Далее делаем тоже самое по направлению к кистям рук.
- Поглаживание и растирание. Разминаем поглаживающими движениями пораженную артритом руку. Поглаживания начинаются с плечевого сустава и заканчиваются кистями рук.
- Разминание кисти. Массажными движениями, при помощи большого пальца, разминается сустав кисти, затем каждый палец по отдельности.
Можно также попробовать точечный самомассаж, но он рекомендуется только опытным людям, которые знают все расположения основных восстанавливающих точек.
В настоящее время существует множество способов лечения артроза. И массажные процедуры — один из самых эффективных. С их помощью можно облегчить состояние пациента, избавиться от болевого синдрома, а также восстановить утраченную эластичность мышц.
Чтобы правильно выполнять массаж нужно точно знать текущую степень поражения, общую симптоматику и сопутствующие патологии. Специалисту важно оценить интенсивность болезненных ощущений и общий мышечный тонус стопы. А также следует разобраться, отсутствуют ли какие-либо отклонения в сосудистой системе, имеет ли пациент другие заболевания.
Наиболее опасной и сложной является третья стадия протекания болезни. Ее характеризует:
- Усиленная боль во время передвижения и в состоянии покоя.
- Появление болезненного хруста в области суставов при нагрузках, сужение костей.
- Развитие деформационных процессов и изменений.
- Ухудшение двигательных способностей суставов ног.
Задача массажа при развитии артроза направлена на сбалансирование кровяного и лимфатического кровообращения, снятие болевых ощущений и скованности суставов, а также на борьбу с тугоподвижностью или ограничением движений.
Если у пациента присутствуют не только деформационные процессы, но и другие заболевания стопы, то помимо базовых массажных процедур придется пройти комплексный массаж мышц ног. В таком случае лечение будет продуктивным и успешным.
Первый сеанс массажа обычно длится не более 10 минут. Затем время постепенно увеличивается. Если артрозу сопутствует ушиб или растяжение связок, то массировать голеностоп и стопу можно только спустя 3-5 дней после травмы и с одобрения врача.
Человек не должен ощущать сильной боли в ходе процедуры. Допустимо использовать массажный крем или масло. При сочетании артроза с болевым синдромом (не острым!), косолапостью или плоскостопием большое внимание уделяется массированию мышц всей ноги.
Массаж голеностопа противопоказан при:
- сильном воспалении в суставе;
- открытых ранах, ссадинах;
- дерматологических болезнях (лишай, крапивница, сыпь любой этиологии и прочее);
- выраженной отечности;
- рецидивах хронических патологий и острых инфекционных процессах;
- варикозе, тромбофлебите.
Освоить технику и делать массаж самостоятельно не так уж и сложно. Но первые сеансы должен провести профессионал, а приступать к курсу можно только по назначению доктора.
Показанием к массажу является первая стадия недуга в периоде ремиссии, а также процесс восстановления после травмирования или растяжения связок голеностопа.Нельзя делать массаж в случае наличия раковых опухолей, нарушений работы сердца, туберкулеза и во время обострений остеоартроза и остеохондроза
Массаж плечевого сустава удобнее выполнять, когда пациент в свободной позе сидит на стуле. Во время массирования передней части плеча, рука заводится за спину, а тыльная сторона ладони покоится на пояснице.
Польза и необходимость массажа
Говорить об эффективности процедуры невозможно без знания особенностей анатомического строения сустава. Шарообразная головка бедренной кости при помощи связок и хрящей сочленяется с вертлужной впадиной таза, образуя подобие шарнира. Вся округлая поверхность сустава покрыта упругим гиалиновым хрящом, который на 70% состоит из воды и обеспечивает скольжение костей относительно друг друга, выполняя функцию амортизатора. Остальная область выстлана рыхлой тканью, в которой проходят нервные каналы и сосуды, и синовиальной оболочкой. Всё свободное пространство внутри сустава заполнено прозрачной суставной жидкостью, выполняющей роль смазки. Сверху сочленение закрыто цилиндрической капсулой, состоящей из очень плотных фиброзных волокон.
Из-за чрезмерных нагрузок, травм, воспалительных процессов или с возрастом структура тканей сустава меняется. Хрящ усыхает и теряет свою эластичность, уменьшается количество синовиальной жидкости, ослабевают связки, из-за усиленного трения страдает костная ткань. Во время массажа в тазовой зоне:
- усиливается кровообращение, улучшается питание тканей больных суставов;
- стимулируется процесс регенерации гиалинового хряща;
- активизируется синтез синовиальной жидкости;
- увеличивается подвижность сочленения;
- укрепляются мышцы, связки;
- снимаются спазмы, напряжение;
- вырабатываются эндорфины – натуральные анестетики, купирующие болевой синдром;
- улучшаются обменные процессы.
В медицине известны случаи, когда регулярный массаж помогал пациентам избежать операции по трансплантации тазобедренного сустава, вовремя остановив развитие разрушительного процесса. В некоторых случаях массаж оказывается эффективнее многих дорогих лекарственных средств. Врачи считают такое воздействие необходимым при следующих патологиях ТБС:
- коксартрозе;
- синовите;
- артрите;
- дисплазии;
- лимфостазе;
- вывихе.
Процедура становится незаменимым средством восстановительной терапии в период реабилитации после травм, операций или эндопротезирования. Назначают ее и взрослым, и детям.
Лечебный массаж как часть терапии
Цель массажа – восстановление кровообращения и лимфотока в области поражения. Это помогает уменьшить отечность и воспаление, способствует рассасыванию солевых отложений и ускоряет процесс регенерации. Массировать поврежденную область полезно на всех этапах заживления. В результате:
- уменьшается боль;
- восстанавливается подвижность сустава;
- останавливается развитие мышечной атрофии;
- улучшается опорная функция сустава;
- повышается эластичность и подвижность связок.
Под влиянием массажа постепенно рассасываются имеющиеся в суставе инфильтраты и кровоизлияния, а функции поврежденного сочленения восстанавливаются. Это помогает восстановить трудоспособность в более короткие сроки и предупредить развитие осложнений.
Существует ряд противопоказаний, которые учитываются специалистами при назначении лечения. Любое физическое воздействие недопустимо при следующих патологиях:
- обострение хронических заболеваний;
- сильный воспалительный процесс;
- открытые раны;
- кожные заболевания;
- тромбоз сосудов;
- сильные отеки.
Лечебный массаж при растяжении связок ноги назначается только врачом и проводится под его контролем. Со временем пациент может самостоятельно освоить технику массажа голеностопа при растяжении и выполнять самомассаж, однако на начальном этапе помощь профессионала необходима.
1 При каких травмах и болезнях делают массаж голеностопа?
Голеностоп является одной из самых часто травмирующихся областей тела человека. Травмы здесь возникают по самым разным причинам, иногда достаточно даже споткнуться на ровном месте. Немало и заболеваний этой области, многие из которых аутоиммунные (ревматологические).
Показания к массажу голеностопа:
- При артрозе и при артрите любой этиологии (причины).
- После травмы (но только тогда, когда стихнут патологические процессы в виде воспаления и отека, и когда будут ликвидированы последствия травмы в виде повреждения сосудов или нервных узлов).
- После перелома (буквально с первого же дня после снятия гипса или фиксатора, так как требуется восстановление атрофированных мышц и увеличение подвижности сустава).
- При растяжении мышечных волокон или сухожильного тяжа голеностопа (опять же, только после стихания воспалительные и отечных процессов).
- В целях профилактики растяжений, а также для укрепления голеностопа и его связок рекомендуется проводить его самомассаж ежедневно по 5-15 минут (актуально как детям, так и взрослым).
Массаж голеностопа полезен лишь в виде симптоматического лечения. Он хорошо справляется с легкими и средними болями, усиливает дренаж лимфатической жидкости, тем самым устраняя отеки, и улучшает региональное кровообращение.
Кроме того, он снимает компенсаторные спазмы мышц, которые возникают в ответ на травму. Они нужны для компенсации функций пораженной конечности, но на деле создают проблем больше, чем пользы. С ликвидацией таких проблем массаж справляется хорошо.
Но он не лечит (не устраняет причину болезни), и это важно понимать. Ни самомассаж, ни профессиональный массаж не является основной методикой лечения болезней голеностопа. Использовать такую методику можно лишь как вспомогательную, облегчающую самочувствие пациента и немного ускоряющую выздоровление (если оно возможно в принципе).
к меню ↑
Для лечения суставов наши читатели успешно используют Сусталайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Парадоксально, но массаж голеностопного сустава больше полезен здоровым людям, чем больным. Причина в том, что предотвратить заболевания гораздо проще, чем их лечить (хотя и не всегда это возможно).
Если посмотреть на список болезней голеностопа (а там будут превалировать травмы), то окажется, что большинство случаев повреждений можно было предотвратить. Достаточно было заблаговременно тренировать этот сустав.
Занимаясь профилактическим массажем (как профессионально, так и самостоятельно на дому) можно существенно укрепить мышечно-связочный аппарат голеностопа. Он будет устойчивее к воздействиям, а значит у вас будут ниже шансы получить серьезные повреждения.
Даже если они и возникнут, то процесс излечения будет протекать несравнимо легче, чем у людей, которые не занимались профилактикой. В качестве подтверждения: тренированные спортсмены получают множество травм и быстро восстанавливаются от них, тогда как малоподвижные и нетренированные люди выздоравливают намного дольше.
к меню ↑
Многим людям попросту недоступен профессиональный массаж голеностопа. Причин здесь несколько:
- Самая очевидная – трата денег: такие процедуры весьма дороги, особенно если вы житель столицы.
- Тяжело найти хорошего специалиста. Есть много специалистов, которые прекрасно выполняют массаж при болезнях позвоночника, так как он страдает практически у каждого человека. С голеностопом все сложнее.
- Не у всех есть время или возможность регулярно посещать профессионального массажиста.
В таких случаях можно делать самомассаж. Он сравнительно эффективен, безопасен, а проводить его можно в любое доступное время и бесплатно. Проблемы возникают обычно лишь на первых порах, когда у человека нет опыта самомассажа.
Важно понимать, что хотя самомассаж и сравнительно безопасен, нельзя им заниматься без предварительной консультации с врачом. Нужно посетить хотя бы терапевта, но еще лучше спортивного врача или реабилитолога. Они не просто расскажут о целесообразности и безопасности такой процедуры, но и объяснят и покажут, как правильно ее выполнять.
Читайте также:



