Лечение деформации стоп лангет
На стопы ног приходится большая нагрузка, а если существует наследственная предрасположенность или постоянное воздействие провоцирующих факторов, то чаще всего это приводит к деформации. Одним из видов отклонения, которое встречается не слишком часто, является нарушение, когда происходит отклонение мизинца кнутри.
Рассмотрим более подробно, какие бывают причины развития заболевания, признаки, способы лечения деформации Тейлора классическими и народными средствами.
Что представляет собой эта деформация
Как указывают специалисты, деформацией Тейлора называется расширение латеральной части стопы с вальгусным отклонением пятой кости плюсны и варусным отклонением пятого пальца.
Типичные виды такой деформации можно рассмотреть на прилагаемом фото. Одновременно часто наблюдается воспалительный процесс в области сочленения плюсны и фаланги с образованием шишки в этой области.

Причины появления
Причиной развития заболевания становятся различные факторы. Их условно можно разделить на три группы:
- Посттравматические. В данном случае отклонение наблюдается в результате неправильного срастания костей и других тканей.
- Структурные. Закладываются в период внутриутробного развития и заключаются в слабости связок. В результате неспособность их удерживать кости в обычном физиологическом положении приводит к отклонению первой и последней кости плюсны с выраженной деформацией передней части стопы.
- Функциональные. Возникают в результате косолапия, слабости или отсутствия мышц плюсны, неправильной биомеханики ходьбы.
Это важно! Предрасполагающими факторами выступают тяжелые физические нагрузки, занятия спортом с подъемом тяжестей, избыток массы тела, ношение неудобной обуви.
Симптоматика
Основными признаками деформации Тейлора являются такие отклонения:
- боли в области мизинца и косточки в области сочленения;
- отечность в области нарушения;
- расширение свода в поперечном направлении;
- краснота и локальное повышение температуры;
- увеличение косточки и ее постоянный рост;
- развитие мозолей и натоптышей.
Это важно! Нередко наблюдается деформация не только пятой плюсневой кости, но и других косточек и искривление пальцев. В этом случае чаще всего причиной выступает сразу несколько этиологических и провоцирующих факторов.

Как проводится диагностика
Сначала врач проводит внимательный осмотр стопы, отмечая все видимые деформации. Потом задает вопросы и выслушивает жалобы больного. Обычно он указывает на дискомфорт или боль, в зависимости от степени патологии, а также говорит о невозможности ношения обычной обуви.
При пальпации под кожей в области сустава ощущается утолщение головки кости плюсны и суставной капсулы. В области нарушения может отмечаться покраснение, отечность и нарушение кожного покрова от натирания обувью.
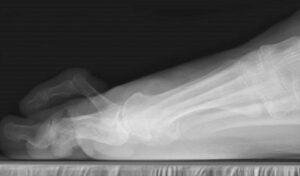
Наиболее объективным способом оценки соотношения костей в стопе и степени деформационных изменения является рентгенография. На ней хорошо видно наличие изменений структуры плюсневой кости, увеличение угла между IV и V костью, превышение угла бокового отклонения.
На снимке замечается увеличение головки пятой плюсневой кости и наличие артрозных нарушений в плюснефаланговом сочленении.
Лечение
В зависимости от степени нарушения врач принимает решение о методике и способах лечения проблемы. А после достижения положительного результата порекомендует способы профилактики заболевания.
Начальная деформация требует оказания помощи, именно на этой стадии возможно проведение эффективного лечения без операции. Терапия в этом случае направлена на снятие боли и улучшение качества жизни больного:
- Нужно правильно подобрать обувь. Она не должна иметь высокий каблук и узкий носок. Желательно, чтобы изделие было сделано из натуральной и мягкой кожи.
- Для купирования болевого синдрома используются местные мази и гели, а также таблетки для приема внутрь из разряда НПВС.
- Консервативное лечение предполагает использование при сильной боли введения в область поражения инъекций с гормональными веществами и проведения новокаиновой блокады.
- Уменьшить неприятные ощущения помогают специальные силиконовые вставки для комфортного ношения обуви. В более запущенных случаях следует использовать ортопедические стельки или ботинки.
- Обязательно следует проводить регулярную чистку кожи стопы, убирать участки ороговения.
- При выраженном покраснении и воспалении можно прикладывать холодные компрессы со льдом. Держать не более 20 минут, потом сделать перерыв. Повторять не чаще 3-4 раз в сутки.
- Народное лечение не может устранить проблему, но использование некоторых натуральных компрессов и мазей природного происхождения можно использовать в комплексном лечении. Но делать это следует только после разрешения специалиста.
Это важно! Следует заметить, что консервативные методики помогают только затормозить процесс деформации, но не устранить ее полностью.

Показанием к проведению операции может являться крайняя степень деформации и отсутствие эффективности от других методов лечения. Существует несколько видов хирургического вмешательства, которые позволяют полностью устранить нарушение.
Обычно рекомендуется удаление сформировавшегося экзостоза с последующим перепиливанием кости пятого пальца и становлением ее на физиологически правильное место.
Для фиксации костных частей используются винты. Обычно вмешательство такого рода хорошо переносится, и пациент может делать первые шаги уже на второй день. Одновременно для снижения нагрузки используется лангетка на стопу или другие виды иммобилизации. В некоторых случаях рекомендуется использование опоры в виде палки со стороны больной стопы.
Для нормального срастания требуется в первые месяцы после операции носить только специально подобранную ортопедическую обувь. Приступить к обычному способу хождения и вести привычный образ жизни пациент сможет уже через 4-6 недель.
В зависимости от вида деформации в области головки кости и пятого плюсневого сочленения в настоящее время используется дистальная или проксимальная остеотомия. Способ проведения хирургической операции зависит еще и от возраста больного, особенностей его организма и степени активности.
Профилактика
Для предупреждения развития деформации Тейлора рекомендуется соблюдать некоторые правила. Они особенно актуальны для тех людей, которые имеют наследственную предрасположенность к данным нарушениям, или врожденным патологиям связок и костной ткани:
- Выполнять специальные упражнения. Их может порекомендовать врач-ортопед. Это — хождение босиком по камням, траве, другим неровным поверхностям, шевеления пальцами, захват маленького мяча и другие. Самое главное выполнять их правильно и регулярно.
- Носить только удобную обувь на широком каблуке и с широким носком. Отказаться полностью от модельных лодочек и шпилек.
- Следить за весом и снижать его при увеличении.
- Снизить физические нагрузки и делать регулярно упражнения для стопы.
- При первых признаках отклонения следует сразу обращаться к врачу-ортопеду, так как начинать лечение следует на ранней стадии. Только в этом случае есть возможность не доводить деформацию до необходимости проведения операции.

Заключение
Деформация Тейлора не является опасным для жизни заболеванием. Но ее появление приводит к снижению качества жизни человека и мешает вести обычный образ жизни. На последних стадиях недуга передвижение будет причинять невыносимую боль и приведет к инвалидизации.
Единственным выходом в данном случае становится применение консервативной терапии на начальной стадии и проведение операции в случае развития осложнений.
Лангетка на ногу при переломе – специальное приспособление для фиксации поврежденной конечности ортопедического назначения. К лангеткам относят бандажи, гипсовые фиксаторы и другие приспособления. Чаще всего используются для фиксации голеностопа при переломе костей. В некоторых случаях ортопед прописывает применение устройство для того, чтобы произвести корректировку неправильного анатомического расположения суставов и костей. Лангетка может использоваться и взрослыми, и детьми. Выделяют несколько видов лангет в зависимости от сферы применения.
Повязка выполняется из гипса либо пластика, для придания мягкости оборачивается эластичным бинтом и надежно фиксируется на участке с поврежденными суставами или костьми.
Разновидности лангетов


Распространены и шины из гипса, обладающие растягивающим эффектом. В основном они используются для коррекции аномалий в строении голеностопа, применяются вместе с медикаментозным лечением, отличаются эффективностью. Задняя поверхность шины, выполненная из гипса, имеет толщину около 10-15 сантиметров.
Гипсовая шина используется для ограничения подвижности, в итоге значительно облегчается процесс заживления поврежденной конечности. Устройство прикладывается к задней части травмированной ноги и надежно фиксируется с помощью специальных эластичных бинтов. Необходимо контролировать силу натяжения бинтов по болевым ощущениям.
Еще одна разновидность лангеты – растягивающая шина. Она применяется для лечения фасциита подошвы. С помощью фиксирующей повязки удается значительно уменьшить болевые ощущения в области подошвы и убрать отек. Фиксатор имеет специальную форму, он фиксирует пальцы и направляет сухожилия вверх, способствуя их растягиванию. В итоге формируются плюсневые косточки, и уходит боль в пяточной области. Важно правильно бинтовать поврежденную конечность, только так можно добиться оптимального расположения шины на ноге.
Растягивающая шина также используется для лечения отвислой стопы. У пациентов, у которых диагностируется данное заболевание, возникают проблемы с нормальным подниманием ступни, это отображается на походке. С помощью шины стопа фиксируется в правильном положении, походка становится нормальной, уменьшаются болевые ощущения.
Лангетка на голеностопный сустав может использоваться не только при переломах, но и для лечения травмированных связок, растяжений и разрывов. В отличие от обычного гипса, она обеспечивает более мягкое фиксирование травмированной конечности.
Использование лангеты в детской ортопедии
Лангеты демонстрируют высокую эффективность в случае, если применяются в лечении травмированных суставов и врожденных дефектов с конечностями в детском возрасте.

Лангета для применения в детской ортопедии выполняется в зависимости от возраста ребенка и анатомических особенностей поврежденной конечности. Так как детский организм формируется постепенно, а процессы регенерации и восстановления проявляются довольно сильно, использование лангеты вместе с другими методами лечения позволяет быстро получить желаемый результат.
За все время, пока малыш носит лангеты, убираются любые дефекты в суставных сочленениях, походка становится более ровной. По мере взросления ребенка меняется и размер лангетки.
Фиксация голеностопа

Перелом или повреждение голеностопа – довольно распространенная травма, которая проявляется видимым изменением нормальной формы щиколотки и возникновением острой нестерпимой боли. При повреждении конечности и появлении описанных симптомов необходимо незамедлительно обратиться за медицинской помощью и пройти рентгенографическое обследование. Именно рентгеновский снимок поможет подтвердить или опровергнуть вероятность перелома, укажет врачу на место вывиха или смещения.
Если перелом отсутствует, врач накладывает специальную лангету в область голеностопа и надежно приматывает ее к щиколотке с помощью эластичного бинта.

Эластичный бант обладает рядом преимуществ над обычной марлевой повязкой – он может использоваться неоднократно, обладает повышенной пластичностью, за счет чего позволяет надежно зафиксировать конечность и предотвратить передавливание.
Эластичный бинт легко снимается для проведения дополнительных лечебных процедур – обработка отечных областей на ноге, антисептическая обработка раны, нанесение лечебных мазей.
Иногда лангета на голеностоп накладывается после перелома – когда в гипсе уже нет потребности, однако сустав еще необходимо фиксировать в определенном положении. Повязка надежно прилегает к ноге, не ослабевает и фиксирует сустав.
Что выбрать: гипс или пластик
Современные аптеки предлагают пациентам огромный выбор лангет, различающихся по размеру и общим характеристикам. Подбирать устройство необходимо в соответствии с индивидуальными нуждами пациента в зависимости от полученной травмы.
Лангеты могут различаться по цене и по материалу, который использовался в процессе производства (гипс или пластик).
Последняя разработка в медицинской сфере – гипсовый лангет пластиковой конфигурации. Устройство может быть жестким или гибким в зависимости от травмы. Главное назначение такое повязки – облегчение болезненных ощущений и фиксация поврежденного участка в нужном положении.
Что касается традиционных гипсовых лангет, то они постепенно уходят из употребления из-за своей неудобности. Они доставляют пациенту дискомфорт: не позволяют нормально принимать душ, имеют очень большой вес.
Пластиковый лангет имеет небольшой вес. В итоге пациент практически не ощущает устройство, при этом поврежденные суставы зафиксированы в правильном положении.
Подбирайте устройство в зависимости от типа повреждения. Важно правильно забинтовать конечность, от этого будет зависеть эффективность лечения.
Щиколотка и лодыжки – наиболее уязвимые места опорно-двигательной системы, им приходится выдерживать вес тела человека и обеспечивать опору для организма. Эти места часто подвергаются травмам, в них могут произойти патологические изменения. Фиксирующее устройство, или лангетка на стопу, автоматически способствует скорейшему восстановлению поврежденных участков.
Фиксаторы на голеностоп
Для лечения повреждений и заболеваний этой области важно создать надежную иммобилизацию. Покой позволяет снять отек и воспаление, должно произойти восстановление функций голеностопного сустава и лодыжки. Достичь цели помогут специальные автоматические устройства (ортезы для ног), которые можно приобрести в аптеке или под заказ. Лангета может быть изготовлена самостоятельно при условии соблюдения всех правил.

Применение фиксирующих автоматических средств становится необходимым в следующих случаях:
- воспалительные и дегенеративные изменениях в суставной сумке;
- растяжение и травмирование связок;
- нестабильность голеностопа;
- последствия переломов лодыжки;
- парализованная стопа после инсульта или травмы периферических нервов;
- врожденные деформирующие заболевания суставного аппарата.
Прежде чем применять ортезы или лангетки на голеностоп, потребуется нанести визит к травматологу или ортопеду, чтобы выбрать оптимальное автоматическое средство для коррекции или лангетную повязку . В зависимости от сложившейся ситуации специалист изготовит или порекомендует приобрести фиксирующее устройство.
Жесткие фиксаторы
Выраженная иммобилизация с помощью ортеза должна произойти в следующих ситуациях:
- при переломе мало- и большеберцовой кости без смещения;
- разрыв связок в голеностопе;
- восстановительный период после операции.
Ортез жесткой фиксации назначают при хронических заболеваниях сустава, которые сопровождаются болевым синдромом , отечностью и нестабильностью. Благодаря разгрузке возможна посильная двигательная активность, должно произойти улучшение трофических процессов и кровообращения.

Изготавливают приспособление из заменителя кожи или синтетических материалов. Ортопедический автоматический фиксатор оснащен специальными ремнями, шнуровкой и ребрами, которые обеспечивают надежное обедвиживание стопы. Суставные выступы остаются свободными, что обеспечивает комфортность. Применение приспособления заменяет гипс при травматических повреждениях. Недостаток этого устройства – его высокая цена, которая превышает 7 000 рублей.
Суппорт средней фиксации
Конструкцию изготавливают из эластичных материалов, нередко используют неопрен. Умеренная фиксация должна произойти за счет специальных автоматических приспособлений: ремешков на липучках. Суппорт позволяет сохранять подвижность, его можно надевать под спортивную обувь.
Благодаря разгрузке голенопа происходит снижение болевых ощущений и отечности. Ортезы средней фиксирующей способности, применяемые для восстановления при травмах, содержат магнитные пластины на внутренней поверхности. Эти элементы обеспечивают снижение боли, автоматически происходит улучшение кровообращения в периферических сосудах нижних конечностей.
При ношении суппорта нагрузка приходится на здоровые участки ноги, а болезненное место остается иммобилизированным.
Мягкий ортез голеностопа

Повязки со щадящим обездвиживанием имеют обширные показания: от восстановления после оперативных вмешательств до иммобилизации при нестабильном голеностопе и слабом связочном аппарате.
Для изготовления ортезов мягкой фиксации используется эластичный материал с добавлением керамического порошка или неопрен. Благодаря согревающему эффекту стимулируется кровообращение и обмен веществ.
Мягкие ортезы предназначены для профилактики чрезмерной нагрузки на сустав и предотвращения его травмирования.
Тутор на голеностоп
Самая жесткая автоматическая фиксация голеностопа может произойти с помощью специального сапога. Изготавливается изделие из тонкого пластика или эластичных материалов с металлическими ребрами. Фиксатор такого типа называют тутором и применяют при тяжелых травматических повреждениях лодыжки, а также у пациентов после перенесенного инсульта.
Бандаж для поддержания сухожилия
Изготавливается из эластичных водонепроницаемых материалов. В результате ношения изделий происходит надежное обездвиживание при нестабильности суставного аппарата, растяжениях связок.

Показано использование такого изделия для профилактики вывихов и других травматических повреждений, а также для ускорения восстановительного процесса после оперативных вмешательств.
Бандаж выгодно отличается от других изделий компактностью, допустимо надевать его под обычную или спортивную обувь.
Делаем лангетку своими руками
При ушибах, переломах и вивихах лодыжки и голеностопного сустава нередко возникает необходимость в срочной фиксации пострадавшей конечности. Для этой цели может использоваться лангетка (пропитанная гипсом повязка, которую можно снимать). Это приспособление имеет преимущество перед наложением обычного гипса, потому что дает возможность обрабатывать ногу дезинфицирующими средствами и промывать поврежденную поверхность.
Перед накладыванием повязки рекомендуется сделать рентгенографическое обследование для установления точного диагноза. После при необходимости вправляют голеностоп и совмещают поврежденные части кости.
Проводить процедуру должен опытный травматолог или ортопед, самостоятельные действия способны нанести серьезный вред.
Для изготовления лангеты используется сухой гипс, который разводится водой.
Смешивая гипсовый порошок с теплой жидкостью, можно ускорить его застывание. Холодная вода с добавлением крахмального клейстера, наоборот, замедляет этот процесс.
Составляющие потребуется взять в равном соотношении. Если после затвердения смеси не произошло растрескивание при сжатии в кулаке – ее качество удовлетворительное. При появлении неприятного запаха сероводорода гипс нельзя применять для фиксирующей повязки.

Для наложения лангеты используется марля или бинт белого цвета, перевязочного материала потребуется взять от 3 до 8 слоев, сложенных вдвое и посыпанных гипсовым порошком. Подготовленный бинт необходимо пропитать в смеси.
Правила наложения
Чтобы нанести гипсовую повязку на голеностоп правильно, потребуется соблюдать следующие рекомендации:
- Нога должна быть неподвижна и полностью зафиксирована в голеностопном и коленном суставе.
- Конечности придают удобное положение.
- Для избежания поломки гипса на местах сгиба потребуется его надрезать до застывания.
- Чтобы не произошло натирания кожи жесткими краями повязки, под них подкладывают вату или бинт.
Гипсовая лангетка на голеностоп фиксируется на подошвенной поверхности в виде тапочек, а также на задней части ноги до колена. Если есть риск того, что может произойти разрыв связок, то потребуется лангета в виде сапога. Время ношения составляет около двух недель, после чего ее меняют.
Использование готовых средств автоматической иммобилизации или наложение лангеты применяется в зависимости от патологических изменений, которые могут произойти в голеностопе и лодыжке. Изделия выгодно отличаются от гипса возможностью санитарной обработки поврежденной ноги и сохранением двигательной активности в разрешенном объеме.
Искривление второго и третьего пальца на ноге имеет несколько причин. Давайте разбираться почему это происходит.
Молоткообразный палец стопы как образуется
Изменение формы фаланг пальцев происходит постепенно. Как правило, в течение нескольких лет. Кто говорит, что произошло это быстро, не правы. Только если причиной искривления не послужил перелом или вывих.
Потому что часто люди не замечают проблемы с суставами, пока те не заявят о себе. Возможно болью, неудобствами и неподвижностью.
Причин деформации несколько. Наследственность в этом случае менее вероятная причина искривления пальцев. Более распространены прочие причины.
Кривые пальцы на ногах причины
◉ Излишне узкая обувь
◉ Частое ношение высоких каблуков
Плоскостопие, особенно поперечное, приводит к тому, что передний отдел стопы делается шире. Изменение формы происходит вследствие дисбаланса между мышцами стопы. Потому что возникает недостаточность в связке поперечного свода. А значит, свод стопы у основания пальцев плохо поддерживается снизу.
Из-за неправильной установки стопы, неравномерной нагрузки человек получает поперечное плоскостопие.
Далее нога ищет новые дополнительные опорные точки. После чего пальцы начинают искривляться. Подгибаясь, превращаются в молоткообразные.
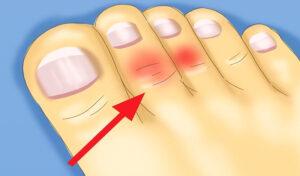
Постепенно все более и более пальцы скрючиваются. Иногда только на одной ноге, иногда на обеих сразу. Эта проблема вносит ограничения в повседневную жизнь. Например определенную проблему с подбором обуви. Также из-за боли вы можете меньшее время находится на ногах.
Второй и третий пальцы на ноге приобретают вид молоткообразных. Кончик пальца из-за поднятия пальца перестаёт соприкасаться с полом.
Если в начале искривления пальцы еще с усилием можно разогнуть, то со временем они затвердевают. Приподнятые пальцы укорачиваются. Но больше места занимают в обуви по высоте.
В результате сверху пальцы прижимаются к обуви. В местах соприкосновения возникают сухие мозоли.
Когда женщина долго и часто ходит на каблуках, связки пальцев перенапрягаются. То есть из-за повышенного давления на пальцы связки удлиняются. Если бы они были хорошо тренированы, то после растяжения легко бы приняли прежнюю форму.
Но без тренировки они не имеют такой эластичности. Мышцы современных людей частично атрофированы. Поэтому связка удлиняется, а пальцы из-за вынужденного неправильного положения остаются согнуты.
Молоткообразная деформация пальцев стопы что делать
Для того чтобы обеспечить фалангам пальцев прежнее положение, надо на них оказать определенное давление. Так как кости и суставы изменили правильное положение, его надо вернуть. Как вы понимаете, процесс это не быстрый.
Помочь себе можно кремами и растирками. Но надо понимать, что они только снимут воспаление суставов и немного снизят болевые ощущения. Втирать мази необходимо продолжительное время.
Исправить положение деформированного пальца можно лишь с помощью специальных приспособлений. Такими являются ортопедические корригирующие приспособления.
Лечебные меры при когтеобразном пальце возможны две:
Не операционное или консервативное лечение будет направлено на то, чтобы исправить молоткообразные пальчики. То есть компенсировать неверное положение фаланг. К подобным мерам исправления можно отнести:
◐ Исправление ортопедическими приспособлениями. Сюда относятся вкладки межпальцевые, ночные ортезы, дневные вкладыши.
◑ Гимнастика для стоп. Для этой цели могут использоваться любые предметы небольшого размера. Чтобы был возможен захват их пальцами ноги. Камушки, шарики, карандаши и что-то подобное.
◐ Массаж пальцев и всей стопы. Кроме того, что улучшается кровообращение в стопах, возвращается эластичность связок и мышц. Тут хорошо использовать массажные коврики или тапочки.
◑ Удобная мягкая обувь. В идеале со специальными вставками в зоне трения фаланг пальцев. Такие вставки не допускают трения на проблемные зоны стоп.
◐ Уходовые процедуры для стоп. Ванночки, сведение сухих мозолей. Снятие тёркой излишне ороговевшей кожи. Удаление кремом участков с ороговелой кожей.

Однако если отсутствует результат от лечения, приходится проводить операцию. Например, если сухожилие чрезмерно напряжено. И палец как-будто закостеневает в согнутом положении.
Хирург удаляет часть излишнего окостенения. Точнее выступающую вверх головку основной кости. Там где образуется уплотнение. Оперативная мера позволяет навсегда избавиться от искривления пальца.
После операции желательно обеспечить фиксацию пальца в физиологическом положении. Чтобы не допустить повторения проблемы, на протяжении двух или трёх месяцев следует носить ортопедические изделия.
Молоткообразная деформация пальцев стопы ортопедические изделия
◉ Избегайте слишком узкой обуви
◉ Каблуки должны быть не выше трёх сантиметров
◉ Делать упражнения для ног
◉ Следить, чтобы перекат стопы при ходьбе был правильным — с пятки к пальцам.
Гимнастикой для ног пренебрегать не стоит. Ведь связкам и мышцам нужна тренировка. Только тогда они будут достаточно эластичными и крепкими. Так предотвратится смещение суставов в стопе и пальцах.
Приспособления для молоткообразных пальцев
◍ Колпачки тканевые на палец
Эти изделия представляют собой узкую трубочку. Внутри она имеет гелевый слой. Сверху — трикотажная тянущаяся ткань. Гель увлажняет ороговевшую кожу на искривлённой фаланге. Также предотвращает трение об обувь молоткообразного пальца.

Кроме этого палец в колпачке оказывается выпрямленным. То есть получает физиологически правильное положение. Носят его в обуви, он не занимает много места. На ночь нет смысла его надевать. Выпрямить палец он способен лишь при ходьбе.
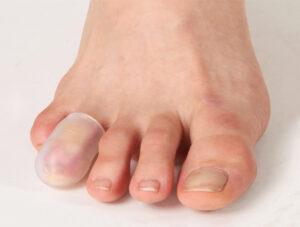
◍ Силиконовые колпачки на палец
Изготовленные из специального геля, имеют в составе минеральные масла. Масла хорошо увлажняют кожный покров и смягчают натёртую кожу.
Все повреждения и деформации пальцев, мозоли — показания для ношения этих изделий. Надетый колпачок на когтеобразный палец, защитит его в месте трения об обувь. Но в отличии от тканевого приспособления, стянуть пальчик он не способен.
◍ Стельки ортопедические
С помощью колпачков мы сможем бороться с последствием деформации. Но с причиной, которая привела к сгибанию пальцев, поможет справиться стелька ортопедическая .
Только с её помощью можно обеспечить стопе анатомическое положение. Значит поддержать своды — поперечный и продольный. С этим справятся супинаторы в стельке. В то время, когда вы ходите со стельками, ваши своды находятся в физиологичном положении.

Благодаря этому вы приостановите дальнейшую деформацию пальцев. Натоптыши в переднем отделе тоже перестанут образовываться. Так как поперечный отдел стопы будет приподнят супинатором.
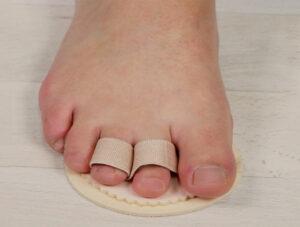
◍ Корригирующее приспособление
Помимо вышеперечисленных ортопедических изделий, рекомендуется носить корригирующее приспособление. Оно представляет собой полустельку под плюсневые кости и пальцы стопы.
Утягивающая лента либо резинка позволяет оказывать давление на приподнятые пальцы. Желательно вставлять изделие не только в обувь, ни в домашние тапочки. Когда вы отдыхаете ночью, в приспособлениях нет необходимости.
Более быстрый результат принесёт комплексное использование всех приспособлений. Ещё можно добавить межпальцевые вкладыши между пальчиками.
Непосредственно выпрямлению фаланг они не способствуют. Но помогают не допустить, чтобы большой палец не отклонялся ко второму и третьему. Соотственно не давил на соседние пальцы, и они не приподнимались.
Читайте также:


