Кортикостероиды для коленного бурсита
При бурсите воспаляется околосутавная синовиальная сумка, содержащая смазывающую жидкость. Это прослойка, которая защищает ткани от повреждений при трении. Бурсы расположены между костями и сухожилиями — в местах с усиленным механическим воздействием. В основном бурсит поражает конечности, и в суставах возникает боль, дискомфорт.
Лечение бурсита необходимо начать сразу же после уточнения диагноза.

Причины и симптомы
Терапия лекарствами должна не только справиться с недугом, но и ликвидировать его первоисточник. Причины образования бурсита:
- тяжелые нагрузки на сустав;
- травмы в мышцах и сухожилиях;
- сопутствующие недуги ОДА (полиартрит, артрит, подагра, артроз);
- инфекционные заболевания;
- патогенные микроорганизмы;
- аутоиммунные болезни;
- остеомиелит;
- ангина;
- ОРВИ.
- острые боли в суставе, появляющиеся во время резких движений;
- припухлость в пораженном участке;
- слабость;
- увеличенная температура в очаге проявления;
- гиперемия кожи в околосуставном участке.
Препараты
С помощью общепринятых методов лечения можно решить эту проблему, если в бурсе нет инфекции, и стадия недуга не перешла в хроническую форму. Для исключения таких явлений необходимо сделать анализы синовиальной жидкости на присутствие бактерий. При остром течении бурсита больному нужно соблюдать покой. Терапия проводится с целью устранить инфекцию и избежать осложнения. Врач предписывает медпрепараты, оказывающие обезболивающее, антимикробное и противовоспалительное действие. Дозировки и режим принимаемых лекарств зависят от состояния пациента и особенностей развития болезни. Против инфекционного бурсита используют антибиотики и противовоспалительные медпрепараты.
При несвоевременном лечении и запущенной стадии бурсита врач назначает антибактериальные средства. Они ликвидируют болезнетворные бактерии, помогая организму справиться с болезнью. В основном применяются препараты, имеющие широкий спектр действий — макролиты, цефалоспорины, пенициллины. Некоторые медики оспаривают целесообразность использования антибиотиков.
Острые формы недуга лечатся консервативным способом. В первую неделю болезни врачи рекомендуют больному соблюдать покой, накладывается гипсовая лонгета и назначаются противовоспалительные медпрепараты. Но лечение с помощью покоя не должно превышать 10 дней. Даже при болях 1—2 раза в сутки следует проводить сгибание и разгибание воспаленного сустава.
Противовоспалительные и антибактериальные медпрепараты оказывают такой эффект:
- уменьшается болевой синдром;
- купируется воспалительный процесс;
- предотвращается прогрессирование заболевания.
Используются лекарства, устраняющие боль и способствующие купированию воспаления. Эти препараты в основном комбинируют с антибиотиками. Учитываются индивидуальные особенности больного. Чтобы был достигнут максимальный эффект, их сочетают с другими методиками лечения, так как терапия медикаментами не дает гарантию на полное выздоровление.
Лекарства обладают сильным противовоспалительным действием, и их вводят прямо в бурсу. Они снижают отечность и боль. Инъекции кортикостероидов имеют продолжительное действие и дополняют основную терапию, чтобы краткосрочно купировать боль. Поскольку они могут спровоцировать серьезные побочные эффекты, при бурсите их длительно не принимают.
Формы выпуска и список препаратов от бурсита
Медикаментозные средства для лечения бурсита представлены в таблице:
Уколы делаются внутримышечно и внутривенно. При острых, нестерпимых болях в области больного сустава ортопед может назначить гормональный укол в суставную сумку. Препараты в основном комбинируют с антибиотиками. Гормоны зачастую оказывают побочные эффекты. Поэтому задача медицины — улучшить общий и местный иммунитет.
Медицинское вмешательство невозможно без применения лекарственных средств и препаратов для излечения бурсита. Мази, уколы, таблетки при бурсите – все это помогает организму бороться с развитием патогена. В этой статье приведены некоторые виды антибиотиков, гормональных и нестероидных препаратов и их применение.
Бурсит представляет собой концентрированное скопление жидкости в результате повреждения защитной оболочки синовиальной сумки. Причины возникновения обширны, но последствиями выступают: появление отечности синовиальной сумки и развитие сильных болевых ощущений. Медикаментозное лечение бурсита и устранение последствий направлено на уменьшение отечности и купирования болевого синдрома. Терапия помогает избежать осложнений и облегчить жизнь пациенту.

Но кроме избыточного серозного (неинфицированного) накопления жидкости в синовиальной сумке, возникает вероятность развития гнойной формы заболевания. В подавляющем большинстве, поражению подвергаются коленные, локтевые суставы и синовиальные бурсы голеностопного сустава. Это обусловлено тем, что эти суставы подвержены частым нагрузкам.
Гнойный бурсит возникает в результате того, что в полость синовиальной сумки попадают болезнетворные микробы и в результате процесса жизнедеятельности возникает некроз тканей и нарушения обмена веществ. При подобном развитии заболевания необходима пункция пораженной бурсы. Откаченная жидкость подвергается лабораторному исследованию, в том числе и антибиотикограмме. Эта процедура позволяет определить, как микроорганизмы отвечают на воздействие того или иного антибиотического препарата. После того, как была произведена очистка, в синовиальную полость вводят антибактериальные препараты для подавления роста микробов и их нейтрализации.
Антибиотики
Антибиотики при бурсите вводятся в полость синовиальной сумки после вскрытия и удаления экссудата (жидкости). Дальнейшее применение предусматривает пероральный способ приема лекарственных средств. От вида возбудителя патологических изменений применяется соответствующий антибиотический препарат, к которым относятся: кларитромицин, тетрациклин, ванкомецин, амоксициллин и т.д.
Результаты исследования забора жидкости не всегда дают результаты в точном нахождении возбудителя, и в таких случаях прибегают к использованию антибиотических препаратов широкого спектра воздействия. К таким относится аугментин.

Аугментин – это антибиотик полусинтетического пенициллина, содержащий амоксициллин и клавулановую кислоту. Активным веществом выступает амоксициллин, по строению и свойствам схожий с ампициллином, но имеющий лучшую усвояемость. Некоторые микроорганизмы способны разрушать этот антибиотик, и для подавления функции разрушения, в состав антибиотика и входит клавулановая кислота. Таблетки полусинтетических пенициллинов выпускают в пленочной оболочке, что не дает взаимодействовать пищеварительному соку желудка с основными веществами лекарства, тем самым делая пероральный способ применения более доступным.
Аугментин – бактерицидный антибиотик. Это значит, что в процессе его применения бактерии не размножаются и начинают погибать. Это связано с тем, что лекарственный препарат нарушает нормальные обменые процессы в клетках микробов. При этом не происходит никакого вредоносного воздействия на ткани организма человека. Аналоги аугментина являются такими же антибактериальными средствами и имеют схожий состав и строение.
Долгосрочное применение средств не рекомендуется, так как оно может нарушать нормальное функционирование пищеварительной системы, нейтрализуя полезную микрофлору кишечника. Во время приема лекарства могут возникнуть и побочные эффекты, но 80% случаев проходят быстро и не несут прямой опасности для человека. Угрозу для жизни они могут представлять только в случае возникновения аллергии на препарат и индивидуальной непереносимости компонентов.
Нестероидные препараты
Гнойной бурсит проявляется не часто, и в преобладающей степени возникает серозное скопление жидкости в поражённой бурсе. Хроническое или острое течение вызывает воспаление и боли. Для того, чтобы устранить эти симптомы, врачами назначаются нестероидные противовоспалительные препараты (НПВП) – верное средство от бурсита.
Эти препараты представляют собой лекарство комплексного воздействия, направленного на уменьшение болевых ощущений, понижения температуры и ликвидации отечности. Название нестероидных они получили из-за того, что в их составе не используются кортикостероиды. Хотя кортикостероиды и вызывают мощнейшее, практически, моментальное воздействие, но они имеют ряд побочных эффектов и вызывают пагубное воздействие на организм. НПВП стали альтернативой опиатам, которые применяются как анальгетики и вызывают сильное привыкание. Нестероидные противовоспалительные препараты схожи по своей механике воздействия.

Если не углубляться в сложную терминологию, то механизм действия НПВП заключается в замедлении ферментов, которые являются основными факторами проявления бурсита.
НПВП выпускают в различных формах, начиная таблетками и заканчивая инъекциями. Такое разнообразие позволяет использовать их в домашних условиях, и подходит для лечения как тазобедренного бурсита, где синовиальные бурсы расположены глубоко под мышечной тканью и связками, так и при воспалении плечевых и пяточных бурс.
К распространенным нестероидным препаратам относятся:
- диклофенак;
- ибупрофен;
- аспирин.
НПВП применяются в комплексе с антибиотиками или по отдельности.
Популярным нестероидным противовоспалительным препаратом, применяемым в медицине для лечения различных заболеваний, является диклофенак. Диклофенак распространяется в различных лекарственных формах: таблетки, гели, мази, ампулы, свечи. На основе диклофенака выпускают схожие препараты, имеющие небольшие отличия в составе и под другими названиями.
Главным активным веществом в лекарственных препаратах выступает диклофенак натрия. Дополнительные вещества, входящие в состав, это глюкоза и минеральные вещества. Препарат в таблетках быстро всасывается в кровь и оттуда поступает в синовиальную полость. В результате воздействия активного вещества, происходит уменьшение воспаления, повышается болевой порог и пропадает скованность движения. Таблетки лучше всего принимать перед едой, так как процесс пищеварения уменьшает скорость рассасывания. Рекомендуется принимать по одной таблетке два раза или три раза в день лицам, старше пятнадцати лет. Лекарство не следует использовать совместно с другими НПВП и антикоагулянтами.
Из побочных явлений самыми распространенными считаются: тошнота, головная боль, кожные реакции, бессонница и другие. Запрещено принимать средство на поздних этапах беременности и при лактации, пожилым людям, а также тем, у кого есть аллергия на препарат.
Для ускорения процессов всасывания антибиотиков и для улучшения метаболических процессов в комплексной терапии используют средство под названием димексид. Димексид – это лекарственное, противовоспалительное средство наружного применения. Основное вещество лекарства – диметилсульфоксид. Выпускается в виде геля для наружного применения, а также в виде концентрата и раствора.
Димексид при бурсите воздействует на пораженный участок, проявляя противовоспалительные, анальгезирующие и антисептические свойства. Активное вещество, кроме того, обладает расщепляющими функциями белков кровяных сгустков, тем самым улучшая процесс кровеносного снабжения клеток тканей организма. Препарат стимулирует иммунитет, повышает пропускные способности сосудов и, при применении в комплексе с другими лекарствами, ускоряет процессы всасывания. Диметилсульфоксид истончает клеточные оболочки паразитических микроорганизмов, делает их менее устойчивыми к антибиотикам. Применяют димексид в виде компрессов и окклюзионных повязок.
Применять димексид стоит только по назначению лечащего врача. Совместное использование с другими препаратами вызывает не только положительные, но и пагубные эффекты. Также необходима проверка на аллергическую реакцию. При заболеваниях сердца, почечной недостаточности и плохой свертываемости крови, исключается возможность применения.
Всемирно известным средством борьбы с воспалительными заболеваниями опорно-двигательного аппарата по праву считается ибупрофен. Ибупрофен относится к нестероидным противовоспалительным препаратам. Главным веществом в составе лекарства выступают вторичные образования фенилпропионовой кислоты. Ибупрофен входит в состав важнейших мировых средств. Механизмы воздействия ибупрофена как на организм, так и на патологию, были полностью и досконально изучены.
Широкая распространённость средства обусловлена разными фармакологическими формами выпуска, а кроме того, ибупрофен изготавливают под различными наименованиями с добавлением ПАВ и консервантов.
Как и все НПВП, ибупрофен характеризуется свойствами снимать отеки, уменьшает боли, и применяется как жаропонижающее. Относясь к НПВП, ибрупрофен воздействует на ферменты отечных образований, выступая в роли ингибитора (замедляет и прерывает развитие).
При возникновении бурситов, назначается в виде мази, геля, укола или таблеток. Таблетки препарата эффективно впитываются в желудочно-кишечном тракте и начинают действовать в течение часа.
Как и у всех нестероидных препаратов есть противопоказания к применению.
Уколы
Медикаментозная терапия бурсита в больше чем в половине случаев невозможна без применения инъекций. Уколы при бурсите (например, новокаин) помогают моментально устранить непереносимую боль, а непосредственный впрыск в синовиальную полость антибиотиков и противовоспалительных средств позволяет достичь в максимально краткие сроки снижения развития патологии.
Это достигается применением инъекций, содержащих глюкокортикоидные препараты и антибиотики. Инъекции проводятся опытным медперсоналом, в медицинском учреждении. Проведение процедур не рекомендуется в домашних условиях, из-за возможности несоблюдения антисептических мер безопасности. Вводимые инъекционные лекарства от бурсита имеют следующие названия: доксициклин, цефалотин, дипроспан.
Распространенным стероидным веществом для введения в сустав является использование инъекций дипроспана. Дипроспан – это гормональное средство белого цвета. Выпускается как в виде суспензии, так и в виде раствора для внутрисуставных инъекций. Активное вещество – бетаметазон. Активное вещество быстро всасывается, оказывая моментальное лекарственное воздействие. Дипроспан обладает свойствами подавлять аутоиммунные заболевания, оказывать противовоспалительное действие, купировать болевой синдром.
Количество вещества, которое применяется при возникновении патологии зависит от формы развития. Дипроспан при бурсите, особенно сложной формы, вкалывают в полость синовиальной бурсы от 1 до 2 миллилитров, и, если не будет тенденции уменьшения отека и боли, производят повторное использование инъекции. Курс лечения разница от физиологических данных пациента, но в целом занимает две недели.
Для того, чтобы начать курс терапии стероидными препаратами, обязательно проводится полный сбор информации о физиологическом состоянии пациента. Все это обусловлено рядом противопоказаний и побочных эффектов, вследствие чего стоит отметить, что заниматься самолечением ни в коем случае не рекомендуется.
Внутрисуставная инъекция - одна из распространенных методик лечения суставов посредством введения препарата непосредственно к больному месту или поврежденному участку.
Инъекции в плечевой сустав рекомендуются при заболеваниях мышц, сухожилий и связок сустава.

Инъекции в тазобедренный сустав призваны помочь снять острую боль, остановить воспаление в мягких тканях, окружающих сустав, вернуть ему подвижность.
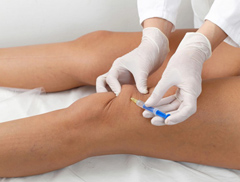
Данная терапия способна помочь в лечении дегенеративных заболеваний коленного сустава.

Применение инъекций актуально при лечении артроза и артрита на разных стадиях заболевания. Процедура должна проводиться строго под контролем врача.
Артрит, артроз и другие заболевания суставов приносят человеку немало мучений. Порой на то, чтобы снять боль и отек медикаментозными и физиотерапевтическими средствами, требуется немало времени. Но процесс выздоровления можно ускорить, если вводить лекарственные средства непосредственно в сустав при помощи инъекций. Уколы для суставов — современный и высокоэффективный способ лечения.
Кому показаны внутрисуставные инъекции
Уколы для суставов могут помочь в лечении самых разнообразных заболеваний — артрита, артроза различных суставов, подагры, кистевого тоннельного синдрома, адгезивного капсулита.
Внутрисуставные инъекции в коленный сустав позволяют доставить лекарственное вещество к поврежденным тканям. Уколы для суставов показаны в разных ситуациях, например:
- при острой боли в коленном, тазобедренном и плечевом суставах;
- при бурсите, синовите и тендините;
- при артритах и артрозах;
- при повреждениях сухожилий, связок и суставного хряща.
Уколы в коленный сустав редко являются основой терапии, это лишь очень эффективное дополнение. Однако именно они позволяют максимально быстро снять боль. Кроме того, уколы для суставов дают возможность снизить дозы препаратов, принимаемых перорально, — а это особенно важно в случаях, когда возникают нежелательные побочные эффекты, например нарушение работы ЖКТ.
При этом инъекции для суставов должен делать высококвалифицированный врач-ортопед, только в этом случае можно гарантировать, что манипуляция будет безопасной и относительно безболезненной. При выполнении уколов для суставов используется шприц с длинной иглой. Игла должна попасть точно в суставную щель. Во избежание ошибок такие инъекции чаще всего проводят под УЗИ-контролем. Иногда перед введением лекарственного вещества врач откачивает жидкость из сустава, чтобы избежать некоторых осложнений (а порой и для того, чтобы отправить жидкость на анализ). После осушения сустава в полость вводится препарат.
Если судить по описанию процедуры, можно предположить, что уколы для суставов болезненны, но это не так. Для инъекций в сустав используются очень тонкие иглы, и большинство пациентов сравнивает ощущения от внутрисуставных инъекций с обычными внутримышечными уколами. После манипуляции требуется немного подвигать суставом, чтобы лекарство равномерно распределилось внутри.
Иногда после укола в сустав врач накладывает тугую повязку, никакой реабилитации после таких инъекций не требуется.
Инъекции для суставов проводят с использованием различных препаратов. Выбор осуществляет врач, исходя из состояния пациента и показаний. Чаще всего применяются следующие средства:
Кортикостероидные инъекции для суставов снимают воспаление, отек и боль, улучшают подвижность сустава, однако они не лечат само заболевание и не восстанавливают хрящевую ткань. Эффект от их введения не превышает 2–3 месяца.
Применение кортикостероидов противопоказано при инфекционном артрите. В этом случае производится промывание сустава и введение в него антибактериальных препаратов.
Хондропротекторы применяются не только на начальных стадиях дегенеративных заболеваний суставов, их назначают и в тяжелых случаях, но уже не столько для восстановления ткани, сколько для торможения процесса разрушения хряща.
Является эффективным средством для лечения заболеваний суставов. Это основной компонент внутрисуставной жидкости, своеобразная смазка сустава, предохраняющая его от травм. Инъекции для суставов с гиалуроновой кислотой делают внутрисуставную жидкость более плотной и вязкой, обеспечивая лучшую защиту хрящевой ткани. К тому же она снимает воспаление и ускоряет процесс восстановления хряща. Инъекции гиалуроновой кислоты часто назначают при артрозах суставов.
Лечение на их основе также называют карбокситерапией. Это современная методика, эффективно снимающая болевой синдром при заболеваниях суставов и позвоночника. Для таких инъекций в суставы используется углекислый газ, который вводится при помощи специального аппарата. Резкое повышение уровня углекислого газа в суставе или мышце, которое возникает после инъекции, воспринимается организмом как недостаток кислорода. Чтобы поправить ситуацию, кровь устремляется к данному участку. Кровообращение и обменные процессы в месте укола резко ускоряются. При этом углекислый газ без малейшего вреда выводится организмом уже через несколько минут, а положительный эффект инъекции сохраняется надолго. Неоспоримый плюс газовых уколов в сустав — отсутствие побочных эффектов, так как углекислый газ — не чужеродное вещество, а естественный продукт нашего метаболизма.
Метод PRP предполагает использование для инъекций плазмы крови пациента, обогащенной тромбоцитами. Инъекции такого рода значительно ускоряют процесс регенерации тканей, снимая в том числе и воспаления. Метод хорош тем, что собственная плазма — абсолютно совместимое вещество, на которое не может быть аллергии, оно не дает никаких побочных эффектов.
Для одного укола в сустав забирают примерно 20 мл крови — это весьма незначительное количество, однако врачи все же рекомендуют воздержаться от физических нагрузок после процедуры. Кровь пропускают через центрифугу, отделяя плазму, которую затем и вводят в сустав. Отметим, что в 1 мкл подготовленной таким образом плазмы содержится 1 миллион тромбоцитов, тогда как в естественном состоянии в крови здорового человека этот показатель составляет 200–300 тысяч.
Курс терапии включает 5–7 инъекций с промежутком в 3–7 дней. В дальнейшем частоту можно снизить до одной инъекции в год.
Курс уколов в сустав может отсрочить хирургическое вмешательство, он позволяет снизить дозировку других препаратов, ускорить заживление пораженного хряща, снять боль и отек, вернуть суставу подвижность. Некоторые препараты для инъекций в сустав довольно дороги, но это оправданные расходы, поскольку эффект от краткого курса сохраняется на протяжении долгого времени. Но проводить такие инъекции должен специалист, иначе не избежать осложнений — сепсиса или повреждения сустава.

Артрит и артроз никогда не проходят сами по себе. Лечить эти заболевания, бесконтрольно принимая обезболивающие, недопустимо — заглушая боль таблетками, вы теряете время и позволяете болезни разрушить сустав до такой степени, что операция станет неизбежной.
![]()
Это острое или хроническое воспаление синовиальной сумки.
Синовиальная сумка — это желеподобная полость, которая обычно содержит небольшое количество синовиальной жидкости. Синовиальная сумка обычно находится между сухожилием и либо кожей, либо костью, действуя при трении как буфер с целью облегчения движения прилегающих структур. В человеческом теле находится более 150 синовиальных сумок. Некоторые из них расположены поверхностно и более уязвимы; некоторые расположены глубоко и защищены лучше.
В пунктах первичной медико-санитарной помощи бурсит обычно проявляется бурситом коленного сустава, плечелопаточным (поддельтовидным) бурситом, бурситом тазобедренного сустава, задним пяточным бурситом и бурситом локтевого отростка.
Не наблюдается никакой связи с диабетом, остеоартритом колена или ожирением.
Немного известно о молекулярной и биохимической патофизиологии бурсита. Стенка синовиальной сумки утолщается, что сопровождается пролиферацией синовиальной оболочки, перемычками, образованием ворсинок, гребней и кальциевыми отложениями. Считается, что воспаление вызывает пролиферацию синовиальной оболочки и усиленную выработку жидкости, что объясняет отек, наблюдаемый при поверхностных бурситах. Иногда бурсит может вызывать воспаление прилегающего сустава.
Воспалительная природа заболевания подтверждается заметным облегчением при получении инъекций, содержащих противовоспалительные кортикостероиды и местный анестетик. Однако одно исследование обнаружило отсутствие гистологических доказательств воспаления.
Формальной системы классификации для бурсита не существует, но его можно описать согласно местоположению воспаленной синовиальной сумки. Самыми распространенными являются:
Клиническая картина бурсита изменчивая, так как зависит от поврежденной синовиальной сумки и длительности течения. Компьютерная томограмма обычно не требуется, так как диагноз можно поставить на основании клинических наблюдений.
Пациенты с острым бурситом обычно жалуются на боль, локализированную в месте синовиальной сумки, особенно при движении. В анамнезе может быть травма, повторяющееся профессиональное действие, аутоиммунное заболевание или кристаллическая артропатия. Инфекцию может вызвать проникающее ранение инородным телом. Если бурса расположена поверхностно, могут наблюдаться отек и эритема. Если бурсит развивается на фоне отложения кристаллов, то синовиальная сумка, эритематозная, болезненная и теплая на ощупь.
Хронический бурсит может длиться несколько месяцев и воспаляться много раз. Если воспаление имеет место возле сустава, вероятно, у пациента будет наблюдаться ограничение диапазона активных движений. Обычно при бурсите сохраняется диапазон пассивных движений, тогда как наблюдается ограничение в активном движении.
Септический бурсит чаще всего бывает при препателлярным бурсите коленного сустава и бурсите локтевого отростка по причине их поверхностного размещения. Симптомы, указывающие на септический бурсит, включают невысокую температуру, местную эритему, отек и потепление, иногда сопровождается местным целлюлитом.
Плече-лопаточный бурсит: при классической картине плече-лопаточного бурсита пациент будет жаловаться на боль в арке при отведении руки из-за повреждения коракоакромиальной арки. Это может сопровождаться разрывами ротационной манжеты плеча, могут присутствовать два повреждения.
Бурсит тазобедренного сустава: могут присутствовать факторы риска, вызывающие изменение походки. Предложены диагностические критерии, но их чувствительность, специфичность и прогностическая ценность еще не установлены. Согласно этим критериям боль в латеральной части бедра и чувствительность над большим вертелом должны присутствовать в комбинации с одним из следующих признаков:
-
Боль в конечностях при повороте, отведении и приведении Боль при сокращении абдукторов бедра в условиях сопротивления Псевдорадикулопатия: боль, иррадиирующая вниз латеральной части бедра.
Синовиальные сумки коленного сустава: при анзериновом бурсите пациент обычно жалуется на чувствительность в верхней латеральной поверхности большеберцовой кости в месте, расположенной на 3-5 сантиметров дальше от медиальной линии коленного сустава. Может наблюдаться вальгусная деформация коленных суставов.
При препателлярном и инфрапателлярном бурситах коленного сустава, препателлярная бурса находится между кожей и коленной чашечкой, а инфрапателлярная бурса находится между кожей и бугристостью большеберцовой кости. Присутствуют отек и эритема, коленная чашечка может не ощущаться при пальпации при наличии большого количества жидкости.
Бурсит локтевого отростка: поверхностная синовиальная сумка, восприимчивая к инфекции, и обычно сопровождается значительной припухлостью. Пациент может припомнить прямую травму локтя.
Заднепяточный бурсит: характерна чувствительность вдоль дистальной части ахиллова сухожилия, сопровождающаяся отеком. При пальпации может ощущаться шишка, причиной может быть обувь не по размеру.
При подозрении на септический бурсит нужно провести аспирацию жидкости и отправить ее на анализ на окрашивание по Граму и бакпосев. При аспирации жидкости рекомендуется также оправить ее на структурный анализ кристаллов, особенно при наличии подагры или псевдоподагры в анамнезе. Аспирацию нужно проводить в стерильных условиях. Поверхностные синовиальные сумки, такие как препателлярная сумка и сумка локтевого сустава, дренировать легко, но при более глубоко расположенных сумках может оказаться полезным УЗИ.
Принципы лечения остаются такими же, вне зависимости от анатомического расположения воспаленной синовиальной сумки. Однако существует немного надежных клинических доказательств в поддержку этих стратегий.
Первым шагом в лечении не септического бурсита является изменение вида деятельности и способа жизни с целью минимизации механического давления на воспаленную синовиальную сумку. Это включает избегание видов деятельности, которые ухудшают симптомы (например, стояние на коленях с препателлярным бурситом) и, по возможности, защиту этой области (например, наколенниками с целью избежать дальнейшего травмирования при препателлярном бурсите). Многим пациентам с бурситом тазобедренного сустава и инфрапателлярным бурситом помогают костыли или трость. Также желательно попытаться идентифицировать какие-либо предрасполагающие факторы риска, на которые можно повлиять з целью сокращения риска рецидива, например, разница длины ног при бурсите тазобедренного сустава. Важно давать пораженной области отдых, чтобы успокоить воспаление, но также может быть полезной физиотерапия. Не существует доказательств контролируемых исследований для поддержания рекомендаций определенного режима; длительность отдыха, вид и интенсивность упражнений зависят от пациента. Часто эффективна такая комбинация изменения вида деятельности, промежуточного отдыха и физиотерапии.
В первые 24 часа можно использовать лед с целью уменьшения отека. Его можно накладывать на пораженную область на 10 минут за раз, каждые несколько часов (но не прямо на кожу, между льдом и кожей нужно постелить тонкое полотенце).
Также может понадобиться простая анестезия, например, парацетамол или НПВП. Если действия парацетамола недостаточно, можно сначала применить НПВП для местного применения вместо системных НПВП. У пациентов с бурситом локтевого отростка высок риск рецидива. Так как лечение с помощью аспирации и аспирация с инъекциями стероидов могут вызвать осложнения, компрессионный бандаж и короткий курс НПВП являются самым подходящим способом достижения баланса между безопасностью и эффективностью.
Это терапия второй линии, для случаев, когда консервативное лечение не привело к контролю симптомов.Они могут использоваться при каком-либо виде бурсита, но инъекции в заднепяточную бурсу считаются более опасными по причине риска разрыва сухожилия и должны назначаться с осторожностью. УЗИ может быть полезным при поражении глубоко расположенной синовиальной сумки. Стерильные условия важны для предотвращения вторичной инфекции.
Инъекции кортикостероидов не рекомендуются при септических бурситах.
Если все другие способы не приводят к контролю симптомов, можно рассматривать возможность хирургического удаления синовиальной сумки (бурсектомию). При плече-лопаточном бурсите она может проводиться с субакромиальной декомпрессией. В бедренном суставе удаление глубоко расположенной вертельной сумки не имеет вредного воздействия и может проводиться эндоскопически. Хирургическое вмешательство считается крайней мерой в лечении бурсита, при условии что консервативное лечение не принесло результата.
Возможность хирургического вмешательства при задне-пяточном бурсите рассматривается после того, как консервативное лечение на протяжении от 3 до 6 месяцев не привело к контролю симптомов. Хирургическое вмешательство при задне-пяточном бурсите предполагает хирургическую обработку кальцифицированной или пораженной секции в месте присоединения ахиллова сухожилия, высечение задне-пяточной бурсы и резекцию деформации Хаглунда, если таковая обнаружена. Соблюдению этих принципов соответствуют различные хирургические процедуры.
Неосложненный поверхностный септический бурсит хорошо реагирует на аспирацию синовиальной сумки и подходящую антибиотикотерапию. Обычно ее можно провести амбулаторно, но рекомендуется осмотр каждые несколько дней с целью мониторинга эффективности терапии. Может быть назначена повторная аспирация, если отек, чувствительность и эритема не проходят. В случае наличия дополнительных сопутствующих заболеваний или систематически плохого самочувствия пациента может быть рекомендована внутривенная терапия. Длительность назначения антибиотика может варьироваться от 1 до 4 недель, в зависимости от индивидуальной реакции. Первичная антимикробная терапия должна включать препараты против стафилококков и стрептококков. Цефалозин или пенициллиназоустойчивый пенициллин, например, оксациллин или диклоксациллин, подходит для первичного лечения большинству пациентов. Кларитромицин и эритромицин являются оральными альтернативами для пациентов с аллергией на пенициллин, хотя есть сведения о наличии резистентности. В таких случаях рекомендуется лечение внутривенно ванкомицином. В определении специфической антибиотикотерапии поможет анализ жидкости с синовиальной сумки на окрашивание по Граму и бакпосев.
После аспирации вместе с антибиотикотерапией предлагаются поддерживающая терапия с изменением вида деятельности и обезболивание.
Дальнейшее хирургическое вмешательство нужно при инфекционном бурсите, когда показаны лаваж и хирургическая обработка, с целью уменьшения бактериальной нагрузки. Оно может понадобиться в случае ненадлежащего дренажа синовиальной сумки при аспирации, наличия абсцесса или образования синуса.
Читайте также:


