Коленный сустав у подростков рентген
Болезнь шляттера коленного сустава – характеристика

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
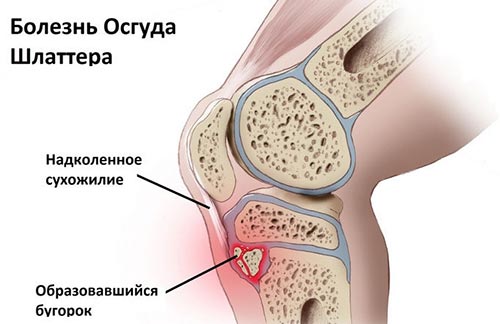
Болезнь Шляттера — асептическое разрушение бугристости и ядра большеберцовой кости, возникающее на фоне их хронического травмирования в период интенсивного роста скелета. Клинически болезнь Шляттера проявляется болями в нижней части коленного сустава, возникающими при его сгибании (приседания, ходьба, бег), и припухлостью в области бугристости большеберцовой кости.
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Болезнь Шляттера диагностируется на основании комплексной оценки данных анамнеза, осмотра, рентгенологического исследования и КТ коленного сустава, а также локальной денситометрии и лабораторных исследований. Лечится болезнь Шляттера в большинстве случаев консервативными методами: щадящим двигательным режимом для пораженного коленного сустава.
Болезнь Шляттера (или Осгуда-Шляттера) относится к поражениям опорно-двигательного аппарата, при которых страдает определенный участок длинных трубчатых костей – бугристость большеберцовой кости. Существует целая группа подобных заболеваний, которые наблюдаются преимущественно у детей и подростков, их называют остеохондропатии.
Истинные причины развития остеохондропатий на сегодняшний день точно не известны, но большинство специалистов сходятся во мнении, что патология возникает из-за дисбаланса процессов роста костей и кровеносных сосудов, которые их питают, на фоне физических перегрузок у ребенка. Болезнь Шляттера или Осгуда-Шляттера представляет собой своеобразную форму остеохондропатии бугристости большеберцовой кости, возникновение которой связывают с нарушением процессов окостенения.
Основную группу риска составляют подростки в возрасте 10–15 лет, регулярно занимающиеся активными видами спорта. По большей части поражение носит односторонний характер.
Болезнь Шляттера – это одна из самых часто встречаемых остеохондропатий. Заболевание также можно встретить под названием болезнь Осгуда-Шляттера, остеохондропатия или апофизит бугристости большеберцовой кости. Патология характеризируется образованием шишки на передней поверхности голени непосредственно под коленом (место прикрепления связки надколенника к бугорку большеберцовой кости) и наличием боли, которая возникает при движениях.
Общей симптоматики недуг не имеет. Как правило, характеризируется доброкачественным течением и самостоятельным регрессом, но иногда могут наблюдаться последствия болезни в виде фраг-ментации бугра большеберцовой кости и отрыва сухожилия надколенника.
Болезнь Шляттера (Осгуда-Шляттера) — это один из вариантов остеодистрофии (нарушения строения кости из-за проблем с ее питанием) в области головки большеберцовой кости голени.
Болезнь Шляттера характеризуется формированием болезненной шишки в зоне ниж-него полюса коленной чашечки. Заболевание характерно для юношеского возраста, встречается в возрасте от 10 до 18 лет. Поражение в основном одностороннее.
Что такое болезнь Осгуда-Шляттера коленного сустава?
Впервые данная разновидность патологии коленного сустава была систематизирована и описана врачом Осгудом Шляттером (или Осгуд Шлаттер) в 1906 году, именем которого впоследствии был назван этот недуг.
Кроме этого, в медицинской литературе болезнь может встречаться под другими названиями:
- Асептическое поражение большеберцовой кости с местом локализации в эпифизе.
- Остеохондропатия бугристого участка большой берцовой кости.
Патологический процесс развивается постепенно, изначально поражается хрящевая ткань коленного сустава. Из-за чего под коленной чашечкой образуется выпячивание (в виде шишки).
С течением времени, происходит перерождение ткани хряща в костную, и как следствие может нарушаться амплитуда движения коленного сустава.
Детальное изучение этой болезни позволяет установить, что по своей сути она является проявлением остеохондроза. В связи с этим, по международной классификации (МКБ 10)ей присвоен цифровой код М92.5 (остеохондроз в юношеском возрасте, с местом локализации на большой берцовой кости).
Сущность патологии
Данное поражение не имеет воспалительного характера и не является инфекцией. В медицине это носит название асептического поражения эпифиза головки большой берцовой кости. Случается оно при интенсивной нагрузке на неокрепшее колено ребенка. Это заболевание относится к патологиям ОДА – опорно-двигательного аппарата, чаще встречается у юных спортсменов в возрасте от 10 до 18 лет.
Обычно повышенную физическую активность и подвижность проявляют мальчики, в связи с этим патология – их прерогатива. Первое описание болезни сделал швейцарский хирург Шляттер в 1906 г, и в это же время в Америке заболевание было описано хирургом Осгудом. Поэтому болезнь называют по их фамилиям – болезнь Шляттера-Осгуда. Медицинское название такого поражения – остеохондропатия бугристости большеберцовой кости, иначе говоря, омертвение, а затем и отмирание хрящевого участка указанной кости голени.
Кроме поражения хрящевой ткани некротизируется и костная. Вначале формируется хрящевая шишка (гипертрофия бугристости) на нижнем полюсе коленной чашечки. Поражается сначала одно колено, а затем и другое, бывают случаи, когда поражаются оба сразу. Коленный сустав оказывается ограниченным в своей подвижности. Бугристость – это, иначе говоря, место прикрепления надколенной связки. Если эту шишку не лечить, она костенеет. Болезнь Шляттера встречается у каждого пятого подростка, а у подростков, не имеющих отношения к спорту – у каждого двадцатого. У взрослых эта патология встречается очень редко. Хрящевая ткань является непрочной, быстро истончается и изнашивается при нагрузках. При этом может быть и разрыв связок. То есть в колене развивается посттравматическое состояние. Данная патология ОДА развивается при хроническом травмировании кости и ее зоны роста – ядра. Травма может быть при усилении нагрузок или при падании на колено.
Причины возникновения
Каждая трубчатая кость ребенка, расположенная в руке или ноге, обладает своими зонами роста, которые активно себя проявляют в районе конца костей, состоящих из хряща.
Эта ткань недостаточно прочная, как костная, и поэтому намного чаще подвергается повреждениям и избыточным нагрузкам, которые влияют на зоны роста, что в итоге может приводить к отеканиям и общей болезненности данной зоны.
Во время физической активности, включающей в себя продолжительный бег, прыжки и наклоны, например, в футболе, волейболе, баскетболе или балете, мышцы бедер у детей растягивают сухожилия.
Таким образом, происходит натяжение четырехглавой мышцы, соединяющей коленную чашечку с большеберцовой костью. Это подтверждают отзывы о болезни Шляттера коленного сустава у подростка.
Подобные, часто повторяющиеся нагрузки способны привести к малым надрывам сухожилий от большеберцовой кости, что в итоге станет предпосылкой для появления отеков и болей, имеющих прямое отношение к болезни Шляттера.
В некоторых ситуациях детский организм предпринимает попытки закрыть описанный дефект посредством роста костной ткани, что и приводит к появлению костной шишки.
Большеберцовая кость – это трубчатая кость, хрящевые зоны роста которой находятся возле головок (эпифизов). У подростков эти зоны в связи с хрящевой структурой не так прочны, как у взрослых, уже переставших расти (у них зоны роста уже окостенели), поэтому более уязвимы перед любыми травмами и чрезмерными нагрузками.
Как раз в такой хрящевой области роста к большеберцовой кости крепится сухожилие одной из мощнейших мышц тела человека – четырехглавой мышцы бедра. Эта мышца сокращается во время бега, прыжков, ходьбы, выполнения других физических упражнений с задействованием ног.
Основным фактором развития болезни Шляттера является повреждение коленного сустава в результате интенсивных физических нагрузок. Существует ряд причин, вызывающих такое повреждение и провоцирующих данный недуг:
Большая берцовая кость является трубчатой и имеет с обоих своих концов хрящевые образования, обеспечивающие сращивание костной и мышечной тканей между собой.
У взрослого человека, у которого процесс роста уже полностью завершен, эта кость и ее составляющие являются весьма прочными, а значит, устойчивыми к внешнему воздействию.
В растущем организме подвижного ребенка коленный сустав, напротив, еще очень хрупок и наиболее подвержен различного рода травмам. Именно поэтому юные спортсмены в возрасте от 10 до 17 лет более уязвимы перед травмами колен.
Данная болезнь имеет еще и другое название – болезнь Осгуда-Шляттера. Главной причиной травмирования коленного сустава могут быть вывихи, переломы и даже повреждения связок.
Примерно 20% подростков, которые связали свою жизнь со спортом, могут сталкиваться с болезнью Шляттера и только у 5% детей, подросткового возраста не занимающихся спортом.
Именно увлечение такими видами спорта, как хоккей, гимнастика, волейбол, балет, баскетбол, футбол и фигурное катание обладают наибольшим риском для развития болезни.
Причины
В детском и подростковом возрасте скелет еще до конца не сформирован, поэтому кости подвержены травмированию. В 20% случаев болезнь Осгуда-Шлаттера диагностируют у подростков, занимающихся спортом.
У взрослых эта патология большеберцовой кости встречается редко.
Наиболее распространенная причина заболевания у подростка – травмы коленного сустава, а именно повреждение связок, вывихи, переломы голени и надколенника. Патология развивается следующим образом:
- Повреждение большеберцовой кости из-за регулярных перегрузок. Поскольку скелет еще растет, участки роста сформированы хрящевой тканью, которая менее прочная, нежели костная.
- Спазм мышц, который провоцирует нарушение кровотока.
- Некроз бугристости кости.
Болезнь Шляттера у детей может появиться при занятии спортом, участии в спортивных соревнованиях, при выполнении упражнений на физкультуре, которые связаны с нагрузками на суставы коленей.
Наибольшие шансы заболеть у тех подростков, которые занимаются баскетболом, волейболом, футболом, хоккеем, спортивной гимнастикой и фигурным катанием.
Симптомы и диагностика
Болезнь Шляттера характеризуется следующими симптомами:
- Симптомы болезни проявляется в болях разной интенсивности, локализующихся под коленом — в нижней части сустава.
- При сгибании колена, во время ходьбы, при поднятии по лестнице, беге также возникают боли.
- Одновременно с этим в области бугристости большеберцовой кости может обнаруживаться припухлость (шишка под коленом).
Диагностировать болезнь возможно по результатам осмотра и на основании рентгенологического исследования коленей. При необходимости может понадобиться сделать ультразвуковое исследование колена, либо МРТ.
Как такового лечения этой болезни не существует. Необходимо длительное время и покой коленям для того, чтобы недуг прошел бесследно.
Боль в колене в течение некоторого времени проходит, если соблюдать одно из самых важных условий выздоровления – это обеспечение покоя коленного сустава в течение длительного времени, пока не пройдут все симптомы и колени не перестанут болеть.
Содержание
- Общая информация
- Причины
- Патогенез
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Профилактика
Понятие и характеристика
Болезнь суставов Шляттера — это поражение асептического характера ядра большеберцовой кости. Основная причина возникновения заболевания — усиленные занятия спортом в период роста ребенка.
Кости бывают неокрепшими, поэтому интенсивные тренировки могут стать причиной возникновения недуга. Характеризуется сильной болью. В нижней части колен могут появиться отеки и шишки.
Если заболевание не лечить, сильная отечность может перерасти в твердую на ощупь опухоль.
Болезнь Шляттера (код МКБ – 10:М92.5) – это поражение опорно-двигательного аппарата, при котором страдают определенные участки трубчатых костей. Ее относят к остеохондропатии – группе патологий, которые зачастую проявляются у детей и подростков. На сегодняшний день истинные причины возникновения заболеваний не установлены. Все же мнение специалистов сводится к тому, что болезнь Шляттера коленного сустава у подростка развивается в результате дисбаланса развития костей и нарушения функционирования кровеносных сосудов. Все это возникает на фоне серьезных физических нагрузок.

Болезнь сопровождается болями
Возрастная категория подверженности болезни
Болезнь Осгуда Шляттера является возрастным заболеванием, и в основном с ним сталкиваются подростки и дети в возрасте от 10 лет до 18 лет. Именно в этот период они начинают интенсивно расти. При этом есть некоторые отличия между девочками и мальчиками. Так как у девочек половое созревание начинается раньше, то и риск развития патологии припадает на возрастной период 11-12 лет. У мальчиков он составляет 13-14 лет.
Болезнь является очень распространенной. Согласно статистике, ее диагностируют у 11% всех детей. Особенно это касается тех, кто активно занимается спортом. Недуг начинает развиваться на фоне полученной травмы, даже незначительной.
Итак, к основным факторам риска можно отнести:
- Возраст. Зачастую патология развивается у детей и подростков до 18 лет. Во взрослом возрасте риск минимален. Основной признак – шишка под коленом.
- Пол. Синдром Шляттера бугристости большеберцовой кости зачастую наблюдается у мальчиков, так как они больше всего увлекаются различными видами спорта. В результате риск получения травм у них очень высок.
- Вид спорта. В зону риска попадают дети, которые занимаются активными видами спорта, такими как футбол, баскетбол, хоккей и другие. Иногда болезнь возникает на фоне сопутствующих заболеваний, таких как плоскостопие. Как известно, военкомат отмечает наличие такого недуга в карте призывника.
Чтобы предотвратить возникновение осложнений, необходимо своевременно обратиться за помощью к специалисту, но для этого нужно знать основные симптомы недуга.
Характер боли
Заболевание сопровождается различной симптоматикой. Одним из главных симптомов являются боли в области коленного сустава. Их характер напрямую зависит от индивидуальных особенностей организма. Так, некоторые дети ощущают незначительные боли при выполнении определенных движений и упражнений, таких как прыжки или бег. Другие же – страдают от изнурительных и постоянных болей не только в ноге, но и в спине.
Как правило, патология поражает только одну конечность, но бывают и исключения. При поражении обеих ног подросток чувствует характерные боли и дискомфорт. Симптоматика будет продолжаться до тех пор, пока не закончится период роста костей. При острой форме потребуется квалифицированное лечение, вплоть до проведения операции.
Причины проявления болезни
Причины развития недуга заключаются не только в физических нагрузках, но и в особенностях строения опорно-двигательного аппарата. Все трубчатые кости, расположенные в конечностях, имеют определенные зоны роста. Они расположены на их концах и представлены в виде хрящевой ткани, которая обладает меньшей прочностью, чем кости.
В результате недостаточной прочности и воздействия физических нагрузок зоны роста подвергаются повреждениям. Это проявляется в их отечности и возникновении болей. Помимо этого, при физической активности можно растянуть сухожилия. На фоне этого четырехглавая мышца, которая соединяет большеберцовую кость и чашечку, натягивается. Помимо этого, при активном росте питание апофиза нарушается.
Под влиянием таких факторов начинает развиваться воспаление, которое приводит к оссификации не сформированной до конца кости. При этом наблюдается ненормальное разрастание костной ткани в области апофиза. Таким образом, под коленом формируется бугорок, который является основным симптомом синдрома Шляттера.

Физические нагрузки сопутствуют развитию синдрома Шляттера
Возможные осложнения
Осложнения и негативные последствия заболевания встречаются очень редко. Зачастую недуг отличается доброкачественным течением. Самостоятельный регресс возникает после того, как человек перестает расти. А это значит, что в любом случае в возрасте 23-25 лет заболевание перестает прогрессировать. Это связано с тем, что после достижения этого предела ростковые зоны костей закрываются. В результате основные причины возникновения и развития недуга исчезают.
В некоторых случаях, особенно при запущенной стадии, у человека остается внешний дефект. Он представлен в виде бугорка, который размещен под коленом. Несмотря на наличие такого образования, оно не влияет на функционирование коленного сустава и самой конечности, хотя бывают и исключения.
В редких случаях под воздействием различных факторов заболевание протекает с осложнениями. Прежде всего, это касается фрагментации бугристости. Иными словами, происходит отрыв связки и отсоединение секвестра от большеберцовой кости. Фрагментация сопровождается нарушением функционирования сочленения и конечности. Единственным решением является хирургическое вмешательство, в процессе которого восстанавливается целостность связки.
Диагностика болезни
Диагностировать болезнь Шляттера не составляет труда для квалифицированного врача. Для этого достаточно просто выполнить несколько простых процедур:
- Осмотр пациента и сбор необходимой информации. В результате пальпации специалист может определить наличие воспалительного процесса, что свидетельствует о патологии. Помимо этого ему необходима вся информация о присущих симптомах. К вниманию также берется описание прошлых или сопутствующих заболеваний, а также о приеме препаратов на сегодняшний день.
- Рентгенологическое обследование (рентген). Проводится для того, чтобы подтвердить диагноз. В данном случае проводится обследование сочленения в боковой проекции. На рентгеновском снимке видна остеохондропатия бугристости большеберцовой кости и ее фрагментация, если таковая имеется.
Если в результате таких исследований врач сомневается в поставленном диагнозе, то пациенту назначается КТ, УЗИ и МРТ. Что касается лабораторных исследований, то в них нет надобности, так как анализ крови и мочи будет в пределах нормы.

При диагностике часто применяют рентгенологическое исследование
Оперативное вмешательство
Зачастую болезнь на начальном этапе не нуждается в лечении, так как она самостоятельно регрессирует на протяжении определенного времени. Для этого нужно просто придерживаться определенных условий. Основной задачей является предотвращения нагрузок и возникновения повреждений конечности. Но если недуг снижает качество жизни, нарушает функционирование ног и вызывает боли, то пациенту назначается комплексная терапия.
В большинстве случаев, на что указывает информация с форумов, справиться с недугом можно посредством консервативного лечения в домашних условиях, которое включает в себя прием медикаментозных средств и физиотерапию. Избавляться от недуга нужно путем приема определенных лекарств и соблюдения предписаний врача. Не стоит забывать о режиме, диете, тейпировании, использовании ортопедических стелек и отстранении от занятий спортом. Все эти методы направлены на предотвращение развития недуга и полное его устранение.

Консервативное лечение включает в себя массаж и другие методы физиотерапии
Для устранения симптоматики применяют лечебный массаж, гимнастику и ЛФК, электрофорез, мази и даже эфирные масла. Разрабатывание конечности позволит ускорить выздоровление.
К сожалению, бывают случаи, когда консервативное лечение не дает желаемого результата. В таком случае врачи рекомендуют провести операцию, которая направлена на устранение симптоматики и восстановление нормальной работы конечности. Показания к проведению процедуры таковы:
- недуг развивается на протяжении 2 лет и более;
- консервативное лечение, которое проводилось 9 мес., не дало желаемого результата;
- степень поражения очень высока – наличие фрагментации кости и отрыва связки;
- на момент диагностирования заболевания больному уже исполнилось 18 лет.
При проведении операции специалисты придерживаются основного принципа: с минимальным ущербом добиться высоких показателей. Таким путем хирург устраняет некротический очаг и подшивает фиксирующую бугристость трансплантата кости. После этого травматолог накладывает давящую повязку в виде бандажа на левую или правую ногу. Такой наколенник больной должен носить на протяжении одного месяца. При этом не рекомендуется тренироваться.
После операции пациент проходит реабилитационный период, на протяжении которого назначаются специальные упражнения и медикаменты. Это позволяет ускорить купирование болей и восстановление конечности после вмешательства.
Остеохондропатия бугристости большеберцовой кости (Болезнь Осгуда-Шлаттера) – патология костной системы, в основе которой лежит деструкция зоны роста большеберцовой кости с развитием хондроза коленного сустава. Болезнь впервые описана американскими учеными Осгудом и Шляттером (Шлаттером) в 1903 году.
Абсолютное большинство случаев зарегистрировано среди мальчиков-подростков в возрасте 11-17 лет, занимающихся спортом. Девочки, а также взрослые люди болеют крайне редко.
Причины возникновения болезни Осгуда-Шляттера
Остеохондропатия бугристости большеберцовой кости возникает без видимых причин. Считается, что в ее формировании играют роль генетически детерминированные особенности строения костной и хрящевой ткани. К числу предрасполагающих факторов относится:
- мужской пол – как уже говорилось, большинство случаев болезни Шляттера выявлено у мальчиков.
- возраст – пик заболеваемости приходится на промежуток 11-14 лет, хотя болезнь может дебютировать и в более старшем возрасте (до 17-18 лет). Болезнь Осгуда-Шлаттера у совершеннолетних взрослых пациентов протекает в виде последствий патологии, возникшей в детские годы.
- наличие физической нагрузки – патология развивается у детей, активно занимающихся спортом. В группу риска входят подростки, отдающие предпочтение бегу, футболу, боевым искусствам, тяжелой атлетике.
- патологическая подвижность сустава, связанная с врожденной несостоятельностью связочного аппарата – слабые связки способствуют усилению нагрузки на суставные поверхности, что приводит к деструкции последних.
- Инфекционные, посттравматические и другие разновидности артритов – воспалительный процесс нарушает структуру тканей, делая их более уязвимыми для физического воздействия.
Все приведенные воздействия повышают вероятность болезни Шляттера, однако не гарантируют ее появление. Известны ситуации, когда ребенок, подвергшийся воздействию нескольких предрасполагающих факторов, избегал развития патологии. В то же время ее симптомы появлялись у детей, не имеющих негативного влияния на колени.
Симптомы болезни Осгуда-Шлаттера коленного сустава
Болезнь Осгуда-Шлаттера проявляется рядом специфических симптомов:
- припухлость и отек большеберцовой бугристости,
- местная гиперемия (покраснение, связанное с усиленным притоком крови),
- локальная гипертермия (кожа над очагом горячая на ощупь),
- выбухание хряща, различимое визуально,
- болезненность при пальпации колена,
- болезненность при ходьбе, в момент сгибания пораженной конечности и выноса ее вперед.
Рентгенологические признаки патологии неявные и неспецифические. Диагностика затруднена наличием большого количества вариантов оссификации апофиза, которая может протекать по-разному даже на конечностях одного человека.
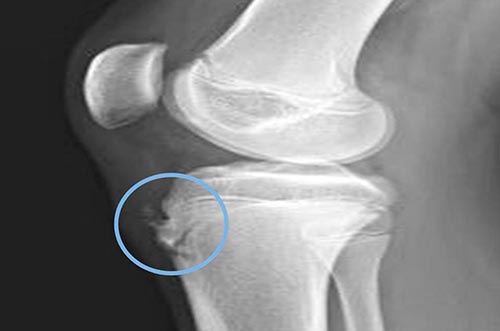
При оценке рентгеновского снимка врач ориентирует на разницу в степени выбухания хряща и его величиной на полученном изображении. В результатах лабораторного исследования присутствуют неспецифические симптомы воспаления: увеличение СОЭ, умеренный лейкоцитоз, сдвиг формулы влево (увеличение процента молодых форм нейтрофилов в крови).
Болезнь Шляттера у подростков диагностируется на основании комплекса исследований: рентген, лабораторные анализы, анамнез, клинические проявления и жалобы.
Наиболее информативным методом диагностики является компьютерная томография. Послойные снимки позволяют с высокой степенью достоверности выявить изменения, соответствующие болезни Осгуда. Методика является дорогостоящей, поэтому ее назначение всем пациентам не представляется возможным.
Рассматриваемое заболевание следует дифференцировать с хондромаляцией надколенника. Основные различия этих процессов приведены в таблице:
| Критерий | Хондромаляция надколенника | Болезнь Осгуда-Шлаттера |
| Возраст начала заболевания | Подростковый или ранний юношеский | Подростковый, чаще встречается при атлетическом телосложении |
| Соотношение полов | Более распространено среди девочек | Более распространено среди мальчиков |
| Жалобы | Постепенно нарастающая боль в области колена. Больному трудно подниматься по лестнице, он вынужден сидеть с вытянутыми ногами. | Боль, локализуется в области бугристости большой берцовой кости и усиливается при нагрузке. |
| Объективные данные | При надавливании, ярко выраженная боль в области надколенника. Ощущение слабости четырехглавой мышцы бедра. Блокада сустава. | Боль и припухлость в месте соединения сухожилия четырехглавой мышцы с бедром. |
| Рентгенография суставов | , | На рентгенограмме видны отек мягких тканей, утолщение хряща, покрывающего бугристость спереди, фрагментация бугристости. |
Лечение болезни Шляттера
Легкие степени синдрома Шляттера, не приводящие к нарушению функции ноги, не требуют значительного медицинского вмешательства. В основе лечения здесь лежит максимальная иммобилизация конечности и временный отказ от нагрузок.
Если патология протекает тяжело, больной должен получать соответствующую медикаментозную терапию, физиолечение, массаж, заниматься лечебной физкультурой. В редких случаях возникает необходимость производить лечение болезни хирургическим путем.
Болезнь Шляттера коленного сустава требует назначения пациенту местных и системных противовоспалительных средств. В качестве препаратов локального действия применяются: фастум-гель, финалгон. Средства обладают противовоспалительным и отвлекающим действием, способствуют ослаблению болевого синдрома.
Системно больному назначают средства из группы НПВП. Препараты выбора – индаметацин, ибупрофен, парацетамол. Указанные средства обладают наибольшей противовоспалительной активностью. Использование столь распространенных средств, как анальгин и кеторол, необоснованно. Они способствуют ослаблению болевого синдрома, однако на воспалительный процесс воздействуют слабо.
- магнитотерапия – воздействие на пораженный участок переменным или бегущим магнитным полем,
- УВЧ – терапия с помощью высокочастотного магнитного поля,
- электрофорез – введение противовоспалительных средств непосредственно в очаг патологии с помощью слабого электрического тока,
- ударно-волновая терапия – лечебные эффекты достигаются за счет воздействия на коленный сустав акустической волны.
Физиотерапия позволяет уменьшить или полностью купировать болевой синдром, стимулировать кровообращение в очаге патологии, сократить сроки болезни. Необходимо помнить, что воздействие с помощью физических факторов при рассматриваемом заболевании играет вспомогательную роль.
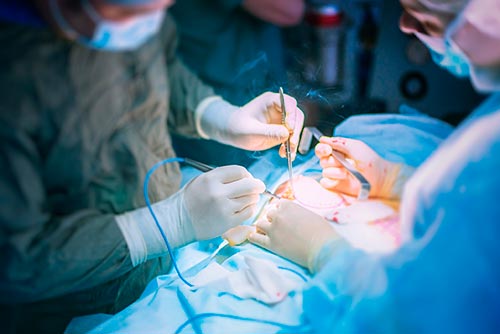
Если синдром Осгуд-Шляттера не поддается консервативной терапии, лечение проводят с помощью операции. Показанием к вмешательству служит длительное, не менее 2-х лет, малоэффективное медикаментозное лечение, существенное нарушение функции ног, стойкий болевой синдром, прогрессирующая остеохондропатия бугристости большеберцовой кости.
Операция проходит в условиях чистой операционной. Используется эпидуральная анестезия или общий наркоз. Техника вмешательства заключается в отсечении связки надколенника, выскабливании очага дистрофии с последующим пришиванием пересеченной связки чуть ниже бугристости. Оссифицированные участки гипертрофии удалению не подлежат.
Восстановление после операции обычно занимает 2-3 месяца. На начальных этапах конечность иммобилизируется, позднее больной активно разрабатывает ее с помощью лечебной физкультуры и массажа. Слишком ранняя активизация может привести к несостоятельности швов и необходимости ревизии послеоперационной раны.
В начале лечения, независимо от его методов, больное колено максимально иммобилизируют. После операции применяется гипсовая лонгета или ортез. При выборе консервативного способа воздействия допустимо кинезиотейпирование – обклеивание пораженного участка хлопковой липкой лентой по ходу мышечных тяжей.
Тейпирование – прекрасная альтернатива ортезам и гипсовой лонгете. Ограничивая движения в суставе, тейп не приводит к поражениям кожи, он легок в ношении и не причиняет дискомфорта. К сожалению, метод недостаточно эффективен для послеоперационной фиксации колена.
По мере выздоровления инструктор ЛФК подбирает упражнения, позволяющие плавно включить больную ногу в работу. В тренировочную схему обычно включают такие виды тренировок, как:
- пассивное разгибание,
- сгибание и разгибание,
- сгибание лежа на животе,
- приседания у стены,
- упражнения со жгутом.
Самостоятельно подбирать схему занятий недопустимо. Этим должен заниматься инструктор совместно с лечащим врачом.
Говоря о том, как лечить развившуюся болезнь Осгуд-Шляттера, нельзя не упомянуть массаж. Корректное воздействие на колено и мышцы ноги позволяет избежать развития контрактур в период иммобилизации, а также быстрее вернуться к активной жизни на заключительных этапах восстановительного периода. Массаж стимулирует микроциркуляцию, предотвращает мышечные спазмы, ускоряет регенерацию тканей.
Лечение народными средствами

Лечение народными средствами может применяться в качестве вспомогательного метода. Эффективность подобных способов терапии не доказана, поэтому вся ответственность за последствия ложится на самого пациента. При хондропатиях целители рекомендуют применять следующие рецепты:
- настойка из корня лопуха: высушенный корень измельчают до порошкообразного состояния, смешивают с медом в соотношении 1:1 и погружают в стакан водки. Средство настаивают неделю, после чего пьют по 1 ложке трижды за сутки.
- Каланхоэ: растение измельчают до кашицеобразного вида, после чего заливают водкой так, чтобы весь состав был закрыт. Смесь настаивают 2-3 дня, после втирают в пораженные суставы.
- Бодяга: сырье промывают, высушивают и перетирают в порошок. Последний смешивают с растительным маслом так, чтобы получилась мазь густой консистенции. Средством растирают суставы 1 раз за сутки.
Некоторые народные рецепты могут быть противопоказаны отдельным категориям больных. Перед началом терапии следует получить консультацию лечащего врача.
Последствия и возможные осложнения
Отсроченные последствия и осложнения болезни встречаются редко. Как правило, подобное происходит при длительном отсутствии лечения. Костная ткань может подвергнуться органическим изменениям, что приведет к нарушению функции коленного сустава.
Мужчины призывного возраста редко страдают рассматриваемой патологией. К этому моменту ее проявления сходят на нет. Однако если подобное все же происходит, молодой человек получает отсрочку от военной службы длительностью 1 год. Это необходимо для полного залечивания дефекта.
В целом, болезнь не представляет опасности для жизни и здоровья в долгосрочной перспективе. Случаи стойких нарушений функции сустава единичны и в основном обусловлены отсутствием лечения. Несмотря на это, к патологии следует отнестись серьезно. Максимально быстро вернуться к полноценной жизни можно только при своевременном посещении врача и начале терапии.
Читайте также:


