Какие движения выполняются в голеностопном суставе

Голеностопный сустав является одним из самых уязвимых. При повреждении человек теряет возможность двигаться. Его главная задача – соединить голень со стопой, обеспечить полноценное движение последней.
Строение
Голеностоп состоит из трех больших частей:
- Внешняя. С ее помощью мы можем шевелить пальцами ног. Это становится возможным благодаря специальным сочленениям. Боковые мягкие ткани укрепляют капсулу каждое подвижное соединение. За счет этого достигается определенный уровень стабильности.
- Средняя. Состоит из двух основных соединений. Пяточно-кубовидное отличается меньшей подвижностью. Таранно-пяточно-ладьевидное может совершать большее количество движений.
- Задняя. Образуется таранной и пяточной костью. Отвечает за амортизацию, является одной из самых устойчивых, может выдержать до 350 кг. При нарушении происходит утрата возможности двигать ступней.
Голеностопный сустав обладает блоковидной формой. Поперечная ось проходит через таранную костную ткань. Благодаря этому мы можем сгибать и разгибать эту часть тела. Величина подвижности достигает 90%. Благодаря тому, что блок в задней части имеет немного зауженную форму, доступно среди действий небольшое приведение и отведение. По сторонам сустав окружен плотными образованиями соединительной ткани.

Если увидите голеностоп на фото, в глаза бросаются две основных кости, которые носят название большая и малая берцовая. С ними соединяется надпяточный вид. Нижние отделы этих двух элементов создают гнездо, в которое входит кусочек таранной ткани. В комплексе образуется основа подвижного соединения.
Костные структуры нужны для функции опоры и берут частично на себя компенсаторные нагрузки. Возможность каждого шага, прыжка лежит на этой части. Костные образования могут подвергаться износу.
Итак, есть несколько костей, находящихся в голеностопе:
- Таранная. Состоит из тела и головки, соединенных шейкой. Последняя отличается своей небольшой шириной. На верхней части есть суставная поверхность, которая нужна для соединения с другими костями. На нижней части имеется борозда, которая разделяет суставы.
- Пяточная. Обладает сплюснутой, но достаточно длинной формой, признана самой крупной костью этой части. Благодаря суставным поверхностям происходит соединение с таранным и кубовидным видом костного аппарата.
- Ладьевидная. Находится на границе внутреннего края стопы. Ее легко нащупывают под кожей для определения высоты свода стопы.
- Кубовидная. Ее обнаруживают у наружного края. Она соединяется практически со всеми элементами голеностопного сустава.
- Клиновидная. Такого вида несколько, все они составляют передневнутренний отдел предплюсны.

Голеностоп имеет два вида мышц: сгибатели и разгибатели. Каждая из этих групп обладает собственным расположением. Сгибание обеспечивается за счет трехглавой и подошвенной ткани. Разгибание становится доступным за счет передней большой берцовой мышечной ткани и разгибателей пальцев. При этом за движение последних отвечают и короткие ткани, расположенные на подошвенной и тыльной стороне стопы.
Укрепляют свод стопы латеральные, средние и внутренние мышечные волокна. Вращение внутрь возможно за счет малого берцового вида и разгибателей пальцев стопы.
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ? "Эффективное и доступное средство для восстановления здоровья и подвижности суставов поможет за 30 дней. Это натуральное средство делает то, на что раньше была способна только операция."

Изучая связки голеностопного сустава анатомически, отметим, что их комплекс обеспечивает суставу стабильность и подвижность, а также не дает костным структурам принимать неправильное положение.
Самым прочным является ахиллово сухожилие. Несмотря на это оно обладает малой пластичностью, поэтому уязвимо к различным повреждениям. Есть и межкостная связка, соединяющая в голеностопе две основные кости. Поперечные и задние соединительные образования не дают ступни слишком сильно вращаться внутрь.
Передний нижний вид выступает в качестве своеобразного ограничителя, который не допускает слишком сильный поворот ступни наружу. Есть и другие соединительные ткани, каждый из которых несет свою нагрузку в работе голеностопного сустава.
Снабжение биологической жидкостью осуществляется с использованием трех основных цепей кровеносных сосудов. Каждая из них имеет свои множественные эластичные трубки, образующие сети сосудов. Движение всего объема крови происходит через внутрикостные вены артерии надкостницы.
Совокупность мелких вен капсулы образует сети:
- поверхностную,
- глубокую.
Отток лимфы осуществляется по эластичным трубкам дренажной системы. Они располагаются параллельно передней большеберцовой артерии. С двух сторон лимфа проходит через сосуды, находящиеся параллельно задней большеберцовой эластичной трубке. Лимфатическая система имеет схожее строение с кровеносной.
Если посмотреть строение голеностопа, то можно увидеть, что через него в большом количестве проходят нервные окончания. Среди них есть икроножные, малоберцовые, поверхностные большеберцовые.
При разделении нерва части идут как от самого главного ствола, так и от его двух ветвей. Разветвление пучка волокон ниже голеностопа в районе расположения головки таранной кости, приводит к соединению частей от главного ствола.

Голеностопный сустав неустойчив к повреждениям. Любое травмирование приводит к нарушению целостности мышечных волокон, нервов и сосудов. В последнем случае особенно восприимчивы те, которые находятся преимущественно на наружной стороне.
Механизм работы голеностопного сустава
Как мы уже поняли голеностоп – это сложный механизм, обеспечивающий подвижность стопы. Для этого соединение решает две основные задачи:
- Обеспечивает герметичность,
- Вырабатывает прозрачную или слегка желтоватую жидкость
Последняя является эластичным специфическим веществом. Оно нужно для заполнения полости органа, напоминающего сумку. Полная и правильная работа голеностопного сустава – залог создания правильных условий для опоры туловища, гарантия функционирования ног.
Заболевания голеностопа, полученные из-за травм
Часто повреждения этой части связаны с травмами, когда стопа резко занимает неправильное положение или происходит падение человека. Чаще всего медики регистрируют повреждение связок и переломы лодыжек. Во всех этих случаях присутствует сильная боль.
При повреждении может возникнуть:
- Подвывих голеностопа. Он наиболее характерен для тучных людей и при несостоятельности системы связок. В последнем случае подвывихи могут повторяться, нарушая работу хряща. Это приводит к развитию артроза.
- Растяжение голеностопного сустава. Появляется при неловкой смене тела, когда вся масса перемещается на одну ногу. Разорваться может вся связка или только часть волокон.

Давно забытое средство от боли в суставах! "Cамый эффективный способ лечения суставов и проблем с позвоночником" Читать далее >>>
Болезни
К невозможности работать и инвалидности может привести остеоартроз. Под воздействием негативных внешних факторов возникает воспаление и постепенное разрушение хряща. В итоге происходит грубая его деформация. К основным симптомам этой болезни относятся сильные боли и отечность. Они усиливаются во время ходьбы. Пациенты жалуются на хруст в голеностопном суставе.
При воспалительных реакциях, затрагивающих внутреннюю оболочку подвижного сочленения костей, речь идет об артрите. Человек жалуется на сложность выполнения движений, покраснение кожи, отечность, увеличение температуры в пораженной области. В запущенных стадиях появляются признаки общей интоксикации. Анализы показывают повышение лейкоцитов.
Если недуг затрагивает ахиллово сухожилие, то речь идет об ахиллите. Он часто возникает при слишком высоких нагрузках во время тренировок и при укорочении икроножной мышцы. Предвестниками становятся воспаления в местах сочленения пяточной кости и ахиллового сухожилия. Такое заболевание голеностопного сустава сопровождается резкой болезненностью, дискомфортом во время движения.
Подошвенный фасциит характеризуется воспалением фасции, толстой полосы соединительной ткани. Последняя проходит от нижней части пяточной кости. Воспаление этой области при слишком больших нагрузках часто приводит к болям. Страдают от заболевания люди с:
- ожирением,
- аномальным строением голеностопного сустава,
- неправильно подобранной обувью.

Болезненные чувства возникают внезапно или через несколько дней после травмирующего события. Важно выявить первопричину неприятных ощущений, принять подходящие меры.
Сустав голеностопа может заболеть при обструкции сосудов или при инфекции мягких тканей. В первом случае болезненность связана с нарушением циркуляции крови, вызванным сгустком крови в сосуде. Если не начать лечение, отек может затронуть всю пораженную конечность. Инфекции вызывают вирусы и бактерии. Лечатся такие болезни медикаментозно. В запущенных стадиях может потребоваться операция.
Диагностические мероприятия
Если болезнь вызвана не травмой, важно определить причину появления боли в голеностопе. Поэтому врачи всегда назначают развернутый анализ крови, ревматоидные пробы. Для получения детальной информации используется:
- рентгенография в двух проекциях,
- УЗИ,
- компьютерная томография,
- МРТ.
Магнитно-резонансная томография позволяет выявить даже самые незначительные отклонения от нормы. Если этот метод противопоказан, то назначается компьютерная томография. УЗИ дает возможность увидеть полость сустава и изменения, происходящие в мягких тканях.
Боли и припухлости могут возникнуть на фоне других недугов, начиная от открытых ран и заканчивая диабетом. Поэтому важно поставить правильный первичный дифференциальный диагноз. От этого будет зависеть комплекс лечебных мероприятий.
Лечение и профилактика
Независимо от того, какая область оказалась задетой, необходимо обеспечить полный покой ноге. Если голеностоп остается неустойчивым, целесообразно использовать при ходьбе трость. При травме и появлении отека можно подержать ногу поднятой выше уровня сердца. Могут использоваться компрессы и холод.
Если возникло растяжение, на голеностопный сустав накладывается тугая повязка. Прием обезболивающих медикаментов определяется на приеме у врача в зависимости от причины возникновения проблемы. Назначаются и физиотерапевтические процедуры, которые определяются типом травмы и особенностями протекания болезни.
Профилактика травм
Изучив строение голеностопного сустава, мы поняли: повредиться может любая его часть. Легче не допустить появление болезни, чем лечить ее. Для недопущения растяжения связок следует носить во время занятий спортом обувь, которая правильно поддерживает голеностопный сустав. Следует делать специальные упражнения, направленные на укрепление мышц связочного аппарата.
Для предотвращения возникновения заболеваний голеностопного сустава следует тщательно выбирать обувь. Остановите выбор на умеренно твердой подошве с небольшим каблуком. Ограничьте нагрузки на сустав. Для этого избегайте тяжелой работы или чрезмерных физических тренировок. Обязательно нормализуйте вес. Из-за него оказывается дополнительное давление на голеностоп.
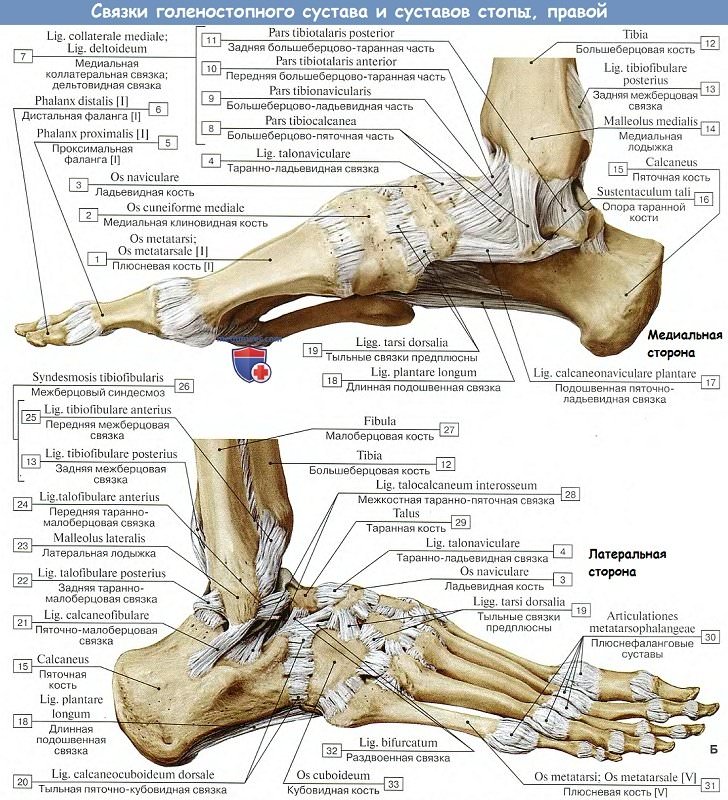
В образовании сустава участвуют:
·большеберцовая кость своей нижней и медиальной лодыжечной суставными поверхностями;
·малоберцовая кость суставной поверхностью латеральной лодыжки;
·таранная кость верхней и лодыжечными (медиальной и латеральной) суставными поверхностями, расположенными на блоке;
·лодыжки вилообразно охватывают блок, образуя типичный блоковый сустав — сложный из-за сочленения трех костей.
Суставная капсула сзади прикрепляется по краю суставных поверхностей составляющих сустав костей, спереди на 0,5-1 см выше ее.
По бокам капсула толстая и прочная, спереди и сзади – тонкая, рыхлая, складчатая; усилена боковыми связками:
·медиальной (дельтовидной) – толстой, прочной, веером расходящейся от медиальной лодыжки к таранной, ладьевидной и пяточной костям; в связке выделяют части: большеберцово-ладьевидную, большеберцово-пяточную, переднюю и заднюю большеберцово-таранные;
·латеральной в составе передней таранно-малоберцовой, задней таранно-малоберцовой, пяточно-малоберцовой связок.
Связки настолько прочны, особенно медиальная, что при максимальном растяжении способны оторвать лодыжку.
В голеностопном и таранно-пяточно-ладьевидном суставах выполняются движения:
·сгибание (подошвенное) и разгибание ( иногда называют тыльным сгибанием) вокруг фронтальной оси с размахом в 60 градусов;
·приведение и отведение вокруг сагиттальной оси с размахом в 17 градусов;
·пронация и супинация вокруг вертикальной оси с размахом в 22 градуса.
Сустав стопы.
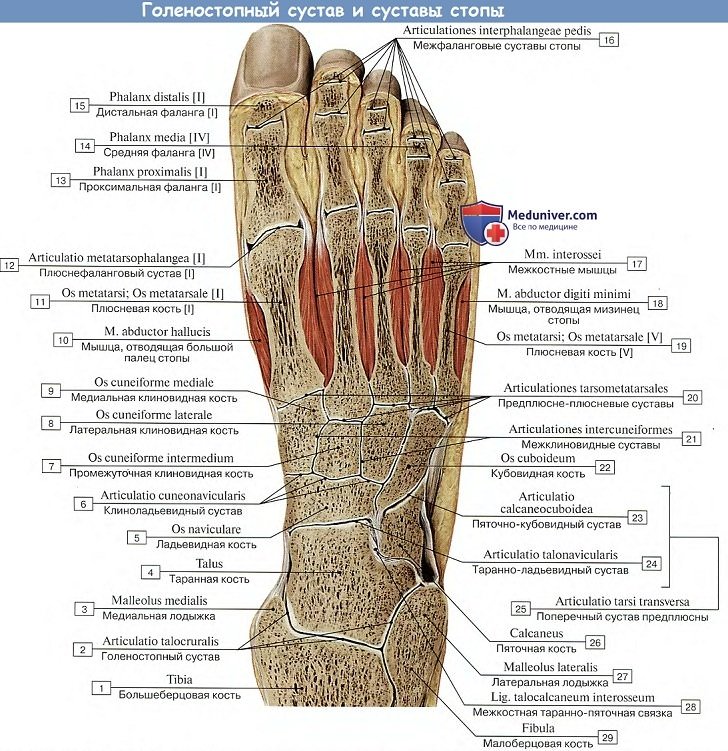
Кости стопы подразделяются на кости предплюсны: 7 коротких губчатых костей и кости плюсны в составе 5 коротких трубчатых костей; а также фаланги пальцев – по три в каждом пальце, кроме первого, имеющего две фаланги. Кости предплюсны лежат в два ряда: в проксимальном (заднем) – таранная и пяточная, в дистальном (переднем) – ладьевидная, клиновидные: медиальная, промежуточная, латеральная и кубовидная кости.
Таранная кость состоит из тела, головки, шейки. Сверху на теле находится блок с верхней, медиальной и латеральной лодыжечными суставными поверхностями. Снизу на теле располагаются пяточные суставные поверхности: передняя, средняя и задняя. Между средней и задней пяточными поверхностями находится борозда таранной кости. На головке лежит ладьевидная суставная поверхность. Таранная кость имеет отростки: латеральный и задний, на последнем – медиальный и латеральный бугорки, разделенные бороздой для сухожилия длинного сгибателя большого пальца.
Пяточная кость имеет тело, заканчивающееся кзади пяточным бугром. На теле различают таранные суставные поверхности: переднюю, среднюю и заднюю. Между средней и задней находится борозда пяточной кости, которая вместе с бороздой таранной кости образует пазуху предплюсны. На дистальном конце тела находится кубовидная суставная поверхность. Отростки и другие борозды пяточной кости – опорный отросток таранной кости на медиальной поверхности, борозда сухожилия длинной малоберцовой мышцы на латеральной поверхности.
Ладьевидная кость на дистальном конце располагает тремя суставными поверхностями для клиновидных костей, бугристостью по медиальному краю для прикрепления задней большеберцовой мышцы.
Клиновидные кости имеют характерную треугольную форму, а на передней и задней сторонах и по бокам – суставные поверхности – спереди для сочленения с первыми тремя плюсневыми костями, сзади для соединения с ладьевидной костью, по бокам для сочленения между собой и кубовидной костью.
Кубовидная кость тоже располагает суставными поверхностями сзади для сочленения с пяточной, спереди – с пястными костями, а по медиальной поверхности – для соединения латеральной клиновидной и ладьевидной костями. На нижней поверхности находится бугристость и борозда для сухожилия длинной малоберцовой мышцы.
Кости плюсны и фаланги пальцев – это короткие трубчатые кости, каждая из которых состоит из основания, тела и головки. Суставные поверхности находятся на головке и основании. Головка первой плюсневой кости снизу разделена на две площадки, с которыми соприкасаются сесамовидные кости. На латеральной поверхности Y плюсневой кости находится бугристость для прикрепления короткой малоберцовой мышцы. Каждая дистальная (ногтевая) фаланга заканчивается бугорком для прикрепления мышечных сухожилий.
Первичные ядра окостенения появляются в пяточной кости на 6-м месяце плодного периода, в таранной – на 7-8, в кубовидной – на 9-м месяце.В остальных костях предплюсны формируются вторичные ядра: в латеральной клиновидной – на 1-м году, в медиальной клиновидной – на 3-4, в ладьевидной – на 4-5 году, полное окостенение – в 12-16 лет.
Плюсневые кости начинают окостенение в эпифизах в 3-6 лет, полное окостенение – в 12-16 лет. Диафизы фаланг и плюсневых костей первичные ядра формируют в 12-14 недель плодного периода, вторичные – в фалангах – в 3-4 года, полное окостенение фаланг – в 18-20 лет
В образовании голеностопного сустава участвуют:
·большеберцовая кость своей нижней и медиальной лодыжечной суставными поверхностями;
·малоберцовая кость — суставной поверхностью латеральной лодыжки;
·таранная кость — верхней и лодыжечными (медиальной и латеральной суставными поверхностями), расположенными на блоке.
Лодыжки вилкообразно охватывают блок, образуя типичный блоковидный сустав, сложный из-за сочленения трех костей.
Суставная капсула сзади прикрепляется по краю суставных поверхностей сочленяющихся костей, спереди на 0,5-1 см выше ее.
По бокам капсула толстая и прочная, спереди и сзади – тонкая, рыхлая, складчатая, усилена мощными боковыми связками:
·медиальной (дельтовидной) – толстой, прочной, веером расходящейся от медиальной лодыжки к таранной, ладьевидной и пяточной костям; в связке выделяют части: большеберцово-ладьевидную, большеберцово-пяточную, переднюю и заднюю большеберцово-таранные;
·латеральной в составе передней таранно-малоберцовой, задней таранно-малоберцовой, пяточно-малоберцовой связок.
Связки настолько прочны, особенно медиальная, что при максимальном растяжении способны оторвать лодыжку.
В голеностопном суставе выполняются движения:
·сгибание (подошвенное) и разгибание (тыльное сгибание) вокруг фронтальной оси с размахом в 60 о ;
·приведение и отведение вокруг сагиттальной оси с размахом в 17 о ;
·пронация и супинация вокруг вертикальной оси с размахом в 22 о .
Подтаранный сустав образован задними суставными поверхностями таранной и пяточной костей, которые хорошо соответствуют друг другу. Капсула у сустава тонкая, натянутая, укреплена голеностопными связками.
Таранно-пяточно-ладьевидный сустав образован суставной поверхностью на головке талуса, которая спереди сочленяется с ладьевидной костью, а снизу – с пяточной. Суставная поверхность пяточной кости дополняется подошвенной пяточно-ладьевидной связкой, которая у головки таранной кости переходит в волокнистый хрящ. Суставная капсула прикрепляется по краю суставных поверхностей, замыкая единую полость. Капсула укрепляется прочными связками: межкостной таранно-пяточной до 0,5 см толщиной и сверху — таранно-ладьевидной. При растяжении их (особенно таранно-пяточной связки) опускается головка талуса и стопа уплощается.
По форме сустав шаровидный, но с одной сагиттальной осью движения. Вместе с подтаранным составляет комбинированный сустав с ограниченным объемом движений в виде приведения и отведения, поворота стопы кнаружи и во внутрь. Общий объем всех движений не превышает 55 о . У новорожденного и грудного ребенка данный сустав находится в супинированном положении, с началом ходьбы постепенно происходит пронирование с опусканием медиального края стопы.
Пяточно-кубовидный сустав – седловидный с большой конгруэнтностью суставных поверхностей; суставная капсула с медиальной стороны толстая и натянутая, с латеральной – тонкая и свободная, укреплена связками: подошвенной пяточно-кубовидной и длинной подошвенной. Движения в ограниченном объеме осуществляются вокруг продольной оси в виде небольшого вращения, дополняющего движения в таранно-пяточно-ладьевидном суставе.
Поперечный (Шопаров) сустав предплюсны включает пяточно-кубовидный итаранно-ладьевидный суставы так, что суставная щель приобретает вид латинскогоS, проходящего поперек стопы. Общая связка суставов – раздвоенная (lig. bifurcatum) — служит своеобразным ключом, при рассечении которого широко открывается полость сустава. Она имеет Y-образный вид и состоит из пяточно-ладьевидной и пяточно-кубовидной связок.
Клиновидно-ладьевидный сустав – плоский, сложный, так как образуется тремя клиновидными и одной ладьевидной костями, укреплен тыльными и подошвенными клино-ладьевидными и внутрисуставными межклиновидными связками. Полость сустава может сообщаться с предплюсне-плюсневыми суставами.
Предплюсне-плюсневые (Лисфранковы) суставы – плоские с ограниченным объемом движений, включают следующие три сочленения:
·сустав между медиальной клиновидной и первой плюсневой костями;
·сустав между промежуточной, латеральной клиновидными костями и II, III плюсневыми;
·сустав между кубовидной костью и IY, Y плюсневыми костями;
·предплюсне-плюсневые суставы укреплены тарзо-метатарзальными связками (дорсальными и плантарными) и межкостными клиноплюсневыми связками, из которых медиальная клиноплюсневая связка считается в практике ключом этих суставов.
Межплюсневые суставы – плоские, образованы боковыми поверхностями оснований плюсневых костей, укреплены тыльными и подошвенными плюсневыми межкостными связками. Движения в них сильно ограничены.
Плюснефаланговые суставы образованы шаровидными головками плюсневых костей и вогнутыми основаниями проксимальных фаланг. Капсулы имеют тонкие, свободные, укрепленные коллатеральными и подошвенной связками. Глубокая поперечная плюсневая связка соединяет между собой головки плюсневых костей и укрепляет капсулы суставов. Сгибание и разгибание в них – 90 о , приведение и отведение – ограничено.
Межфаланговые суставы – проксимальные и дистальные, кроме сустава большого пальца, где один межфаланговый сустав. Они относятся к блоковидным суставам, укреплены коллатеральными и подошвенными связками.
Стопа человека утратила приспособления хватательного органа, но приобрела своды, необходимые для опоры и передвижения всего тела.
Кости предплюсны и плюсневые соединяются между собой малоподвижными суставами.
Продольные своды проходят по длинной оси плюсневых костей: от их головок, через тело к основанию и далее через прилежащие кости предплюсны до пяточного бугра, где все они сходятся. Наиболее длинным и высоким является второй свод.
Медиальные продольные своды выполняют рессорную (пружинящую) функцию, латеральные – опорную. На уровне наиболее высоких точек продольных сводов проходит свод поперечный.
В процессе эволюции человека в стопе произошли крупные изменения, связанные с ее сводчатым строением. На подошве образовалось три опорных пункта – пятка и основания первого и пятого пальцев, кости предплюсны увеличились в размерах, а фаланги пальцев значительно укоротились. Соединения стопы стали тугоподвижными. Прикрепление длинных мышц голени и коротких мышц стопы сместилось в медиальном направлении к большому пальцу, что усиливает пронацию стопы и укрепляет своды. Потеря приобретенных свойств сопровождается развитием плоскостопия, что для человека является болезнью.
1. Голеностопный сустав, art. talocruralis,
образуется суставными поверхностями нижних концов обеих берцовых костей, которые охватывают блок, trochlea, таранной кости наподобие вилки, причем к facies articularis superior блока причленяется нижняя суставная поверхность большеберцовой кости, а к боковым поверхностям блока — суставные поверхности лодыжек.
Суставная капсула прикрепляется вдоль хрящевого края суставных поверхностей, спереди захватывает часть шейки таранной кости. Вспомогательные связки расположены по бокам сустава и идут от лодыжек к соседним костям tarsus.
Медиальная, lig. mediale (deltoideum), имеет вид пластинки, напоминающей греческую букву дельту, идет от медиальной лодыжки и расходится книзу веером к трем костям — таранной, пяточной и ладьевидной; латеральная состоит из трех пучков, идущих от латеральной лодыжки в трех разных направлениях: вперед — lig. talofibulare anterius, вниз — lig. calcaneofibulare и назад — lig. tabofibulare posterius.
По характеру своею строения голеностопный сустав представляет блоковидное сочленение. Движения происходят вокруг фронтальной оси, проходящей через блок таранной кости, причем стопа то поднимается кверху своим носком (разгибание), то опускается книзу (сгибание).
Амплитуда этих движений равняется 63 — 66°. При сгибании возможны также очень небольшие боковые движения, так как в этом положении более узкий задний участок блока таранной кости не так крепко охватывается вилкой костей голени. Наоборот, при разгибании эти движения совершенно невозможны вследствие того, что блок плотно ущемляется в вилке лодыжек.
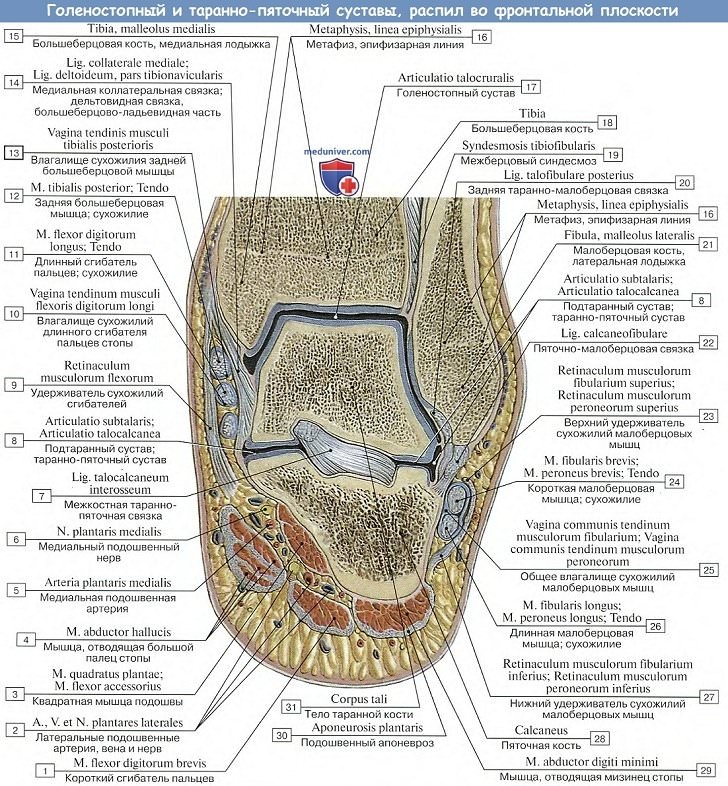
2. В сочленениях между костями предплюсны, articulationes intertarseae, различают 4 сустава:
А. Подтаранный сустав, art. subtalaris, образован задними суставными поверхностями таранной и пяточной костей, представляющими в общем отрезки цилиндрической поверхности.
Б. Таранно-пяточно-ладьевидный сустав, art. talocalcaneonavicular, лежит кпереди от подтаранного и составляется из почти шаровидной головки таранной кости, соответствующей ей суставной впадины, образованной ладьевидной костью, суставной фасеткой на sustentaculum tali пяточной кости и lig. calcaneonaviculare plantare, заполняющей промежуток между sustentaculum и задним краем os naviculare и содержащей в своей толще слой волокнистого хряща, fibrocartilago navicularis.
Суставная капсула с тыльной стороны укреплена lig. talonaviculare и с подошвенной стороны lig. canacaneonaviculare plantare.
Между обоими названными суставами проходит костный канал — sinus tarsi, в котором залегает крепкая связка, lig. talocalcaneum interosseum, протягивающаяся между таранной и пяточной костями.
Г. Клиноладьевидный сустав, art. cuneonavicular, образован путем сочленения задних суставных площадок клиновидных костей с тремя фасетками дистальной суставной поверхности ладьевидной кости.
Что касается движений в artt. intertarseae, то здесь прежде всего происходит вращение пяточной кости вместе с ладьевидной и передним концом стопы вокруг сагиттальной оси с объемом движений в 55° (ось эта идет косо, вступая на тыльной стороне в головку таранной кости и выходя со стороны подошвы на боковой поверхности calcaneus).
При вращении стопы внутрь (пронация) приподнимается ее латеральный край, а тыл стопы обращается в медиальную сторону; наоборот, при вращении кнаружи (супинация) приподнимается медиальный край с обращением тыла стопы в латеральную сторону. Кроме того, здесь возможно приведение и отведение вокруг вертикальной оси, когда кончик стопы отклоняется от средней линии медиально и латерально.
Наконец, может быть еще разгибание и сгибание вокруг фронтальной оси. Движения вокруг трех осей совершаются и в art. talocalcaneonavicularis, являющемся сложным шаровидным суставом. Все эти движения невелики и обычно комбинируются вместе, так что одновременно с супинацией происходит приведение передней части стопы и небольшое сгибание, или же наоборот: пронация сопровождается отведением и разгибанием.
В целом же голеностопный сустав в сочетании с artt. intertarseae дает возможность большой свободы движений стопы по типу многоосного сустава.
3. Предплюсне-плюсневые суставы, artt. tarsometatarseae, соединяют кости второго ряда предплюсны с плюсневыми костями. Artt. tarsometatarseae — типичные тугие суставы, незначительная подвижность в которых служит для придания эластичности своду стопы. Отдельные суставные капсулы имеют сочленения I плюсневой кости и медиальной клиновидной, сочленения II и III плюсневых костей — с кубовидной. Предплюсне-плюсневые суставы подкрепляются посредством тыльных, подошвенных и межкостных связок, ligg. tarsometatarsea dorsalia, plantaria et cuneometatarsea interossea.
Межплюсневые суставы, artt. intermetatarseae, образуются обращенными друг к другу поверхностями плюсневых костей; их суставные щели часто сообщаются с полостью artt. tarsometatarseae. Суставы укреплены поперечно идущими ligg. metatarsea dorsalia, plantaria et interossea.
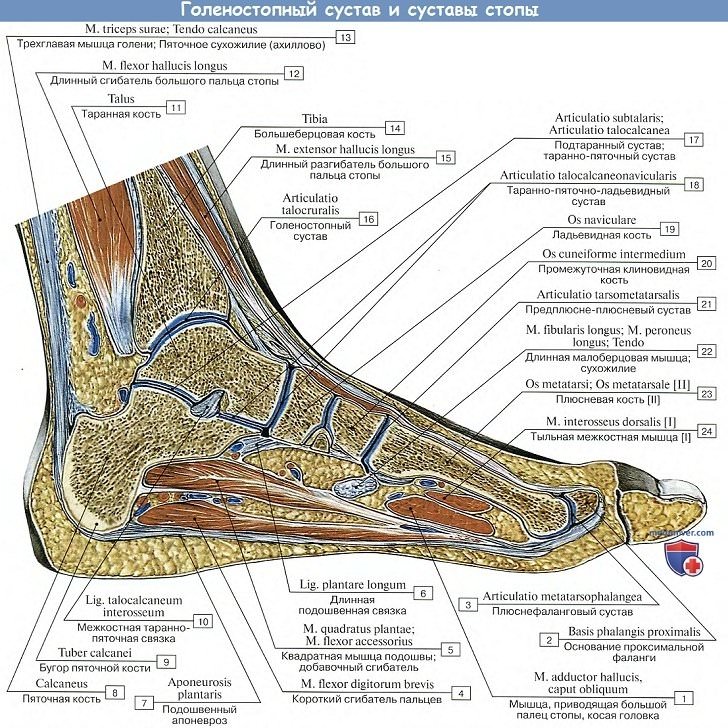
4. Сочленения костей пальцев:
А. Плюснефаланговые сочленения, artt. metatarsophalangeae, между головками плюсневых костей и основаниями проксимальных фаланг, по характеру устройства и связочному аппарату похожи на аналогичные сочленения кисти. Движения в суставах в общем такие же, как и на кисти в соответствующих сочленениях, но ограничены. Если не считать легкого отведения пальцев в сторону и обратного движения (приведение), то существует только разгибание и сгибание всех пальцев, причем разгибание совершается в больших размерах, чем сгибание, в противоположность тому, что мы имеем на кисти.
Б. Межфаланговые сочленения, artt. interphalangeae pedis, не отличаются по своему устройству от подобных же сочленений на руке. Нужно заметить, что часто дистальная и средняя фаланги на V пальце бывают сращены между собой костно.
Суставы стопы васкуляризуются из ветвей arcus plantaris и r. plantaris profundus a. dorsalis pedis. Венозный отток происходит в глубокие вены нижней конечности — vv. tibiales anterior et posterior, v. peronea.
Отток лимфы осуществляется по глубоким лимфатическим сосудам в nodi lymphatici poplitei. Иннервация капсул суставов обеспечивается ветвями nn. plantares medialis et lateralis u nn. peronei superficialis et profundus.
Читайте также:


