Как проходит осмотр у ортопеда плоскостопия
Если появляется подозрение на плоскостопие, следует обратиться к врачу, желательно ортопеду. Но можно ли самому определить наличие плоскостопия до визита к специалисту? Вполне! Есть легкий тест, хоть он достоверен только для детей старше 4-х лет и взрослых. Дело в том, что у малышей до 4-х лет на подошве есть мягкая жировая подушка, которая затруднит постановку диагноза.
Как проверить плоскостопие самому?
- Взять лист чистой бумаги и пожить его на ровную поверхность пола.
- Смочить стопы водой (можно смазать жирным кремом всю площадь подошв) и наступить ими на лист, не опираясь на что-либо. Надо стоять прямо, ноги в коленях должны быть разогнуты и находиться вместе.
- Аккуратно сойти с листа.
- Рассмотреть оставшийся след.
При осмотре отпечатка можно увидеть сухую выемку, которая будет указывать на наличие свода. Чем эта выемка меньше, тем сильнее выражено плоскостопие. Если выемки нет совсем, плоскостопие очень сильное.
Диагностика основывается на сборе жалоб, выяснении анамнеза и анализа данных аппаратного исследования.
- Опрос пациента
Желательно, чтобы больной подготовился к беседе заранее, до встречи с врачом, предварительно законспектировав основные жалобы и проявления болезни. Некоторые больные при первом общении с врачом нервничают и забывают о каких-то деталях, которые могут быть чрезвычайно важны для постановки правильного диагноза. Пациент должен быть готов ответить на ряд вопросов:
При пальпации стопы ортопед выявит наличие:
- болезненных мест,
- контрактур,
- крепитации,
- степени эластичности (ригидность);
- влажность или сухость кожи;
- разницу локальной температуры;
- изменение чувствительности;
- особенности деформации
- Исследование движений
Врач осторожно определяет объем движений, как активных, так и пассивных, возможность подошвенного и тыльного сгибания, круговых вращений стопы. Если у пациента плоскостопие, ему трудно присесть на корточки, если он все-таки приседает, то он с трудом удерживает баланс.
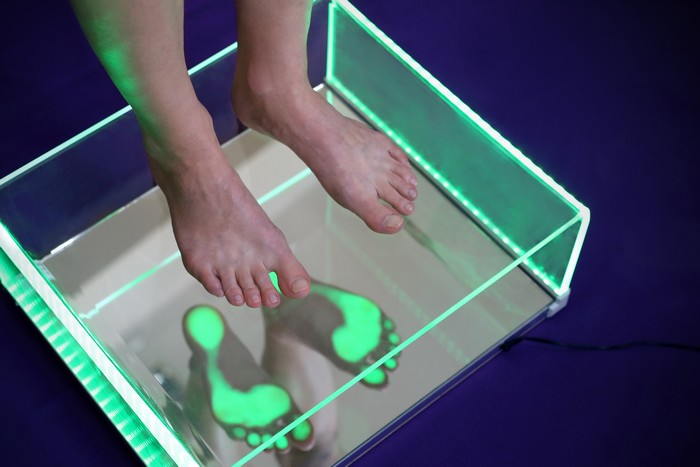
Это самый простой и информативный метод, который был описан выше. Стопу смазывают определенным составом и по отпечатку делают заключение. Сегодня этот метод модернизирован и процедура происходит с помощью специального оборудования – плантосканера. Но этот метод не показателен у малышей и у лиц, страдающих ожирением.
Суть подометрии в измерении высоты свода стопы от пола, ее ширины, длины, то есть измерении разнообразных ее параметров и вычислении подометрического индекса. Последующий анализ полученных данных позволяет судить о наличии или потенциальной вероятности возникновения деформации. Сегодня чаще используют компьютерную подометрию, которая значительно информативнее.
Это уникальная высокоточная диагностика проблем стопы позволяет выявить любые проблемы ступни и поставить диагноз даже при начинающемся плоскостопии. Метод безопасен и безболезненный. Все данные моментально выводятся на монитор. Врач выдает на руки подробное заключение с детальным описанием патологии, если она выявлена и комментирует полученные данные.
- Рентгенограмма
Рентген – один из основных методов, который позволяет выявить не только патологию, но и определить тяжесть поражения. Снимок делается в двух проекциях с нагрузкой, пациент находится в вертикальном положении. стоя. Оценивают результаты и определяют степень плоскостопия.
В Европейском Центре ортопедии и терапии боли работают высококомпетентные ортопеды-травматологи, которые имеют большой практический опыт и знакомы со всеми нюансами обследования пациентов с плоскостопием и другими проблемами стопы. Только после внимательного осмотра и анализа данных аппаратного обследования можно оценить тяжесть анатомических нарушений и расписать грамотное комплексное лечение для каждого конкретного случая. Благодаря хранению результатов исследований в базе данных врачи легко могут проследить динамику изменений благодаря лечению или мерам профилактики.
Что такое плоскостопие?
Плоскостопие – нарушение работы одного звена опорно-двигательного аппарата, характеризующееся деформацией сводов стопы.
Недуг отличается нарушением биомеханики ходьбы, результат которого — развитие осложнения в других важных частях системы (коленных суставов, позвоночника).
Здоровая стопа имеет продольный (располагается по внутреннему краю стопы), поперечный свод (находится между основаниями пальцев). Медицине известно продольное и поперечное плоскостопие.
В первом случае наблюдается деформация продольного свода, во втором – деформация (распластованные) передней части стопы. Существует комбинированный тип недуга, когда пациент имеет оба вида плоскостопия одновременно.
Благодаря правильному формированию и работе сводов стопы, человек удерживает равновесие, что защищает организм от тряски во время ходьбы.
Здоровые стопы способны выполнять ряд важных функций, чему мешает плоскостопие:
- приспособление человека к неровностям земли, асфальта;
- распределение общей нагрузки тела во время передвижения;
- способность амортизировать (ослаблять удары) о землю при передвижении.
В некоторых случаях плоскостопие сочетается с пронацией пятки, супинацией и отведением ее переднего отдела. Это плоско-вальгусная деформация. Многие пациенты путают эту патологию с плоскостопием.
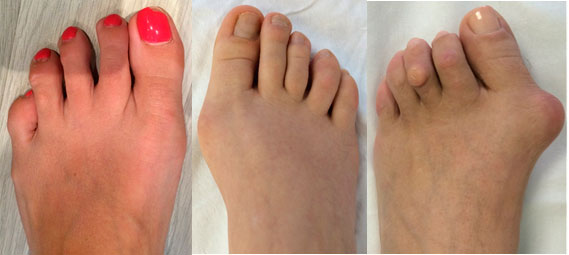
Описание видов плоскостопия
Существует несколько видов плоскостопия:
- врожденная форма (встречается нечасто, потому как считается внутриутробной патологией);
- приобретенный вид плоскостопия подразделяется на несколько групп, встречается в любой возрастной категории, бывает травматическим (заболевание развивается после перенесенной травмы стопы, ударах, повреждениях суставов, сухожилий), рахитическое плоскостопие (прогрессирует после перенесенного рахита, нарушающего нормальное формирование костной системы стоп; костные ткани теряют былую прочность, под действием ежедневных нагрузок мягкие ткани, мышцы деформируются), паралитическое плоскостопие (заболевание развивается после перенесенного полиомиелита, происходит частичное атрофирование мышц стопы, суставов);
- статическая форма плоскостопия (причиной недуга могут служить наследственная предрасположенность, длительное сидение за компьютером, результат которого – слабые мышцы, связки; неправильно подобранная обувь, лишние килограммы, сильные нагрузки на ноги, беременность, постоянное ношение высокой шпильки, платформы).
Признаки заболевания
Некоторые симптомы плоскостопия пациент легко замечает самостоятельно:
- постоянный износ обуви с внутренней стороны;
- быстрая утомляемость нижних конечностей;
- периодические боли, наличие судорог, легкой отечности;
- ношение платформы, шпильки становится настоящей каторгой;
- складывается впечатление, будто стопа выросла +1-2 размера (особенно заметно расширилась передняя часть стопы);
- старая обувь стала мала;
- появление боли в области стоп, ощущение дискомфорта в области поясницы, бедер, появляющееся при длительных прогулках;
- важный признак плоскостопия — появление натоптышей, мозолей.
Причины возникновения
Причины недуга условно классифицируют на внешние и внутренние. Последние связаны с индивидуальными особенностями строения, формирования мышечной системы человека. Среди внутренних причин плоскостопия отмечают следующие:
- наследственность;
- ослабление соединительной ткани;
- наличие врожденных патологий, ослабление мышц стопы, отсутствие систематических нагрузок.
Внешние факторы, приводящие к ослаблению связочного аппарата стопы, бывают следующими:
- ежедневные физические нагрузки, связанные с особенностями профессии, непрерывной ходьбой (парикмахеры, курьеры, продавцы);
- лишний вес, беременность, систематическое поднятие тяжелых предметов;
- неверно подобранная обувь (женщины гораздо больше подвержены плоскостопию, нежели мужчины, поскольку часто носят высокую шпильку, каблук, что вредит здоровью, вызывая искривление позвоночника, суставные боли).
Классификация плоскостопия
Медицине известны 3 степени плоскостопия:
- 1-я степень плоскостопия характеризуется ослаблением мышечной ткани, наличием болевых ощущений в области стоп, возникающих после длительных прогулок. Дискомфорт проходит после отдыха, однако изменяется походка, становится менее грациозной;
- 2-я степень плоскостопия характеризуется выраженной деформацией сводов стоп, поэтому уплощение легко определяется визуально, без профессионального осмотра. Симптомы плоскостопия: стопа становится шире, болевой синдром приобретает постоянную форму, распространяясь по стопе, другим частям опорно-двигательной системы;
- 3-я степень плоскостопия характеризуется ярко выраженной деформацией стопы, сопровождающейся повреждением других важных элементов системы (боль в позвоночнике, суставах, развитие артроза). Симптомы: происходит деформация больших пальцев стоп, возникает сильный болевой синдром (область голени, колен, стоп, иногда поясницы и бедер). Пациент плохо переносит короткие прогулки, ежедневное хождение в простой обуви.
Опасность болезни
Плоскостопие опасно по причинам:
- вызывает деформацию стопы и пальцев;
- провоцирует появление вросшего ногтя, натоптышей, толстых мозолей;
- плоскостопие становится катализатором возникновения артроза, артрита, дегенеративного разрыва мениска;
- появление недугов позвоночника, суставов.
Диагностика
Для выявления плоскостопия применяется ряд манипуляций:
- профессиональный осмотр доктором-ортопедом;
- снятие рентгенограммы (делаются снимки в двух проекциях, плюс используется нагрузка);
- использование современных методов определения плоскостопия, основывающихся на компьютерной диагностике; считается передовым, точным методом сбора необходимой информации, что позволяет поставить правильный диагноз (применение компьютерных комплексов типа НОРА, SEMJ, сканирования отпечатков стопы, цифровой фотосъемки, данные обрабатываются специальным программным обеспечением).
Лечение заболевания
Применяется несколько способов лечения плоскостопия (выбор метода зависит от стадии плоскостопия):
- массаж, применение специальных ковриков, мячиков, другого снаряжения (метод применим при любых формах плоскостопия, особенно действенен на первых стадиях; суть метода — механическая коррекция проблемных зон, усиление кровообращения, снятие усталости, напряжения, болевого синдрома, восстановление тонуса мышц, ускорение обмена веществ);
- гимнастика, специальные упражнения (метод применяется при плоскостопии 1-й степени для укрепления мышц, связок нижних конечностей, формирования плавной походки, устранения болевого синдрома); упражнения рекомендуется делать утром, каждый раз увеличивая нагрузку, вплоть до ощутимой усталости ног;
- электрофорез, УВТ, прочее (методы применимы при любых стадиях плоскостопия, используются при сильных болях, нарушении подвижности суставов; физиопроцедуры применяются в комплексном лечении, улучшают метаболизм, микроциркуляцию крови нижних конечностей, снимают боли, укрепляют мышцы, суставы, свод стопы, сухожилий, используются для запуска процессов регенерации клеток);
- применение ортопедических стелек, обуви (метод используется при первых симптомах плоскостопия, полезен пациентам, которым приходится целый день проводить стоя , ходить – почтальоны, хирурги, продавцы; беременным женщинам, людям, занимающимся спортом; стельки используются для коррекции структурных изменений стопы, снятия болевого синдрома, предупреждения искривления позвоночника, изменения походки, предотвращения осложнений, перегрузки других отделов опорно-двигательной системы; стельки следует носить ежедневно с домашней, уличной обувью).
Самостоятельное определение плоскостопия
Развеять сомнения по поводу наличия/отсутствия плоскостопия довольно просто, если речь идет о последних стадиях недуга.
- Попробуйте смазать стопу жирным кремом, растительным маслом, гуашью, встаньте на чистый лист бумаги.
- Примите естественное положение, расслабьтесь.
- Проверьте отпечаток.
- В норме на листе должно остаться менее половины ширины ступни.
Иной результат свидетельствует о наличии плоскостопия. Самостоятельно определить наличие поперечного плоскостопия сложнее.
Профилактика недуга
Профилактика плоскостопия подразумевает принятие следующих мер:
Выбор правильной обуви
Существуют определенные критерии выбора качественной обуви, единые для взрослых и детей:
Внимание! Плоскостопие – довольно коварное заболевание, ускоряющее износ всех элементов опорно-двигательной системы.
Недуг непросто побороть, учитывая факт, что пациенты практически не придают значения данной проблеме.
Многие считают плоскостопие легким отклонением, не оказывающим серьезного влияния на здоровье, функции опорно-двигательной системы.
Несвоевременная диагностика, лечение приводят к прогрессированию недуга, ведущим к различным осложнениям.
Лучше обратиться к врачу-ортопеду за помощью на первых стадиях плоскостопия, чтобы предупредить дальнейшее развитие недуга, и уберечь себя от серьезных проблем.
Уплощение сводов ступни – распространенная патология, и часто страдающие от нее не обращаются за медицинской помощью, так как игнорируют свое состояние или не знают, к какому врачу идти с плоскостопием. Однако заниматься лечением болезни необходимо, так как ее прогрессирование существенно снижает качество жизни.
Чем опасно плоскостопие
По природе человеческие ноги рассчитаны на ходьбу по неровным и мягким поверхностям – траве, песку, земле. Движение по асфальтированным дорогам, в жесткой обуви на каблуках или с лишним весом создает чрезмерные нагрузки на стопы и провоцирует развитие деформаций подошвы.
Последние стадии плоскостопия причиняют значительную боль, лишают возможности нормально жить, долго и с трудом лечатся. Возможен ряд осложнений после болезни:
- Артриты и остеоартроз суставов пальцев на ногах.
- Плантарный фасциит.
- Воспалительные процессы в мениске.
- Врастание ногтей.
- Мигрени.
- Грыжи в позвоночнике и его искривления.
- Деструктивные изменения в коленном и тазобедренном суставах.

Больные, страдающие от патологии сводов стопы III степени, лишены возможности совершать повседневные действия – ходить по делам, работать, вести домашнее хозяйство. Начать терапию заболевания необходимо как можно раньше.
Когда нужна врачебная помощь
Узнавать, к какому врачу обратиться с плоскостопием, и записываться на прием необходимо, если:
- Быстро возникает чувство усталости и отечность ступней.
- Подошвы мучают ноющей болью.
- Регулярно появляется напряженность в икрах.
- Около больших пальцев вырастают мозоли и натоптыши, мешающие ходить.
- Появились изменения в походке в виде косолапости.
- Стоя или сидя, сложно держать ровную осанку.
- Трудно выбирать обувь, приходится брать размеры больше, чем раньше.
- Подошва и каблуки обуви с внутренней стороны стираются быстрее, чем с внешней.
Специалисты
Если в районной поликлинике неясно, какой именно врач занимается плоскостопием, необходимо отправиться к хирургу. Он ставит предварительный диагноз и выдает направление к узконаправленным специалистам.
Новое направление в медицине – подиатрия – занимается лечением плоскостопия и ряда других недугов стоп:
- Деформаций варусного и вальгусного характера.
- Диабетических аномалий.
- Врастания ногтевых пластин.
- Плантарных фасциитов – вне медицинской среды их называют пяточной шпорой.
- Невромы Мортона.
- Поражений суставов стоп артрозом.
Поскольку штат специалистов данного направления невелик, их стоит искать в крупных диагностических комплексах и получать туда направление от лечащего врача.
Решает проблемы опорно-двигательного аппарата. Нередко совмещает специализацию ортопедии с травматологией, т.к. области соприкасаются, и значительная часть проблем со скелетом нижних конечностей происходит из-за травм. Если есть выбор между травматологом и узкоспециализированным ортопедом, записаться на прием лучше ко второму.
К какому врачу обратиться, если у ребенка плоскостопие

Деформацию стоп у малыша замечают внимательные родители. Если чадо начало косолапить во время бега и прогулок, его необходимо отвести на прием к педиатру. Тот назначит прием у доктора, который называется детским ортопедом.
Медик осмотрит кроху сам и проведет беседу с родителями о поведении ребенка, состоянии и выраженности тревожных симптомов. При необходимости проводится дополнительная диагностика, уточняющая диагноз и степень поражения аппарата ступни юного человека. В соответствии с текущей ситуацией назначается курс лечения, а больной наблюдается у медика до подросткового возраста. Своевременный визит к хорошему специалисту останавливает развитие патологии.
К кому идти взрослым и пожилым людям
При первых признаках развивающегося плоскостопия можно обратиться к хирургу, который порекомендует общую терапию в виде сеансов массажа, укрепляющих ванночек и гимнастики для ног. При дальнейшем прогрессировании патологии требуется визит к узкоспециализированному доктору.
Мужчинам и женщинам, столкнувшимся с проблемой уплощения подошвенных сводов 2-й стадии во взрослые годы, необходимо отправиться к ортопеду. Его отсутствие в районных поликлиниках заставляет или получать направления в медицинские центры, или обращаться в частные клиники, где работают высококлассные специалисты.
Пациентам предпенсионного и пенсионного возраста оптимально нанести визит подиатру. Врачи данного направления разбираются именно в заболеваниях стоп, а у пожилых больных помимо плоскостопия нередко наблюдаются другие проблемы данной области – диабетические изменения, проблемы с суставами. Поэтому планирование лечебной тактики для лечения комплекса болезней имеет особое значение.
В дополнение к основной диагностике и оздоровительным мероприятиям можно обратиться к мануальному терапевту. Проводимые им манипуляции хорошо помогают в детско-подростковом возрасте, а также в реабилитационный период после операций.
Диагностические мероприятия

Продольное и поперечное плоскостопие обнаруживается при визуальном осмотре ступней и анализе жалоб пациента. Для уточнения стадии и подтверждения истинности диагноза применяются следующие методы:
- Плантографический – анализ отпечатка ступни на листе бумаги. Его могут проводить как медики, так и сами пациенты на дому. Достаточно помазать подошву конечности жиром, кремом или красящим веществом, поставить на чистый листочек и изучить картину. Здоровая стопа оставляет след только в области пятки и передней подушечки.
- Подометрия – заключается в произведении замеров высоты, длины и других параметров ступни. Полученные данные используются для вычисления специального индекса, по показателям которого ортопед определяет выраженность уплощения.
- Рентген в боковой и прямой проекциях показывает наиболее точную картину болезни, углы отклонения сводов от нормального положения, степень поражения и наличие сопутствующих разрушающих болезней.
Схемы терапии
Традиционное консервативное лечение плоскостопия ставит перед собой задачи:
- устранение болей и усталости;
- прекращение прогрессирования недуга;
- полное или частичное восстановление нормальной формы ног.
Для реализации целей назначаются следующие мероприятия:
- Ношение специализированной ортопедической обуви и сделанных на заказ корректирующих стелек.
- Регулярные занятия ЛФК для укрепления мышц и связок.
- Физиотерапия.
- Прием лекарств для снятия дискомфорта и витаминно-минеральных комплексов для увеличения прочности костей.
При безрезультатности данных мер или развитии болезни до 3 стадии требуется хирургическое вмешательство. В ходе операции возвращается нормальная конфигурация ступни и ее пальцев.

Плоскостопие не просто изменяет форму стопы, а вызывает проблемы с одной из основных функций участка – амортизацией при движении. Оно опасно не только усталостью и болью в ногах, но и рядом болезней, которые оно провоцирует. Во избежание серьезных последствий необходимо при первых проявлениях симптомов заболевания обращаться к врачу – ортопеду или подиатру.
Деформация стопы у ребенка. Виды плоскостопия и способы коррекции
Такой вердикт врачей огорчителен для большинства родителей: красивая походка ребенка под угрозой. Ах, если бы речь шла только о косметической проблеме. К сожалению, уплощение свода стопы - серьезная и коварная патология, способная повлиять практически на весь опорно-двигательный аппарат. Чем опасно это заболевание? Как его распознать? И поддается ли оно лечению?

К сожалению, плоскостопие - это одно из самых распространенных отклонений от нормы в развитии опорно-двигательного аппарата. Вот неутешительная статистика: из 1,5 миллионов детского населения города Москвы оно выявлено у 9 тысяч ребят. А примерно 2 тысячи юных пациентов жалуются на боль в ногах. Прежде всего давайте разберемся, что же подразумевают под этой патологией?
Плоскостопие - это деформация стопы, при которой происходит понижение (уплощение) ее свода. Чтобы лучше понять природу заболевания, разберем некоторые анатомические особенности стопы. В процессе эволюции она приобрела форму, позволяющую равномерно распределять вес тела. Кости стопы соединены между собой прочными межкостными связками (это волокнистые образования из соединительной ткани, представленные в виде пучка, соединяющего кости) и образуют ее свод, который обеспечивает амортизацию движений при ходьбе и беге. Выпуклые своды ориентированы в продольном и поперечном направлениях. Поэтому стопа взрослого человека в норме опирается на три точки - пяточный бугор, головку 1 -й плюсневой кости и 5-ю плюсневую кость. Выделяют два продольных и один поперечный свод стопы. Внутренняя и наружная арки формируют продольный свод стопы, а передняя - поперечный. В зависимости от их деформации различают продольное и поперечное плоскостопие.
При продольном уплощаются наружная и внутренняя арки стопы, увеличивается ее длина и почти вся площадь подошвы контактирует с полом.
При поперечном - уплощается поперечная арка, передний отдел стопы веерообразно расходится и опирается на головки пяти плюсневых костей.
У всех детей до двух лет продольный свод стопы плоский. Такое состояние специалисты считают физиологическим, ведь костная ткань у малышей мягкая, эластичная. В ней содержится мало минеральных веществ, которые придают костям прочность, да и мышечная система развита недостаточно. Когда дети начинают вставать на ножки (в 7-9 месяцев) и самостоятельно ходить (в 10-12 месяцев), функцию амортизатора берет на себя "жировая подушечка", которая располагается на подошве, под кожей.
В 2-3 года кости набирают достаточное количество минеральных веществ, суставные поверхности приобретают нормальные очертания, связки становятся более прочными, а сила мышц позволяет дольше находиться "на ногах". Процесс формирования костей стопы продолжается примерно до 5-, 6-летнего возраста. Только в этот период можно говорить о наличии или отсутствии плоскостопия у ребенка.
Когда идти к врачу
Пожалуй, все родители понимают, что профилактические осмотры у специалистов - это не прихоть медиков, а необходимая мера. Главное - не пропустить время посещения врача. Осмотр у ортопеда проводится:
- на первом месяце жизни, это необходимо для исключения врожденных деформаций и заболеваний скелета, в том числе и врожденного плоскостопия;
- в 3- и в 6-месячном возрасте, когда можно выявить рахит;
- в 1 год. Это важный этап в жизни ребенка, когда он самостоятельно сидит, ползает, ходит. В это время врач проверяет правильность естественных изгибов позвоночника, объем движений в суставах;
- в 3 года. Ортопед проверяет осанку, походку, измеряет длину конечностей, исследует состояние стоп.
В идеале с этого возраста посещать ортопеда с ребенком надо каждый год - чтобы не упустить развитие плоскостопия. Родителям необходимо быть готовыми к тому, что ортопед (если он сомневается в постановке окончательного диагноза) направит маленького пациента на дополнительный осмотр в консультативно-диагностический центр.
Если ребенок ходит в садик, эта проблема снимается сама собой - дошколят в детских учреждениях осматривают достаточно регулярно. А вот если ребенок до 1-го класса растет дома, родителям следует помнить о дате медосмотра. Дети, у которых обнаружено плоскостопие, находятся на диспансерном учете у ортопеда до 14-15 лет. За это время они проходят курсы физиотерапии, лечебного массажа, направляются на санаторно-курортное лечение, а при необходимости им изготавливается специальная ортопедическая обувь.
Если диагноз подтвердился
Чаще всего у детей встречается продольное плоскостопие. Оно бывает врожденным и приобретенным. Врожденная форма заболевания встречается редко и является следствием внутриутробных пороков развития. Выявляют ее уже в роддоме. В большинстве случаев поражена одна стопа, но иногда поражаются и обе. Эта патология выражена у малышей весьма заметно: выпуклая подошва и "вывернутый" наружу передний отдел стопы. Лечение проводится с первых дней жизни ребенка: деформацию поэтапно исправляют с помощью гипсовых повязок. Если это не помогает, прибегают к хирургическому вмешательству.
Что же касается приобретенного продольного плоскостопия, то оно может быть:
- Травматическим.
Возникает после переломов костей стопы и голеностопного сустава. Частичное или полное повреждение связок при подобной травме, а также длительное пребывание ребенка в гипсовой повязке способствуют уплощению сводов стопы.
- Паралитическим.
Возникает на почве нарушений центральной или периферической нервной систем (чаще - последствия полиомиелита 1 ).
1 Полиомиелит - острое инфекционное заболевание, характеризующееся поражением центральной нервной системы, оболочек головного и спинного мозга, иногда лимфоидной ткани органов желудочно-кишечного тракта. Проявляется повышением температуры, головными, мышечными болями с последующим развитием параличей нижних конечностей. В наиболее тяжелых случаях поражение спинного мозга приводит к остановке дыхания и смерти. Осложнения: атрофия мышц, т.е. нарушение их структуры и функций, в результате чего они становятся слабее, в легких случаях возникает хромота, в тяжелых - параличи.
Это - наиболее распространенная форма патологии. Возникает из-за перегрузок при значительном увеличении массы тела, как правило, при ожирении, эндокринных нарушениях.
Возникает при избыточной эластичности связок и ослаблении мышц сводов стопы. Причиной может послужить недостаток витаминов и микроэлементов - при рахите 1 или общем истощении, а также - при врожденной патологии соединительной ткани.
1 Рахит - заболевание детей раннего возраста, характеризующееся недостатком витамина Д, в результате чего нарушается обмен кальция и фосфора в организме. Проявляется нарушениями в образовании костей, расстройством функций нервной системы и внутренних органов.
Итак, стопа оказалась деформированной. Что же происходит в организме? Связки посылают "сигналы" нервной системе о неблагополучии на данном "участке". В ответ мышцы получают "указание" вступить в "борьбу" с деформирующими силами - то есть напрячься как следует. Но долго выдержать такую нагрузку они не в состоянии, поэтому быстро истощаются, расслабляются и растягиваются. А деформирующая сила продолжает действовать теперь уже на связки. Скоро и в них происходит растяжение (в особенности если имеется врожденная патология соединительной ткани), так как без поддержки мышц они долго работать не могут. Теперь вся нагрузка ложится на кости. Когда же и они не выдерживают, начинается деформация от сжатия. К этому времени связки окончательно "выбывают" из строя, и деформация вступает в конечную, необратимую фазу. Походка теряет пластичность, плавность. Дети часто жалуются на утомляемость при ходьбе, боль в области голеностопных суставов или голеней, а нередко-в пояснице. Некоторые не могут четко определить, где именно они испытывают дискомфорт или боль, поэтому не жалуются, а просто предпочитают спокойные, менее подвижные игры. Появляется деформация голеностопного сустава (ее еще называют вальгусной или Х-образной). При наличии одного или нескольких таких признаков, необходима консультация врача-ортопеда.
Иногда деформация стопы может существовать долгие годы (вплоть до зрелого возраста) никак не проявляя себя. Но рано или поздно ухудшение произойдет, поскольку компенсаторные возможности организма не безграничны.
У ребенка 3 лет (но не ранее) можно провести начальную диагностику патологии, используя самый распространенный метод - плантографию (отпечаток стопы). Это несложно сделать и в домашних условиях. На пол кладут чистый лист бумаги, а малыш становится на него обеими ногами. Лучше, чтобы подошвы были влажными, тогда на бумаге останется их четкий отпечаток. Туловище при этом нужно держать прямо, ноги вместе. Контур стоп в таком положении обводится карандашом. Затем перпендикулярно линии контура проводится прямая, пересекающая всю узкую часть стопы. Самая легкая степень деформации - первая. Ну а самая тяжелая и серьезная - третья.
Рентгеновский снимок детям в этом возрасте не делается. Во-первых, кости стопы еще до конца не "созрели", хрящевая ткань на рентгеновском снимке не видна и оценить истинную высоту продольного свода затруднительно. А во-вторых, этот метод диагностики для ребенка достаточно вреден, поэтому выполняется только при серьезных показаниях и чаще после 9 лет.
Лишь для устранения выраженной боли допустимо применение обезболивающих препаратов.
Признаки развития плоскостопия
Признаки развития плоскостопия внимательные родители могут заметить уже у двух-трехлетнего малыша.
- После непродолжительной ходьбы (30 минут и более) ребенок быстро утомляется, просится на руки или предпочитает передвигаться в коляске.
- Новые ботиночки через 1-2 месяца потеряли свою первоначальную форму (например, стоптался внутренний край подошвы или каблучок по внутреннему краю, голенище деформировалось внутрь).
В этих случаях необходимо срочно обратиться к врачу-ортопеду.
Лечение плоскостопия
К сожалению, рассчитывать на полное избавление от плоскостопия, особенно при далеко зашедшей патологии, не приходится. Но лечиться надо тщательно, регулярно и добросовестно. Чем раньше выявлены признаки заболевания, чем меньше деформация стопы, тем более благоприятны условия для остановки прогрессирования плоскостопия и его коррекции.
На начальной стадии боли в ногах можно ликвидировать в течение 1-2 месяцев посредством теплых ежедневных ножных ванночек с морской солью, ручного лечебного массажа и гимнастики. Что касается ванночек - требования к ним простые: температура воды +40-50 "С, длительность процедуры - 15-20 минут, а пропорции их составляющих указаны на упаковке и бывают разными в зависимости от концентрации сухого вещества.
Очень полезное воздействие окажет самомассаж - благо, для него существует множество приспособлений (специальные коврики, валики, мячи). Упражнения с ними выполняются произвольно (ходить по массажному s коврику, катать стопами массажный валик и т.д.). В итоге улучшается кровообращение, нормализуется тонус мышц. Гимнастику лучше проводить в утренние часы, когда мышцы еще не утомлены. Технику и темп упражнений (см. гимнастику при плоскостопии) лучше показать малышу на собственном примере. Помещение не должно быть душным, или со сквозняками, а заниматься ребенку следует в удобной одежде, не стесняющей его движений.
Лечебный массаж обязательно должен проводить дипломированный специалист - инструктор по лечебной физкультуре и массажу.
В лечении плоскостопии нередко применяется и физиотерапия (парафиноозокеритовые аппликации, электрофорез и др.), что улучшает обменные процессы и кровообращение в тканях и опосредованно укрепляет своды стоп. Массаж и физиолечение назначаются курсами, обычно по 10-15 процедур. Желательно проводить 2-3 курса в год.
Выбираем башмаки
"Виновницей" приобретенного плоскостопия может оказаться неверно подобранная обувь. Как только ребенок начинает вставать значит, пришла пора покупать ему первые ботики. Обычно это происходит в период с 7-8 месяцев. Критерии "правильной" детской обувки обозначаются довольно четко. Первые башмаки должны:
"Волшебные" стельки
Особая роль в лечении и профилактике прогрессирования плоскостопия отводится ортопедическим стелькам, которые назначаются уже при первой степени патологии. Они помогают разгрузить болезненные участки стопы и корректируют выявленные деформации при начальных признаках плоскостопия. Высота выкладки сводов стопы в стельках зависит от степени уплощения. Вкладывать их нужно в уличную и в домашнюю обувь, чтобы облегчить жизнь крохе, когда он максимально долго бывает на ногах. По мере того как ребенок растет, форму и размеры стелек-вкладышей необходимо менять. И здесь не обойтись без повторных консультаций у врача-ортопеда. Приобретать стельки лучше всего в протезно-ортопедических предприятиях, ортопедических центрах или заказывать индивидуально.
Только в этом случае подобные изделия гарантированно соответствуют необходимым стандартам. И еще: не стоит пользоваться ортопедическими стельками "на всякий случай". Если носить их постоянно без объективной необходимости, то своды стопы станут расслабленными, и плоскостопие может развиться даже у здорового с ортопедической точки зрения ребенка.
Если же у малыша - третья степень продольного плоскостопия, особенно в сочетании с вальгусной деформацией голеностопного сустава, стельками дело не ограничится. Ему придется "щеголять" в ортопедической обуви - ботинках со шнуровкой и жесткой внутренней боковой поддержкой стопы.
Гимнастика при плоскостопии Комплекс 1
Исходное положение - сидя на стуле, ступни - на полу. Поджимать пальцы стоп. Повторить 3-5 раз, не отрывая пяток от пола. Поочередно приподнимать ступни на себя (3-5 раз). Одновременно разворачивать ступни на внешнее ребро (3-5 раз). Поочередно приподнимать только большие пальцы стоп (3-5 раз). Поочередно приподнимать все пальцы, ступни при этом слегка повернуты внутрь, пятки не отрывать от пола (3-5 раз).
Комплекс 2
Исходное положение - сидя на стуле, ступни - на полу. Большим пальцем правой ноги провести по передней поверхности голени левой ноги снизу вверх (3-5 раз). Повторить то же самое большим пальцем левой ноги (3-5 раз). Можно усложнить упражнение и пытаться большим пальцем правой ноги натянуть гольф на голень левой ноги. Затем поменять ноги.
Комплекс 3
Исходное положение - сидя на стуле, одна ступня - на мяче, другая на - полу. Ступней, находящейся на мяче, покачивать его влево - вправо, вперед - назад, (3-5) раз. Ноги поменять и упражнение повторить. Далее - захватить мяч ногами и удерживать его несколько секунд на весу, опустить на " пол, а затем опять поднять (3-5 раз).
Комплекс 4
Исходное положение - сидя на стуле. Под стопы или около них можно положить кусок ткани, мелкие предметы (шашки, элементы детского конструктора, речную гальку и т.п.), скалку. Задача: кончиками пальцев собрать ткань, захватить и переместить мелкие предметы, покатать скалку, можно - всеми стопами.
Комплекс 5
Исходное положение - стоя. Вставать на кончики пальцев (приподниматься на мысочках) (3-5 раз). Поворачивать стопы внутрь (3-5 раз). Совершать ходьбу на месте. Пройти вперед на внешних краях стоп. Пройти по черте.
Комплекс 6
Исходное положение - стоя. Приседать, не отрывая пяток от пола (3-5 раз). При возможности шагать по перекладинам или ходить по неровной, бугристой поверхности. Также можно балансировать на мяче. (Внимание! Взрослые должны страховать ребенка!)
Комплекс 7
Исходное положение - стоя на бруске, положенном на пол. Приседать на бруске (3-5 раз). Стоять на бруске то на правой, то на левой ноге. Стопы при этом, следует располагать поперек, а затем вдоль бруска. Также можно пройти несколько раз приставными шагами поперек бруска и пройти вдоль него.
Осложнения
Какие бывают осложнения плоскостопия? К сожалению, самые разные. Прежде всего это уплощение поперечного свода стопы с подвывихом 1-го пальца наружу в подростковом возрасте. Если стопа долго находилась в неправильном положении, а особенно если имеет место вальгусная деформация голеностопного сустава, это может привести к деформации в суставах стопы и даже к изменению соотношений суставных поверхностей коленных и тазобедренных суставов. Это сопровождается болью в ногах, особенно в вечерние часы, а снижение функций амортизации приводит к боли в позвоночнике. В дальнейшем это может привести к сколиозу, то есть дугообразной деформации позвоночника вправо или влево, или к его искривлению с образованием выпуклости кзади - кифозу.
Читайте также:


