Как фиксируется голеностопный сустав при повреждении тазобедренного сустава
К одному из видов современных открытий в области хирургической медицины относится метод лечения больных с повреждениями тазобедренного сустава — опорный неоартроз. Основан он на создании в тазобедренном суставе соединения кости в области вертлужной впадины с верхним концом диафиза кости бедра. Ученые, которые открыли этот метод, отталкивались от наблюдений патологического состояния длительного существования неоартроза у пациентов, при котором появлялись новообразованные суставные поверхности, и преобразовывались в суставную головку и в суставную впадину. Получение таких данных, было возможно, при проведении разных хирургических операций у пациентов с патологией. И наличие неоартроза было у тех пациентов, у которых присутствовали травмы сустава или его патологии или аномалии развития, когда при механическом соприкосновении во время движения активизируется или нарушается остеобластическая функция надкостницы.

функции пораженной конечности
Актуальность и сложность восстановления опорной функции пораженной конечности, большое количество показаний пациентам к проведению хирургического лечения повреждений тазобедренного сустава; наличие послеоперационных осложнений, появляющихся в организме, даже при условии правильно выполненных операций; нарушения выполнения технологии проведения операций; неадекватный выбор метода проводимых операций; недостаточность технической оснащенности и недостаточная подготовленность медицинского персонала, подталкивало ученых на протяжении прошлого века к внедрению новых методик проведения операций на суставе. Результатами операций была возможность изучения сформировавшегося неоартроза. Были проведены исследования морфологической структуры такого состояния костной ткани, что позволило исключить проблему гнойно-воспалительного процесса, который развивался в области тазобедренного сустава после проведения других операций. Положительные данные о возможности купирования осложнений после проведения хирургических методов лечения позволило расширить диапазон заболеваний, при которых возможно проведение хирургического лечения.
Преимущества созданного опорного неоартроза

Объем оперативного вмешательства при замене тазобедренного сустава
Данный метод позволяет заменять артродезирование и эндопротезирование, в связи с наилучшим достижением функционального результата, восстановления опорной возможности пораженной конечности практически в полном объеме. Способ создания опорного неоартроза в тазобедренном суставе проводится на верхнем конечном участке диафиза костной части бедра. Выполняется выемка под наружным отрезком вертлужной впадины, с отведением конечности (45°), в после операции конечность фиксируется в области стопы в нейтральном положении. Костные фрагменты, подвергающиеся резецированию, в процессе технического выполнения операции перекрываются собственной соединительной тканью, что при формировании опорного неоартроза позволяет не применять использование дополнительных материалов для пластического восстановления: жировая, мышечная ткани и др.
Достижение купирования гнойно-воспалительных процессов в области тазобедренного сустава при осуществлении установления опорного неоартроза разрабатывалось путем внедрения дополнительного комплекса специальных реабилитационных мероприятий. Период восстановления и выбор способа для восстановления подвижности и опорности зависит от объема проведенной резекции в проксимальном отделе кости бедра. Достижением опорного неоартроза, считается удовлетворительный функциональный результат, который достигается к 6-му месяцу после проведения операции. На этом этапе конечность приводится к правильному функциональному положению.
Дополнительным преимуществом данного метода является возможность быстрого снятия фиксации на конечности и проведение активных восстановительных программ.
Данный метод лечения в большинстве случаев достигает качественных результатов и избавляет пациентов от необходимости проведения дополнительных хирургических операций.
Многие активные люди нередко сталкиваются с растяжением связок и мышц тазобедренного сустава. Такая травма возникает не только в спорте, но и повседневной жизни. Последствия подобных повреждений зачастую могут быть достаточно серьезными: контрактура, нестабильность, вывихи. Эти осложнения значитиельно ограничивает двигательную функцию опорно-двигательного аппарата.
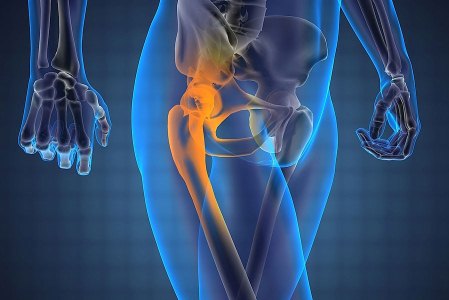
Анатомия тазобедренного сустава
Связки призваны надежно зафиксировать головку бедра в суставной впадине тазовой кости. Это соединение ежедневно испытывает повышенные нагрузки, а значит, должно отличаться усиленной прочностью. Необходимые свойства обеспечиваются внутрисуставными и наружными связками, к которым относят:
- Поперечную связку суставной впадины.
- Связку головки бедра.
- Подвздошно-, лобково-, седалищно-бедренные связки.
- Круговую зону.
За счет развитого связочного аппарата сустав приобретает повышенную устойчивость к осевым нагрузкам, что необходимо для выполнения основных функций: опоры и ходьбы.
Дополнительную фиксацию сустава обеспечивают мышцы пояса нижних конечностей, которые своими сухожилиями соединяют верхнюю часть бедра с костными структурами таза. Большую роль играют такие из них:
- Ягодичные (большая, малая и средняя).
- Большая поясничная.
- Запирательные (наружная и внутренняя).
- Грушевидная и квадратная.
- Близнецовые (верхняя и нижняя).
- Мышца, напрягающая широкую фасцию бедра.
Эти мышцы поддерживают все движения в тазобедренном суставе. Однако, сила многих из них будет недостаточной без других мышечных групп бедра: передней (сгибатели), задней (разгибатели) и внутренней (приводящие).
Причины травмы
Растяжение связок тазобедренного сустава и близлежащих мышц возможна в случаях, когда приложенная сила превышает лимит прочности тканей. Тогда происходит повреждение соединительнотканных и мышечных волокон вплоть до полного их отрыва. Наиболее часто это обусловлено:
- Падением на область сустава.
- Резкими непредвиденными движениями (скольжение, смена положения тела).
- Спортивными повреждениями (в гимнастике, легкой и тяжелой атлетике, плавании, горных лыжах, фигурном катании).
- Дорожно-транспортными происшествиями.
- Врожденной дисплазией соединительной ткани.
- Заболеваниями нервной и мышечной системы.
Предупредить травму тазобедренного сустава можно при соблюдении безопасности в спорте и повседневной жизни. Быть осторожным не так уж сложно, гораздо труднее ликвидировать последствия повреждений.
Симптомы

Проявления травмы тазобедренного сустава во многом обусловлены характером и механизмом повреждения, а также видом пораженных тканей. Растяжение связок в основном протекает легче, чем разрывы мышц. Однако, все зависит от степени патологии. При травмах сочленения могут диагностироваться:
- Растяжение легкой степени – возникают микроразрывы волокон.
- Разрыв средней степени – повреждены не более половины волокон.
- Выраженный разрыв – порваны более 50% волокон.
- Полный отрыв тканей.
Симптомы травм мышечно-связочного аппарата имеют много схожего, а отличительные признаки укажут на локализацию патологических изменений. Нарушение структуры мышц и связок будет сопровождаться общими признаками повреждения мягких тканей. К ним относят:
- Боль в суставе.
- Отечность тканей.
- Кровоизлияния при разрывах мышц.
- Ограничение подвижности в тазобедренном суставе.
- Возможны деформации сустава.
- Болезненность при пальпации пораженных участков.
Появление таких симптомов диктует необходимость скорейшего обращения к врачу. Только специалист установит правильный диагноз и назначит оптимальное лечение.
Хотя связки тазобедренного сустава являются достаточно крепкими, но в определенных случаях они не выдерживают повышенной нагрузки. В момент травмы пациент ощущает щелчок и хруст, после этого возникает резкая боль в околосуставной области, нарастает отечность. Характерна невозможность опоры на ногу, заметна деформация тазобедренной зоны.
Выраженность симптомов зависит от степени разрыва соединительнотканных волокон. При полном отрыве связок пациент не может совершать активные движения из-за выраженного болевого синдрома. В этом случае восстановление станет более длительным.
В определенных условиях могут травмироваться различные мышечные группы тазобедренного сустава, от локализации будет зависеть и клиническая картина. Часто поражается группа разгибателей. Это случается во время приседаний со штангой, беге, взмахах ногой и резких выпадах. Нередко растягиваются приводящие мышцы – если человек садится на шпагат или прыгает.
Если произошел разрыв мышечных волокон, кроме сильной боли будет нарастать гематома в области прикрепления сухожилия. Это возникает из-за повреждения сосудов, питающих мягкие ткани. За счет скопления крови может изменяться размер и форма тазобедренного сустава. Движения в пораженной мышце становятся резко ограничеными.
Для определения пораженных структур врач использует специальные диагностические тесты, которые заключаются в пассивном выполнении определенных движений. Возникновение во время клинического обследования таких симптомов, как боль, защитное напряжение мышц и ограничение подвижности, укажет на возможную локализацию повреждения.
Большое значение имеет раннее выявление патологии, поскольку от этого будет зависеть эффект лечения и скорость устранения последствий травмы.
Лечение
Лечение повреждений мышечно-связочного аппарата тазобедренного сустава основано на комплексном подходе с применением всех существующих средств терапии. Сроки реабилитации будут зависеть от тяжести травмы, для полного восстановления может потребоваться до нескольких месяцев. Поэтому важно обращаться к опытным специалистам, которые порекомендуют наиболее эффективные способы лечения для скорейшего выздоровления. Применяются такие методы:
- Иммобилизация.
- Медикаментозное лечение.
- Физиотерапия.
- Массаж.
- Лечебная гимнастика.
- Оперативное лечение.
Выбор лечебной методики зависит от тяжести повреждения и возможности достичь максимального результата в сжатые сроки.

Чтобы процесс заживления тканей шел активно и окончился полным восстановлением анатомических структур, необходимо обеспечить покой нижней конечности. Разгрузить тазобедренный сустав помогают средства иммобилизации.
Наиболее часто используют гипсовые повязки, ортезы на тазобедренный сустав. Вначале пациенту придется передвигаться на костылях, а затем с тростью. Но это не означает, что нужно полностью исключить движения в пораженной конечности – наоборот, ранняя разработка неповрежденных суставов в период иммобилизации улучшит заживление тканей тазобедренного сустава.
Прием лекарственных средств необходим в острой стадии повреждения для уменьшения болезненных симптомов, снятия воспаления и мышечных спазмов. Кроме того, лекарства улучшают заживление тканей и позволяют ускорить восстановление функции сустава. Назначаются такие медикаменты:
- Обезболивающие и противовоспалительные (мовалис, диклофенак, нимесулид).
- Противоотечные (L-лизина эсцинат).
- Миорелаксанты (мидокалм).
- Улучшающие кровообращение (пентоксифиллин).
- Хондропротекторы (хондроитина и глюкозамина сульфат).
- Повышающие регенерацию (ретаболил).
Принимать медикаменты в домашних условиях можно только в соответствии с врачебными рекомендациями – самолечение может повлечь за собой неблагоприятные последствия.
В комплексе реабилитационных мер большое значение отводится физиотерапии. Отдельные методы можно использовать еще в острый период – в комбинации с медикаментами. Рекомендуют курс таких процедур:
- Электрофорез лекарственных препаратов.
- Магнитотерапия.
- Лазерное лечение.
- УВЧ-терапия.
- Парафино- и грязелечение.
- Бальнеотерапия.
Методы физического воздействия на ткани помогают усилить эффект лекарств и ускорить восстановление после растяжений.
Если повреждены тазобедренные связки, потребуется длительная иммобилизация бедра. В таких случаях сначала необходимо выполнять гимнастику для непораженной конечности, а также упражнения в коленных и голеностопных суставах на больной стороне. Также показан массаж свободных участков бедра и голени.
Разрабатывать травмированный сустав можно будет не ранее, чем через месяц. Сначала упражнения пассивные, а далее переходят к активным занятиям. Это касается и массажа околосуставной зоны, который проводят после снятия гипсовой повязки.
При выраженном разрыве мышц и связок тазобедренного сустава необходима хирургическая коррекция нарушений. Она заключается в сшивании поврежденных связочных и мышечных волокон, фиксации в анатомически правильном положении. После этого ткани заживают с образованием соединительнотканного рубца, который не оказывает влияния на движения в суставе.
Применение лечебной гимнастики и физиопроцедур после операции позволяет сократить реабилитационный период и восстановить функцию конечности в полном объеме.
Растяжение связок и мышц тазобедренного сустава требует активного подхода к лечению, а в случае тяжелых повреждений – терпения и организованности со стороны пациента. Необходимо приложить максимум усилий для того, чтобы последствия травмы исчезли бесследно.
Повреждения связок голеностопного сустава – достаточно частая травма. Чаще всего травма происходит в зимнее время при подворачивании стопы на льду, обледенелых ступенях и площадках. Повредить голеностоп можно при занятиях спортом, но не только – зачастую травма подстерегает вас в быту – например, оступившись или подвернув ногу, спускаясь с лестницы можно так же травмировать связочный аппарат стопы и лодыжки.

Анатомия наружных боковых связок голеностопного сустава
Связочный аппарат обеспечивает не только стабильность голеностопного сустава и других суставов стопы, он защищает голеностопный сустав от внешних воздействий и нефизиологичных движений, особенно, скручивающего и вращательного характера.
Существует три группы связок, принимающих участие в фиксации голеностопного сустава.
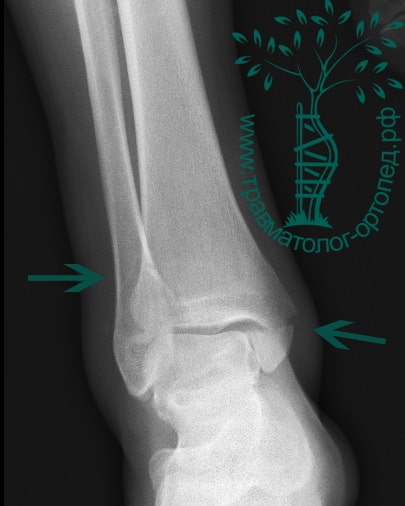
По наружной поверхности сустава расположены пяточно-малоберцовая, передняя и задняя таранно-малоберцовая связки, которые проходят вдоль наружной лодыжки и удерживают таранную кость от бокового смещения.
По внутренней поверхности сустава проходит дельтовидная (внутренняя коллатеральная) связка, состоящая из глубокого и поверхностного слоев. Поверхностный слой крепится к таранной и ладьевидной костям, глубокий – к внутренней части таранной кости.
Третья группа связок, представленная межберцовым синдесмозом, задней поперечной, задними и передними межберцовыми связками, соединяет берцовые кости между собой.
Чаще всего встречается повреждение наружной группы связок (обычно страдает передняя таранно-малоберцовая связка).

Разрыв наружных боковых связок голеностопного сустава
Механизм повреждения связок следующий: при воздействии на стопу силы, направленной против естественного физиологичного движения, возникает ее скручивание или чрезмерный поворот, следствием чего может стать разрыв связок. Пациент в момент травмы обычно теряет равновесие, может упасть и, конечно же, утрачивает способность нагружать поврежденную конечность. Изредка момент разрыва сопровождается характерным звуком – громким и резким щелчком или хрустом, после чего возникает боль и отек.

Основные механизмы повреждения связок голеностопного сустава
-Разрыв отдельных волокон. В быту такое повреждение обычно называют растяжением связок голеностопного сустава, однако, это название не соответствует действительному положению вещей, поскольку связки совершенно неэластичны и не могут растягиваться.
-Надрыв связок голеностопного сустава. Разрывается значительная часть волокон, но связки при этом продолжают выполнять свою поддерживающую функцию.
-Полный разрыв связок голеностопного сустава или их отрыв от места прикрепления.

Все три вида повреждений связок голеностопного сустава сопровождаются одинаковыми клиническими признаками, однако, выраженность этих признаков напрямую зависит от тяжести повреждения.
Пациент с повреждением связок голеностопного сустава жалуется на боли при ходьбе. Визуально выявляется припухлость и кровоподтек в области повреждения. Пальпация травмированных связок болезненна. Возможен гемартроз (наличие крови в полости сустава).
При растяжении связок голеностопного сустава отек локальный, пострадавший испытывает боли, но сохраняет способность ходить. При надрыве связок голеностопного сустава отек распространяется на наружную и переднюю поверхность стопы. Ходьба затруднена из-за боли.

Внешний вид стопы при повреждении связок голеностопного сустава
Полный разрыв связок голеностопного сустава сопровождается гемартрозом, выраженным отеком, кровоподтеками, распространяющимися на тыльную и подошвенную поверхность стопы. Ходьба резко затруднена, иногда – невозможна из-за боли.
При подозрении на повреждение связок голеностопного сустава в большинстве случаев необходимо рентгеновское исследование для исключения возможного перелома, который может сопровождаться похожими симптомами – отечностью и болью. Если же перелома нет, ориентируясь на эти внешние признаки, можно определить степень тяжести повреждения связок.
Осмотр места повреждения может быть болезненным, так как с целью определения локализации и степени повреждения требуется смещать стопу в различные стороны во время проведения функциональных тестов. В случае полного разрыва связок выявляется нестабильность сустава. Также при этом возможно повреждение суставных поверхностей, что также можно заподозрить при осмотре.
При подозрении на серьезное повреждение связок, разрушение суставных поверхностей, повреждение костей может потребоваться проведение МРТ (магнитно-резонансная томография). С помощью данного исследования можно визуализировать наличие или отсутствие переломов, повреждений связок и т.д.
Лечение первой и второй степени повреждения связок голеностопного сустава проводится амбулаторно.
В зависимости от степени повреждения связок консервативное лечение может отличаться. Так, при 1-й степени тяжести рекомендуется щажение поврежденной конечности, охлаждение (обычный лед нужно использовать как можно быстрее от момента получения травмы – в течение 20-30 минут) и достаточная иммобилизация (с помощью тугой повязки, например). Кроме того, во время отдыха или сна рекомендуется держать стопы выше уровня тела. Комбинация данных способов позволяет значительно уменьшить отеки, боль, а также скорректировать нарушения функции нижних конечностей.
При травмах 2-й степени тяжести применяются те же самые методы лечения, однако в течение более длительного промежутка времени. Дополнительно также могут использоваться специальные шины для более качественной и длительной иммобилизации стопы и голеностопного сустава.

Ортез для фиксации голеностопного сустава при повреждении связок
При тяжелых травмах (3-й степени) на поврежденную конечность накладывается гипс на 2 – 3 недели. Операция даже в этом случае требуется редко.
В период реабилитации для уменьшения отека, боли и предотвращения хронической патологии используются распространенные методы физиотерапии – ультразвук и электрическая стимуляция. Лечебная физкультура – активные и пассивные упражнения, направленные на разработку сустава – также важный элемент востановления после травмы. Если упражнения чересчур болезненны, можно попробовать снизить нагрузку путем выполнения их в воде. Сложность упражнений постепенно увеличивается в зависимости от степени восстановления – как только удается легко выполнить предыдущие, добавляются более сложные движения. Все это помогает своевременно восстановить силу мышц и диапазон движений в суставе.

Физиотерапия голеностопного сустава
Операция при травмах связок голеностопа применяется редко, лишь в случае, когда не удается достигнуть положительного эффекта с помощью консервативной терапии, когда сохраняется нестабильность в суставе после нескольких месяцев восстановительного лечения.
Существует несколько вариантов оперативного вмешательства при повреждениях связок стопы и голеностопа:
Эндоскопическая хирургия (артроскопия). Хирург с помощью оптоволоконного прибора – артроскопа, введенного в полость сустава, под визуальным контролем исследует ее и исправляет обнаруженные дефекты.
Реконструктивное вмешательство на связках. Целостность связок восстанавливается хирургическим путем – с помощью наложения швов или перемещения других связок и укрепления с их помощью голеностопного сустава.
Повреждение голеностопного сустава
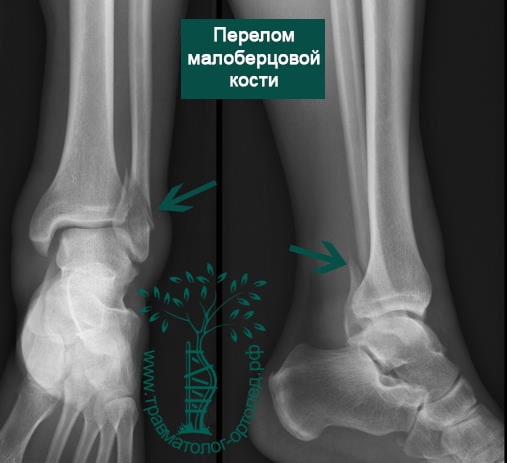
Переломы области голеностопа и сопутствующие смещения — довольно частое явление. Причина большинства из них — незначительная травма в результате вращения. Меньшая доля приходится на повреждения более серьезные, включая переломы берцовых костей, переломы пилона, которые возникают в результате значительного травмирующего воздействия, например падения с высоты или ДТП.
Пациент обычно подворачивает стопу в голеностопном суставе. Вначале сразу после травмы появляется боль, затем нарастает отек. Кровоподтеки вокруг голеностопа появляются чуть позже. Пациент отмечает невозможность опереться на ногу.
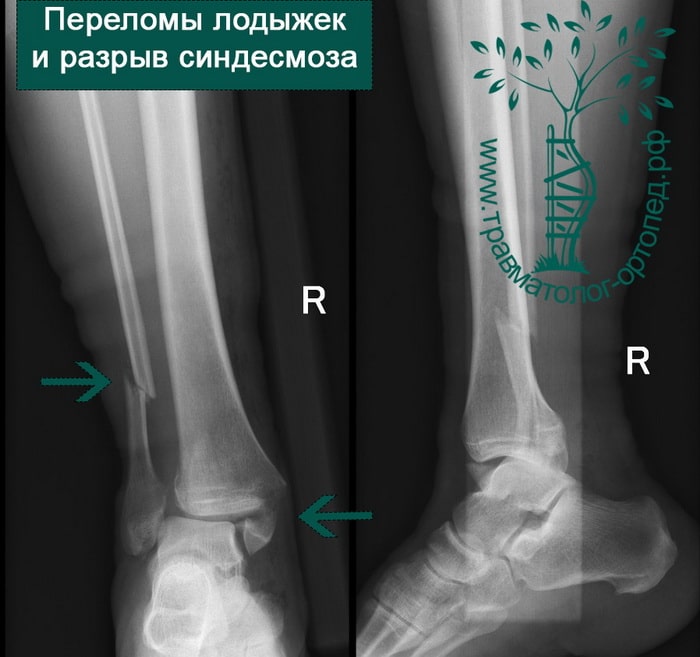
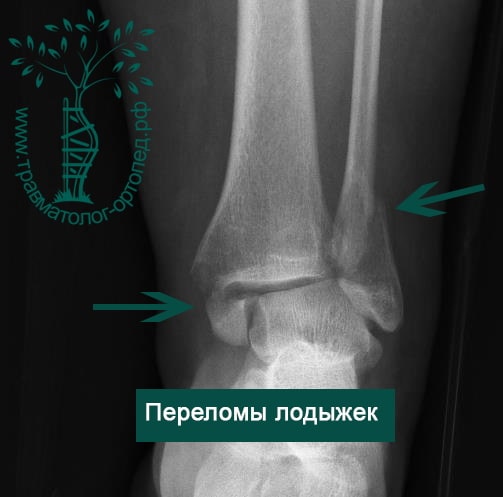
Человек спотыкается и падает. Обычно стопа оказывается фиксированной на поверхности, пока тело устремляется вперед. Голеностопный сустав подворачивается, и таранная кость смещается и/или ротируется в вилке голеностопного сустава, вызывая перелом одной или обеих лодыжек с повреждением или без повреждения связочного аппарата.
Упрощенно все переломы лодыжек можно разделить на три типа (A, B, C).
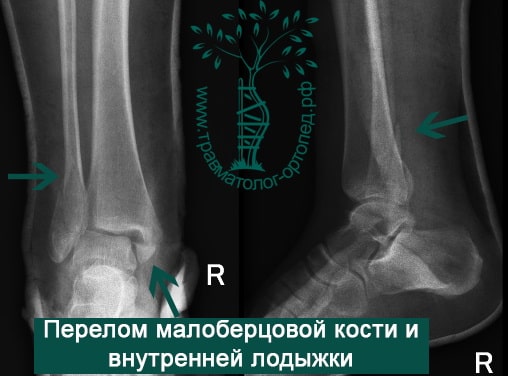
Тип А — это поперечные переломы малоберцовой кости ниже межберцового синдесмоза, возможно, сочетанные с косым переломом внутренней лодыжки.
Тип В — это косые переломы малоберцовой кости на уровне синдесмоза; часто с отрывом с медиальной лодыжки или повреждением дельтовидной связки.
Тип С — наиболее серьезное повреждение, расположенное выше синдесмоза, которое свидетельствует об обязательном повреждении межберцовой связки и возможной травме межкостной мембраны.
Переломы области голеностопного сустава встречаются у спортсменов (лыжников, футболистов, альпинистов), а также у пожилых людей с остеопорозом.
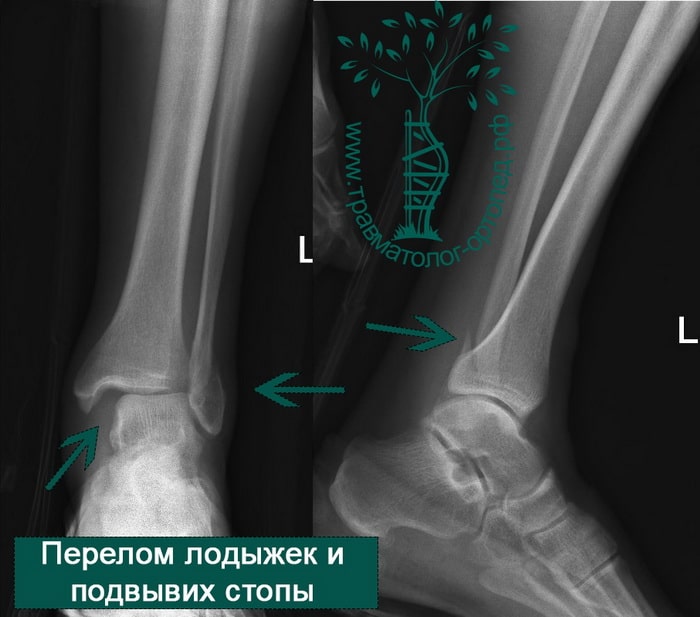
В анамнезе пациентов — резкое вращательное воздействие на стопу с последующей интенсивной болью и невозможностью стоять на ноге. Такая клиническая картина часто говорит о более серьезном повреждении, нежели просто растяжение. Сустав отечен, а деформация может быть выражена. Место болезненности клинически важно; если вовлечены обе лодыжки, необходимо заподозрить двойное повреждение (костное или мягкотканное).
Необходимо выполнить рентгенографию как минимум в трех проекциях: передней, боковой и косой. Уровень перелома отчетливо определяется на снимках. По рентгенограммам можно восстановить механизм травмы, а также спланировать и провести правильное лечение.
Отек обычно значительный и быстро нарастает, особенно при сильной травме. Если отек продолжает нарастать в течение нескольких часов, окончательная тактика откладывается на несколько дней. В то время конечность укладывается на возвышение, чтобы отек спадал. Это можно ускорить, активно работая стопой (также снижает риск тромбоза глубоких вен).
Переломы определяются на рентгенограммах, в отличие от повреждения связок. Однако и на рентгене опытный врач может увидеть косвенные признаки повреждения мягкотканных образований. К таким признакам относятся расширение межберцового расстояния, асимметрия суставной щели и смещение таранной кости.
Как и другие внутрисуставные повреждения, переломы области голеностопного сустава должны быть точно отрепонированы (вправлены) и зафиксированы в правильном положении на время сращения. Не устраненное смещение таранной кости или сохранившаяся ступенька на суставной поверхности ведет к увеличению нагрузки на голеностопный сустав и предрасполагает к артрозу.
Переломы области голеностопного сустава часто нестабильны и могут требовать операции.
Изолированный перелом типа А без смещения стабилен и нуждается в минимальной фиксации до срастания перелома плотным бандажом или брейсом, преимущественно для комфорта.
Переломы типа В и С без смещения являются нестабильными, поэтому чаще всего требуют оперативного лечения. Такие переломы лучше оперировать сразу после травмы до развития отека.
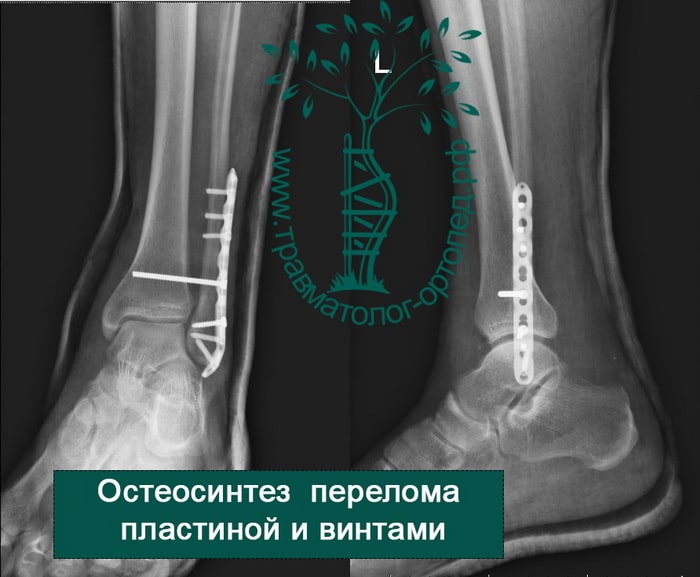
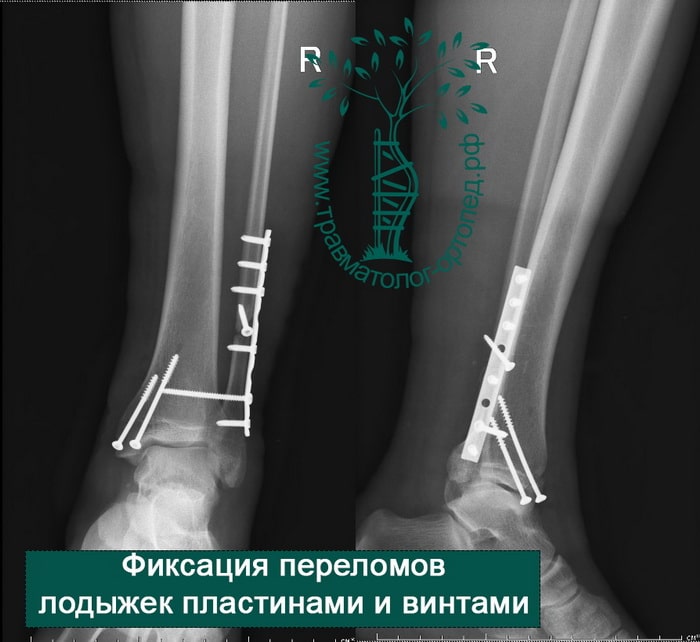
Восстановление поврежденных структур при внутрисуставных переломах со смещением — основная и наиболее важная задача для врача травматолога-ортопеда. При таких переломах необходимо оперативное вмешательство. Только внутренний фиксатор (пластина или винт) может обеспечить надежную фиксацию костных отломков в правильном положении.
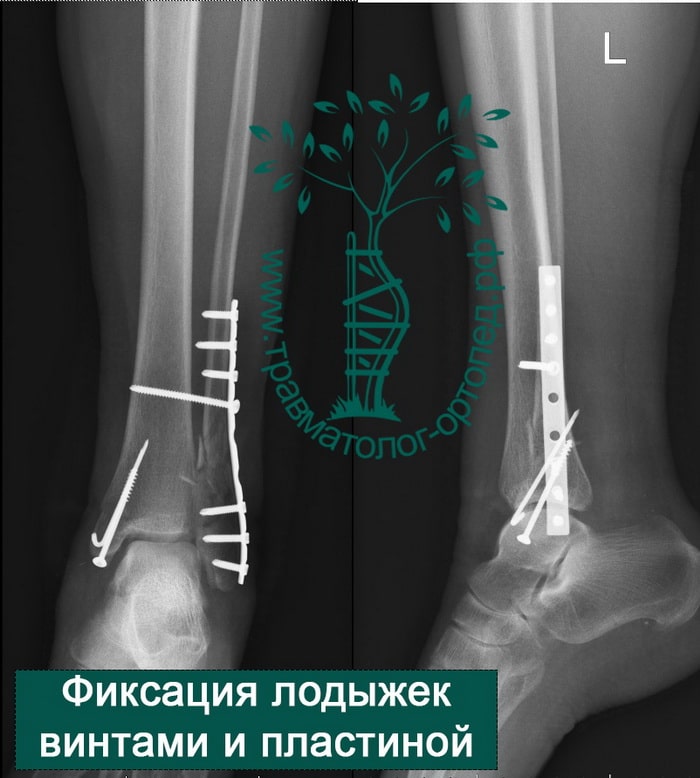
После операции и металлоостеосинтеза перелома лодыжек наложение гипса не требуется. Пациент может выполнять активные движения в голеностопном суставе. Затем пациентов обучают ходить на костылях. Наступать полностью на ногу сразу после операции нельзя. Пациент передвигается на костылях с небольшой дозированной нагрузкой на конечность. Пластины и винты остаются внутри тела пациента до полного сращения переломов и окончательного ремоделирования костей.
Открытые переломы области голеностопного сустава представляют собой определенные трудности. Такие пациенты, особенно страдающие сахарным диабетом, находятся в зоне высокого риска по развитию некроза раны и присоединения инфекции.
Все открытые переломы лодыжек должны быть прооперированы. Если внутренний остеосинтез представляет угрозу из-за крупных ран и участков поражения мягких тканей, голеностоп временно может быть зафиксирован аппаратом наружной фиксации. По заживлению мягких тканей, как правило, выполняется операция, в ходе которой костные фрагменты соединяются пластинами и винтами в анатомически правильном положении.
Часто неправильное наложение и подгонка гипсовой повязки при переломах лодыжек может быть причиной проблем с кожей, вплоть до ее некроза. За гипсовой повязкой необходим особый контроль со стороны медицинского персонала, дабы избежать подобных осложнений.
При нарушении техники операции возможны такие осложнения, как не сращение перелома, развитие тугоподвижности в суставе и артроза голеностопа.
Артроз голеностопного сустава, как правило, развивается при неправильно сросшихся переломах, когда во время операции по каким-либо причинам не удалось поставить костные отломки на свои места.
На начальных стадиях артроз голеностопного сустава можно лечить консервативно, применяя обезболивающие и противовоспалительные препараты, а также вводить в полость сустава гиалуроновую кислоту и обогащенную тромбоцитами плазму (PRP). Когда такое лечение перестает приносить облегчение пациенту, требуется операция. В некоторых случаях можно обойтись малоинвазивными артроскопическими операциями по санации голеностопного сустава. Если же отмечаются быстрое нарастание болевых симптомов и ограничение подвижности в суставе, пациенту, скорее всего, потребуется проведение артродеза.
Тугоподвижность голеностопного сустава обычно является результатом небрежного обращения с мягкими тканями после операции. Кроме того, тугоподвижность в голеностопе нередко может быть следствием длительного ношения гипсовой повязки при консервативном лечении, а также отказа от лечебной физкультуры и физиолечения после ее снятия.
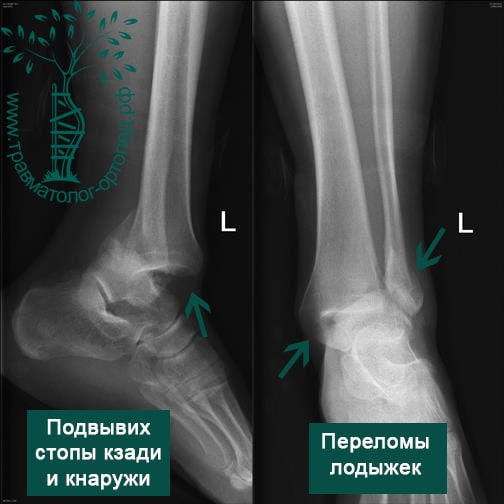
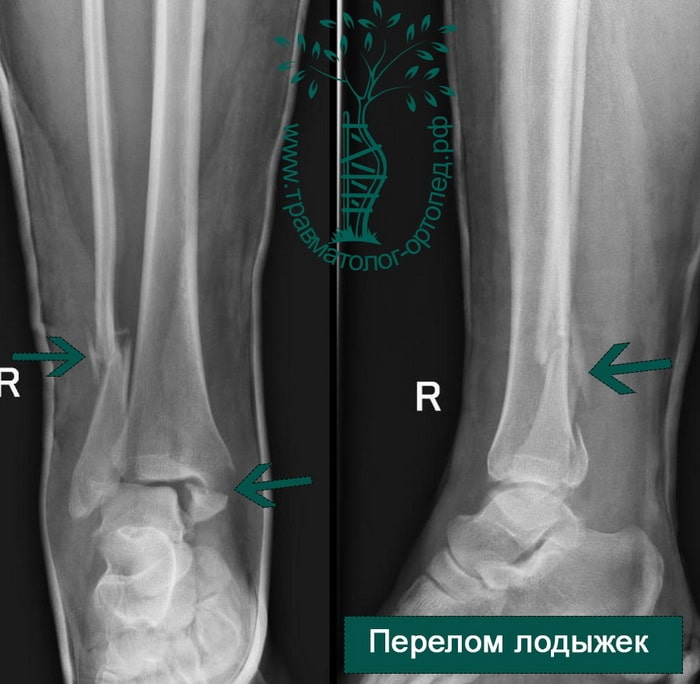
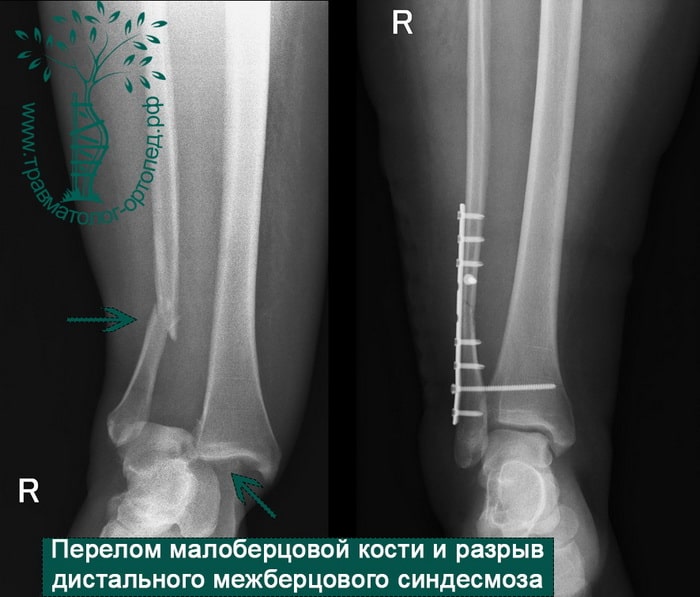
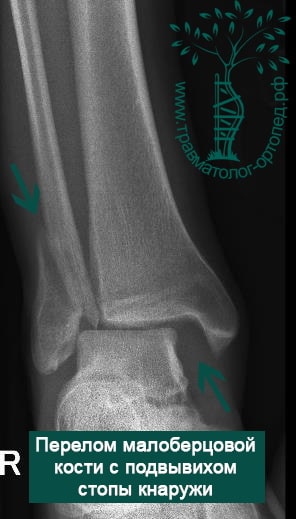
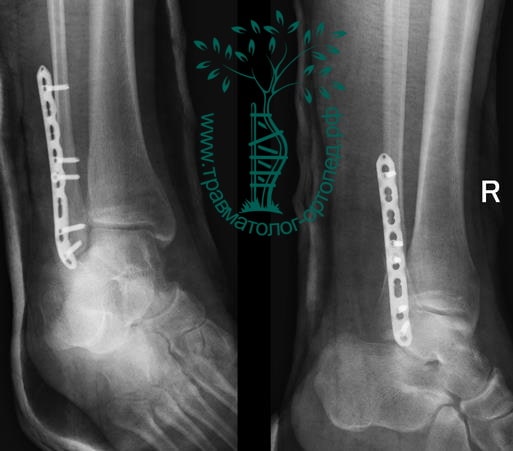
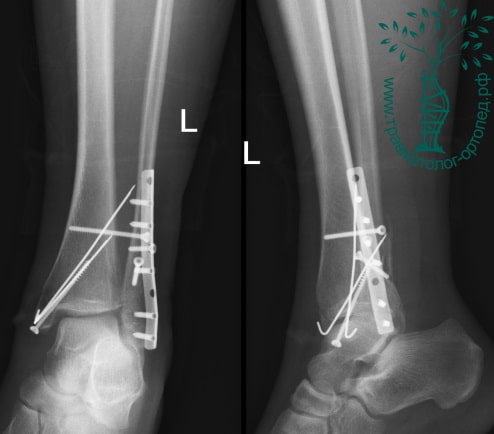
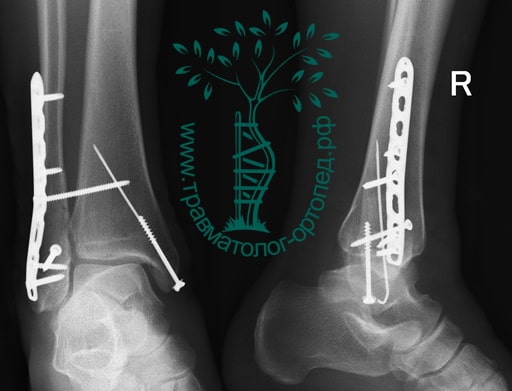
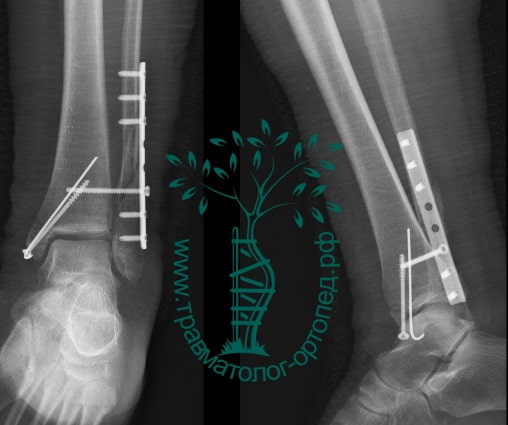
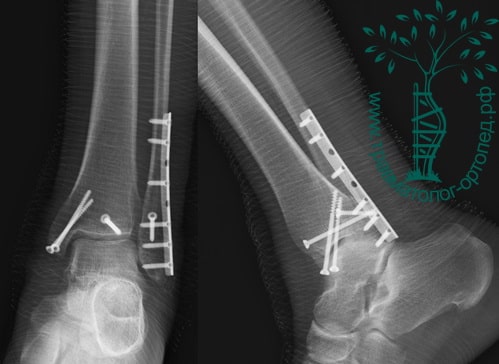
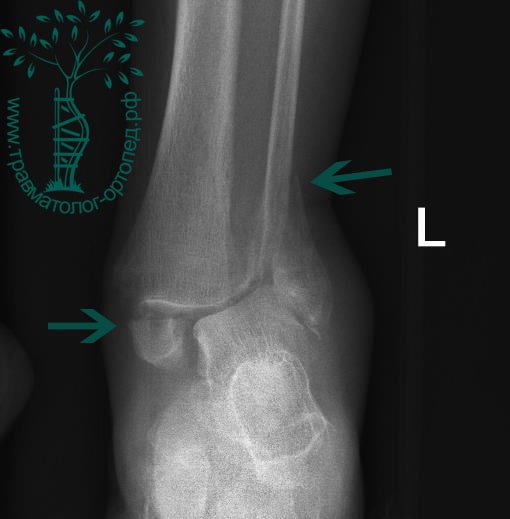
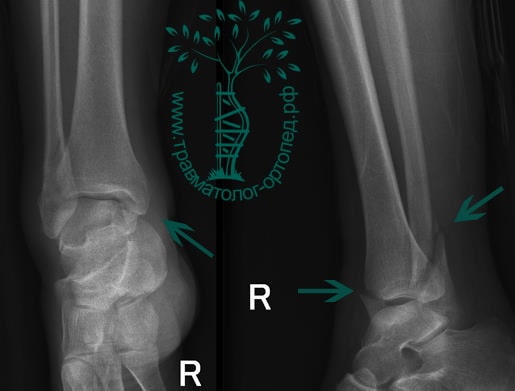
Пациентка, 54 года, подвернула левую ногу, когда выходила из автобуса. Вызвала скорую, доставлена в травматологический пункт, где была оказана первая помощь и наложена гипсовая лонгета. На третьи сутки с нарастающими болями обратилась в нашу клинику. Была осмотрена травматологом, на рентгенограммах, выполненных в нашей клинике, определялось полное смещение костных отломков лодыжки с подвывихом стопы кнаружи.
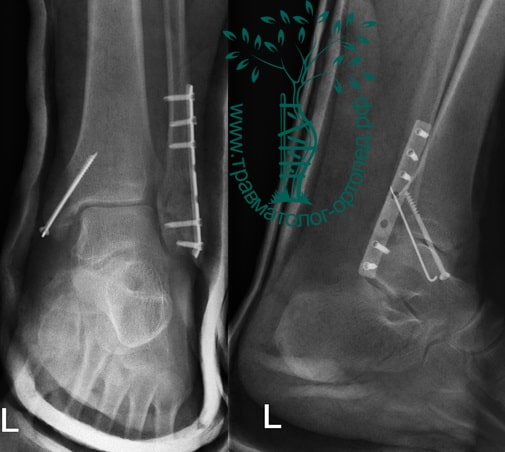
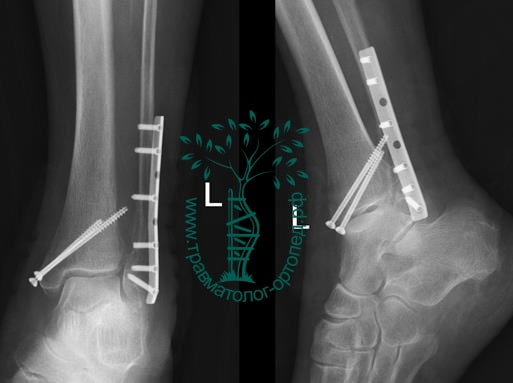
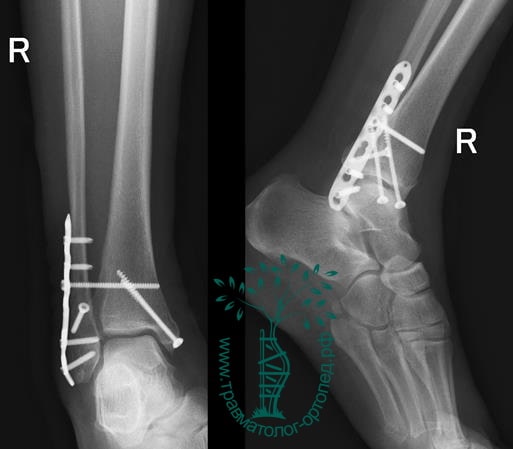
Вследствие давности травмы и развившихся осложнений операция была выполнена на седьмые сутки. Малоберцовая кость зафиксирована премоделированной пластиной, медиальная лодыжка – одним маллеолярным винтом и спицей.
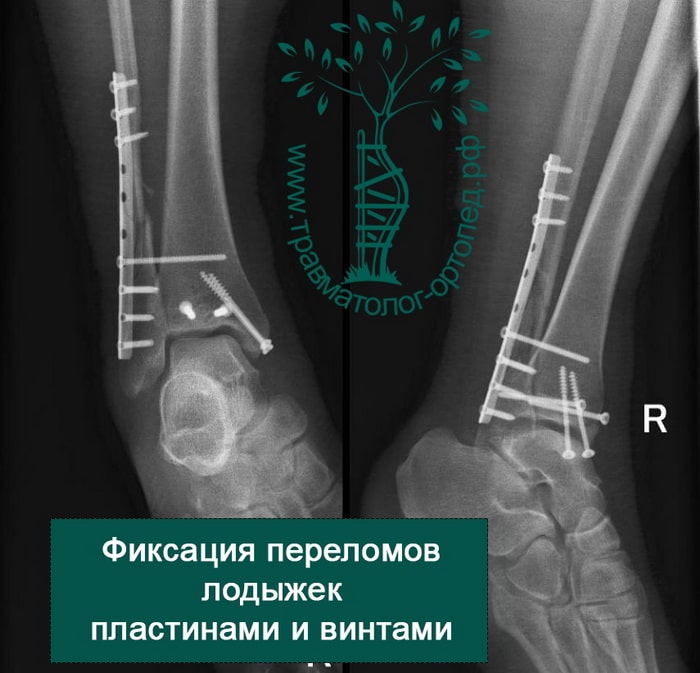
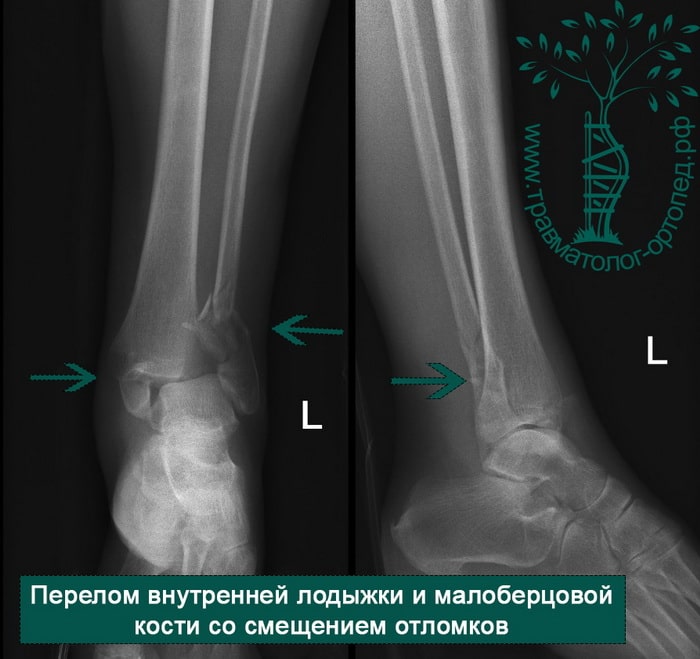
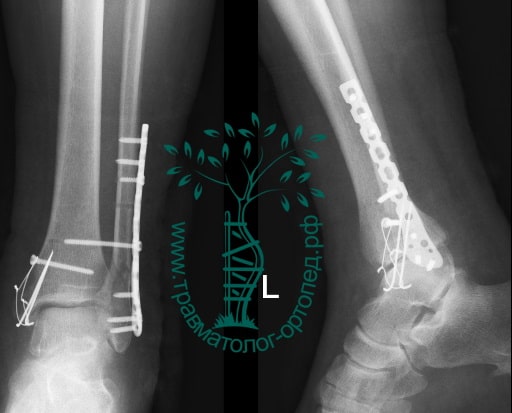
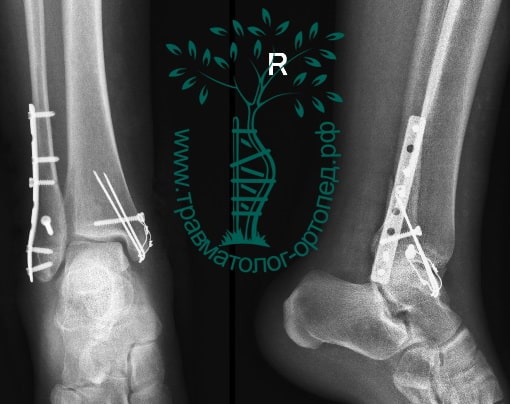
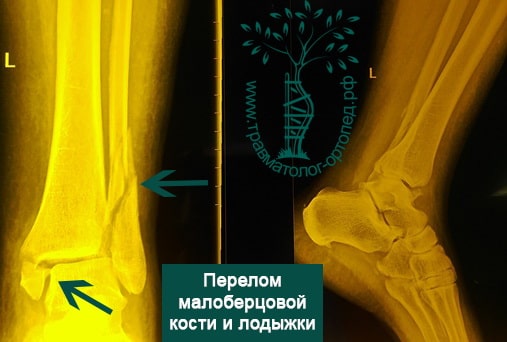
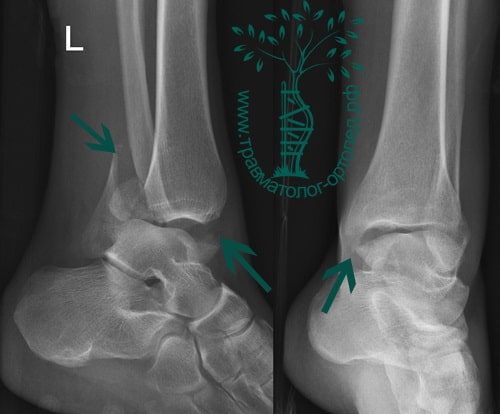
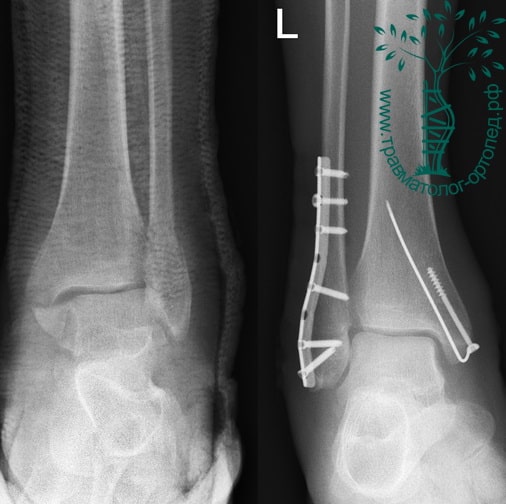
Пациент подготовлен к операции. Важно отметить, что идеальное время для её выполнения – первые 12 часов, в противном случае развивающийся отёк и воспалительная реакция вынуждают отложить хирургическое вмешательство на 5 – 7 дней, что ограничивает пациента в движении, усложняется операция, откладывается начало реабилитации.
Через пять часов после получения травмы, до развития выраженного отека мягких тканей, выполнена операция. Восстановлена длинна малоберцовой кости и произведена её фиксация реконструктивной пластиной. Соотношение костей в межберцовом синдесмозе восстановлено, последний фиксирован позиционным винтом. Выполнен шов дельтовидной связки. Послеоперационный период без осложнений, выписан на четвёртые сутки.
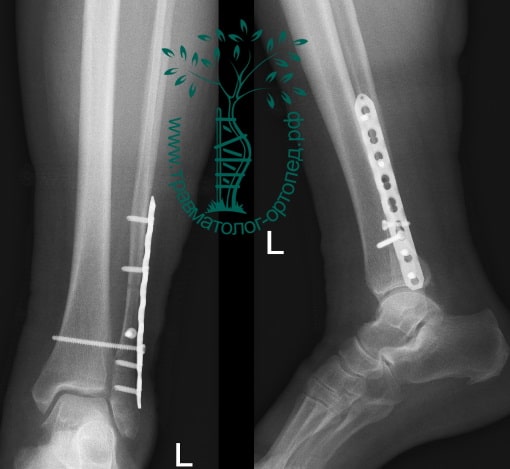
Рекомендована иммобилизация голеностопного сустава жестким ортезом в течение двух недель, ходьба без опоры на оперированную конечность в течение шести недель, с последующим дозированным увеличение нагрузки. Через десять недель пациент вернулся к труду.
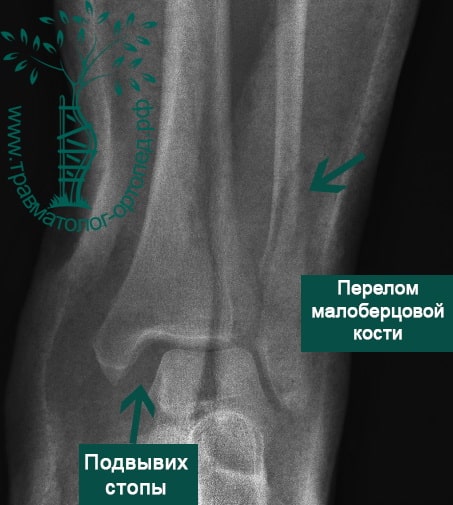
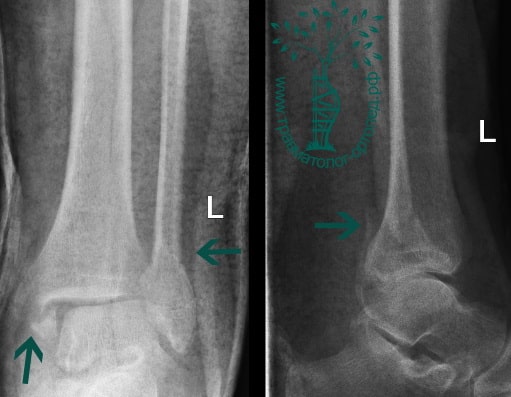
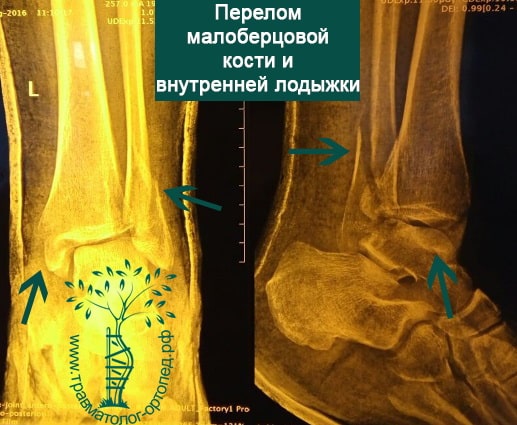
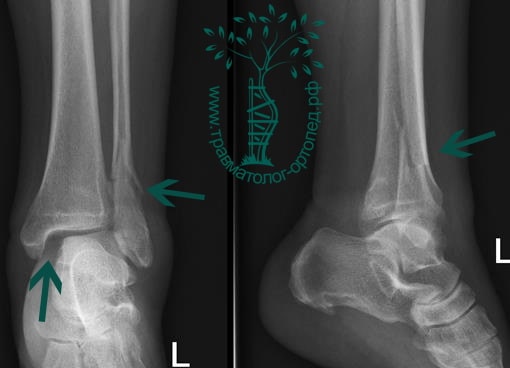
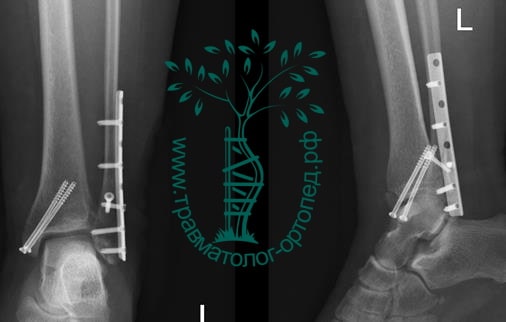
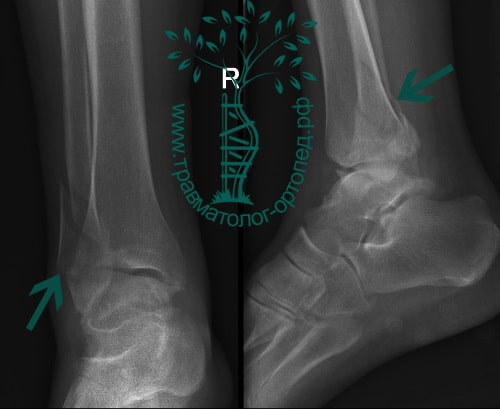
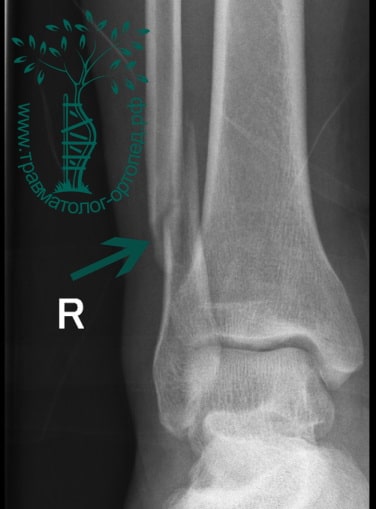
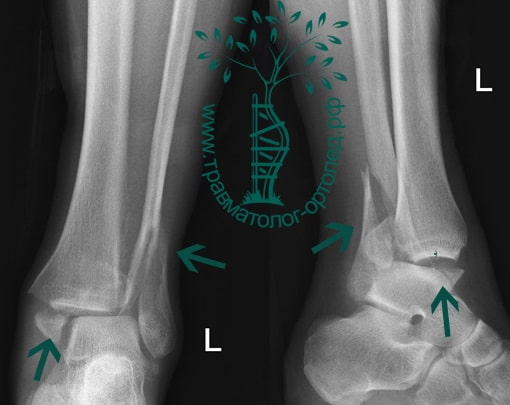
Пациент, 52 года, упал со стремянки, с высоты около 1,5 метров. Родственниками доставлен в нашу клинику. Осмотрен травматологом, выполнен рентген, диагностирован оскольчатый внутрисуставной перелом левой малоберцовой кости. После экстренных манипуляций выполнена компьютерная томография голеностопного сустава.
Согласно современным принципам лечения переломов, при всех внутрисуставных переломах необходимо выполнять КТ (компьютерную томографию). Исследование позволяет детализировать тип повреждения, провести тщательное предоперационное планирование и выбрать соответствующий металлофиксатор. Это требуется для того, чтобы максимально точно сопоставить все осколки и восстановить суставную поверхность.
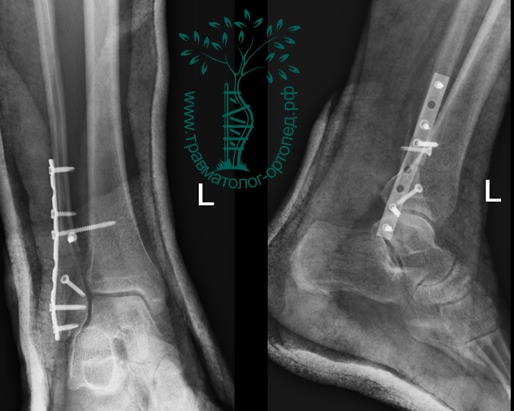
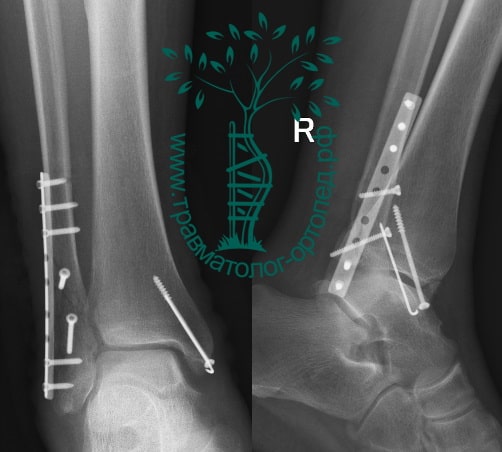
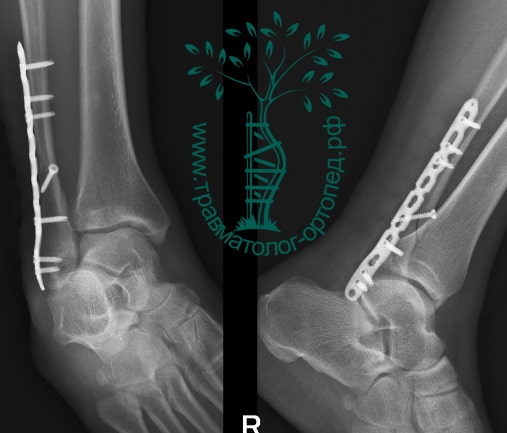
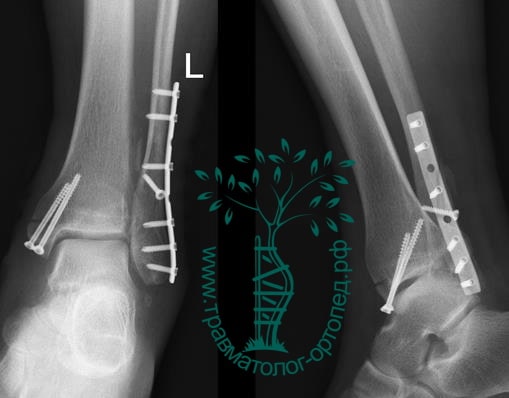
На восьмые сутки выполнен остеосинтез левой малоберцовой кости премоделированной реконструктивной пластиной из одного операционного доступа.
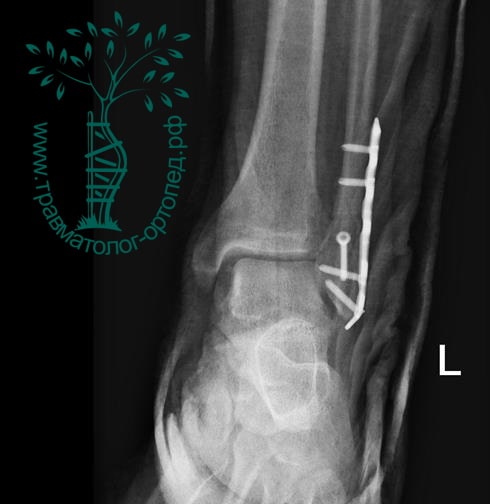
Через трое суток после операции пациент выписан из больницы с соответствующими рекомендациями.
Послеоперационный период без осложнений. Через четыре месяца вернулся к прежнему образу жизни.

- Изучение истории заболевания и жалоб пациента
- Клинический осмотр
- Выявление симптомов заболевания
- Изучение и интерпретация результатов МРТ, КТ и рентгенограм, а также анализов крови
- Установление диагноза
- Назначение лечения
Повторная консультация врача травматолога — ортопеда, к.м.н. — бесплатно
- Анализ результатов исследований, назначенных во время первичной консультации
- Постановка диагноза
- Назначение лечения
Хирургическое лечение переломов лодыжек — от 39500 рублей до 79500 в зависимости от сложности перелома
- Пребывание в клинике (стационар)
- Анестезия (наркоз или эпидуральная анестезия)
- Остеосинтеза переломов лодыжек пластинами и винтами
- Расходные материалы (пластина и винты от ведущих мировых производителей)
* Анализы для операции в стоимость не входят
Наложение полимерной повязки на голеностопный сустав – от 2500 до 3500 рублей в зависимости от сложности
- Консультация специалиста, к.м.н.
- Наложение гипсовой повязки
* В стоимость не входит материал и цена контрольной рентгенограммы
Прием врача травматолога — ортопеда, к.м.н. после операции — бесплатно
- Клинический осмотр после операции
- Просмотр и интерпретация результатов рентгенограмм, МРТ, КТ после операции
- Рекомендации по дальнейшему восстановлению и реабилитации
- Перевязка, снятие послеоперационных швов
Читайте также:


