Инвалидность при полых стопах

Именно поэтому при запущенных стадиях плоскостопия в сочетании с другими дегенеративно-дистрофическими патологиями дают инвалидность. Чтобы не доводить себя или своих детей до такого состояния, нужно своевременно обращаться с плоскостопием к врачу, ведь ранняя диагностика и лечение позволяют остановить прогрессирование болезни и улучшить самочувствие пациента.
Причины и симптомы плоскостопия
Всего выделяют три типа развития плоскостопия, и отличие каждого типа – это поражение конкретного свода. Как известно, в переднем отделе стопы расположен поперечный свод, при уплощении которого стопа становится широкой, деформируются пальцы (плюснефаланговые суставы), отчего данный вид патологии угрожает появлением вальгусной деформации 1-го пальца стопы. Страдают этой формой болезни пациенты в возрасте от 35 лет, чаще женщины.

Причины этой формы плоскостопия таковы:
- чрезмерная нагрузка на ноги (стоячая работа, занятия спортом);
- избыточный вес человека при ожирении, сахарном диабете, гормональных сбоях;
- ношение неудобной обуви;
- беременность и роды;
- травмы ног.
Второй тип плоскостопия встречается при уплощении боковых сводов – продольных. Этой формой чаще болеют подростки, молодежь, дети. Стопа пациента становится удлиненной, увеличивается частота развития пяточных шпор. Вызывают продольную форму плоскостопия чрезмерные нагрузки на ноги, врожденные аномалии костно-мышечного аппарата, перенесенные нейроинфекции и травмы.
Кстати, плоскостопие у детей нередко вызывает искривление нижних конечностей – развивается плосковальгусная стопа (X-образная). Кроме этого, плоскостопие может быть причиной варусной деформации ног, когда нижние конечности становятся О-образными. Именно эти деформации чаще всего приводят к тому, что присваивается инвалидность по плоскостопию.

Последний тип плоскостопия – это комбинированная форма, когда уплощаются все своды, резко увеличивается риск развития осложнений, пациента преследуют сильные боли, снижается работоспособность. Чаще всего вопрос, давать или нет инвалидность, поднимается в таком состоянии, когда происходит полное уплощение сводов стопы. Разберем, когда могут дать, а когда могут и отказать в получении инвалидности разным категориям пациентов.
Получение инвалидности
Как уже известно, с плоскостопием очень тяжело получить инвалидность, так как заболевание может служить отсрочкой от службы в армии, чем порой пользуются юноши. Еще одна загвоздка для тех, кому положена инвалидность, – это сложность диагностики. Рентген показывает поражение костей и суставов, а при плоскостопии уплощаются своды, деформация суставного аппарата происходит в крайней степени. Также свою сложность вносит избыточный вес человека, индивидуальная особенность строения стопы. Но все-таки есть критерии, определяющие то, в каких случаях можно оформить инвалидность, – это синдром болезненности и осложнения со стороны суставов.
Конечно, с 1-й и 2-й степенью плоскостопия, причем неважно какой формы, получить инвалидность не удастся, если только не присутствуют другие серьезные заболевания. Но в каких случаях комиссия МСЭК укажет другую патологию в причинах получения степени нетрудоспособности?

Особенное внимание заслуживает плоскостопие 3 степени, ведь именно при нем полностью теряются амортизационные свойства и поражаются суставы. Пациенту в большинстве случаев угрожает артроз, то есть дегенеративное разрушение суставного аппарата стопы.
Пациент с 3-й формой плоскостопия будет жаловаться на сильную боль в ногах, позвоночнике, нередко присутствует скованность, болезненность даже в состоянии покоя.
В таких случаях становится тяжело даже надевать ботинок и если симптомы на время проходят, то часто возникает рецидив болезни. Именно в этот период нужно оформлять инвалидность, тем более человеку положена бесплатная диагностика и льготы в будущем, включая пенсионное обеспечение.
Для того чтобы получить инвалидность, нужно будет сделать рентген, пройти обследование у хирурга, ортопеда, невропатолога, сдать все необходимые анализы. Чаще всего человеку присваивается 3 группа инвалидности, допускающая легкий труд. При запущенной стадии артроза возможно назначение 2 группы инвалидности. У ребенка инвалидность назначается при наличии косолапости или стойкого искривления, не поддающегося лечению (варус или вальгус).
В любом случае, если так важно получить инвалидность, то нужно полагаться только на себя, так как многие врачи предпочитают назначать длительное лечение, но не назначать пенсионное обеспечение. Кстати, если отсутствует сильная боль в ногах, то вероятность получить нетрудоспособность или отсрочку от армии будет минимальной. В любом случае лучше не запускать заболевание до крайней стадии, так как неполноценность принесет намного больше проблем, чем само лечение болезни. Также особое внимание нужно уделять детям, когда они начинают ходить, чтобы не упустить косолапость, плоскостопие. Тем более у детей существует высокий шанс вылечить полностью эту болезнь и забыть о ней, став взрослыми.
70-летнему Владимиру Кузьмину в 2015 году ампутировали ногу, два года он был инвалидом второй группы, но в 2017 году ему сменили группу на третью. Мужчина обратился в редакцию Myslo.
– Осенью 2014 года случайно наступил на даче на ржавый гвоздь, ступня начала болеть, даже спать не мог. В начале 2015 года начали появляться волдыри, – рассказал Владимир Кузьмин. – Обратился к врачу, тот направил меня в стационар сосудистой хирургии. Сделали операцию, но через какое-то время шов разошелся. Рана заживала плохо, развился некроз правой стопы, и меня перенаправили в больницу на ул. Тимирязева. Там мне предложили единственный вариант – ампутацию ноги. После этого я прошел медкомиссию и получил вторую группу инвалидности.
В 2016 году Владимир вновь прошел медкомиссию и вновь получил вторую группу инвалидности. А когда пришло время в 2017 году снова проходить медкомиссию и оформлять инвалидность бессрочно, то неожиданно оказалось, что он инвалид третьей группы, а не второй. Комиссию Владимир Кузьмин проходил в Главном бюро медико-социальной экспертизы по Тульской области, в бюро №1.
– Ее руководитель Андрей Шатров, который определял меня на группу, пояснил, что у меня нет инсульта или диабета, поэтому у меня может быть только третья группа. Но я же в магазин не могу сам сходить, мне соцработник помогает – ходит за покупками. Мне самому очень затруднительно себя обслуживать, костыли и протез есть, но он достаточно тяжелый. Так что это настоящая проблема. А тут еще группу изменили: у меня что, нога выросла за год и я теперь себя сам обслуживать могу? Человек палец потеряет, ему третью дают, а у меня ноги нет, и тоже третья!
Приложением к этому документы является Количественная система оценки степени выраженности стойких нарушений функций организма человека, обусловленных заболеваниями, последствиями травм или дефектами (в процентах, применительно к клинико-функциональной характеристике стойких нарушений функций организма человека). В ней говорится, что высокая ампутация бедра – это 70% нарушения функций организма. То есть как раз достаточно, чтобы человек считался инвалидом второй группы.
Редакция Myslo направила официальный запрос по поводу определения группы инвалидности Владимиру Кузьмину.
Выяснилось, что основания для смены группы действительно есть. В Главном бюро медико-социальной экспертизы Тульской области пояснили, что признание гражданина инвалидом ведется, исходя из комплексной оценки состояния его здоровья и степени ограничения жизнедеятельности:
«Основанием для установления инвалидности является не факт наличия заболевания, а его последствия, которые значительно ограничивают способность самостоятельно передвигаться, обслуживать себя, контролировать свое поведение, общаться, ориентироваться, выполнять трудовую деятельность.
При первичном освидетельствовании во МСЭ уточняются период, в котором находится больной после ампутации, сроки снабжения и освоения постоянного протеза (по заключению ортопеда-протезиста). Учитывается также способность пользоваться костылями, поскольку лучше и быстрее осваивают протез лица, свободно владеющие костылями.
При переосвидетельствовании больных во МСЭ следует учитывать степень освоения протеза, которая оценивается в зависимости от длительности пользования протезом при ходьбе, стоянии, сидении без ухудшения состояния культи и компенсирующих органов; состояние сохранившейся конечности, наличие сопутствующих заболеваний.
При значительном снижении степени достигнутой компенсации в результате присоединившегося вторично патологического процесса у лиц с культями нижней конечности группа инвалидности в зависимости от тяжести изменений и возможности самостоятельного передвижения может быть изменена на более высокую с указанием срока переосвидетельствования.
Таким образом, экспертиза больных, перенесших ампутацию нижней конечности, основывается на данных о состоянии культи, эффективности протезирования, функции другой конечности, остальных отделов костномышечной системы, сопутствующих заболеваниях.
В соответствии с п. 13.2.4.9 приказа №1024н количественная оценка степени выраженности нарушений функций 70% определяется при ампутации конечности на уровне бедра при наличии медицинских противопоказаний к протезированию и на первый год после ампутации для проведения реабилитационных (включая необходимость реконструктивного оперативного лечения) мероприятий, что соответствует II группе инвалидности. В дальнейшем протезированная культя бедра дает основания для установления III труппы инвалидности независимо от профессии без указания срока переосвидетельствования (п. 13.2.4.8 приказа №1024н - 40-60%).
На момент прохождения медико-социальной экспертизы Владимиром Кульминым в 2017 г. ампутационная культя средней трети правого бедра состоятельна - без гиперемии , инфильтрации , отделяемого. Культя протезирована. Перемещается с опорой на протез и костыли.
Данными о состоянии здоровья Кузьмина в настоящее время учреждение медико-социальной экспертизы не располагает, в связи с чем рекомендуем обратиться в медицинскую организацию по месту его нахождения и, при наличии оснований, оформить направление на медико-социальную экспертизу по форме №088/у.
Если у вас тоже есть вопрос и хотите получить на него ответ, пишите в whatsapp: +7-953-952-21-23.
Конская стопа — это деформирующие изменения, проявляются стойким подошвенным сгибанием и патологической установкой. Существует много причин состояния. Благодаря развитию науки деформация корректируется различными способами.

Что такое и код по МКБ 10 конской стопы
Синдром конской стопы (код Q 66 по МКБ-10) в ортопедии встречается часто. Появляется в результате патологии мягких тканей. Пациент не может осуществлять движения ногой в полном объеме. Приходится ходить на носочках. Научное название — эквинусная деформация. Патология бывает врожденной и приобретенной.
Физиологические функции обеспечивает огромное количество связок, мышц, суставов. Работа контролируется нервами, идут от головного мозга через позвоночник к нижним конечностям. Воспалительные изменения, травматические повреждения сегментов перечисленных структур приводят к нарушению функционирования, появлению деформаций.
Состояние может возникать внезапно или постепенно. Проявляется увеличением свода стопы. Постепенно пальцы деформируются, становятся когтеобразной формы. Средний отдел приподнимается с образованием бугорка на тыльной поверхности. Во время ходьбы человек становится только на пятки и пальцы. Формируется полая стопа. Спустя несколько месяцев подошва прогибается на 90°. Больной начинает ходить только на носках. Без профессионального лечения эквинусная деформация продолжает прогрессировать.
Неправильное положение ступней вызывает болезненные ощущения во время движения. Пациентам приходится высоко поднимать ноги в коленях, не цеплять пальцами о пол. Больные жалуются на снижение болевой, температурной чувствительности. Патология проявляется увеличенным тонусом мышц. Пациенты страдают от спазмов.
Причины появления и при поражении какого нерва развивается
При поражении какого нерва наблюдается возникновение конской стопы? Основные причины патологии:
- Врожденные — связаны с нарушением внутриутробного развития плода. Патологическая стопа наблюдается у ребенка сразу после рождения. Проявляется косолапостью.
- Приобретенные — связаны с поражением ЦНС и ПНС. Страдают мышцы-разгибатели. Становятся неактивными. Ступни за счет икроножной мышцы становятся в сгибательное положение.
- Аутоиммунные нарушения и гнойные воспалительные изменения суставов провоцируют возникновение артрогенной формы заболевания.
- Травматические повреждения голени нарушают функции икроножной мышцы.
- Рубцовая форма заболевания развивается вследствие плохой реабилитации после травм, ожогов нижних конечностей. Рубцы вызывают деформацию. Длительное отсутствие движений в нижних конечностях приводят к стойким деформациям ног.
- Привычная форма патологии возникает у лежачих больных. Пребывание конечности длительное время в висячем положении провоцирует необратимые изменения ступней.
- Повреждение ахиллового сухожилия сопровождается неприятным синдромом.
- Появляется при поражении периферических нервов, которые отвечают за функции органов, мышц конечностей. Трудно определить, какой нерв поражен. Вызывают неприятную симптоматику повреждения малоберцового, спинномозговых, седалищных нервов.
- Патологический синдром может развиваться как компенсаторный механизм при укороченной конечности.
- Конская стопа возникает при Паркинсоне. Патогенез болезни Паркинсона связан с дегенеративными изменениями ЦНС. Болезнь отражается на периферических нервах.

Методы лечения синдрома конской стопы
Лечение конской стопы занимает продолжительный период. Лечебная тактика определяется причиной, тяжестью, длительностью заболевания. Важное условие для достижения положительного результата — комплексный подход к проблеме.
До начала терапии больному назначается комплекс обследований:
- общеклинические анализы: ОАК, ОАМ, копрограмма, сахар крови, кал на я/г;
- рентгенография ОГК;
- женщины в обязательном порядке проходят гинеколога;
- рентген стопы помогает подтвердить диагноз. Проводится с целью оценки степени тяжести заболевания. При оперативных вмешательствах снимок используется для определения степени искривления кости, вида операции.
Лечебные мероприятия при патологии конечностей включают:
- Физиопроцедуры помогают исправить деформацию на начальных этапах. Пациенты направляются на магнитотерапию, миостимуляцию, электрофорез. Перечисленные процедуры уменьшают воспаление в области патологии. Физиотерапия улучшает кровообращение, нервную регуляцию нижних конечностей. Миостимуляция действует непосредственно на пораженные мышцы. Положительная динамика наблюдается после 2-3 процедур.
- Лечебный массаж должен проводить специалист. Мануальная терапия позволяет вернуть прежние функции суставам, мышцам, связкам. Правильно подобранный комплекс массажных движений улучшает микроциркуляцию, лимфоотток, снимает воспаление. Массаж борется с атрофическими изменениями тканей. Процедура проводится целый год с короткими перерывами.
- Ортопедическая обувь, специальные стельки уменьшают нагрузку на больную ногу, возвращают конечность в физиологическое положение.
- При среднетяжелых случаях болезни лечение дополняется пассивным исправлением деформации. Пациенту надевают гипсовые повязки, шины, которые восстанавливают физиологическое положение ног.
- Лечебная гимнастика состоит из специальных упражнений. Направлены на уменьшение деформации конечностей. Больной выполняет упражнения с помощью родственников или врача ЛФК. Пациенты занимаются на специальных тренажерах, с мячами, палками.
- Народные методы лечения используются для уменьшения выраженности болевого синдрома. Настой из ромашки, мелиссы снимает нервное напряжение.
- Запущенные случаи заболевания лечатся хирургическим путем. Пациент направляется в отделение хирургии, проводится оперативное вмешательство. Вид операции определяется причиной заболевания. Если возникла при врожденном коротком ахилловом сухожилии, проводят удлинение. При стойком параличе передней группы мышц голеней показана пересадка сухожилий задней мышечной группы. После оперативного вмешательства накладывается гипсовая повязка на 1-1,5 месяца. В некоторых случаях проводится чрезкожный остеосинтез для исправления деформации. На кость надевается аппарат Илизарова, который корректирует патологическую установку.

Является ли деформация условием получения инвалидности
Получить инвалидность при наличии синдрома конской стопы непросто. Необходимо иметь стойкие нарушения работы нижних конечностей. Существуют критерии, позволяющие оформить инвалидность:
- Пациент не может себя полностью или частично обслужить.
- Наблюдается плегия в 1-2,5 балла.
- Больной передвигается с посторонней помощью.
- После консервативных, хирургических методов лечения болезнь продолжает прогрессировать.
- Пациент испытывает боль в нижних конечностях, которая плохо купируется обезболивающими средствами.
- Минимальная нагрузка на ноги вызывает неприятные симптомы (спазмы, болезненные ощущения, покалывание).
- Наблюдается потеря температурной, болевой чувствительности в пораженной конечности.
Прогноз течения болезни и возможные осложнения
Описанный синдром нередко вызывает серьезные осложнения:
- Устойчивая деформация плохо поддается современным методам лечения. У пациента развиваются необратимые изменения в ногах.
- Тяжелая форма патологии приводит к развитию пареза. Своевременная фиксация конечности в физиологическое положение предупреждает серьезное осложнение.
- Неправильная ходьба в результате синдрома конской стопы сопровождается нарушением строения позвоночника. Развивается сколиоз, лордоз.
- Отсутствие движений в ногах в полном объеме приводит к атрофии мышц.
Прогноз заболевания зависит от степени тяжести, своевременной диагностики и лечения. Начальные проявления болезни поддаются консервативному лечению. Деформация исправляется под действием массажа, упражнений, физиопроцедур. Выздоровление наступает через 6-12 месяцев.
Запущенные случаи заболевания лечатся хирургическим путем. Полностью убрать патологические изменения не получится. Прогноз неблагоприятный, пациент становится инвалидом.
Для профилактики патологии необходимо вести здоровый образ жизни, правильно питаться, ежедневно заниматься легкой гимнастикой!
Под синдромом конской стопы подразумевают патологическое подошвенное сгибание. Патология бывает врожденной и приобретенной. В зависимости от причин заболевания определяется лечебная тактика.
Деформации стоп – это устойчивые изменения естественного вида стоп, обусловленные изменением формы или длины одной или нескольких костей, укорочением сухожилий или нарушениями со стороны связочного аппарата. Может проявляться болями, приводит к нарушению опоры, изменению походки и перераспределению веса тела. В результате страдают не только суставы, кости и связки дистальных отделов конечности, но и позвоночник, а также крупные суставы. Диагноз выставляется на основании осмотра и результатов радиологических исследований (рентгенографии, МРТ, КТ). Лечение зависит от вида патологии и может быть как консервативным, так и оперативным.
МКБ-10
- Классификация
- Виды деформаций
- Косолапость
- Наружная косолапость с плоскостопием
- Поперечное плоскостопие
- Пяточная стопа
- Конская стопа
- Полая стопа
- Цены на лечение
Общие сведения
Деформации стопы – группа патологических состояний, при которых наблюдается изменение внешнего вида стопы. В эту группу входят разнообразные нарушения, возникшие вследствие травм, пороков развития, парезов, параличей и ряда заболеваний. Степень выраженности деформации стопы и нарушения трудоспособности может значительно варьироваться – от практически полного сохранения функций до тяжелой инвалидности. Вместе с тем, даже незначительные деформации стопы оказывают негативное влияние на вышележащие отделы, становятся причиной болей, быстрой утомляемости при ходьбе, нарушений осанки, преждевременной усталости мышц спины и нижних конечностей и, в конечном итоге, увеличивают вероятность развития остеохондроза и артрозов мелких и крупных суставов нижних конечностей.
Лечение деформаций стопы осуществляют ортопеды-травматологи. В зависимости от причины развития данной патологии, в лечении могут принимать участие невропатологи, нейрохирурги, ревматологи и другие специалисты.

Классификация
Выделяют следующие основные виды деформаций стопы:
- Конская стопа– сопровождается стойким подошвенным сгибанием. Активное тыльное сгибание под углом 90 и менее градусов невозможно или затруднено. В тяжелых случаях стопу невозможно вывести в нормальное положение даже путем пассивного сгибания.
- Пяточная стопа – характеризуется стойким тыльным сгибанием. При тяжелых деформациях тыльная поверхность стопы касается передней поверхности голени.
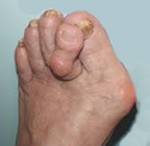
- Полая (жесткая, супинированная) стопа – сопровождается увеличением кривизны продольной части свода. В тяжелых случаях пациент опирается только на головки плюсневых костей и пяточный бугор, при этом средние отделы стопы не соприкасаются с поверхностью.
- Плоская (мягкая, пронированная) стопа – характеризуется уплощением поперечной или продольной части свода. При продольном плоскостопии стопа опирается на поверхность не наружным краем, как в норме, а всей подошвой. Поперечное плоскостопие сопровождается расширением передних отделов и увеличением расстояния между головками плюсневых костей.
На практике зачастую наблюдается сочетание нескольких видов деформации стопы. Наряду с состоянием костей, суставов, сухожилий и связок, на величину и вид деформации могут влиять патологические изменения вышележащих отделов, особенно – голеностопного сустава.
Виды деформаций
Достаточно распространенная патология. Косолапость сопровождается укорочением стопы и ее супинацией, обусловленной подвывихом голеностопного сустава. Может быть врожденной и приобретенной. Врожденная косолапость составляет 1-2% от общего числа врожденных аномалий развития и чаще встречается у мужчин. Приобретенная косолапость может развиться вследствие пареза, паралича, травм костей и мягких тканей. Как врожденная, так и приобретенная косолапость бывает одно- или двухсторонней.
При осмотре выявляется 4 основных вида деформации стопы: подошвенное сгибание, супинация, выраженный продольный свод и плюсневое приведение. Самым постоянным признаком является положение супинации, выраженность остальных патологических изменений может сильно варьироваться. При ходьбе основная нагрузка ложится на внешнюю сторону стопы, при выраженных деформациях пациенты опираются на боковую и даже тыльную поверхность.
Поворачивание стопы кнутри и подъем носка невозможны. Плюсневое приведение приводит к тому, что больные вынуждены выворачивать наружу ноги при ходьбе для предотвращения провисания дистальной части стопы. В областях, испытывающих аномальную нагрузку, образуются омозолелости. Диагноз устанавливается с учетом данных внешнего осмотра, плантографии, рентгенографии стопы и рентгенографию голеностопного сустава. При необходимости назначается КТ и МРТ. При паралитической косолапости необходима консультация невролога.
Лечение врожденной косолапости начинают с первых дней жизни. Ножку постепенно выводят в правильное положение вручную и фиксируют гипсовой повязкой. Вначале редрессирующие повязки меняют через каждые 3 дня, затем интервал между сменами гипса увеличивают. После выведения стопы в правильное положение и устранения подвывиха голеностопного сустава гипс заменяют ночными шинами. Если нужного эффекта не удается достигнуть к началу ходьбы, применяют специальные вкладыши. По достижении 3-4 лет назначают ЛФК. При отсутствии результата выполняют хирургические вмешательства на мягких тканях, а в тяжелых случаях – и на костях.
Тактику лечения приобретенной косолапости определяют с учетом причины и степени деформации стопы. При невозможности устранить косолапость консервативными методами выполняют оперативные вмешательства (артродезы мелких суставов). В ряде случаев показано использование ортопедической обуви и специальных вкладышей. Больным назначается ЛФК и физиотерапия, выдаются направления на санаторно-курортное лечение.
Данная патология представляет собой сочетание нескольких деформаций стопы и характеризуется уплощением продольного свода, супинацией передних отделов и вальгусной позицией тыльной поверхности стопы. Может быть врожденной или приобретенной. Врожденная косолапость с плоскостопием встречается нечасто, приобретенная является следствием недостаточной упругости связок и мышц стопы. Предрасполагающими факторами являются чрезмерные профессиональные нагрузки, лишний вес, параличи, травмы и рубцовые деформации.
На начальных стадиях проводят консервативную терапию. Если пациент может активно выпрямить продольный свод, назначают специальный комплекс ЛФК, рекомендуют носить удобную, хорошо подогнанную обувь, ходить босиком по траве, песку и камням. В случаях, когда продольный свод выпрямляется только пассивно, необходимо использовать специальные вкладыши и стельки. При выраженной деформации стопы показано ношение ортопедической обуви. При отсутствии улучшений проводят хирургические операции на костях стопы и мягких тканях.
Развивается постепенно, причиной возникновения является недостаточная упругость связочного аппарата и мышц, стабилизирующих передние отделы стопы. Проявляется увеличением расстояния между головками плюсневых костей. При этом головка I плюсневой кости смещается кнутри, а головки II-V плюсневых костей – кнаружи и в сторону подошвы. Это влечет за собой увеличение нагрузки на передние отделы и обуславливает образование болезненных мозолей. Сгибатели пальцев стопы постоянно находятся в состоянии повышенного напряжения, что может приводить к формированию когтеподобных или молоткообразных пальцев.
Диагноз уточняют при помощи плантографии и рентгенографии. Лечение консервативное. Больным с такой деформацией стопы рекомендуют выполнять специальные упражнения и использовать вкладыши. Ношение ортопедической обуви показано только при сочетании с наружной косолапостью и при нарушении положения пальцев стопы.
Стопа находится в положении тыльного сгибания, подошвенное сгибание невозможно или ограничено. Патология может быть врожденной, однако, пяточная стопа не является истинной аномалией развития нижних конечностей – ее формирование обусловлено неправильным положением плода. Кроме того, данная патология бывает и приобретенной, возникающей вследствие травм или параличей. При врожденной деформации наблюдается резкое отклонение стопы в тыльную сторону, стопа располагается у переднего края голени, активное и пассивное отведение в сторону подошвы невозможно. При приобретенной патологии, развившейся вследствие паралича, вначале пассивное подошвенное сгибание сохраняется в полном объеме. В последующем из-за преобладания тяги разгибателей и перерастания сгибателей пассивное подошвенное сгибание становится невозможным.
Диагноз выставляется на основании данных осмотра, результатов рентгенографии, МРТ и КТ стопы. Лечение врожденной патологии заключается в постепенном исправлении положения стопы с использованием шин и редрессирующих гипсовых повязок. Приобретенные деформации стопы устраняются хирургическим путем. В некоторых случаях возможно использование ортопедической обуви и ночных шин.
Стопа находится в положении подошвенного сгибания, тыльное сгибание невозможно или ограничено. Причиной развития данной деформации стопы, как правило, является вялый паралич трехглавой мышцы голени. Кроме того, конская стопа в некоторых случаях формируется при спастических параличах вследствие преобладания тяги сгибателей пальцев. Иногда патологические изменения возникают из-за длительного постельного режима в положении на спине или неправильной иммобилизации. Активное тыльное сгибание невозможно. В ряде случаев из-за перерастяжения одних мышц и контрактуры других стопу невозможно вывести в положение 90% по отношению к голени даже пассивно.
Диагноз выставляется на основании данных осмотра, состояние костей, суставов и мягких тканей оценивается при помощи дополнительных исследований (рентгенография, электромиография, МРТ, КТ). Лечение данной деформации стопы обычно консервативное. При свежем параличе применяют ночные шины и специальные ортопедические средства. Если стопу не удается пассивно вывести в правильное положение, накладывают редрессирующие повязки. Во время ходьбы используют бандажи, ортопедическую обувь, пяточные шины и специальные тяги. При неэффективности консервативных мероприятий проводится хирургическое удлинение пяточного сухожилия или артродез голеностопного сустава.
Стопа деформирована за счета усиления продольного свода. Патология может быть врожденной или развиться из-за паралича. При визуальном осмотре определяется высокий подъем, на тыльной поверхности выдается I клиновидная кость. Ходьба в обычной обуви может причинять боль из-за сдавления области предплюсны. При комбинированной патологии (сочетании с деформацией пальцев и поперечным плоскостопием) возможны интенсивные боли даже после непродолжительной ходьбы или стояния. Для уточнения диагноза выполняют плантографию, рентгенографию и, при необходимости – электромиографию. Лечится полая стопа обычно консервативно, используются вкладыши, стельки и ортопедическая обувь. Хирургические вмешательства показаны только при тяжелых деформациях стопы.
Читайте также:


