Инфракрасное излучение при лечении подагры
Как альтернативу многим физиопроцедурам, в домашних условиях можно эффективно использовать лечение инфракрасной лампой. Она действительно помогает при многих заболеваниях, в том числе – при лечении насморка, болей в суставах и при кожных заболеваниях. Но лечение необходимо проводить, соблюдая несколько правил.

В основе лечения инфракрасной лампой лежит тепловое излучение, которое, проникая в ткани, стимулирует процессы обмена веществ в области прогревания. Кроме того, усиливается кровоток, так как под воздействием тепла расширяются кровеносные сосуды, и активируется деятельность лейкоцитов и лимфоцитов. Именно эти три основных фактора обеспечивают эффективное лечение очагов воспаления и снижение болевых синдромов.
При первом применении красной лампы возможно кратковременное ухудшение состояния – могут усилиться боли или немного ухудшиться общее самочувствие. Такая реакция организма объясняется тем, что инфракрасное излучение вначале вызывает спазм кровеносных сосудов, расположенных в эпидермисе и дерме.
Обычно, через 2 – 4 часа, состояние нормализуется. А при втором использовании лампы, и в течение всего курса, состояние организма заметно улучшается.
Длительность курса – 10 – 15 процедур. Длительность сеанса – от 15 до 30 минут. Оптимальное расстояние от прогреваемого участка тела до лампы – 20 – 30 см. Это зависит от возраста больного, состояния кожи и участка тела.
При лечении детей, для того, чтобы избежать термического ожога, оптимальное расстояние - 30 см. При лечении кожных заболеваний у взрослых – это же расстояние, особенно в тех случаях, если проводится лечение долго не заживающих ран, при угревой сыпи, псориазе.
При лечении болей в мышцах и суставах, радикулита, плечевой зоны и поясничной, расстояние – 20 – 25 см. При этом не обязательно направлять излучение на обнаженный участок тела. В целях предупреждения ожога, процедуру лучше проводить через хлопковую одежду.
Противопоказания к применению инфракрасной лампы.
Использование теплового инфракрасного излучения противопоказано при гнойных процессах, при онкологических заболеваниях и туберкулезе, при почечной, легочной и сердечной недостаточности, во время беременности, при лечении гормональными препаратами и иммуномодуляторами.
Показания к применению инфракрасной лампы.
При болях в мышцах и судорогах.
Тепловое излучение способствует расслаблению мышечной ткани, более интенсивному кровотоку и снабжению мышц кислородом и питательными веществами. Ощущение тепла вызывает чувство комфорта. Постепенно мышцы расслабляются и болевые ощущения уменьшаются. Длительность сеанса зависит от интенсивности боли, и может составлять 15 – 20 минут
При артрите и артрозе.
При лечении болей в суставах, инфракрасное излучение обеспечивает интенсивный кровоток, уменьшение воспалительного процесса вследствие активности лейкоцитов, выведение токсинов из тканей. Прогревание проводится в течение 20 – 30 минут.
При ОРЗ и заболеваниях уха, горла и носа.
Наиболее часто в домашних условиях инфракрасную лампу применяют при лечении тонзиллита, отита и ринита, при кашле. Направляя тепловые лучи на незащищенные участки тела, соблюдайте максимальную осторожность.
Расстояние до лампы должно быть не менее 30 см, в зависимости от индивидуального восприятия температурного режима, который предусмотрен в приборе. Он различается у разных моделей, поэтому проконсультируйтесь у продавца и внимательно прочитайте инструкцию.
При прогревании области носа и скул, глаза должны быть закрыты, а в идеале – защищены повязкой. Длительность сеанса – 10 -15 минут, но начинать лучше с 5 минут.
Если проводить регулярные курсы, состоящие из 7 – 10 сеансов, с перерывом в 5 – 7 дней, то можно значительно улучшить состояние сосудов. Это поможет избежать гипертонического криза и нормализовать кровяное давление.
Прогревать можно грудную клетку, избегая области сердца, руки, особенно – наиболее чувствительную, тыльную часть от запястья к локтевому сгибу, ноги, затылочную область. Длительность сеанса – 10 – 15 минут.
При кожных проблемах.
При лечении угревой сыпи, а также перед проведением косметических процедур, чтобы они были более эффективными, длительность сеанса 5 – 10 минут.
При лечении целлюлита, как дополнение к комплексной программе, длительность сеансов – 10 – 15 минут для каждого проблемного участка.
При лечении ран, ожогов, экземы, дерматитов, псориаза, в течение реабилитационного периода после операции, инфракрасное излучение можно применять только после консультации с лечащим врачом.
Он поможет выбрать правильное время сеанса и расстояние до прибора.
В общем, можно считать инфракрасную лампу универсальным прибором для домашнего лечения. Главное – применять ее правильно, по инструкции, учитывая индивидуальные особенности организма и противопоказания.
Как лечить герпес - медикаменты, народные средства и диета

Какие медикаменты применять для лечения и профилактики герпеса, народные рецепты и специальная диета, которые помогут уменьшить рецидивы болезни. Читать далее
Лекарственные травы для лечения заболеваний кишечника

Какие травы, настои и настойки, могут эффективно помочь в лечении синдрома раздраженного кишечника, при диарее, колите и энтероколите. Читать далее
Фитотерапия в лечении щитовидной железы

Рецепты сборов из лекарственных трав и плодов, которые рекомендуют для лечения гипертиреоза, гипотиреоза, диффузного зоба и при недостатке йода. Читать далее
Понравилась статья? Поделись ссылкой с друзьями!

Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Физиотерапия — это такое направление в медицине, которое нацелено на профилактику и реабилитацию патологий в области опорно — двигательного аппарата, нервной системы и внутренних органов.
Физиотерапия включает разные виды процедур и состоит из водолечения, электролечения, термотерапии, магнитотерапии, лазеротерапии, ультразвука, лечебной физкультуры.

Последний вид лечения способствует восстановлению ослабленного организма, это касается инвалидов, людей с травмами. Также физкультура направлена на лечение мышечных патологий, суставных болезней, заболеваний нервной, сердечно — сосудистой, дыхательной систем.
Такое лечение и воздействие на организм способствует ускорению естественного процесса восстановления после перенесенных травм и патологий. Физиотерапию проводят как в стационаре, так и амбулаторно.
Лечение физиотерапией имеет отличие в сравнении с обычными физическими нагрузками. Оно выражается в том, что процедуры назначает физиотерапевт и проводятся они в его присутствии. Но это не единственный метод, который поможет восстановить организм. Более эффективным воздействием считается физиотерапия в комплексе с иными методами лечения (медикаментами и народными средствами).
Наиболее распространенное лечение физиотерапией — магнитотерапия и лазеротерапия. Общие показания для назначения физиотерапии:
- Показания в целях профилактики: применение аэротерапии, спелеотерапии, гидротерапии, массажа, ЛФК.
- Показания для лечения таких состояний, как общее воспаление, интоксикационный и болевой синдром, дыхательная, сосудистая, сердечная, печеночная и почечная недостаточность, желтуха, нарушение стула, печеночные и почечные колики. Также существуют показания при деформациях позвоночника, аллергических реакциях, ожирении, невропатических патологиях.
- Показания для проведения физиотерапевтических процедур в случае травматических повреждений, при воспалительных патологиях, обменно – дистрофических патологиях, функциональных нарушениях ЦНС, моторных расстройствах ЖКТ.

Показания для магнитотерапии следующие:
- Ишемическая болезнь сердца.
- Венозная недостаточность.
- Хроническая артериальная недостаточность.
- Туберкулез легких.
- Бронхиальная астма и острая пневмония.
- Болезни ЖКТ.
- Переломы, стоматологические заболевания.
Кроме того, имеются противопоказания для проведения магнитотерапии:
- Если нарушена свертываемость крови и имеются проблемы с кроветворением.
- При острой стадии тромбоза.
- Противопоказания, связанные с тяжелой степенью заболевания сердца.
- При использовании человеком кардиостимулятора.
- Нарушенное функционирование ЦНС.
- Если наблюдается повышенная возбудимость, психические нарушения.
- Такие виды патологий, как злокачественные опухоли, туберкулез, инфекционные болезни.
- При высокой температуре, ослабленности иммунитета, низком артериальном давлении.
- Противопоказания при беременности.
- Детям до 1,6 лет.
Показания для лазеротерапии следующие:
- Уретрит, простатит, бесплодие, цистит.
- Кольпит, патологии шейки матки, половые инфекции.
- Остеохондроз, аденоиды.

Противопоказания для лазеротерапии следующие:
- Нарушенный процесс кроветворения и изменение состава крови.
- Склонность к обильному кровотечению.
- Противопоказания при плохой свертываемости крови.
- Сердечные патологии, сосудистые патологии.
- Острые сбои в мозговом кровотоке.
- Противопоказания при церебральном склерозе.
- Нарушенное функционирование системы дыхания.
- Наличие печеночной и почечной недостаточности.
- Беременность.
- Наличие туберкулеза и онкологических заболеваний.
В случае дисплазии тазобедренных суставов у детей назначают такое лечение и виды проведения физиотерапии:
Применение электрофореза при дисплазии тазобедренных суставов у детей с использованием кальция, фосфора, йода.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Осуществляют введение вещества через покров кожи путем воздействия слабого электротока. Благодаря кальцию и фосфору, происходит укрепление и правильное формирование сустава. Процедура для детей проводится в стационарных или амбулаторных условиях. Курс лечения – 15 сеансов.
Проведение аппликаций с озокеритом при дисплазии тазобедренных суставов у детей.
В состав озокерита входят: парафин, смола, сероводород, углекислый газ, масла. Аппликации при дисплазии тазобедренных суставов у детей способствуют улучшению кровообращения и питанию тканей, ускорению восстановления.
Принятие теплых ванн с пресной водой при дисплазии тазобедренных суставов у детей.
Воздействие теплой воды на организм ребенка способствует улучшению кровообращения при дисплазии, ускорению восстановления.
Проведение УФО — терапии при дисплазии тазобедренных суставов у детей.
Наблюдается проникновение ультрафиолетовых лучей через покров кожи, при этом осуществляя стимуляцию защитных сил, регенеративных процессов, улучшение кровообращения. УФО — терапию при дисплазии тазобедренных суставов у детей подбирает врач строго с особенностями организма, общим состоянием, сопутствующими патологиями.
При дисплазии тазобедренных суставов у детей не менее эффективно лечение физкультурой, массажем и гимнастикой. Если же дисплазия наблюдается у ребенка старшего возраста, врач назначает ношение ортопедических приспособлений. В некоторых случаях дисплазия тазобедренных суставов требует вмешательства хирурга.
Почти каждый человек сталкивался с болями в спине. Простейшая боль в спине может ограничивать человека в движениях. В больнице врач предложит такое лечение, как физиотерапия.
Лечение физиотерапией при болях в спине поможет устранить синдром боли и облегчить состояние человека.

К положительным моментам от физиотерапии при болях в спине относят:
- Устранение боли не только в отделе спины, но и воздействие на организм в целом.
- Восстанавливается тонус мышц спины и поврежденные ткани.
- Такое лечение помогает снять напряжение в спине.
- Лечение является безвредным и без побочных эффектов.
- Лечение электрофорезом, ультразвуком помогает устранить все виды боли в спине(колющую, пронизывающую, ноющую).
Физиотерапия при остеохондрозе поясничного отдела позвоночника, а точнее, лазеротерапия, применяется часто. Лазеротерапия при остеохондрозе поясничного отдела позвоночника способствует улучшению кровообращения, оказанию противовоспалительного, противоотечного, обезболивающего действия. Всего этого можно достичь, если отмечается умеренный синдром боли.
Когда наблюдается неполная, полная ремиссия в случае остеохондроза поясничного отдела позвоночника, лазеротерапия – один из самых эффективных методов лечения. Воздействовать на организм можно несколькими методами:
- Направление лучей на очаг поражения.
- Направление лучей на всю зону позвоночника.
- Направление лучей на сосуды, нервы, которые вовлечены в поражение.
- Направление лучей на рефлекторные точки.
Лазеротерапия при остеохондрозе поясничного отдела позвоночника проводится в 3 этапа:
1 этап – процедура предполагает 8-10 сеансов, в ходе которых проводят устранение признаков остеохондроза поясничного отдела позвоночника, а также его обострения.
2 этап – процедура предусматривает 13-15 сеансов, при этом осуществляется стабилизация дегенеративных процессов.
3 этап – процедура проводится в 5-10 сеансов, во время которых происходит лечение по восстановлению хрящевой ткани.
Не проводится физиотерапия при остеохондрозе (лазеротерапия) поясничного отдела позвоночника, если имеются опухоли в зоне действия лазера, активная форма туберкулеза, сахарный диабет, патологии крови, легочная недостаточность.
Кроме лазеротерапии, существуют иные методы физиотерапии в случае остеохондроза: применение магнитотерапии, ударно-волновой терапии, бальнеотерапии.
Лазеротерапия при грыже позвоночника предполагает воздействие на организм поляризованного пучка света. Лазеротерапия при грыже позвоночника оказывает такое влияние на организм:
- Улучшает кровообращение.
- Обезболивает.
- Рассасывает отек.
- Устраняет воспаление.
- Стимулирует иммунитет.
Лазеротерапия при грыже позвоночника означает воздействие красного и инфракрасного излучения. Каждый случай требует индивидуального подбора лечения. 
Лечение этим методом при грыже позвоночника можно проводить в таких зонах, как очаг поражения, область боли, пучки нервов.
Процедура при грыже длится не более одной минуты. Максимальная продолжительность процедуры – 10 минут. Курс лечения лазеротерапией при грыже – 15 сеансов, которые проводятся через день.
После лечения лазеротерапией при грыже соблюдают реабилитационный период, который состоит в следующем:
- Прием в первое время после лечения противовоспалительных средств.
- Отказ от массажа в течение месяца.
- Запрещены после лечения лазеротерапией при грыже активные упражнения.
Когда в организме диагностирован артроз коленного сустава, назначают как терапевтическое лечение, так и лечение в домашних условиях. Последнее можно осуществлять с помощью физиотерапии, а точнее, с применением аппарата магнитотерапии Алмаг.
Физиотерапия при артрозе коленного сустава с применением Алмаг способствует обезболивающему, противовоспалительному, противоотечному действию. Физиотерапия при артрозе производит стимуляцию, а также улучшение процессов обмена.
Иным серьезным заболеванием выступает подагра. В этом случае также проводят магнитотерапию. Физиотерапия при подагре оказывает болеутоляющее, успокаивающее действие, способствует снижению свертываемости крови, устранению отека.
Когда имеются стоматологические патологии, врач может назначать лечение такими видами физиотерапии, как фитотерапия, ультразвук, криотерапия, грязелечение, гидротерапиея, массаж, электрофорез, лазеротерапия.
В каждом случае стоматологического заболевания необходим индивидуальный подход, разные методы лечения физиотерапией. Как пример, можно рассмотреть такоую патологию в стоматологии, как киста. В этой ситуации отекают ткани, возникает синдром боли. Врач назначает проведение электрофореза, воздействие инфракрасным излучением.
Любое лечение должно быть согласовано с врачом. В противном случае можно вызвать нежелательные последствия!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
2016-10-12
Аппарат Милта: кому он может помочь, как его использовать, цены, отзывы
При создании этого прибора за основу были взяты как традиционные, так и инновационные методики физиотерапии, зарекомендовавшие себя высокой эффективностью и полной безопасностью, при условии соблюдения всех рекомендаций по использованию аппарата.
Содержание статьи:
Принцип работы аппарата
Как его используют
Показания к лечению
Особенности применения, в т.ч. при лечении суставов
Цены, где купить, отзывы
![]()
постоянным магнитным полем;- постоянным инфракрасным излучением;
- импульсным лазерным воздействием.
У каждого из перечисленных факторов собственное влияние на ткани организма — от противовоспалительного и регенерационного, до улучшающего микроциркуляцию и ускоряющего тканевый обмен веществ.
![]()
заболевания суставов (артрозы крупных и мелких суставов, артриты, в том числе, ревматоидный и пр.);- внесуставные патологии (бурсит; тендинит, синдром запястного канала и пр.);
- заболевания позвоночника (остеохондроз; протрузия, грыжа, спондилез и пр.);
- травмы опорно-двигательного аппарата (растяжения, разрывы связок, вывихи, подвывихи, переломы);
- восстановительный период после перенесенных спортивных травм, после хирургического вмешательства на мышцах, связках и суставах, после протезирования и пр.;
- любые патологии с вовлечением нервных корешков (люмбаго, ишиас, радикулит и пр.).
- любые хронические заболевания в стадии обострения (начинать лечение рекомендуется по достижению состояния устойчивой ремиссии);
![]()
злокачественные новообразования вне зависимости от их расположения;- доброкачественные новообразования, склонные к росту;
- органная недостаточность (сердечная, легочная, печеночная, почечная);
- сердечно-сосудистые заболевания с тяжелым и/или непрогнозируемым течением;
- нарушения мозгового кровообращения;
- чрезмерная фоточувствительность кожи;
- беременность;
- психические расстройства.
Лечение с помощью аппарата позволяет существенно снизить болевой синдром, а в сочетании с другими физиотерапевтическими, медикаментозными и иными методами лечения — замедлить или полностью прекратить патологический процесс в суставах, и способствовать их восстановлению.
Покупка любого прибора, предназначенного для медицинского использования, требует внимательного выбора продавца.
Стоимость (цена) этого прибора, в зависимости от модели и модификации, составляет от 13.000 до 45.000 рублей.
Валентина, 62 года
Г. И. Ланина, врач-физиотерапевт высшей квалификации

Вылечить артроз без лекарств? Это возможно!
Получите бесплатно книгу “Пошаговый план восстановления подвижности коленных и тазобедренных суставов при артрозе” и начинайте выздоравливать без дорогого лечения и операций!

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Подагрой – хроническим заболеванием суставов с периодическими обострениями воспаления и сильными болями, вызываемыми отложением соли мочевой кислоты или ее кристаллов в суставном хряще – страдает не менее 1% населения разных стран: в Германии –1,4%, в США и Японии – почти 4%.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11]
Методы лечения подагры
Существует протокол лечения данной патологии, утвержденный Лигой Европы против ревматизма (EULAR), Американской коллегией ревматологов (ARC) и другими международными и национальными медицинскими организациями данного профиля.
Стандартизированные клинические методы лечения включают как фармакологические препараты для снятия воспаления, боли и снижения уровня мочевой кислоты в крови, так и нелекарственные средства.
Напомним, что этиология данной болезни связывается с нарушением обмена азотистых веществ (пуринов) и аномально высокой концентрацией мочевой кислоты в крови (гиперурикемией). Это провоцирует выход мононатриевой уратной соли не только в суставы, но и в мягкие ткани (в виде тофусов). Заболевание развивается либо за счет увеличения синтеза мочевой кислоты, либо из-за ее недостаточной экскреции почками.
Внесенные в протокол рекомендации по лечению подагры включают нефармакологические меры:
- с учетом эндогенных факторов в развитии патологии пациентам рекомендуется Диета при подагре или Диета при подагрическом артрите;
- даются рекомендации по изменению образа жизни, в том числе по снижению веса, необходимости физических упражнений, отказу от курения, употреблению достаточного количества жидкости;
- предлагается обследование с целью выявления усугубляющего гиперурикемию метаболического синдрома (адипозитоза, гипертриглицеридемии, гиперхолестеринемии, сахарного диабета 2 типа) и почечной недостаточности.
Также протоколом предусмотрено медикаментозное лечение подагры. Поскольку данное заболевание проявляется артритом с эпизодами острого воспаления в синовиальной оболочке суставов, сопровождаемого их опуханием и болями, средства лечения подагры (острого подагрического артрита) направлены на снятие этих симптомов и борьбу с гиперурикемией.
Хирургическое лечение подагры, практикуемое на сегодняшний день, состоит в удалении тофусов, а также восстановлении разрушенного суставного хряща. Применяется физиотерапия и санаторно-курортное лечение подагры.
Средства лечения подагры: рекомендуемые лекарства
Ведущие специалисты рекомендуют следующие лекарственные средства лечения подагры:
- НПВП (нестероидные противовоспалительные препараты): Ибупрофен (Ибупром, Ибупроф, Ибусан и др.), Диклофенак (Наклофен, Олфен), Индометацин (Индоцин), Напроксен, Целекоксиб и др.;
- кортикостероиды (Преднизолон, Метилпреднизолон, Дексаметазон, Триамцинолон и др.);
- Колхицин (Колкрис);
- Аллопуринол (Зилоприм, Алоприм, Аллозим, Аллогексал, Пуринол, Санфипурол, Милурит и др. торговые названия);
- Пробенецид (Бенемид, Бенецид, Пробалан).
Применение этих препаратов и представляет собой современное лечение подагры.
Примыкающая к группе НПВП ацетилсалициловая кислота (Аспирин) может унимать боль и снижать температуру, действует против воспаления и разжижает кровь. Однако по противовоспалительной эффективности Аспирин намного уступает НПВП. Кроме того, лечение подагры Аспирином не входит в современные медицинские стандарты противоподагрической терапии, так как прием данного лекарства в низкой дозировке снижает выведение мочевой кислоты почками и повышает ее уровень в сыворотке крови.
Воспаление, боль и лечение отеков при подагре проводится современными нестероидными противовоспалительными средствами (перечисленными выше). При остром подагрическом приступе их принимают перорально в течение 2-7 дней (суточная доза до 0,2 г); наиболее эффективными считаются Индометацин, Ибупрофен и Диклофенак. Следует помнить, что регулярное использование НПВП может вызвать спазм бронхов, язвы в желудке и желудочно-кишечные кровотечения. Поэтому пациенты должны точно соблюдать назначенную врачом дозировку и длительность приема препаратов этой группы.
Прием кортикостероидов внутрь – альтернатива при противопоказаниях или непереносимости НПВП. Стероиды считаются более целесообразным средством в случае множественного поражения суставов. Инъекции Метилпреднизолона в пораженный сустав облегчают боли и снимают воспаление. Однако их длительное использование дает серьезные побочные эффекты, включая остеопороз, повышение АД и развитие катаракты.
Лечение подагры Фулфлекс клиническими стандартами не предусмотрено, к тому же, Фулфлекс не лекарство, а БАД.
Колхицин – препарат на основе ядовитого алкалоида безвременника осеннего (Colchicum autumnale); с 2009 года единственным брендом колхицина, который был одобрен FDA для лечения подагры, является Colcrys.
Колхицин (Колхикум-дисперт) не является специфическим препаратом и может применяться при семейной средиземноморской лихорадке, перикардите, болезни Бехчета и фибрилляции предсердий. Применение его при подагре связано с влияние этого алкалоида на формирование уратных кристаллов в организме. Снятие болевого синдрома и лечение отеков при подагре также входят в список показаний данного лекарства.
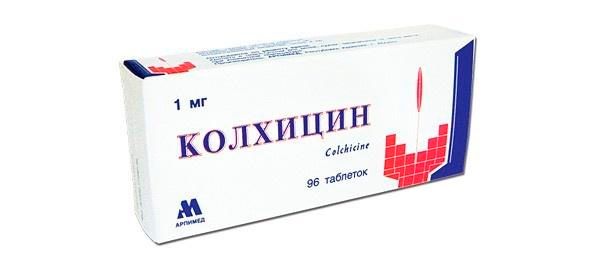
Лечение подагры Колхицином предполагает его прием внутрь (1,2 мг) не позднее суток с начала проявления симптомов подагрической атаки, а через час после первой дозы следует принять еще 0,6 мг. Режим длительного лечения Колхицином (в течение 1-2 месяцев) – по 0,6 мг 1-2 раза в день – может предотвратить следующую атаку подагры.
Следует иметь в виду, что лечение подагры Колхицином строго противопоказано при заболеваниях печени или почек, патологиях сердца, при язве желудка, язвенном колите, болезни Крона. В качестве побочных действий Колхицина отмечают сильную рвоту и диарею, боль в мышцах и слабость, онемение пальцев, симптомы гриппа, появление крови в моче и снижение диуреза. Кроме того, необходимо помнить, что одновременный прием этого лекарства с нестероидными противовоспалительными препаратами повышает опасность снижения количества тромбоцитов и лейкоцитов в крови.
Колхицин вызывает множество нареканий из-за высокого риска накопительной токсичности, которая может привести не только к необратимой нейромиопатии, но и к гиперкапнической дыхательной недостаточности и смерти.
В отечественной клинической практике альтернативой Колхицина считаются такие лекарственные средства, как Бутадион, Фенилбутазон и Реопирин, которые помогают снять воспаление и стимулируют экскрецию уратных солей.
Если в организме образуется слишком много мочевой кислоты (и это подтверждено соответствующими анализами), нужно проводить терапию для снижения интенсивности этого процесс лечение подагры Аллопуринолом.
Внимание: препараты для снижения уровня мочевой кислоты не принимают во время подагрической атаки! Также следует избегать одновременного приема их с НПВП.
Лечение подагры Аллопуринолом приводит к снижению синтеза мочевой кислоты за счет блокирования фермента ксантиноксидазы, который обеспечивает процесс утилизации пуринов и образования мочевой кислоты в организме. Аллопупинол чаще всего используется в длительном лечении подагры у пожилых пациентов: его стандартная суточная дозировка – 0,2-0,3 г, а в тяжелых случаях она может быть повышена до 0,8 г (рекомендация FDA). Но после нормализации содержания мочевой кислоты в плазме крови (
Читайте также:





