Хроническая венозная недостаточность нижних конечностей препараты для лечения

Наиболее часто варикоз начинает проявляться после 30 лет, а иногда и раньше — при наличии наследственных и провоцирующих факторов.
Лечение варикоза требует ответственного подхода. Для снижения рисков появления тромбов необходимо восстановить кровообращение в венах и капиллярах, а также проводить терапию, направленную на снижение вязкости крови. Для нормализации работы венозных клапанов необходимо укреплять стенки вен и восстанавливать венозный тонус.

Флавоноиды — природные вещества-ангиопротекторы. Максимальное количество флавоноидов содержится в плодах, окрашенных в красные, бордовые и фиолетовые цвета, в особенности в ягодах шиповника, боярышника, винограда, черники, вишни, малины, голубики, клубники.
Варикозное расширение вен может проявляться по-разному в зависимости от образа жизни человека и его индивидуальных физических особенностей. У кого-то просто отекают ноги, а у кого-то налицо целый комплекс симптомов.
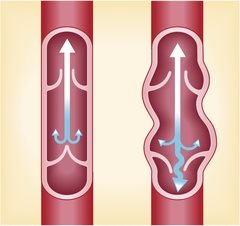
Варикоз — патология глубоких и поверхностных вен, которые по мере прогрессирования заболевания теряют свою эластичность и меняют форму, становясь извитыми и узловатыми.
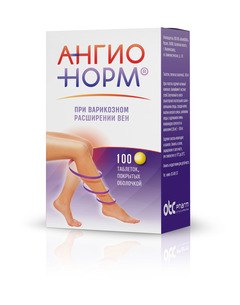
АНГИОНОРМ ® — лекарственное средство для лечения варикозного расширения вен и симптомов хронической венозной недостаточности.
Узнать больше о препарате.

Какое лекарство для вен лучше?
Неумолимая статистика утверждает: в нашей стране от патологий ХВН страдает примерно 30 миллионов человек [1] , при этом от 35 до 60% больных относятся к людям трудоспособного возраста [2] .
Часто потенциальные больные не придают значения первым симптомам-предвестникам болезни, поскольку на начальных стадиях они могут быть выражены незначительно. Какие это симптомы?
Кроме того, о развитии варикоза свидетельствует постоянное чувство усталости ног. Если к лечению варикоза не приступить на начальных стадиях, то позднее у пациента начинают выступать крупные вены, формируя узлы и извитые тяжи под поверхностью кожи. Трофические нарушения, сопровождающие варикоз и ХВН, приводят к сухости и гиперпигментации кожи ног, ее истончению и постоянному зуду. Осложнениями заболеваний могут стать трофические язвы, трофический дерматит, экземы, острый тромбофлебит и тромбоэмболия легочной артерии.
Терапия заболеваний вен направлена на устранение причин появления болезни, облегчение симптоматики и коррекцию осложнений на поздних стадиях развития заболевания.
Компрессионная терапия основана на действии специального лечебного трикотажа или бинтования эластичными бинтами. Они плотно и равномерно облегают бедро и голень пациента, сужая просветы поверхностных вен ноги, что облегчает нагрузку на стенки вен, снижает вероятность их растягивания и истончения, устраняет риск возникновения тромбов. Кроме того, компрессионные изделия облегчают физическое состояние больного, купируя распирающие боли и постоянное чувство тяжести в ногах.
Хирургические методы применяются на поздних стадиях заболевания. Так, флебэктомия подразумевает удаление расширенных поверхностных вен в тех ситуациях, когда все прочие способы терапии оказались неэффективными. Склеротерапия схожа с флебэктомией, но вена в этом случае удаляется не с помощью хирургических инструментов, а путем введения специальных препаратов. После того, как такой препарат вводится в вену, он склеивает ее стенки и останавливает кровоток в вене.
Однако основой лечения и профилактики варикоза является все-таки медикаментозная терапия. Сочетание медикаментозной терапии с немедикаментозными методами (коррекция образа жизни, гимнастика, диета) и сопутствующей терапией (компрессионный трикотаж) позволяет обеспечить максимальное воздействие как на причину развития варикоза, так и на уменьшение его симптоматических проявлений (боли, тяжести, отеков, судорог в ногах).
Ведущую роль в современном медикаментозном лечении и профилактике варикоза играют системные венотонизирующие средства (венотоники), принимаемые перорально. Механизм их действия направлен на коррекцию нарушений в работе системы венозного кровообращения, которые являются причиной развития варикоза, а именно:
- нарушения венозного тонуса (работы сосудистых клапанов, которые в норме препятствуют обратному току крови в ногах);
- истончения и ослабевания стенок сосудов (под давлением крови в венах);
- сгущения крови (повышения ее вязкости и склонности к образованию тромбов).
Лечебный эффект от применения венотоников в таблетках имеет системный характер — то есть способствует оздоровлению сосудов по всему организму, воздействуя на венозную систему в целом. Благодаря этому системные венотоники, как правило, обладают более выраженным и продолжительным действием на симптомы варикоза — в отличие, к примеру, от наружных венотоников в форме гелей, мазей, которые действуют непродолжительное время и исключительно в месте нанесения.
В качестве вспомогательной (сопутствующей) терапии варикоза также могут использоваться и некоторые другие средства.
Нестероидные противовоспалительные препараты: на основе ацетилсалициловой кислоты, диклофенака, а также растения Гинкго Билоба. Их назначают для терапии сопутствующих воспалительных процессов или для симптоматического лечения, направленного на устранение болевых симптомов в ногах при варикозе.
Наружные венотонизирующие средства. К ним относятся мази, гели, кремы для наружного применения, которые помогают облегчить выраженность симптомов варикоза: усталости, тяжести, отечности ног. Самые популярные наружные венотоники — это обычные гели и мази на основе гепарина, троксерутина и др.
Далее в статье мы будем рассматривать системные венотонизирующие средства для лечения варикоза в виде таблеток.
Препараты для лечения сосудов: какие выбрать?
Разнообразие средств для лечения и профилактики варикозной болезни нередко приводит к тому, что человек теряется и не знает, какой именно препарат лучше выбрать. Без сомнения, любое лекарство должно быть назначено врачом, а в случае с варикозом консультация со специалистом просто необходима. При этом врача следует обязательно проинформировать обо всех принимаемых на момент обращения лекарственных средствах, чтобы он мог назначить адекватное лечение с учетом сохранения терапевтического эффекта всех одновременно принимаемых пациентом лекарств.
Согласно российским и европейским флебологическим стандартам, для системной терапии варикоза обязательно необходим комплексный подход, о котором уже говорилось выше в статье.
- Венотонизирующее действие. Дает возможность бороться с несостоятельностью клапанного аппарата сосудов. В норме кровь движется по сосудам ног снизу-вверх — против действия силы земного притяжения. Это происходит благодаря сокращению икроножных мышц в процессе движения и физических нагрузок, а также благодаря наличию специальных клапанов на внутренней поверхности стенки вены, которые препятствуют обратному току крови. Однако под влиянием разного рода провоцирующих факторов клапаны ослабевают и начинают пропускать кровь в обратном направлении. В результате в поверхностных венах скапливается избыточный объем крови, что приводит к постепенному растяжению их стенок.
- Ангиопротекторное действие. Направлено на укрепление растянувшихся стенок сосудов — восстановление их упругости и эластичности. Под давлением венозного рефлюкса (патологического сброса крови сверху-вниз) кровь застаивается в венах, стенки сосудов истончаются и жидкость получает возможность проникать в соседние ткани. Возникают отеки, которые, в свою очередь, приводят к нарушению трофики.
- Антиагрегантное действие. Направлено на борьбу с трофическими нарушениями и на восстановление реологических показателей крови (снижение ее вязкости и риска образования тромбов). Так называемая густая кровь — это очень частый спутник заболевания, ведь не столько опасен сам варикоз, сколько венозный тромбоз, появляющийся на его фоне. Нарушение тока крови способствует накоплению в мелких кровеносных сосудах продуктов метаболизма, это вызывает сгущение крови и провоцирует появление свободных радикалов и медиаторов воспалительной реакции. Все эти факторы в комплексе ухудшают текучесть крови и приводят к ее сгущению.
В идеале системный венотонизирующий препарат должен работать одновременно во всех направлениях, чтобы достичь наилучшего эффекта без приема дополнительных препаратов. Как правило, это преимущество также обеспечивает более компактный курс лечения (поскольку действует сразу на все аспекты проблемы варикоза) и хорошую экономию средств.
В наш список вошли только наиболее известные среди потребителей безрецептурные венотонизирующие препараты, тогда как фактически их, конечно, намного больше.
Монопрепараты, содержащие в своем составе только один вид активных ангиопротекторов:
Комбинированные венотоники, содержащие в составе сразу несколько активных ангиопротекторов и благодаря этому обладающие комплексом действий на все звенья проблемы варикоза:
Если вы уже в группе риска по развитию варикозной болезни, по возможности откажитесь от длительного пребывания на солнце, не сидите по несколько часов в одном положении — даже в офисе постарайтесь найти пару минут на разминку. Обязательно почаще ходите пешком, а если живете на верхнем этаже, откажитесь от лифта и пользуйтесь лестницей — при подъеме кровь хорошо прокачивается по сосудам. Помните, что снизить опасность развития варикозной болезни можно, только изменив образ жизни.
Понятие такого заболевания, как венозная недостаточность, по своей сути объединяет в себе одновременно несколько патологических состояний сосудистой системы. Данным недугом страдает почти половина населения планеты.
По статистике, у каждого второго россиянина имеются признаки хронической венозной недостаточности, причем у некоторых пациентов наблюдается ее декомпенсированная форма. Считается, что в связи с условиями жизни в современном мире, развитие ХВН практически неизбежно.
Кто подвержен заболеванию?
К основной группе риска относятся женщины. Это связано с определенными особенностями организма, а также периодической сменой состояния здоровья. К основным причинам возникновения патологии относятся:
- гормональные сдвиги, приводящие к повышению уровня эстрогена в крови;
- беременность, повторные роды;
- ожирение;
- статические нагрузки, особенности проведения рабочего дня (постоянная ходьба или длительное вынужденное положение стоя в течение суток);
- пожилой возраст (чем старше человек — тем выше вероятность развития у него данного заболевания);
- прием некоторых препаратов, особенно гормональных контрацептивов;
- некоторые заболевания кишечника, приводящие к постоянным запорам;
- патологии соединительной ткани сосудов, которые могут передаваться по наследству.
Также существует ряд заболеваний, способствующих формированию недостаточности. К ним можно отнести следующие:
- врожденные аномалии вен нижних конечностей, глубоких и поверхностных, а также их анастомозов;
- запущенное варикозное расширение вен, длительно существующее;
- перенесенный тромбофлебит в анамнезе;
- повреждения костей и мягких тканей;
- флебопатии.
В последнее время участились случаи выявления ХВН при отсутствии каких-либо клинических симптомов, в связи с чем увеличился процент людей, имеющих запущенное состояние заболевания.
Для поддержки нормального функционирования вен, необходимо наличие следующих условий:
- Адекватная работа мышечной стенки сосудов.
- Состоятельность клапанного аппарата.
- Нормальная сократимость и изменение просвета вен.
Клиническая картина
О возможном наличии патологии могут свидетельствовать приведенные ниже симптомы. При их выявлении следует обратиться к специалисту (как правило, они являются признаком запущенной стадии венозной недостаточности). К ним относятся:
- Отеки. Характеризуются некоторым увеличением лодыжек в размерах. Данный признак становится заметным ближе к вечеру. Также, отеки проявляются при ношении носков: после их снятия остаются следы от резинок. В утреннее время отечность отсутствует.
- Тяжесть в ногах. Некоторые пациенты выявляют данный симптом на самых ранних стадиях заболевания, когда еще нет явных внешних признаков патологии. Более всего, тяжесть беспокоит в вечернее время и после физической нагрузки.
- Сосудистые звездочки. Дают о себе знать на любой стадии, характеризуются наружными изменениями кожных покровов в виде синюшных сосудистых ветвей, проявляющихся через слои эпидермиса.
- Боль в ногах. Говорит о значительных изменениях сосудистого русла и стойкой венозной недостаточности.
- Судороги. Обычно локализуются в области икроножных мышц, проявляются чаще всего в ночное время, чем доставляют пациенту значительный дискомфорт.
- Экзема, трофические язвы. Являются следствием явно нарушенного кровообращения и, как следствие, прекращения снабжения участка тканей питательными веществами.
Стоит отметить, что из-за депонирования в венах значительного объема крови, пациенты также могут жаловаться на головокружение, слабость, непереносимость физических нагрузок, обмороки. Больные плохо переносят жару, у них выражены когнитивные расстройства. При отсутствии соответствующей терапии, все это приводит к нарушению сердечной деятельности.

Симптомы.
Диагностика
При подозрении на заболевание, предпринимаются следующие диагностические процедуры:
- общий анализ крови: определение уровня гемоглобина, эритроцитов и лейкоцитов;
- биохимический анализ крови, который указывает на наличие сопутствующей патологии;
- УЗИ сосудов нижних конечностей с применением специального датчика: один из наиболее достоверных и простых способов определения состояния клапанов, степени застойных явлений, наличия тромбов, диаметра венозных стволов;
- рентгенографические методы — необходимы для уточнения диагноза (в том числе, с целью подготовки к оперативному вмешательству).
В целом, для постановки окончательного диагноза достаточно вышеперечисленных процедур (в совокупности с данными, полученными при осмотре и опросе пациента).
Степени болезни
На основании данных обследования, жалоб и клинической картины можно выделить четыре степени хронической венозной недостаточности:
Классификации
Если обратиться к первоисточнику болезни, выделяют следующие виды ХВН:
- вызванная врожденной аномалией;
- ставшая следствием неизвестной причины;
- развившаяся после перенесенного тромбоза или травмы как вторичная патология.
Конечно, заболевание может затрагивать лишь отдельные сосудистые элементы. На основании этого ей будет присвоена соответствующая локализация. К примеру, возможно поражение глубоких, коммуникативных и поверхностных вен. Уточнение анатомической зоны должно быть отражено в клиническом диагнозе.
Если брать во внимание патофизиологические аспекты, то можно определить следующие разновидности венозной недостаточности:
- ХВН с рефлюксом (обратным сбросом крови);
- ХВН с обструктивными явлениями (закупоркой сосуда);
- сочетание первых двух видов сразу.
Важной классификацией, используемой для признания инвалидности, является шкала оценки нетрудоспособности пациентов с явлениями лимфовенозной недостаточности нижних конечностей. Согласно данной типологии выделены следующие степени:
- 0 — полное отсутствие жалоб и клинических проявлений болезни;
- 1 — минимальная симптоматика (без необходимости обеспечения пациента специальными реабилитационными средствами);
- 2 — при использовании поддерживающих средств больной имеет возможность работать полный день;
- 3 — полная нетрудоспособность, даже при использовании спецсредств.
Основная классификация, которой пользуется большинство клиницистов, разделяет венозную недостаточность на три формы:
- основная, которая развивается в подавляющем большинстве случаев и поражает подкожную вену;
- клапанная форма, ведущая к изменениям в перфорантной вене;
- острая венозная недостаточность (как правило, диагностируется в основном магистральном венозном стволе).

Степени.
Выбор метода лечения
Перед тем, как назначить какой-либо вид терапии, врач полностью обследует пациента, устанавливает степень поражения сосудов нижних конечностей, наличие сопутствующих патологических состояний, а также осложнения хронической венозной недостаточности (если они имеются). После этого определяется необходимость хирургического вмешательства. По статистике, в удалении вен нуждаются порядка 10% больных, которым был поставлен этот диагноз. В эту группу лиц входят те пациенты, у которых был обнаружен значительный венозный сброс.
Кроме оперативного вмешательства, пациентам предлагается прием медикаментов, ношение поддерживающего белья, сеансы физиотерапии, а также малоинвазивные процедуры. Независимо от того, какой из лечебных способов будет использован, всегда должны соблюдаться следующие принципы успешной терапии ХВН:
- курс приема лекарств должен строго соблюдаться. Некоторым больным назначаются препараты на 1-1,5 месяца, другим — на 2-2,5 и более. Длительность лечения подбирается лечащим врачом;
- следует комбинировать различные методы между собой, чтобы добиться максимальных результатов;
- лечение должно подбираться строго индивидуально;
- так как часто курс терапии занимает достаточно длительное время, только взаимная заинтересованность врача и больного может принести пользу (к примеру,в случае отказа больного от долгого ношения компрессионного белья, продолжительных сеансов физиотерапии, лечение может не принести результата).
Интересен тот факт, что во многих классификациях присутствует нулевая степень заболевания, которая характеризуется полным отсутствием симптомов. Ее выделили с целью определения тактики ведения больных. При постановке данной степени врач скорее всего выберет наблюдение и профилактическое назначение медикаментов.
Первая и вторая степени требуют активного лечения лекарствами и использования антиварикозного белья. При третьей степени появляются трофические язвы, поэтому к основному лечению присоединяются санация и обработка ран, а также хирургическое удаление омертвевших тканей.
Любая венозная недостаточность нижних конечностей изначально лечится консервативно: выделяют таблетированные, гелевые и линиментные формы препаратов. К основным лекарствам можно отнести следующие группы:
- флеботоники: Детралекс, Венарус, Эскузан, Флебодиа (выпускаются в виде таблеток, мазей и гелей);
- местные противовоспалительные средства: мази с индометацином, диклофенаком, Феналгон, Мелоксикам и прочие;
- препараты, оказывающие воздействие на свойства крови: Дипиридамол, Гепариновая мазь, Аспирин, Клопидогрель;
- стероидные мази: Гидрокортизоновая, Акридерм;
- наружные средства для обработки раневой поверхности: Хлоргексидин, Перекись водорода, Мирамистин, Тетрациклиновая мазь, линимент Вишневского;
- системные антибиотики: Цефтриаксон, Ципрофлоксацин, Ампициллин.
Для успешной терапии лимфовенозной недостаточности нижних конечностей, врачи комбинируют препараты. Более того, не на всех стадиях показано назначение антибиотиков или кроворазжижающих средств. Поэтому нельзя заниматься самолечением — это может быть опасно для здоровья.

В некоторых случаях недостаточность последних стадий может быть компенсирована лишь посредством хирургических манипуляций. Они разделяются на малоинвазивные и травмирующие.
К числу первых можно отнести склеротерапию, лазерное воздействие. Более технически сложными и тяжелыми считаются следующие виды вмешательств:
- удаление поврежденной вены эндоскопическим методом;
- наложение шунта;
- восстановление клапанного аппарата.
Выбор способа и времени проведения операции определяется лечащим врачом по результатам обследования пациента. Безусловно, в каждом случае, в приоритете у специалиста будет наиболее оптимальный и органосохраняющий вариант, подходящий конкретному пациенту.
Все пациентам рекомендовано ежедневное использование антиварикозного белья. Оно обладает различной степенью сжатия, подбирается после постановки степени заболевания. Непосредственно хроническая лимфовенозная недостаточность нижних конечностей требует ежедневного использования трикотажа.
- Настойка каланхоэ для обтираний ног. Для приготовления необходимо: взять 50 граммов свежих зеленых листьев растения, измельчить их, залить 1 стаканом водки. Смесь настаивать в течение 1 недели в темном прохладном месте. Готовую настойку следует втирать в пораженные участки конечностей на ночь;
- Ванночки для ног с хвоей. Нужно собрать около килограмма зеленых иголок, залить их 5 литрами кипятка, настоять до приемлемой температуры (не более 40 градусов по Цельсию). Данный настой в теплом виде используется для приготовления ножных ванночек перед сном;
- Отвар рябины для приема внутрь: в термос насыпать 200 граммов сухой коры дерева, залить 500 милилитрами кипятка, закрыть крышкой и настаивать 10 часов. Пить полученное средство следует по ½ рюмки внутрь до еды трижды в день.
Важно помнить, что даже самые безобидные на первый взгляд народные средства обладают своим перечнем противопоказаний и побочных эффектов, поэтому выбирать рецепт, подходящий Вам, следует с осторожностью.
Профилактические меры
Если в Вашей семье есть родственники, у которых наблюдается патология вен, возможно следует обратить внимание на состояние своего здоровья и при необходимости пересмотреть свои привычки. К профилактическим мероприятиям можно отнести:
- контроль над массой тела;
- правильное, сбалансированное питание;
- активный образ жизни;
- отказ от вредных пристрастий;
- регулярное наблюдение у специалиста относительно хронических заболеваний;
- прохождение плановых медицинских осмотров;
- соблюдение рекомендаций врача;
- своевременное обращение в больницу при возникновении первых симптомов венозной недостаточности;
- ношение антиварикозного белья при беременности, стоячей работе, тяжелом физическом труде.
Нужно быть внимательнее и к своим близким: иногда человеку стоит указать о необходимости посещения профильного врача.
Осложнения
В основную их группу входят:
- тромбоз;
- тромбофлебит;
- венозное кровотечение;
- трофические незаживающие язвы.
Все перечисленные состояния не только обладают тяжелыми симптомами, но и бывают опасны для жизни. Кроме того, лечить осложнения — непростая задача, которая нередко отнимает много времени и при этом не всегда оказывается эффективной. По этой причине лучше своевременно избавляться от патологии.
Комплексное лечение венозной недостаточности нижних конечностей является совокупностью терапевтических мер воздействия на патологию. Чаще заболевание развивается, как последствие расстройства правильного оттока крови или вследствие формирования острого тромбоза глубоких вен ног. Нередко патологией страдают люди преклонного возраста, беременные женщины или те, кто ведет малоподвижный образ жизни.
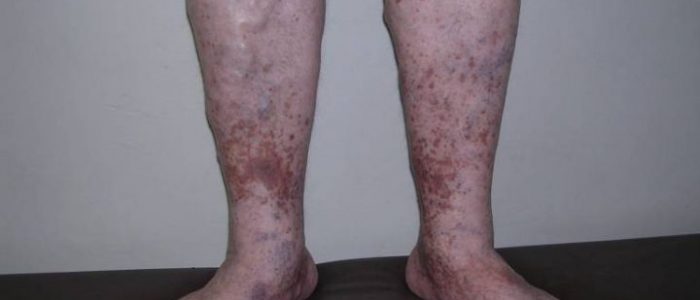
Причины образования
Если отток венозной крови затруднен, то в просвете вен увеличивается давление, и сосуды расширяются. В процессе застоя нарушается робота венозных клапанов, которые под давлением крови не могут нормально сомкнуться. Как результат венозная кровь двигается не только вверх, но и вниз. Это является начальным этапом развития патологии. При отсутствии лечения сосуды теряют эластичность, увеличивают свою проницаемость и образовывается региональный отек ног. Позже происходит нарушение трофики венозных сосудов. Венозная недостаточность может быть острой или хронической. Острая патология поражает глубокие вены, а хроническая развивается в поверхностных сосудах. Заболевание очень часто формируется на фоне других патологий сосудистой системы. Причины развития:
- нарушение гемодинамики;
- варикозная болезнь;
- врожденные аномалии развития сосудистой системы;
- флеботромбоз;
- травмы нижних конечностей.
Выделяют несколько катализаторов, способных запустить механизм развития патологии:
Симптомы заболевания
Острая венозная недостаточность развивается, как последствие закупорки сосудов. Патология формируется очень быстро, ее проявления ярко выражены и купируются довольно легко. Симптомы венозной недостаточности нижних конечностей при остром развитии:
- ощущения боли, распространяющиеся по всей длине конечности;
- боль, не проходящая при смене положения ног;
- синий окрас кожного покрова;
- выраженный рисунок вен на ногах.
Симптомы ХВН зависят от стадии прогрессирования болезни. Основным признаком патологии считается ощущение тяжести или распирания в ногах, которое исчезает после отдыха. Другие проявления представлены в таблице:
| Степень поражения | Симптомы |
| 1 | Отечность голени и лодыжки |
| Варикозные вены | |
| 2 | Гиперпигментация внутренней стороны голени в темный цвет |
| Кожа уплотняется, при нажатии на нее ощущается боль | |
| Экзема или дерматит | |
| Кожный зуд | |
| 3 | Венозны трофические язвы |
| Атрофия кожного покрова | |
| Деформация конечности |
Диагностика
Для постановки верного диагноза необходимо обратиться к специалисту. Венозная недостаточность определяется такими исследованиями:
- Биохимический и общий анализы крови. Определяют уровень гормонов, свойства крови и наличие воспалительного процесса.
- УЗД исследования. Показывает состояние вен, выявляет патологически расширенные участки сосудов.
- Флебография. Поможет определить функциональность венозных клапанов, наличие тромбозов.
Методы лечения
Лечение венозной недостаточности невозможно без средств для местного применения. Препараты необходимо наносить минимум 2 раза на день до исчезновения острой симптоматики. Очень часто назначают мази, которые представлены в таблице:
Иногда хроническая венозная недостаточность нижних конечностей требует лечения хирургическим путем. Во время операции проводится удаление поврежденных зон сосудов. Проводят такие процедуры:
- Склеротерапия. В полость вены вводятся вещества склерозанты. Они вызывают химические ожоги стенок сосудов, которые после слипаются и образовывается новый неповрежденный участок.
- Лигатурный метод. С помощью хирургических манипуляций перекрывается кровообращение в вене.
- Радиочастотная облитерация. На сосуды воздействуют током высокой частоты.
- Эндовазальная лазерная облитерация. Вена подвергается лазерной коррекции.
Лечить венозную недостаточность можно с помощью компрессии. Такая терапия актуальная только на начальных стадиях развития патологии или для профилактики болезни во время беременности. Современные бандажи с компрессионными свойствами изготовлены из специального материала, который помогает правильно распределять давление по всей длине ноги. Можно использовать чулки или гольфы, а иногда рекомендуется применение колгот. А также эффективно применяют процедуру пневматической переменной компрессии. Метод базируется на создании в тканях контролированных деформаций, которые выражаются сжатием, растяжением и смещением за счет внешнего механического дозированного воздействия. На больную ногу наносится медикаментозный крем, затем конечность укрывают натуральной тканью и надевают многосекционную пневматическую манжетку. Процедура длится около 40 минут, а давление варьируется от 60 до 90 мм рт. ст.
Функциональная венозная недостаточность характеризуется проявлением отечности и других симптомов патологии независимо от сосудистых поражений.
Терапия венозной недостаточности может проводиться нетрадиционными методами, только с разрешения врача. Несколько эффективных рецептов:

Лечебные компрессы можно делать с медом.
- Плоды каштана около 50 грамм измельчить в блендере и залить 200 грамм водки. Смесь должна настояться 24 часа, затем процедить настойку. Лекарство пьют по 10 капель 3 раза на день.
- Цветы каштана заливают 0,5 л водки. Настойку необходимо оставить в темном месте на 1 месяц. Готовую смесь принимают по 50 капель до еды.
- На марлевую салфетку накладывают мед. Компресс нужно приложить к пораженным участкам и оставить на ночь.
- К измельченным плодам каштана (5 штук) добавляют 2 ст. л. цветов этого же дерева и заливают 0,5 л масла. Смесь необходимо варить на паровой бане около 2 часов. Затем мазь процеживают и ставят в холодильник для остужения. Готовую мазь наносят 2 раза на день до исчезновения симптомов.
Возможные осложнения при течении заболевания
Без соответствующих мер воздействия патология может привести к серьезным последствиям. Пациента преследуют постоянные сильные боли, которые распространяются на всю пораженную конечность. При запущенных формах болезни формируются трофические язвы или тромбы. Эти патологии могут привести к инвалидности человека. А также заболевание грозит развитием таких осложнений:
- деформация конечности;
- тромбоз;
- изменения оттенка кожного покрова.
Профилактика
Людям, которые имеют предрасположенность к формированию патологии необходимо соблюдать некоторые рекомендации. Профилактические цели включают умеренные занятия спортом, отказ от горячих ванн, саун или бань, солярия. Не рекомендуется длительное пребывание на солнце, нельзя употреблять много жидкости, есть острую, соленую пищу. Очень полезно заниматься плаваньем, спортивной ходьбой или велоспортом. В профилактических целях можно посещать сеансы массажа, проводить витаминотерапию, особенно полезные поливитаминные комплексы, содержащие микроэлементы.
Читайте также:


