Границы и внешние ориентиры голеностопного сустава
1. Изучить топографическую анатомию образований ягодичной области.
2. Изучить топографическую анатомию образований бедра.
3. Разобрать топографо-анатомические особенности строения тазобедренного сустава.
4. Изучить топографическую анатомию области коленного сустава, особенности его строения.
5. Изучить топографическую анатомию голени.
6. Изучить топографическую анатомию голеностопного сустава и стопы.
Продолжительность занятия – 4 часа.
- Организационная часть – 5 мин.
- Контроль исходного уровня знаний (письменно) – 10 мин.
- Разбор темы занятия – 1 час 20 мин.
- Самостоятельная работа студентов – 1 час.
- Контроль итогового уровня знаний (письменно) – 20 мин.
- Заключение, задание на дом – 5 мин.
1. Биологический материал ( влажные макропрепараты, формоловый труп).
2. Набор хирургических инструментов для препарирования.
3. Набор схем, таблиц, слайдов по теме занятия.
Контрольные вопросы:
1. Границы, внешние ориентиры ягодичной области и бедра.
2. Клетчаточные пространства ягодичной области и бедра.
3. Мышечно-фасциальные ложа бедра, иннервация групп мышц бедра.
4. Топография сосудисто-нервных образований ягодичной области, их
проекция на кожу.
5. Топография сосудисто-нервных элементов бедра, их проекция на кожу.
6. Топография мышечной и сосудистой лакун, их содержимое.
7. Топография бедренного треугольника, ветви бедренной артерии отходящие от неё в пределах этого треугольника.
8. Топография бедренного канала.
9. Топография запирательного канала, его содержимое.
10. Топография канала приводящих мышц бедра, его содержимое.
11. Топография и проекция большой подкожной вены.
12. Особенности строения тазобедренного сустава.
13. Границы, внешние ориентиры областей коленного и голеностопного суставов, голени и стопы.
14. Особенности строения коленного сустава.
15. Строение подколенной ямки, её содержимое, сосудисто-нервные образования, их синтопия.
16. Границы Жоберовой ямки, её практическое значение.
17. Мышечно-фасциальные ложа голени и стопы, иннервация групп мышц.
18. Клетчаточные пространства голени и стопы, подколенной ямки. Пути распространения гнойных процессов.
19. Топография сосудисто-нервных пучков голени, их проекция.
20. Строение голенно-подколенного (Груберовского) канала, верхнего и нижнего мышечно-малоберцовых каналов, их содержимое.
21. Особенности строения голеностопного сустава.
22. Строение медиального лодыжечного канала, его содержимое.
23. Практические суставы стопы.
24. Топография сосудисто-нервных образований стопы, их проекция.
25. Формирование коленного артериального окольного круга кровообращения.
Вопросы для самоподготовки с выполнением в рабочих тетрадях:
1. Зарисуйте схему поперечного распила бедра в средней трети.
2. Укажите на схеме и опишите линию Розера-Нелатона, её практическое значение.
3. Зарисуйте схему артериального коллатерального круга кровообращения области тазобедренного сустава.
4. Зарисуйте схему поперечного среза голени на уровне средней трети.
5. Зарисуйте схему формирования коллатерального артериального круга коленного сустава, укажите места возможной перевязки магистральной артерии.
Варианты вопросов по программированному контролю:
А) Вопросы на подстановку (исходный уровень):
1. Укажите стенки бедренного канала (при наличии бедренной грыжи): а) …, б) …, в) …, г) ….
2. Перечислите клетчаточные пространства ягодичной области: а) …, б) …, в) …, г) ….
3. Какие анатомические образования ограничивают Жоберову ямку: а)…, б) …, в) …, г) ….
4. Назовите основные артерии стопы: а) …, б) …, в) ….
Б) Ситуационные задачи (итоговый уровень):
1. У больного облитерирующий эндартериит бедренной артерии осложнился тромбозом артерии на уровне сосудистой лакуны. Укажите, по каким коллатералям будет осуществляться кровоснабжение нижней конечности?
2. У больного запирательная грыжа. Укажите, какими наружными и внутренними ориентирами должен руководствоваться хирург для обнажения грыжевого мешка со стороны ложа приводящих мышц бедра?
3. У больного гнойное воспаление коленного сустава (гонит) осложнилось распространением гноя в глубокое клетчаточное пространство голени. Укажите возможный путь распространения гноя?
4. Больному произведена костно-пластическая ампутация голени, при которой опил большеберцовой кости закрыт трансплантатом из пяточной кости. В послеоперационном периоде наступил некроз костного пяточного трансплантата. Укажите, за счет повреждения каких сосудов возникло данное осложнение?
Покажите на препарате:
1. Бедренную артерию.
2. Бедренную вену.
3. Бедренный нерв.
4. Бедренный треугольник.
5. Большую скрытую подкожную вену бедра.
6. Большое седалищное отверстие.
7. Большой вертел бедренной кости.
8. Большую приводящую мышцу бедра.
9. Большую ягодичную мышцу.
10. Верхнее отверстие канала приводящих мышц бедра.
11. Верхний ягодичный нерв.
12. Верхнюю ягодичную артерию.
13. Верхнюю близнецовую мышцу.
14. Внутреннее отверстие бедренного канала.
15. Внутренний надмыщелок бедренной кости.
16. Глубокую артерию бедра.
17. Гребенчатую мышцу.
18. Грушевидную мышцу.
19. Двуглавую мышцу бедра.
20. Длинную приводящую мышцу бедра.
21. Заднее мышечно-фасциальное ложе бедра.
22. Запирательное отверстие.
23. Запирательную артерию.
24. Запирательный канал.
25. Запирательный нерв.
26. Квадратную мышцу бедра.
27. Короткую приводящую мышцу бедра.
28. Латеральную артерию, окружающую бедренную кость.
30. Линию Розера-Нелатона.
31. Лонный бугорок.
32. Малое седалищное отверстие.
33. Медиальное мышечно-фасциальное ложе бедра.
34. Медиальную артерию, окружающую бедренную кость.
35. Мышечную лакуну.
36. Надгрушевидное отверстие.
37. Наружный кожный нерв бедра.
38. Нежную мышцу.
39. Нижнее отверстие канала приводящих мышц бедра.
40. Нижний ягодичный нерв.
41. Нижнюю ягодичную артерию.
42. Нисходящую артерию колена.
43. Переднее мышечно-фасциальное ложе бедра.
44. Переднее отверстие канала приводящих мышц бедра.
45. Подгрушевидное отверстие.
46. Подкожный нерв.
47. Полуперепончатую мышцу.
48. Полусухожильную мышцу.
49. Портняжную мышцу.
50. Приводящий канал.
51. Проекционную линию седалищного нерва.
52. Прямую мышцу бедра.
53. Седалищный бугор.
54. Седалищный нерв.
55. Сосудистую лакуну.
56. Среднюю ягодичную мышцу.
57. Срамной нерв в ягодичной области.
58. Сухожилие внутренней запирательной мышцы.
59. Большеберцовый нерв.
60. Бугристость большеберцовой кости.
61. Верхний мышечно-малоберцовый канал.
62. Верхний срединный заворот капсулы коленного сустава.
63. Глубокий малоберцовый нерв
64. Голенно-подколенный канал.
65. Головку малоберцовой кости.
66. Длинную малоберцовую мышцу.
67. Длинный разгибатель большого пальца.
68. Длинный разгибатель пальцев.
69. Длинный сгибатель большого пальца.
70. Длинный сгибатель пальцев.
71. Заднюю большеберцовую артерию.
72. Заднюю большеберцовую вену.
73. Заднюю большеберцовую мышцу.
74. Икроножную мышцу.
75. Икроножный нерв.
76. Камбаловидную мышцу.
77. Короткую малоберцовую мышцу.
78. Латеральную лодыжку.
79. Латеральную подошвенную артерию.
80. Латеральный кожный нерв голени.
81. Латеральный подошвенный нерв.
82. Латеральный тыльный кожный нерв стопы.
83. Малоберцовую артерию.
84. Малую подкожную вену.
85. Медиальную лодыжку.
86. Медиальную подошвенную артерию.
87. Медиальный подошвенный нерв.
88. Медиальный кожный нерв голени.
89. Медиальный тыльный кожный нерв стопы.
91. Наружное фасциальное ложе голени.
92. Нижний мышечно-малоберцовый канал.
93. Общий малоберцовый нерв.
94. Переднее фасциальное ложе голени.
95. Переднюю большеберцовую артерию.
96. Переднюю большеберцовую вену.
97. Переднюю большеберцовую мышцу.
98. Поверхностный малоберцовый нерв.
99. Подколенную артерию.
100. Подколенную вену.
101. Подколенную мышцу.
102. Подошвенный апоневроз.
103. Подошвенную мышцу.
104. Проекционную линию задней большеберцовой артерии.
105. Проекционную линию передней большеберцовой артерии.
106. Промежуточный тыльный кожный нерв стопы.
107. Пяточное (Ахиллово) сухожилие.
108. Собственную связку надколенника.
109. Среднее мышечно-фасциальное ложе подошвы.
110. Сухожильную дугу камбаловидной мышцы.
111. Тыльную артерию стопы.
1. Изучить соответствующие разделы учебника.
2. Ответить на контрольные вопросы.
3. Изучить графы логических структур, схемы, таблицы.
4. Ознакомиться с биологическим материалом.
Рекомендуемая литература:
ПРАКТИЧЕСКОЕ ЗАНЯТИЕ № 4
Тема занятия: Оперативная хирургия конечностей.
Границы области голеностопного сустава могут быть определены двумя плоскостями: верхняя, горизонтальная, проходит через основания обеих лодыжек, нижняя – косо, от верхушки одной лодыжки через подошву к верхушке другой лодыжки, а затем через тыл стопы.
Мягкие ткани, прикрывающие голеностопный сустав, окружают его со всех 4-х сторон, и соответственно этому можно подразделить описываемую область на 4 отдела: передний (между обеими лодыжками), медиальный (между медиальной лодыжкой и краем ахиллова сухожилия), латеральный (между латеральной лодыжкой и ахилловым сухожилием), задний (соответствует ахиллову сухожилию).
Передняя область голеностопного сустава
Кожа тонкая, подвижная.
Подкожная жировая клетчатка развита слабо. В клетчатке кпереди от медиальной лодыжки проходят большая подкожная вена ноги (v. saphena magna) вместе с подкожным нервом (n. saphenus), а латеральнее ветви поверхностного малоберцового нерва (n. peroneus superficialis).
Собственная фасция уплотняется и формирует 2 связки: верхний и нижний удерживатели сухожилий-разгибателей (retinaculum mm. extensorum superius et retinaculum mm. extensorum inferius). От retinaculum mm. extensorum вглубь отходят перегородки, которые делят пространство под удерживателями на 3 костно-фиброзных канала. В них проходят сухожилия разгибателей, окруженные синовиальными влагалищами. Медиальный канал содержит сухожилие передней большеберцовой мышцы, латеральный – сухожилия длинного разгибателя пальцев. В срединном канале проходят сухожилие длинного разгибателя большого пальца и a. tibialis anterior с двумя венами и n. peroneus profundus (сосудисто-нервный пучок лежит кнаружи от сухожилия). Влагалища сухожилий между собой и с полостью голеностопного сустава не сообщаются.
Глубже сухожилий-разгибателей лежит капсула голеностопного сустава.
Область медиальной лодыжки
Подкожная жировая клетчатка представлена слабо.
Собственная фасция утолщается, формирует удерживатель сухожилий-сгибателей (retinaculum mm. flexorum), натянутый между медиальной лодыжкой и пяточной костью.
Область xарактеризуется наличием костно-фиброзного лодыжкового канала (canalis malleolaris). Стенками канала являются: медиально – удерживатель сухожилий-сгибателей, латерально – медиальная лодыжка и пяточная кость.
Канал пропускает, идущие на подошву, сухожилия мышц глубокого слоя задней поверхности голени и сосудисто-нервный пучок задней поверхности голени. Сразу за медиальной лодыжкой лежит сухожилие задней большеберцовой мышцы, затем сухожилие длинного сгибателя пальцев, за ним – задняя большеберцовая артерия с венами, кзади от нее – большеберцовый нерв и еще кзади и глубже – сухожилие длинного сгибателя I пальца.
Сосудисто-нервный пучек проецируется на середине расстояния между медиальной ладыжкой и пяточной костью. Артерия и нерв делятся в канале на медиальные и латеральные подошвенные ветви (aa. et nn. plantares medialis et lateralis), которые вместе с сухожилиями длинного сгибателя пальцев и I пальца проникают на подошвенную поверхность стопы в пяточный канал (canalis calcaneus).
Задний отдел области
Кожа утолщена, образует поперечные складки.
Подкожная клетчатка развита слабо. В ней и на фасции находится артериальная пяточная сеть, образованная пяточными ветвями задней большеберцовой и малоберцовой артерий, а также ветвями подошвенных артерий.
Собственная фасция охватывает ахиллово сухожилие двумя пластинками, образуя футляр. Ахиллово сухожилие прикрепляется широким основанием к пяточному бугру. Между сухожилием и пяточным бугром располагается bursa tendinis calcanei.
Латеральный отдел области
В подкожной клетчатке позади латеральной лодыжки проходят малая подкожная вена ноги (v. saphena parva) и икроножный нерв (n. suralis).
Собственная фасция утолщается и формирует 2 связки, идущие от латеральной лодыжки к пяточной кости: верхний и нижний удерживатели сухожилий малоберцовых мышц (retinaculi mm. peroneorum superius et inferius).
Под верхним удерживателем проходят сухожилия малоберцовых мышц в одном общем синовиальном влагалище. Синовиальное влагалище не сообщается с полостью голеностопного сустава. Под нижним удерживателем сухожилия малоберцовых мышц заключены в отдельные синовиальные влагалища.
Голеностопный сустав является опорной точкой скелета нижней конечности человека. Именно на это сочленение падает вес тела при ходьбе, беге, занятиях спортом. В отличие от коленного сустава, стопа выдерживает нагрузки не движением, а весом, что сказывается на особенностях её анатомии. Строение голеностопа и других отделов стопы играет важную клиническую роль.
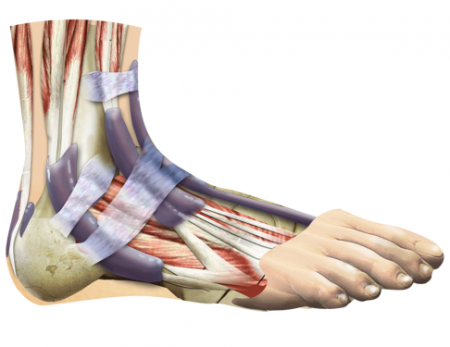
Анатомия стопы
Прежде чем говорить о строении различных отделов стопы, следует упомянуть, что в этом отделе ноги органично взаимодействуют кости, связочные структуры и мышечные элементы.
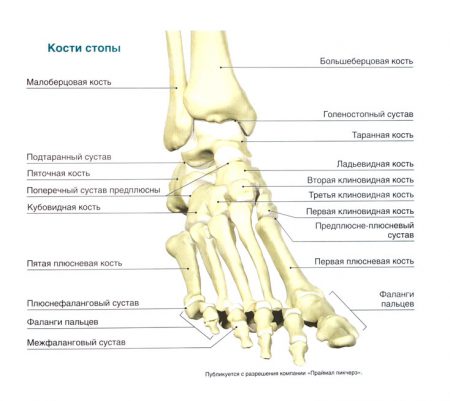
В свою очередь, костный скелет стопы разделен на предплюсну, плюсну и фаланги пальцев. Кости предплюсны сочленяются с элементами голени в голеностопном суставе.
Одной из самых крупных костей предплюсны является таранная кость. На верхней поверхности имеется выступ, называемый блоком. Этот элемент с каждой стороны соединяется с малоберцовой и большеберцовой костями.
В боковых отделах сочленения имеются костные выросты – лодыжки. Внутренняя является отделом большеберцовой кости, а наружная – малоберцовой. Каждая суставная поверхность костей выстлана гиалиновым хрящом, который выполняет питательную и амортизирующую функции. Сочленение является:
- По строению – сложным (участвуют более двух костей).
- По форме – блоковидным.
- По объему движения – двуосным.
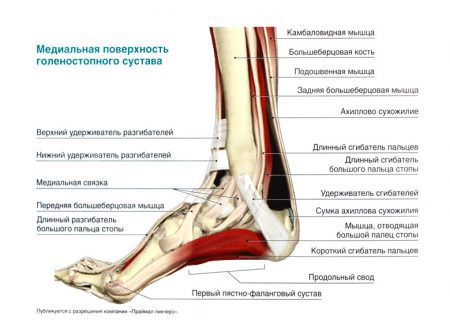
Удержание костных структур между собой, защита, ограничение движений в суставе возможны благодаря наличию связок голеностопного сустава. Описание этих структур стоит начать с того, что они делятся в анатомии на 3 группы. К первой категории относятся волокна, соединяющие кости голени человека между собой:
- Межкостная связка – нижний отдел мембраны, натянутой по всей длине голени между её костями.
- Задняя нижняя связка – элемент, препятствующий внутреннему повороту костей голени.
- Передняя нижняя малоберцовая связка. Волокна этой структуры направляются от большеберцовой кости к наружной лодыжке и позволяют удерживать стопу от наружного поворота.
- Поперечная связка – небольшой волокнистый элемент, обеспечивающий фиксацию стопы от поворота внутрь.
Кроме перечисленных функций волокон, они обеспечивают надежное прикрепление хрупкой малоберцовой кости к мощной большеберцовой. Второй группой связок являются наружные боковые волокна:
- Передняя таранно-малоберцовая
- Задняя таранно-малоберцовая.
- Пяточно-малоберцовая.
Наконец, третьей группой волокон являются внутренние боковые связки:
- Большеберцово-ладьевидная.
- Большеберцово-пяточная.
- Передняя большеберцово-таранная.
- Задняя большеберцово-таранная.
Аналогично анатомии предыдущей категории волокон, эти связки начинаются на внутренней лодыжке и удерживают от смещения кости предплюсны.
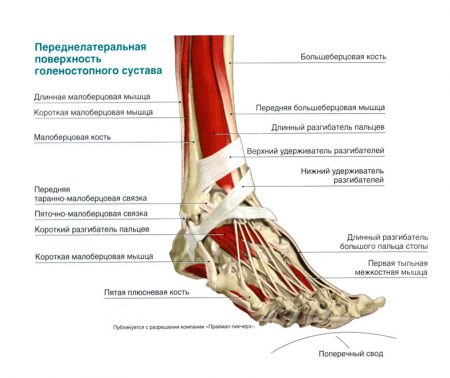
Движения в сочленении, дополнительная фиксация элементов достигаются посредством мышечных элементов, окружающих голеностоп. Каждая мышца имеет определенную точку крепления на стопе и собственное назначение, однако объединить структуры в группы можно по преобладающей функции.
К мышцам, участвующим в сгибании, относятся задняя большеберцовая, подошвенная, трехглавая, длинные сгибатели большого пальца и других пальцев стопы. За разгибание отвечают передняя большеберцовая, длинный разгибатель большого пальца, длинный разгибатель других пальцев.
Третьей группой мышц являются пронаторы – эти волокна вращают голеностоп внутрь к средней линии. Ими являются короткая и длинная малоберцовые мышцы. Их антагонисты (супинаторы): длинный разгибатель большого пальца, передняя малоберцовая мышца.
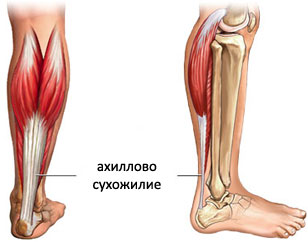
Голеностопный сустав в заднем отделе укрепляется самым крупным в организме человека ахилловым сухожилием. Образование формируется при слиянии икроножной и камбаловидной мышц в нижнем отделе голени.
Натянутое между мышечными брюшками и пяточным бугром мощное сухожилие играет важнейшую роль при движениях.
Важным клиническим моментом является возможность разрывов и растяжений этой структуры. В этом случае врач травматолог должен проводить комплексное лечение для восстановления функции.
Работа мышц, восстановление элементов после нагрузки и травмы, обмен веществ в суставе возможен благодаря особенной анатомии кровеносной сети, окружающей соединение. Устройство артерий голеностопа подобно схеме кровоснабжения коленного сочленения.
Передние и задние большеберцовые и малоберцовые артерии разветвляются в области наружной и внутренней лодыжек и охватывают сустав со всех сторон. Благодаря такому устройству артериальной сети возможно полноценное функционирование анатомической области.
Венозная кровь оттекает от этой области по внутренней и наружной сетям, которые формируют важные образования: подкожные и большеберцовые внутренние вены.
Голеностопный сустав объединяет кости стопы с голенью, но между собой небольшие фрагменты нижнего отдела конечности также соединены небольшими сочленениями:
- Пяточная и таранная кости человека участвуют в формировании подтаранного сустава. Вместе с таранно-пяточно-ладьевидным сочленением он объединяет кости предплюсны – заднего отдела стопы. Благодаря этим элементам объем вращения увеличивается до 50 градусов.
- Кости предплюсны соединяются со средней частью скелета стопы предплюсне-плюсневыми суставами. Эти элементы укреплены длинной подошвенной связкой – важнейшей волокнистой структурой, которая формирует продольный свод и препятствует развитию плоскостопия.
- Пять плюсневых косточек и основания базальных фаланг пальцев соединяются плюсне-фаланговыми суставами. А внутри каждого пальца имеется два межфаланговых сустава, объединяющих небольшие кости между собой. Каждый из них укреплен по бокам коллатеральными связками.
Эта непростая анатомия стопы человека позволяет ей сохранять баланс между подвижностью и функцией опоры, что очень важно для прямохождения человека.
Функции
Строение голеностопного сустава прежде всего направлено на достижение нужной для ходьбы подвижности. Благодаря слаженной работе мышц в суставе возможны движения в двух плоскостях. Во фронтальной оси голеностоп человека совершает сгибание и разгибание. В вертикальной плоскости возможно вращение: внутрь и в небольшом объеме наружу.
Кроме двигательной функции голеностопный сустав имеет опорное значение.
Кроме того, благодаря мягким тканям этой области осуществляется амортизация движений, сохраняющая костные структуры в целости.
Диагностика

В таком сложном элементе опорно-двигательного аппарата, как голеностоп могут происходить различные патологические процессы. Чтобы обнаружить дефект, визуализировать его, правильно поставить достоверный диагноз, существуют различные методы диагностики:
- Рентгенография. Самый экономичный и доступный способ исследования. В нескольких проекциях делаются снимки голеностопа, на которых можно обнаружить перелом, вывих, опухоль и другие процессы.
- УЗИ. На современном этапе диагностики используется редко, так как в отличие от коленного сустава, полость голеностопа небольшая. Однако метод хорош экономичностью, быстротой проведения, отсутствием вредного воздействия на ткани. Можно обнаружить скопление крови и отек в суставной сумке, инородные тела, визуализировать связки. Описание хода процедуры, увиденных результатов даёт врач функциональной диагностики.
- Компьютерная томография. КТ применяется для оценки состояния костной системы сустава. При переломах, новообразованиях, артрозе эта методика является наиболее ценной в диагностическом плане.
- Магнитно-резонансная томография. Как и при исследовании коленного сустава, эта процедура лучше любой другой укажет на состояние суставных хрящей, связок, ахиллова сухожилия. Методика дорогостоящая, но максимально информативная.
- Атроскопия. Малоинвазивная, низкотравматичная процедура, которая включает введение в капсулу камеры. Врач может своими глазами осмотреть внутреннюю поверхность сумки и определить очаг патологии.
Инструментальные методы дополняются результатами врачебного осмотра и лабораторных анализов, на основании совокупности данных специалист выносит диагноз.
Патология голеностопного сочленения
К сожалению, даже такой прочный элемент, как голеностопный сустав склонен к развитию болезней и травматизации. Самыми частыми заболеваниями голеностопа являются:
- Остеоартроз.
- Артрит.
- Травмы.
- Разрывы ахиллова сухожилия.
Как заподозрить заболевания? Что делать в первую очередь и какому специалисту нужно обращаться? Нужно разобраться в каждой из перечисленных болезней.
Голеностопный сустав часто подвергается развитию деформирующего артроза. При этой патологии из-за частого напряжения, травматизации, недостатка кальция возникает дистрофия костей и хрящевых структур. Со временем на костях начинают формироваться выросты – остеофиты, которые нарушают объем движений.
Патология проявляется болями механического характера. Это значит, что симптомы нарастают к вечеру, усиливаются после нагрузки и ослабевают в покое. Утренняя скованность кратковременная или отсутствует. Наблюдается постепенное снижение подвижности в голеностопном суставе.
С такими симптомами нужно обращаться к врачу терапевту. При необходимости, развитии осложнений врач назначит консультацию с другим специалистом.
После диагностики пациенту будет порекомендована медикаментозная коррекция, физиопроцедуры, лечебные упражнения. Важно соблюдать требования врача, чтобы не допустить деформаций, требующих оперативного вмешательства.
Воспаление сочленения может встречаться при попадании в полость инфекции или развитии ревматоидного артрита. Голеностопный сустав может воспаляться также вследствие отложения солей мочевой кислоты при подагре. Это бывает даже чаще, чем подагрическая атака коленного сустава.
Патология проявляет себя болями в суставе во второй половине ночи и утром. От движения боль ослабевает. Симптомы купируются приемом противовоспалительных средств (Ибупрофен, Найз, Диклофенак), а также после использования мазей и гелей на область голеностопа. Также можно заподозрить болезнь по одновременному поражению коленного сустава и сочленений кисти.
Заболеваниями занимаются врачи ревматологи, которые назначают базисные средства для устранения причины болезни. При каждом заболевании имеются свои препараты, которые призваны остановить прогрессирование воспаления.
Для устранения симптомов назначается терапия, сходная с лечением артроза. Она включает спектр физиометодик и медикаментозных средств.
Важно отличить от других причин инфекционный артрит. Обычно он проявляется яркой симптоматикой с интенсивными болями и отечным синдромом. В полости сочленения скапливается гной. Лечение проводится антибиотиками, необходим постельный режим, часто требуется госпитализация пациента.

При прямой травматизации голеностопного сустава в спорте, при дорожно-транспортных происшествиях, на производстве могут повреждаться различные ткани сочленения. Повреждение вызывает перелом костей, разрыв связок, нарушение целостности сухожилий.
Общими симптомами будут: боль после получения травмы, отек, снижение подвижности, невозможность встать на поврежденную конечность.
После получения травмы голеностопа нужно приложить к месту травмы лёд, обеспечить покой для конечности, затем обратиться в травмпункт. Врач травматолог после осмотра и проведения диагностических исследований назначит комплекс лечебных мероприятий.
Терапия чаще всего включает иммобилизацию (обездвиживание конечности ниже коленного сустава), назначение противовоспалительных, обезболивающих средств. Иногда для устранения патологии требуется оперативное вмешательство, которое может выполняться классическим путем или с помощью артроскопии.
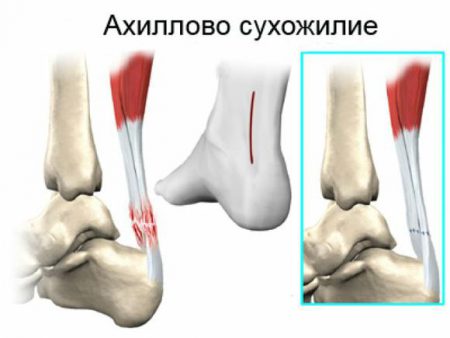
Во время спортивных нагрузок, при падении на ногу, прямом ударе по задней поверхности голеностопа может произойти полный разрыв ахиллова сухожилия. В этом случае пациент не может встать на носки, разогнуть стопу. В области повреждения формируется отек, скапливается кровь. Движения в суставе крайне болезненны для пострадавшего человека.
Врач-травматолог с большой вероятностью порекомендует оперативное лечение. Консервативная терапия возможна, однако при полном разрыве сухожилия малоэффективна.
2. глубокими – локализующимися в межмышечных промежутках голени и canalis cruropopliteus. Флегмоны глубокого фасциального ложа задней области голени могут рас-пространяться по ходу сосудов в соседние области (подколенную ямку, переднюю область голени, стопу).
Область голеностопного сустава
Границы:
1. верхняя – круговая линия, проведенная над основаниями лодыжек;
2. нижняя – две линии, проведенные между верхушками лодыжек через подошву и тыл стопы.
Из практических соображений выделяют переднюю, медиальную, латеральную и заднюю области.
1. В передней области кожа тонкая, подвижная.
2. Подкожная клетчатка выражена слабо, в ней проходят притоки v. saphena magna, ветви n. saphenus, n. peroneus superficialis.
3. Собственная фасция уплотнена, имеет вид связок – удерживателей разгибателей. Крестообразная связка отдает отроги к капсуле сустава, образуя 3 фиброзных канала, в которых лежат сухожилия разгибателей, окруженные синовиальными влагалищами. Через средний канал на тыл стопы проходит передняя большеберцовая артерия с глубоким малоберцовым нервом.
В медиальной области собственная фасция образует удерживатель сухожилий-сгибателей, который перекидывается между медиальной лодыжкой и пяточной костью, формируя лодыжковый канал (canalis malleolaris). В канале проходят сухожилия сгибателей пальцев, а также задняя большеберцовая артерия с венами и большеберцовый нерв. Сухожилия отделены друг от друга фиброзными перегородками и окружены синови-альными влагалищами. Сосудисто-нервный пучок имеет собственный фасциальный футляр, на выходе из канала делится на медиальный и латеральный сосудисто-нервные пучки подошвы.
В латеральной области голеностопного сустава в подкожной клетчатке расположены истоки v. saphena parva и n. suralis. Собственная фасция образует два удерживателя (верхний и нижний) малоберцовых мышц, ограничивающих латеральный лодыжковый канал. В нем проходят сухожилия длинной и короткой малоберцовых мышц, окруженные общим синовиальным влагалищем.
В задней области кожа толстая, складчатая. В подкожной клетчатке находятся артериальные анастомозы между пяточными ветвями задней большеберцовой и малоберцовой артерий. Собственная фасция образует футляр для пяточного сухожилия, под которым в области пяточного бугра находится синовиальная сумка.
Область стопы
На стопе различают тыльную и подошвенную поверхности.
На тыле стопы кожа тонкая, легко травмируется (ссадины, потертости). Кожа иннервируется ветвями nn. peroneus superficialis, suralis, saphenus, peroneus profundus. В подкожной клетчатке находится венозная сеть, от которой начинаются истоки vv. saphena magna et parva. В дистальной части стопы расположена связанная с названной сетью венозная дуга, в которую впадают вены пальцев.
Под плотной собственной фасцией проходят сухожилия длинных разгибателей пальцев, короткие разгибатели пальцев, а также ствол a. dorsalis pedis (продолжение передней большеберцовой артерии) с одноименными венами и n. peroneus profundus. Самые глубокие мышцы – 4 тыльные межкостные, покрытые межкостной фасцией.
A. dorsalis pedis отдает следующие ветви: латеральные и медиальные предплюсневые артерии; дугообразную артерию, из которой начинаются три тыльные плюсневые артерии; глубокую подошвенную ветвь, анастомозирующую с латеральной подошвенной артерией.
Послойная топография
1. На подошвенной поверхности стопы кожа плотная, толстая.
2. Подкожная клетчатка развита хорошо, пронизана фиброзными пучками, соединяющими кожу с подошвенным апо-неврозом.
3. Подошвенный апоневроз, натянутый между пяточным бугром и основаниями пальцев, играет существенную роль в формировании и удержании сводов стопы.
4. Подапоневротическое пространствостопы разделено двумя продольными фасциальными перегородками на вместилища для мышц: медиальное, латеральное и срединное.
Медиальное подапоневротическое ложе содержит m. flexor hallucis brevis, m. abductor hallucis и сухожилие длинного сгибателя большого пальца. В проксимальном отделе ложа выделяют пяточный канал, образованный m. abductor hallucis и пяточной костью и содержащий медиальный сосудисто-нервный пучок подошвы.
В латеральном подапоневротическом ложе находятся мышцы V пальца: mm. abductor, flexor, opponens digiti minimi.
Срединное ложе фасциальной перегородкой делится на поверхностное и глубокое. В поверхностном ложе находятся: m. flexor digitorum brevis, m. quadratus plantae, сухожилия m. flexor digitorum longus с червеобразными мышцами и m. adductor hallucis. Глубокое ложе содержит межкостные мышцы. Сосудисто-нервные пучки подошвенной области представ-лены медиальной и латеральной подошвенными артериями, венами и нервами. На уровне основания V плюсневой кости подошвенные артерии образуют arcus plantaris. От дуги начинаются плюсневые подошвенные артерии, из которых возникают пальцевые подошвенные артерии.
Топографо-анатомические особенности верхних и нижних конечностей у детей
Верхние и нижние конечности у детей грудного возраста относительно короткие и имеют почти одинаковую длину.
Кожа тонкая, эластичная и легко подвижна за счет хорошо развитой подкожной клетчатки. Характерно наличие поперечных кожных складок, выраженных в области плеча и бедра.
Собственная фасция на конечностях тонкая. Мышцы развиты слабо, при этом сгибатели выражены сильнее разгибателей. Относительно короткие сухожилия широко прикрепляются к надкостнице. После 13–15 лет удлинение сухожильной части мышц идет более интенсивно. Костные выступы, к которым прикрепляются сухожилия, не выражены.
Тело ключицы к моменту рождения окостеневает, эпифизарный хрящ сохранен лишь вблизи концов. Диафиз плечевой кости является окостеневшим, однако эпифизы хрящевые. На первом году жизни появляется ядро окостенения в области головки, от года до трех лет – в районе большого бугра, а на 3–5 году – в области малого бугра плечевой кости. В нижнем эпифизе в разное время возникают четыре точки окостенения, слияние которых происходит в возрасте 12–18 лет. Кости предплечья к моменту рождения недоразвиты, эпифизарные концы их хрящевые, а шиловидные отростки слабо выражены.
Кости запястья у новорожденного хрящевые, в центре каждой из них в разные сроки (1–15 лет) определяются очаги окостенения. Эпифизы метакарпальных костей хрящевые, и пункты окостенения появляются в них лишь в период от 1-го до 3-х лет; эпифизы фаланг окостеневают от 1-го до 4-х лет.
Диафизы длинных трубчатых костей нижней конечности у новорожденных представлены костной тканью, а эпифизы, входящие в коленный сустав, кости предплюсны (пяточная, таранная и кубовидная) уже имеют костные ядра. Бедренные кости располагаются параллельно друг другу, а не конвергируют книзу, как у взрослых. В отличие от взрослых, внутренний мыщелок бедра менее развит, чем наружный. Стопа новорожденного обычно уплощена.
Костномозговая полость в длинных трубчатых костях у новорожденных почти отсутствует, и интенсивное ее развитие начинается от 2 до 7 лет. У детей, в отличие от взрослых, в ка-налах располагается красный костный мозг. Между диафизом и эпифизом до окончания роста кости сохраняется прослойка росткового хряща (метаэпифизарная зона).
Рост трубчатых костей в длину идет неравномерно. Плечевая, лучевая и локтевая кости растут, в основном, за счет проксимального эпифиза, причем лучевая кость растет интенсивнее локтевой. На нижней конечности наиболее интенсивный рост происходит в области концов костей, образующих коленный сустав. Малоберцовая кость растет значительно быстрее, чем большеберцовая. Неравномерность роста трубчатых костей необходимо учитывать при оперативных вмешательствах на конечностях у детей, а именно – при ампутациях.
Надкостница у детей относительно толстая, обладает особой прочностью и редко повреждается при переломах (переломы происходят по типу "зеленой ветки").
Суставы к моменту рождения ребенка не сформированы. Капсула и связки тонкие, содержат мало соединительных волокон. Размеры полости суставов у детей относительно большие, чем у взрослых. С возрастом у детей формируются суставные поверхности костей, утолщается капсула, изменяется ее форма и линия прикрепления.
Суставная поверхность плечевой кости к моменту рождения слабо выражена и головка ее формируется с возрастом ребенка. Незаконченное развитие костей, образующих локтевой сустав, более позднее формирование наружного мыщелка плечевой кости, сочленяющегося с головкой луча, слабые мышцы, тонкая, больших размеров капсула сустава способствуют подвывиху головки. У детей часто наступает перелом в месте росткового хряща, при этом эпифиз остается в полости сустава. Такие переломы называют эпифизеолизами.
По мере функциональной нагрузки модулируется головка бедренной кости и углубляется вертлужная впадина. Шейка бедренной кости короткая, а угол, образованный ею и телом кости, тупой. Головка, дистальный эпифиз и шейка бедренной кости у новорожденных почти целиком хрящевые и полностью окостеневают лишь к 18 годам.
В коленном суставе коленная чашечка хрящевая. Крестообразные связки короткие и препятствуют полному разгибанию в суставе. С возрастом происходит удлинение этих связок и формирование суставных поверхностей коленного, голеностопного суставов и суставов стопы.
Читайте также:


