Эндопротезирование первого плюснефалангового сустава стопы
- Account
- Wishlist
- Checkout
- Cart
- Login
- Главная
- О Центре
- О сайте
- Свяжитесь с нами
- Лечение плоскостопия за 1 сутки
- Наши специалисты
- Пациентам
- Врачам
- Мастерам педикюра
- Видео о Центре
- Меню
- Меню
- Меню
- Меню
- Меню
- Меню
- Меню
- Меню
- Меню
- Меню
- Меню
- Меню
- Меню
- Меню
- Меню
- Меню
- Меню
- Меню
- Меню
- Меню
- Меню
- Меню
- Меню
- Меню
- Меню
- Меню
- Меню
- Меню
- Меню
- Меню
- Меню
- Меню
- Меню
- Меню

ЭНДОПРОТЕЗИРОВАНИЕ И АРТРОДЕЗИРОВАНИЕ СУСТАВОВ СТОПЫ (ЛЕЧЕНИЕ ТЯЖЕЛЫХ ФОРМ ДЕФОРМАЦИИ СТОП)
В результате различных заболеваний суставов (ревматоидного артрита, болезни Рейтера и др.), плоскостопия, травм, аутоиммунных поражений или анатомических особенностей строения возникает деформирующий артроз первого плюснефалангового сустава стопы (сустав в основании большого пальца). Деформирующий артроз приводит к разрушению суставных поверхностей и грубым изменениям формы сустава. Это приводит к ограничению движений и болям в области больших пальцев. Постепенно образуются болезненные выросты – шипы, которые могут, в итоге, пронзить кожу с образованием свища – отверстия с постоянно-подтекающей суставной жидкостью. Сильные боли, резкое ограничение амплитуды движений значительно ухудшают качество жизни пациента. Консервативные методы лечения ненадолго облегчают состояние пациента, вернуть обычную активность может оперативное лечение – эндопротезирование или артродезирование сустава первого пальца стопы.


Показания к эндопротезированию – начальная стадия деформирующего артроза первого плюснефалангового сустава стопы


Внешний вид одного из видов эндопротеза (слева), завершающий этап операции – эндопротез установлен (справа)



Рентгенограммы и функция стопы с установленным эндопротезом первого плюснефалангового сустава






Показания к артродезированию первого плюснефалангового сустава стопы (слева-направо): ревматоидный артрит, деформирующий артроз III стадии,
Примеры выполненных артродезов: рентгенограммы и (или) фото внешнего вида до и после операции (артродез состоялся, пластина удалена, восстановлена функция стопы)

При поражении суставов стопы возникает боль и ограничение подвижности, появляется хромота, затрудняется подбор удобной обуви.
В случаях, когда страдают малоподвижные суставы наилучший результат даёт артродез суставов.
Однако, для тех суставов, движения которых важны для нормальной ходьбы целесообразно выполнение эндопротезирования.
Эта операция показана при заболеваниях и деформациях суставов пальцев, в первую очередь – первого плюснефалангового (сустав в основании большого пальца), а также межфаланговых суставов 2-го, 3-го и 4-го пальцев.
Показания к эндопротезированию первого плюснефалангового сустава стопы
Первый плюснефаланговый сустав – основной сустав большого пальца. При явлениях артроза движения сопровождаются стойкой болью, а тугоподвижность сильно ограничивает возможность ходить и, особенно, бегать. Кроме того, артроз этого сустава часто сопровождается появлением костных шипов, которые деформируют стопу и затрудняют ношение обуви.
Этот сустав часто подвержен травмам. Вывих, внутрисуставной перелом и даже сильный ушиб могут способствовать развитию такого заболевания как артроз.
Межфаланговые суставы пальцев стопы часто подвергаются контрактуре при их деформации. Даже при устранении причины деформации, подвижность в межфаланговых суставах может не восстановиться.
В чём особенности операции?
Эндопротез для этого сустава сконструирован таким образом, чтобы обеспечить максимальную подвижность сустава после операции.
Методика операции предусматривает минимальное удаление костной ткани и сохранность всех сухожилий, необходимых для нормальных движений сустава.
Эндопротезирование плюснефалангового сустава может быть полным или однокомпонентным. В первом случае эндопротез состоит из двух компонентов: один замещает разрушенную суставную поверхность плюсневой кости, другой – суставную поверхность фаланги первого пальца. Однокомпонентное эндопротезирование предполагает установку только одной искусственной суставной поверхности – головки плюсневой кости.
Как выполняется операция?
Операция эндопротезирования плюснефалангового сустава имеет стандартные для операций эндопротезирования этапы.
В большинстве случаев после операции необходима лишь разгрузка переднего отдела стопы. С этой целью применяется ношение специального типа обуви – туфель Барука. На следующий после операции день можно начинать разработку движений в суставе.
Реабилитация
После эндопротезирования плечевого сустава, как и после любого серьезного хирургического вмешательства, необходим восстановительный период. Полноценное восстановление функций плюснефалангового сустава не обременительно: для вас определят длительность режима ограничения нагрузок и разработают программу физиотерапевтических процедур. Как правило, необходима ходьба в туфлях Барука в течение нескольких недель.
Уже в день хирургического вмешательства разрешено вставать. Движения в оперированном суставе под контролем специалиста-реабилитолога можно выполнять уже на следующий день.
Через 2-3 дня возможна выписка из стационара домой.
Результат эндопротезирования
 |
Эндопротезирование позволяет нормализовать функцию первого плюснефалангового сустава, а, следовательно, и всей стопы.
Происходит заметное улучшение качества жизни:
- прекращается боль,
- восстанавливаются движения, столь необходимые для ходьбы и бега,
- становится возможной повседневная и даже спортивная активность,
Щадящая методика выполнения операции и применение высококачественных эндопротезов обеспечивает отличный результат, полностью нормализуя функцию стопы.
Операция непродолжительна и не требует долгого периода иммобилизации гипсовыми повязками. Современные методики анестезии делают операцию безболезненной и безопасной. Реабилитация в послеоперационном периоде не сложна и не требует специальных дорогостоящих средств.
Возврат к обычной активности и работе возможен через 1,5-2 месяца после операции.
Какова стоимость операции?
В случае наличия у вас показаний к эндопротезированию плюснефалангового сустава в клинике Федерального бюро медико-социальной экспертизы (ФГБУ ФБ МСЭ) мы можем оформить необходимые документы для получения квоты. Платить ни за операцию, ни за эндопротез в этом случае не придётся. Однако надо понимать, что получение квоты, как правило, сопряжено с оформлением некоторых документов и определённым (иногда длительным) сроком ожидания операции.
Полис ОМС (обязательного медицинского страхования) есть у каждого и обратиться в клинику Федерального бюро медико-социальной экспертизы (ФГБУ ФБ МСЭ) возможно, имея лишь паспорт и полис ОМС (любого региона!).
При необходимости операции эндопротезирования, всё лечение (госпитализация, операция, лекарства, реабилитация), за исключением необходимых в некоторых случаях имплантов, оплачиваются вашим полисом.
Стоимость самих имплантов (эндопротезов) очень различна и зависит от индивидуальных особенностей пациента.
Имейте в виду, что на госпитализацию может быть некоторая очередь!
Если нет возможности ждать очереди, то можно воспользоваться платными услугами клиники. Стоимость лечения в этом случае рассчитывается индивидуально с учётом необходимого срока пребывания, включения реабилитационных процедур, а также от условий комфортности — одно- или двухместная палата. Эта стоимость, конечно, окажется ниже, чем цена услуги в частной клинике (см. ниже).
Безусловно, сильной стороной клиники ФГБУ ФБ МСЭ является возможность комплексной реабилитации по разумной цене.
Стоимость зависит от цены собственно эндопротеза. Большинство наиболее распространённых эндопротезов стоят в пределах 60-100 тысяч рублей. Подбор подходящего эндопротеза – одна из важнейших составляющих успеха операции.
В целом, стоимость услуги по эндопротезированию плюснефалангового сустава в условиях клиники “Союз” составляет от 320 000 рублей.
Перед госпитализацией составляется более точная смета на лечение, которая учитывает индивидуальные особенности каждого пациента, тип необходимого ему эндопротеза и включает необходимые ему дополнительные условия или услуги.
Предварительно оценить стоимость услуги можно непосредственно на очной консультации у специалиста.
Видеоотзывы

Романова Мария
Прием и лечение пациентов производится в клинике ФГБУ Федеральное бюро медико-социальной экспертизы по адресу улица Ивана Сусанина, 3 (часы приема и схема проезда).
Эндопротезирование I плюснефалангового сустава – это замена части или полностью всего сустава искусственным аналогом.
Субтотальное эндопротезирование, когда заменяется только часть сустава.
При тотальном эндопротезировании заменяется суставная поверхность I плюсневой кости и проксимальной фаланги I пальца искусственным аналогом.
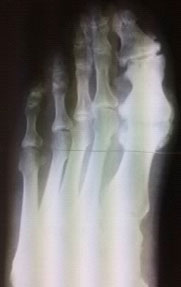
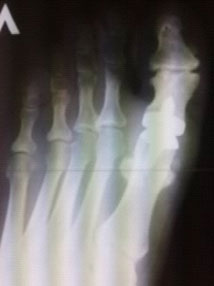
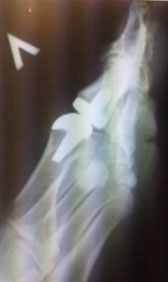
Показания
- остеоартроз 1-го плюснефалангового сустава (ПФС) 3-4 степени разной этиологии.
Исторический очерк
Первым, кто описал дегенеративную болезнь I ПФС был Davies-Colley в 1887г. Годом позже J.M. Cotterill дополнил это описание и назвал эту патологию Hallux Rigidus.
Развитие эндопротезирования IПФС можно разделить на два этапа:
- I. (с 1951 по 1988 гг.)
Первое упоминание в литературе касающееся эндопротезов I ПФС было в 1951г.(Endler). Эндопротезы I ПФС стопы начали активно разрабатывать, начиная с 1970 г. Первые имплантаты были изготовлены из металла или акрила.
Одно- или двуствольных навесных силиконовых имплантатов активно применяли, начиная с 1980 г. Осложнения, связанными с этими имплантатами, (реактивный синовит, нестабильность из-за износа, остеолиз, иммунный ответ на инородное тело, перелом и смещение компонентов), стали причиной разработки титановых прокладок, имплантатов из титана, из сплава кобальт — хрома, керамических имплантатов.
- II. (с 1988 по настоящее время)
Появление тотальных эндопротезов с металл-полиэтиленовым пара-трением.
Обзор имплантатов I ПФС
Seeburger design, first metatarsal head cup (1964)
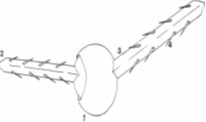
Downey’s proposed
articulated ball-and-socket
implant (1965)

Swanson design, silicon single stemmed hemiimplant (1967)

Cutter metatarsophalangeal prosthesis (1971)

Weil modification of Swanson hemi-implant (1977)

DePuy two-component implant (1981)

Koenig total two-component implant (1988)

Kinetik Great Toe Implant System
Актуальность проблемы
- отсутствие тенденции к снижению заболеваемости деформирующего остеоартроза I плюснефалангового сустава;
- нарушение нормальной функции I ПФС приводит к расстройствам походки и нарушению опорной функции стопы в целом;
- большой процент неудовлетворительных результатов при использовании традиционных методов лечения (резекционная артропластика, артродез);
- неудовлетворенность пациентов результатами хирургического лечения;
- нарушение переката стопы при артродезе ПФС.
Противопоказания
- Воспалительные явления кожи или глубоких тканей стопы в момент выполнения операции либо в анамнезе (гнойный артрит, остеомиелит в области переднего отдела стопы).
- Трофические изменения вследствие хронических сосудистых заболеваний (облитерирующий атеросклероз, варикозная болезнь нижних конечностей, лимфодема).
- Наличие тяжелой соматической патологии, являющейся противопоказанием к проведению оперативного вмешательства.
- Психические расстройства.
- Беременность.
Предоперационное планирование
- Рентгенологическое обследование пациента, выявление рентгенологических признаков остеоартроза плюснефалангового сустава.
- До операции пациент должен быть обучен методике изометрических сокращений мышц бедра и голени, ходьбе при помощи костылей (в ортопедических ботинках) без опоры на больную конечность.
Операция
Положение больного на спине. Выполняется медиальный доступ к первому плюснефаланговому суставу. Резецируется 5–6 мм основания основной фаланги первого пальца, головка первой плюсневой кости. Резекция выполняется строго по продольной и вертикальной осям по резекционным блокам. Готовится ложе для компонентов эндопротеза.
Через 2 недели разрешается нагрузка на оперированную конечность. Через 6 недель выполняется контрольная рентгенография, оценка активных и пассивных движений. Окончательный результат оценивается через 6 месяцев после операции.

Hallux rigidus – это дегенеративный артрит первого плюсне-фалангового сустава стопы, сустава у основания большого пальца. Данное поражение сустава вызвано износом суставных поверхностей. Со временем сустав поражается настолько, что палец становится “ригидным”, то есть уменьшается амплитуда движений в суставе, вплоть до полного их исчезновения. Данное заболевание может возникать и после травм, и без видимой причины.
Анатомия
Сустав у основания большого пальца называется плюснефаланговым суставом, ПФС. Как и любой другой сустав в организме человека, первый плюснефаланговый сустав имеет суставной хрящ. Если хрящ повреждается, то он практически не восстанавливается, а меняет структуру (появляются признаки дегенерации) и, в конечном итоге, разрушается.
С развитием заболевания вокруг сустава начинают формироваться костные шипы. Шипы или костные выросты могут ограничить движения в суставе, особенно разгибание большого пальца. Это движение является основным во время ходьбы, когда пятка уже оторвалась от поверхности и нагрузка приходится на большой пальцы стопы и головки плюсневых костей.
Причины
О причинах развития данного заболевания точно неизвестно. Считается, что во многих случаях заболевание начинается с повреждения суставного хряща, выстилающего сустав. Травма запускает дегенеративный процесс, который может длиться годами, прежде чем понадобится лечение.
В других случаях дегенеративный артрит возникают без каких-либо серьезных травм. Это говорит о том, что могут быть и другие причины для развития этого заболевания. Незначительные различия в анатомии стопы у разных людей делает одних более предрасположенными к развитию hallux rigidus. Эти особенности приводят к тому, что у предрасположенных к данному заболеванию людей нагрузка на первый плюснефаланговый сустав больше.
Симптомы
При развитии данного заболевания возникают две проблемы - боль и потеря движений в первом плюснефаланговом суставе. Если уменьшается амплитуда движений в первом плюсне-фаланговом суставе стопы, то нарушается функция переката стопы и возникает хромота. Так как ходьба болезненна, то возникшая хромота называется щадящей.
Диагноз
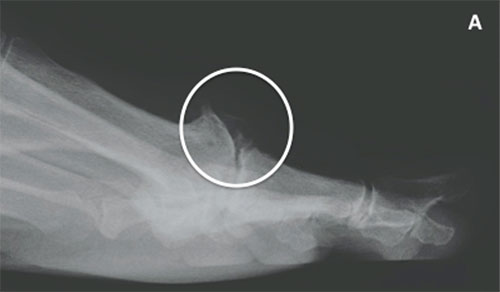
Диагноз обычно очевиден при медицинском осмотре. Для определения степени изменений в суставе и вокруг сустава необходимо выполнение рентгеновского снимка стопы (рентгенограммы).
Лечение
Консервативное лечение
Лечение начинается с назначения противовоспалительных препаратов. Препараты указанной группы уменьшают боль, отек и замедляют развитие дегенеративного артрита. Можно подобрать специальную обувь с жёсткой подошвой, которая не позволит стопе изгибаться во время ходьбы. Если ограничить разгибание пальцев во время ходьбы, то можно уменьшить проявления артрита первого плюснефалангового сустава. Врач может назначить инъекцию кортизона в сустав - данная процедура даёт временное облегчение.
Оперативное лечение
Если консервативное лечение безуспешно, то выполняется оперативное лечение. В настоящее время существует несколько методик операций при данной патологии.
Операция Брандеса
При операции Брандеса выполняют резекцию (удаление) основания основной фаланги первого пальца. Во время операции также удаляются все остефиты (шипы) на головке первой плюсневой кости. После этого в процессе реабилитации формируется сустав, в котором возможны свободные движения между первой плюсневой костью и первой пястной костью. Костные фрагменты фиксируются в правильном положении с помощью спиц или специальных фиксаторов. После операции необходимо носить гипсовую или пластиковую шину.
Артродез первого плюснефалангового сустава
Многие хирурги для лечения атроза первого плюсне-фалангового сустава применяют артродез. Смысл данной операции в том, чтобы создать условия для сращения между собой первой плюсневой кости и основной фаланги первого пальца. Таким образом, движений между этими костями не будет, но и боли также не будет.
Для выполнения артродеза выполняется разрез в области плюснефалангового сустава. Суставные поверхности, хрящ и лежащая под ним плотная кость, удаляются. С помощью специального фиксатора фрагменты костей прижимаются друг к другу - таким образом создаются условия для сращения. Полное сращение занимает около трех месяцев. При восстановлении после данной операции необходимо ношение специальной обуви, необходимо, чтобы улучшить походку и избавиться от хромоты.
Эндопротезирование первого плюснефалангового сустава
Многие хирурги рекомендуют эндопротезирование первого плюснефалангового сустава. В настоящее время есть несколько конструкций эндопротезов данного сустава. При выполнении этой операции одна или обе суставных поверхностей удаляются, затем костные фрагменты обрабатываются специальными инструментами. Имеются разные размеры компонентов. Подбирается необходимый размер - тот, который наиболее плотно фиксируется в костном фрагменте и обеспечивает необходимый диапазон движений. Затем устанавливаются непосредственно компоненты эндопротеза. Послеоперационная рана послойно ушивается. В зависимости от конструкции и производителя компоненты могут быть пластиковыми или металлическими.
Эта процедура, как правило, облегчает боль и сохраняет полную амплитуду движений в суставе. Основным недостатком этой операции является то, что искусственный сустав может со временем изнашиваться, и существует вероятность, что потребуется ревизионная операция.
Реабилитация
Реабилитация после консервативного лечения
Если врач рекомендует консервативное лечение, то при соблюдении всех рекомендаций улучшение может наступить через несколько дней. Как правило, назначаются противовоспалительные средства, такие как индометацин, диклофенак, ибупрофен. Иногда рекомендуется внутрисуставная инъекция кортикостероидов. Необходимо подобрать специальную обувь. Чтобы появился эффект от проводимого лечения надо разгрузить стопу на срок до нескольких недель.
Реабилитация после оперативного лечения
Реабилитация после хирургического лечения занимает не менее восьми недель. Скорее всего, в раннем послеоперационном периоде необходима гипсовая шина и костыли, чтобы исключить нагрузку на ногу. Перевязки проводятся по назначению врача. Швы снимаются на 10 - 14 сутки.
В течение практически всего периода реабилитации необходимо ношение специальной обуви или гипсовой шины (в зависимости от операции). Необходима консультация физиотерапевта для назначения курса физиолечения. Врач ЛФК разработает курс упражнений для поддержания тонуса мышц в послеоперационном периоде.

Показания к эндопротезированию первого плюснефалангового сустава стопы
Внешний вид и рентгенограмма при артрозе 1-го плюснефалангового сустава (Hallux rigidus)
Первый плюснефаланговый сустав – основной сустав большого пальца. При явлениях артроза движения сопровождаются стойкой болью, а тугоподвижность сильно ограничивает возможность ходить и, особенно, бегать. Кроме того, артроз этого сустава часто сопровождается появлением костных шипов, которые деформируют стопу и затрудняют ношение обуви.
Этот сустав часто подвержен травмам. Вывих, внутрисуставной перелом и даже сильный ушиб могут способствовать развитию такого заболевания как артроз.
Межфаланговые суставы пальцев стопы часто подвергаются контрактуре при их деформации. Даже при устранении причины деформации, подвижность в межфаланговых суставах может не восстановиться.
Эндопротезирование позволяет нормализовать функцию первого плюснефалангового сустава, а, следовательно, и всей стопы.
Происходит заметное улучшение качества жизни:
- прекращается боль,
- восстанавливаются движения, столь необходимые для ходьбы и бега,
- становится возможной повседневная и даже спортивная активность,
Операция непродолжительна и не требует долгого периода иммобилизации гипсовыми повязками. Современные методики анестезии делают операцию безболезненной и безопасной. Реабилитация в послеоперационном периоде не сложна и не требует специальных дорогостоящих средств.
Возврат к обычной активности и работе возможен через 1,5-2 месяца после операции.
В чём особенности операции?
Эндопротез для этого сустава сконструирован таким образом, чтобы обеспечить максимальную подвижность сустава после операции.
Эндопротезирование плюснефалангового сустава может быть полным или однокомпонентным. В первом случае эндопротез состоит из двух компонентов: один замещает разрушенную суставную поверхность плюсневой кости, другой – суставную поверхность фаланги первого пальца. Однокомпонентное эндопротезирование предполагает установку только одной искусственной суставной поверхности – головки плюсневой кости.
Разные типы эндопротезирования первого плюснефалангового сустава:
вверху – полное, внизу — однокомпонентное
Двухкомпонентный эндопротез плюснефалангового сустава
Как выполняется операция?
Операция эндопротезирования плюснефалангового сустава имеет стандартные для операций эндопротезирования этапы.
Рентгенограммы после эндопротезирования плюснефалангового сустава:
Слева – однокомпонентного; Справа – полного.
В большинстве случаев после операции необходима лишь разгрузка переднего отдела стопы. С этой целью применяется ношение специального типа обуви – туфель Барука. На следующий после операции день можно начинать разработку движений в суставе.
Реабилитация
После эндопротезирования плечевого сустава, как и после любого серьезного хирургического вмешательства, необходим восстановительный период. Полноценное восстановление функций плюснефалангового сустава не обременительно: для вас определят длительность режима ограничения нагрузок и разработают программу физиотерапевтических процедур. Как правило, необходима ходьба в туфлях Барука в течение нескольких недель.
Видеоотзывы
Распространенным заболеванием является артроз большого пальца ноги. Это деформация сустава и патологические изменения, в результате которых гиалиновый хрящ теряет свою упругость, возникает воспаление мягких тканей. Обусловлено развитие болезни многими факторами, главными из которых является неудобная обувь, лишний вес и травмы.
Давно разрушен миф о том, что главными предпосылками возникновения артроза большого пальца ноги является возраст или отложение солей. Порой данные факторы могут повлиять на развитие болезни, но основными причинами врачи считают следующие:
- Частое использование обуви на высоком каблуке или с чрезмерно узким носком.
- Повреждения стопы, большого пальца ноги.
- Нестандартное анатомическое строение стопы.
- Наличие плоскостопия.
- Генетическую предрасположенность к заболеванию.
- Наличие сопутствующих заболеваний суставов, диабет любого типа, ожирение.
Стадии болезни и их симптомы
К основным симптомам, которые свидетельствуют о наличии артроза, относятся:
- Быстрая утомляемость ног.
- Болезненные ощущения в стопе, большом пальце.
- Образование наростов, мозолей, выпирающей косточки.
- Появление хруста во время движения.
Врачи различают три стадии развития артроза большого пальца ноги, каждая отличается характерными особенностями и симптомами:
- 1 стадия. Характеризуется ноющими болями в суставах ног, появлением отечности, стопы опухают. Обратившись к доктору на этом этапе развития заболевания, есть вероятность полного устранения болезни и всех симптомов. ЛФК показано в любых случаях.
- 2 стадия. Сильные боли в ногах, которые достигают пика во время увеличения нагрузки. Появляется хруст при движении, воспаление мягких тканей.
- 3 стадия. Наблюдается деформация сустава, невыносимые боли, большой палец ноги смещается в сторону из-за утолщения головки плюсневой кости, появляется нарост. Помогает оперирование.
Лечение артроза пальцев ног
Чтобы начать лечение, необходимо отправиться к ортопеду, артрологу или ревматологу для прохождения исследования. Широко используются следующие методы обследования:
- Тщательный осмотр врачом.
- Рентгенологическое исследование позволит определить степень развития заболевания, на снимке хорошо будет видна деформация.
- Биохимический анализ крови позволит убедиться в верности диагноза, отбросив вероятность развития подагры.
- Денситометрия – исследование, с помощью которого возможно определить плотность ткани.
Когда диагноз подтвержден, возникает резонный вопрос: как лечить артроз, есть ли возможность проводить терапию дома или используется стационарное лечение, санатории? Для этого, как правило, используются комплексные методы, чтобы воздействовать на поврежденный сустав и добиться максимального эффекта.
- Использование медикаментов (препараты НПВС, хондропротекторы, при необходимости антибиотики, согревающие кремы, согревающие мази).
- Физиотерапевтические процедуры.
- Мануальная терапия.
- Гирудотерапия при артрозе.
- Оперативное вмешательство
- Ортопедические методы (использование накладок, специальной обуви).
- Лечебный массаж, использование массажера для ног.
- Соблюдение диеты при артрозе (правильное питание, употребление витаминов и минерал, минимально использовать соль в еде).
Для борьбы с заболеванием и достижения ремиссии используются мази, медикаментозные препараты, которые в зависимости от действия условно подразделяются на несколько групп:
Вправить больной сустав помогает мануальная терапия. При лечении используется две методики:
- Мобилизация – вытяжение, растяжение сустава. После проведения процедуры восстанавливается нормальное движение между косточками, соединенных хрящом, пропадают болезненные ощущения, спазмы и дискомфорт. Для поддержания достигнутого эффекта проводить терапию стоит 1 раз в месяц.
- Манипуляция – восстановление анатомически правильного расположения сустава посредством одного резкого движения. При правильном проведении процедуры, облегчение наступает моментально.
Для лечения артроза большого пальца ноги используются методы физиотерапии, которые оказывают положительное влияние на патологию. Применение таких способов борьбы с болезнью направлено на ликвидацию воспалительных процессов, улучшение кровотока в ноге, снижение чувствительности нервных окончаний. Самые действенные и часто используемые процедуры:
- УВЧ. Процедура уменьшает отечность, минимизирует болезненные ощущения в области большого пальца. Продолжительность лечения – 12 дней.
- Лазеротерапия. Улучшает кровообращение в тканях, уменьшает боль путем снижения чувствительности нервов. Курс процедуры должен быть не менее 15.
- Магнитотерапия. Снимает отеки, улучшает циркуляцию крови, оптимизирует обменные процессы в хрящевой ткани, снижение болевого синдрома.
- Электрофорез. Ускоряет обменные процессы в суставах, способствует быстрому восстановлению хрящевой ткани. Для повышения эффективности процедуры используется компресс с димексидом.
- Грязелечение. Такие процедуры снимают воспаление, отечность суставов при артрозе межфаланговых сочленений стопы, увеличивают их пластичность, способствуют восстановлению костной ткани.
- Скипидарные ванны. Улучшают кровообращение в тканях, выводят из организма продукты распада.

Для того чтобы уменьшить деформацию большого пальца при артрозе, облегчить боль и помочь больному, могут использоваться приспособления ортопедии:
- Ношение специальных подкладок облегчает болезненные ощущения во время движения, способствует правильному расположению пальца.
- Обувь с супинаторами помогает уменьшить болезненные ощущения, предотвратить появление нароста.
- Стельки-супинаторы обеспечивают правильное положение стопы, снижают нагрузку на больной, деформированный сустав, снижают болевой синдром.
- Гипсовый сапог обеспечивает фиксацию сустава, что помогает вернуть деформированную область в прежнее положение.
Не всегда консервативное лечение приносит должный эффект, особенно когда пациент обратился в медицинское учреждение на последней стадии развития артроза большого пальца ноги. В таких случаях врачи рекомендуют оперативное вмешательство. Различают несколько видов операций при артрозе большого пальца ноги:
- Артродез – две кости большого пальца, которые образовывали сустав, сращиваются между собой, при этом теряется его подвижность.
- Резекция – удаление двух или одной поверхности костей сустава, которые трутся между собой.
- Артроскопия – в месте развития артроза делаются небольшие проколы, через которые удаляются поврежденные зоны хряща или проводятся другие изменения сустава.
- Остеотомия – оперативное удаление деформации кости путем срезания или откалывания наростов костной ткани.
Для лечения артроза могут использоваться народные средства, но важно перед началом терапии проконсультироваться с лечащим врачом, чтобы процедуры не навредили больному. Часто в народной медицине используется:
- Лопух. Свежий лист тщательно помыть, сбрызнуть одеколоном (смазать чесноком или медом) и приложить к больному месту. Завернуть пищевой пленкой, надеть теплый носок и оставить на ночь. Такая процедура минимизирует боль, убирает воспаление.
- Йод. С помощью ватной палочки, смоченной в раствор, рисуется йодная сетка в месте больного сустава, это помогает снять отечность и воспаление.
- Лечение укусами пчел артроза. Терапию стоит проводить под наблюдением опытного специалиста, предварительно проконсультировавшись с доктором и убедившись, что нет аллергии на укус насекомых. После процедуры уходит отечность, воспаление, снижается боль.
- Костяной деготь. Любые кости животного происхождения необходимо промыть, измельчить и сложить в емкость. Закопать в землю посуду, обложить дровами и зажечь огонь. Томить до тех пор, пока не образуется костяной деготь, которым и следует смазывать место больного сустава.
Лечение в санатории
Заниматься лечением артроза большого пальца ноги можно в домашних условиях, принимая таблетки, делая массаж, растирания, компрессы, посещая процедуры в поликлинике. Но судя по отзывам, максимально положительный эффект возможно получить, пройдя курс борьбы с заболеванием в санатории. Такое лечение имеет свои преимущества:
- Комплексный подход к борьбе с заболеванием.
- Правильное питание, соблюдение диеты, что способствует борьбе с ожирением, если оно стало причиной развития артроза.
- Постоянное наблюдение, контроль со стороны лечащего персонала.
- Разнообразные физиотерапевтические процедуры, которые оказывают положительную динамику.
Читайте также:


