Дисплазия пателлофеморального коленного сустава





Патологическое состояние характеризуется изменением строения костей, образующих верхний край надколенника и суставную поверхность бедренной кости, в результате негативного влияния на хрящевые и мышечные структуры.
Заболевание может быть врожденным или приобретенным. В первом случае патология зарождается внутриутробно из-за поврежденных генов и обостряется в период активного полового созревания. В большинстве случаев диагностируется в течение первого года жизни. Врожденная дисплазия – наиболее опасное заболевание. Из-за неправильно сформированного скелета на внутриутробной стадии после рождения костный аппарат развивается недостаточно. Дисплазия сохраняется даже у подростков в возрасте до 17-18 лет.
Точные причины возникновения дисплазии пателлофеморального сочленения неизвестны. Предположительно повлиять могут следующие факторы:
- злоупотребление вредными привычками во время беременности,
- неправильное предлежание плода,
- депрессии, стрессовые ситуации во время беременности,
- инфекционные и вирусные заболевания,
- скудное питание без витаминов, минералов, полезных элементов,
- генетическая предрасположенность.
У взрослых пациентов дисплазия наблюдается крайне редко, поэтому заболевание считается врожденным. Поспособствовать развитию патологии у взрослых могут травмы, избыточный вес и ожирение 3-4 стадии, тяжелые физические условия труда и работа на вредном производстве, выполнение монотонной работы, связанной с изнашиванием колена, дегенеративные заболевания суставов и воспалительные процессы.
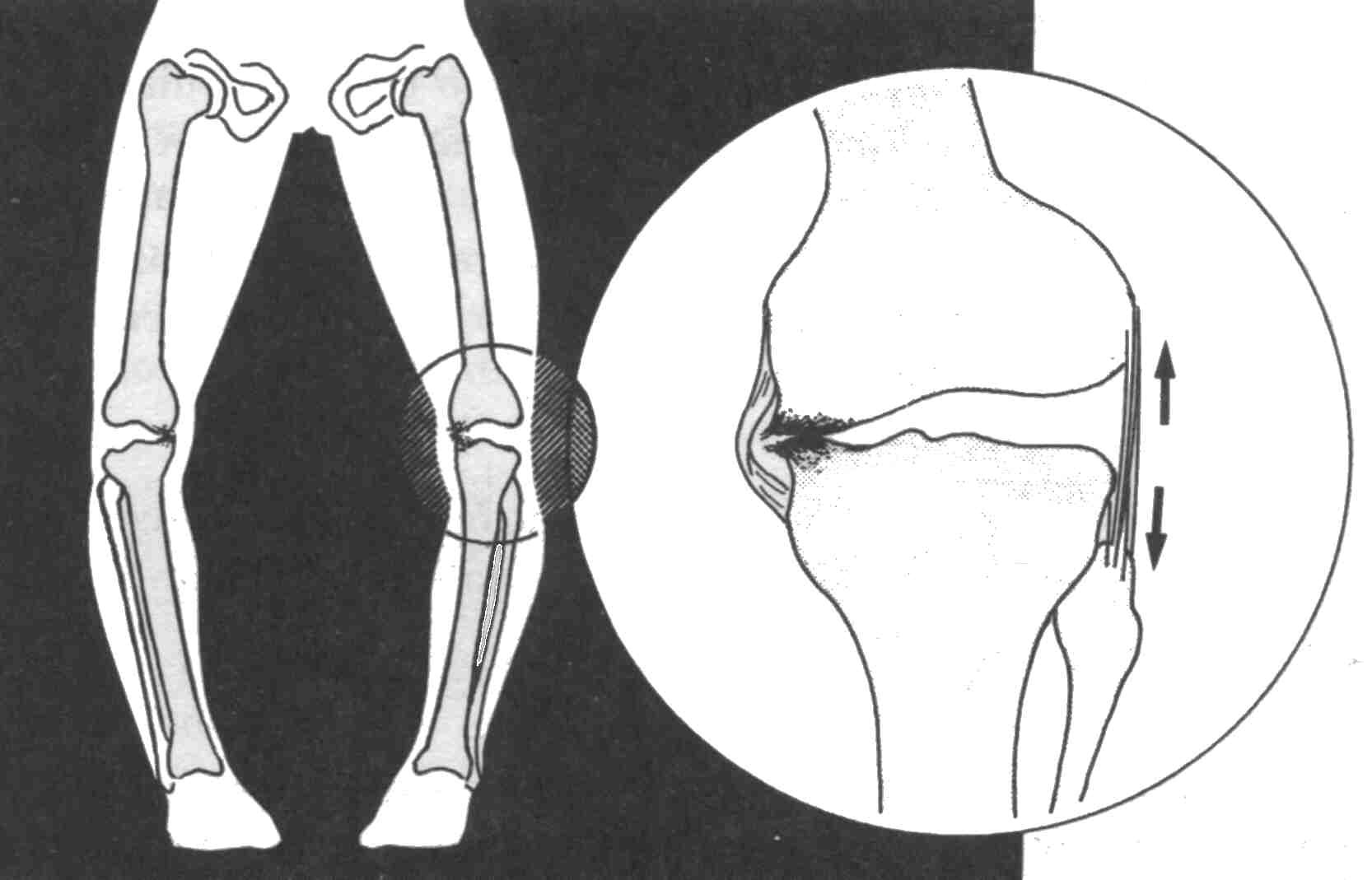
В медицинской практике выделяют две формы дисплазии – варусная и вальгусная. Первая форма характеризуется О-образным искривлением, при котором колени и стопы нельзя поставить вместе. Стопы сходятся, а колени не смыкаются. Х-образная дисплазия – это расхождение стоп при сомкнутых коленях.
Распознать дисплазию пателлофеморального сочленения можно визуально. При детальном рассмотрении нижних конечностей даже в горизонтальном положении ребенка заметна разница коленных чашек и разная длина ног.

Ребенок начинает ходить гораздо позже сверстников, при этом при первых шагах он наступает не на полную стопу, а только на кончики пальцев.
Сначала, когда в патологический процесс вовлекается только надколенник болевые ощущения невыраженные сильно. При развитии заболевания и вовлечении хрящей, сухожилий и окружающих мышц страдает подвижность. Коленный сустав не разгибается полностью, из-за чего развивается хромота. Вероятность переломов возрастает. Диаметр здорового и патологического колена отличается.
Дети среднего и старшего возраста, подростки жалуются на боль в коленях, усиливающуюся при изменении погоды, незначительных физических нагрузках. Стоять с подогнутыми коленями больно. Нередко слышен хруст или щелчки в суставе, поэтому первые признаки дисплазии похожи на симптомы синовита или артрита.
Дисплазию пателлофеморального сочленения лечит ортопед. Важно сразу обратиться за консультацией к врачу при первых признаках заболевания, т.к. патология может перерасти в хроническую и привести к инвалидности. На приеме врач тщательно осмотрит сустав, назначит обследование, а затем разработает схему терапии.
Если дисплазия замечена и выявлена на раннем сроке развития, то достаточно ношения специального бандажа, ортеза или тейпа. Приспособление фиксирует сустав, позволяя ему развиваться в правильном физиологическом положении. Кроме того, нужно снизить двигательную активность, меньше подниматься по лестнице, не вставать на колени. Снизить болевой синдром помогает холодный компресс. Через некоторое время походка нормализуется, а функциональность сочленения восстановится.

На второй стадии развития дисплазии пателлофеморального сочленения иммобилизация коленного сустава дополняется физиотерапией. Благоприятно на состояние хрящевых тканей влияет ультразвуковая, лазерная, магнитная терапия, криотерапия. При выраженных болевых ощущениях осуществляются внутрисуставные инъекции анальгетика и кортикостероидов. Препараты моментально обезболивают и предотвращают воспаление.
Параллельно ортопед назначает прием:
- противовоспалительных средств, облегчающих состояние больного,
- хондропротекторов для укрепления хрящевой ткани перорально и в виде инъекций,
- витаминно-минеральные комплексы для восполнения дефицита кальция и фосфора,
- стимуляторы микроциркуляторных процессов.
На третьей стадии прием медикаментов не стимулирует восстановление, поэтому единственно верный метод лечения – это операция. Хирургическое вмешательство не восстанавливает полностью функции сустава, но заметно улучшает состояние пациента.
При первых улучшения под наблюдением доктора больной приступает к ЛФК. Гимнастика нормализует структуру и подвижность коленного сустава на начальной стадии дисплазии.
Дисплазия коленного сустава – часто встречающаяся патология в структуре опорно-двигательного аппарата. Она имеет врожденную природу. Известно, что развитие заболевания связано с нарушением или же неправильным развитием в целом костных тканей, образующих коленный сустав. Именно этим можно объяснить то, что оно чаще всего диагностируется у детей первого года жизни.
Важные замечания
Часто в сети встречается определение состояния как патологическое изменение расположения надколенника, отсюда и название — дисплазия надколенника. Это крайне упрощенное, неполное понимание патологии. Надколенник – самая крупная из всех сесамовидных костей человеческого скелета. В обиходе она называется коленной чашечкой.
Врожденный патологический процесс в коленном суставе, который провоцирует развитие дисплазию этого участка нижних конечностей, нередко приводит к развитию синдрома patella alta, или высокого надколенника. В медицинской практике не являются редкостью, когда у больного совмещается оба состояния. Подобное называют дисплазией надколенника.
Описание и причины патологии
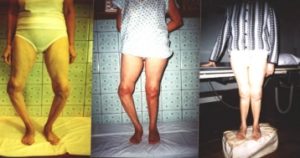
Нарушение процесса формирования костного скелета может отмечаться на любом этапе развития. Особенную опасность представляют патологии, которые возникли на внутриутробной стадии. Известно, что костная система эмбриона закладывается, примерно, на 6-8 неделе. Даже незначительные негативные влияния отражаются на формирование костного аппарата.
На момент рождения у ребенка скелет полностью сформирован, однако рост костей продолжается. Именно поэтому врожденная патология может проявить себя по прошествии некоторого времени. Если основа уже сформированных клеток, отвечающих за рост, уже имеет ошибочный код, риск развития дисплазии может сохраняться вплоть до достижения больным подросткового возраста.
Медицинской практике известны случаи, когда на фоне дисплазии коленного сустава у взрослых диагностируются вторичные или приобретенные заболевания.
Первичная, врожденная дисплазия коленного сустава, как правило, связывается с такими факторами:
- генетическая предрасположенность;
- браки, заключенные между близкими родственниками.
- токсикоз беременных;
- нарушения эндокринной системы, работы внутренних органов;
- перенесенные во время беременности болезни вирусной и инфекционной природы;
- вредные привычки;
- перенесенные стрессовые ситуации, состояние депрессии;
- нарушение рациона, однообразие питания;
- избыточная масса тела;
- неправильное расположение плода.
- работа во вредных условиях;
- негативная экологическая обстановка в месте постоянного проживания;
- отсутствие культуры питания.
Важно: патологии вторичного плана встречаются крайне редко. Именно поэтому дисплазию называют врожденным заболеванием.
Проявление заболевания
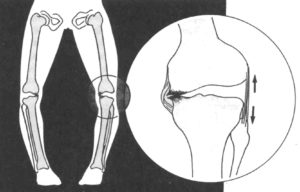
Распознать дисплазию коленного сустава у детей возможно, если внимательно изучить нижние конечности, обращая внимание на их длину. Даже при горизонтальном положении ребенка визуально заметно разница в положении коленных чашек. Для своевременного диагностирования рекомендуется провести в два месяца осмотр у ортопеда. Специалист, проведя определенные тесты, сможет установить правильный диагноз.
Однако следует помнить, что видимых признаков дисплазии на первых этапах развития патологии может быть и не обнаружено. О том, что развитие коленных суставов идет с патологией, может подсказать способ передвижения. Из-за врожденной дисплазии коленных суставов ребенок значительно позже сверстников. Первые шаги осуществляются не на полную стопу, а исключительно на кончики пальцев.
Патология развития коленных суставов может проявится и в подростковом возрасте. От них часто можно услышать жалобы на болезненность в коленях. Такие ощущения возникают или после сильных нагрузок, или в результате воздействия погодных условий. При движениях в суставе слышится хруст, щелчки. Из-за этого дисплазия надколенника легко путается с артритом, синовитом.
При развитии патологии клиническая картина обязательно включает изменение внешнего вида коленного сустава. Надколенник смещен.
- варусная или О-образная. Если совместить стопы ребенка, колени разойдутся в разные стороны;
- вальгусная или Х-образная. В этом случае при плотно сомкнутых коленях стопы поставить вместе невозможно.
В ряде случаев патология распространяется на соединительную ткань. Надколенник утрачивает свою анатомическую устойчивость, часто диагностируются смещения и вывихи. Если оставить ситуацию без медицинского внимания, у больного формируется состояние привычного вывиха колена. Из-за походка утрачивает уверенность, появляется хромота.
Медицинской практикой также выделяется фиброзная дисплазия коленного сустава, которую часто путают с патологией онкологической природы. При такого рода заболевании костная ткань замещается фиброзной. У больного отмечаются патологические переломы в месте образования аномалии без видимых причин. Кость может перестать расти, соответственно, длина конечности постепенно уменьшается.
Опасное последствие и методы лечения
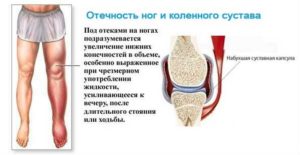
Дисплазия коленного сустава, которая проявилась не в младенческом возрасте, может иметь тяжелые последствия. Один из них – пателлофеморальный синдром, иногда называемый дисплазией. Он проявляет себя такой клинической картиной:
- болевые ощущения, которые появляются при избыточной физической активности;
- ощущаемая скованность;
- дискомфорт при длительном пребывании в положении сидя с подогнутыми ногами.
Выделяют три стадии развития патологии. В случае, если она была выявлена на начальном этапе, лечение не представляется чем-то сложным. Прежде всего, от больного потребуется снизить активность, особенно ту ее часть, которая приходится на коленный сустав. Если по роду деятельности приходится часто ходить, подниматься по лестницам или пребывать на коленях, рекомендуется пользоваться фиксирующими приспособлениями – эластичный бинт, наколенник (мягкая разновидность), ортез. Болевые ощущения устраняются холодовыми компрессами.
- лазеротерапия;
- магнитно-резонансная терапия;
- ультразвук;
- криотерапия.
Вторая стадия очерчивает круг лечения медикаментами. В частности, выписываются нестероидные противовоспалительные лекарства, хондропротекторы. Показаны также внутрисуставные инъекции.
Третья стадия – период, когда медикаменты не дают положительного результата. В этом случае проводится оперативное вмешательство. Если больной обратился не своевременно, пателлофеморальная дисплазия становится причиной получить инвалидность. Объем операции оказывается настолько значительным, что полное восстановление функций коленного сустава не представляется возможным.
Дисплазия коленного сустава возникает еще в период внутриутробного развития. Как правильно ее диагностировать и лечить, рассмотрим далее.
Общие сведения о заболевании
Врожденная дисплазия коленных суставов – патология, при которой отдельные части костной или суставной ткани отсутствуют или сформированы неправильно. В зависимости от типа заболевания и локализации может быть нарушено строение суставной капсулы, хряща или связок.
Процесс формирования костной и хрящевой ткани протекает во внутриутробном развитии. Начало происходит на четвертой неделе беременности и завершается после родов. Одновременно с этими процессами формируются другие типы тканей. Поэтому дисплазия коленного сустава у детей может сочетаться с другими нарушениями развития.
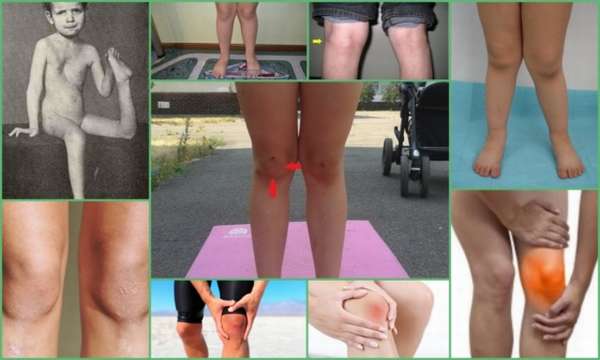
Чаще всего дисплазия развивается среди мальчиков. Поражение сустава может быть односторонним и двусторонним.
Причины развития болезни
Определить, по каким причинам в развитии хрящевой и костной ткани происходят патологические изменения, достоверно не удается. Путем исследования большой группы пациентов удалось выделить группу предрасполагающих факторов.
Причины дисплазии коленных суставов у взрослых больше связаны с внешними факторами. Хотя данная болезнь среди пациентов старшего возраста развивается крайне редко.
Риск развития дисплазии коленного сустава повышается в следующих случаях:
- При генетической предрасположенности к заболеванию,
- Постоянный стресс или плохая экология,
- Болезни беременной женщины инфекционного характера,
- Дефицит питательных веществ у плода из-за неправильного питания матери,
- Наличие вредных привычек.
Отрицательно на процессы развития тканей во внутриутробном периоде могут повлиять патологии беременности. Дисплазии чаще развиваются у деток, мамы которых сильно страдали от токсикоза, маловодия или патологий матки. Неправильное положение плода также способно увеличить риск дальнейшего развития дисплазии тазобедренных суставов у малышей.
Повлиять на риск возникновения данной патологии могут сильные стрессы беременной женщины. Чаще дисплазия развивается у детей в родственных браках.

Классификация дисплазии
Согласно международной классификации болезней МКБ–10, дисплазии коленного сустава присвоен код Q65.0. Дисплазию классифицируют в зависимости от места локализации процесса. Она может поражать коленный, тазобедренный, локтевой, плечевой и голеностопный сустав.
Симптомы заболевания
Симптомы дисплазии коленного сустава могут проявиться сразу после рождения, но иногда в первые месяцы жизни они отсутствуют. Явной патология становится тогда, когда малыш начинает приобретать навыки ходьбы.
Родители могут заподозрить дисплазию по следующим симптомам:
- Хромота,
- Неустойчивость,
- Деформация одного из коленных суставов,
- Неестественное положение чашечки,
- Утрата равновесия при приседании,
- Характерные звуки в коленке при ходьбе.
Постепенно явной становится асимметрия коленных суставов. В зоне подвздошной кости образуется выраженная вертлужная впадина. Ноги могут отличаться в длине, что отягощает ходьбу и вызывает хромоту.
Болезнь вызывает стойкие осложнения. Пациент с дисплазией коленного сустава ощущает боль при ходьбе. Постепенно формируется устойчивый вывих надколенника. Он смещается вверх по кости и направлен наружу.
Боли могут тревожить ребенка даже в состоянии покоя, чаще перед сменой погодных условий или после высоких физических нагрузок. Хруст в суставе возникает при смене положения.
Заметить признаки дисплазии можно невооруженным глазом. Сустав деформирован, расположен неправильно. Если патология сочетается с нарушениями соединительной ткани, в процесс вовлекаются мышцы. Они отличаются слабостью, движения и их амплитуду контролировать сложно.
Диагностика
Диагностировать болезнь могут в разном возрасте. Если она выражена не сильно, патологию могу обнаружить уже во взрослом возрасте.
Определить дисплазию пателлофеморального сустава колена можно с помощью следующих методов диагностики:
- Визуальный осмотр врача,
- УЗИ,
- Рентген,
- МРТ.
На рентгенологическом снимке четко будет видно неправильное расположение сустава. При наличии сомнений относительно диагноза могут быть назначены дополнительные диагностические мероприятия, артроскопия или артрография.
Рентген проводят только детям старше трех месяцев.
Лечение патологии
Лечение дисплазии коленного сустава должно проводиться сразу после постановки диагноза. Так как у младенцев после рождения хрящевые ткани еще мягкие и податливые, болезнь можно откорректировать.
Медикаментозная терапия может включать применение следующих лекарственных средств:
- Препараты кальция,
- Хондропротекторы,
- Гиалуроновая кислота,
- Витамины,
- Нестероидные противовоспалительные средства,
- Обезболивающие,
- Сосудорасширяющие.
Физиотерапия включает электрофорез и фонофорез. Во время этих процедур также используются лекарственные средства.
Важную роль при лечении играют специальные приспособления. Это могут быть шины, гипсовые повязки, надколенники, бандажи. С помощью этих изделий деформация хряща исправляется.
Полезно проводить массаж. Курсы этих процедур укрепляют мышечный корсет и нормализуют кровообращение в суставе.
Лечебная физкультура способствует правильному развитию аппарата сухожилий и связок. Для ребенка полезно плавание.
Лечение хирургическим путем проводится в том случае, если терапия консервативными способами оказалась неэффективно. Чаще применяется полная замена пораженного сустава.
Ребенку нельзя заниматься спортом и физически перегружать себя. Важно следить за массой тела. Для коррекции длины ноги применяется ортопедическая обувь.
Если своевременно начать терапию дисплазии коленного сустава у ребенка, болезнь можно откорректировать. Это поможет избежать проведения операции и восстановить двигательную активность.
Пателлофеморальный артроз – это дегенеративно-дистрофическое поражение бедренно-надколенникового сочленения. Клинически проявляется болями в передней части колена, появляющимися при беге, ходьбе по лестнице, приседаниях. На поздних стадиях артроза болезненные ощущения могут беспокоить человека постоянно.
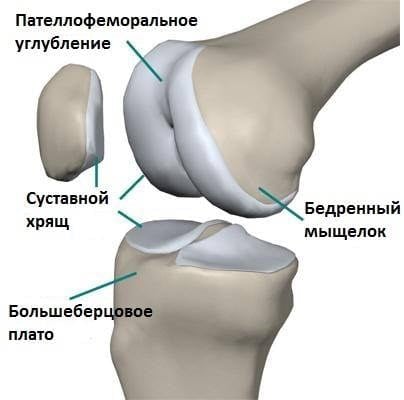
В природе не существует пателлофеморального сустава. Это сочленение представляет собой место контакта надколенника с бедренной костью. По сути, оно является лишь частью коленного сустава. Не путайте пателлофеморальный артроз коленного сустава с одноименным болевым синдромом. Это два совершенно разных понятия.
Пателлофеморальный болевой синдром (ПФБС) – это совокупность симптомов, косвенно указывающих на наличие патологических изменений в бедренно-надколенниковом сочленении. Он может появляться при хондромаляции, остеоартрозе, воспалениях или травматических поражениях коленного сустава. Пателлофеморальным болевым синдромом страдают профессиональные спортсмены и лица, увлекающиеся спортом.
ПФБС относится к самым распространенным симптомокомплексам в ортопедической практике. По статистике, он встречается у 9% молодых людей и занимает одну из лидирующих позиций среди причин обращения к ортопедам-травматологам и спортивным врачам. Как показала практика, в 18-33% случаев появление болей в колене связано именно с пателлофеморальным болевым синдромом.
Причины и механизм развития артроза
Важно знать! Врачи в шоке: "Эффективное и доступное средство от АРТРОЗА существует. " Читать далее.
В половине случаев патология возникает на фоне дефектов строения коленного сустава или дисплазии соединительной ткани, формирующей его связочный аппарат. Нестабильность и гиперподвижность надколенника сопровождается регулярной травматизацией покрывающего его хряща, что в итоге приводит к хондромаляции.
В дальнейшем в патологический процесс вовлекается хрящ, покрывающий суставную поверхность бедренной кости, и расположенная под ним костная ткань.
Для артроза в области пателлофеморального сочленения характерны дегенеративные изменения в хрящах и суставных поверхностях бедренной кости и надколенника.
Факторы, провоцирующие развитие артроза:
- неправильное расположение и траектория движений надколенника, вызывающие постоянную травматизацию суставных хрящей;
- изменения в нейромышечном и связочном аппарате, ведущие к нарушению нормальной биомеханики движений и нестабильности надколенника;
- чрезмерная нагрузка на пателлофеморальное сочленение при занятиях некоторыми видами спорта;
- наличие избыточной массы тела, провоцирующей перенагрузку коленных суставов, в том числе и бедренно-надколенниковых сочленений.
К артрозу также могут приводить слабость или контрактуры бедренных мышц, неправильное положение стопы, вальгусная деформация коленного сустава и т. д. В некоторых случаях болезнь развивается вследствие травм, переломов и остеохондральных повреждений.
В молодом возрасте артроз обычно возникает из-за нестабильности или хондромаляции надколенника. У пожилых людей болезнь развивается вследствие возрастных изменений в коленном суставе и/или избыточной массы тела.
Классификация
В своем развитии артроз пателлофеморального сочленения проходит несколько последовательных стадий. Идентифицировать их можно с помощью рентгенографии. Для этого необходимо иметь снимок коленного сустава в боковой проекции.
Даже "запущенный" АРТРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.

Таблица 1. Стадии развития артроза
| Стадия | Описание | |
| I | Легкая | Характеризуется незначительным разрушением суставных хрящей. Толщина хрящевого слоя, покрывающего кости, составляет более 3 мм. На рентгенограммах четко видно щель между надколенником и бедренной костью |
| II | Умеренная | Проявляется более массивным изнашиванием хряща. Расстояние от надколенника до пателлярной поверхности бедренной кости уменьшается до 3 мм и менее. При внимательном рассмотрении патологические изменения можно заметить на рентгенограмме |
| III | Тяжелая | В некоторых местах суставной хрящ полностью разрушается. При рентгенографическом исследовании врачи выявляют соприкасание бедренной кости и надколенника |
| IV | Очень тяжелая | Суставные хрящи полностью отсутствуют. На рентгенограммах отчетливо виден непрерывный контакт костных поверхностей пателлофеморального сочленения |
Методы диагностики заболевания
Как мы уже выяснили, клинически артроз проявляется пателлофеморальным болевым синдромом. Пациентов беспокоят боли в передней части колена приседаниях, усиливающиеся при подъеме по лестнице, активных сгибаниях и разгибаниях нижней конечности. У большинства больных также появляется чувство скованности в колене.
Поскольку ПФБС не всегда указывает на артроз, для уточнения диагноза пациентам проводят рентгенологическое исследование. На рентгенограммах врачи выявляют сужение суставной щели и признаки повреждения костей. Эти изменения отсутствуют на ранних стадиях артроза. В этом случае выявить болезнь можно лишь с помощью МРТ.
Лечение на разных стадиях
У молодых людей лечение пателлофеморального артроза коленного сустава стараются проводить консервативным путем. То же самое касается лиц с остеоартрозом I-II стадии. Для борьбы с заболеванием используют обезболивающие, противовоспалительные и структурно-модифицирующие средства. Больным подбирают специальные ортезы, которые фиксируют надколенник и препятствуют дальнейшей травматизации структур коленного сустава. При необходимости в схему лечения включают физиотерапию и лечебную физкультуру.
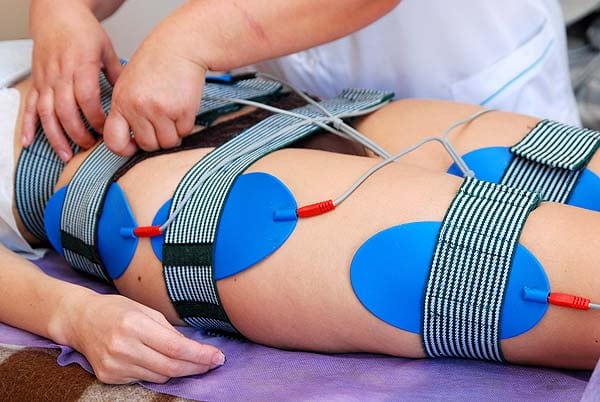
У спортсменов с ПФБС очень эффективно применение селективной электростимуляции внутренней широкой мышцы бедра. Методика позволяет купировать болевой синдром, восстановить подвижность коленного сустава и предупредить развитие артроза.
На I-II стадиях артроза пациентам проводят артроскопию. В ходе операции из суставной полости удаляют разрушенные фрагменты хрящей. Подобная тактика эффективна при отсутствии признаков нестабильности надколенника.
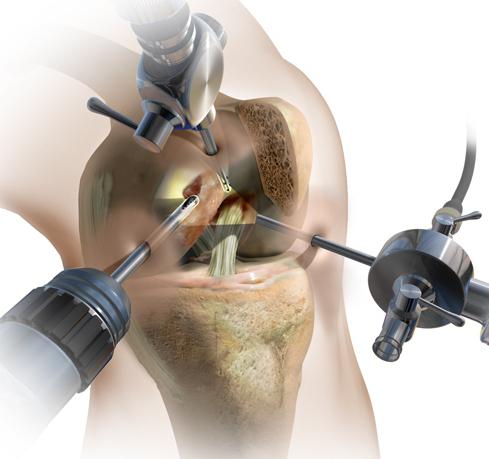
Лицам моложе 30 лет, имеющим III стадию артроза, могут выполнять артроскопическую хондропластику. Суть методики заключается во внутрисуставном введении мезенхимальных стволовых клеток, которые стимулируют регенерацию хрящевой ткани.
Вместо стволовых клеток пациентам с дефектами хрящевой ткани могут вводить культивированные аутологичные хондроциты. Также пациентам могут проводить мозаичную пластику фрагментированным костно-хрящевым трансплантатом.
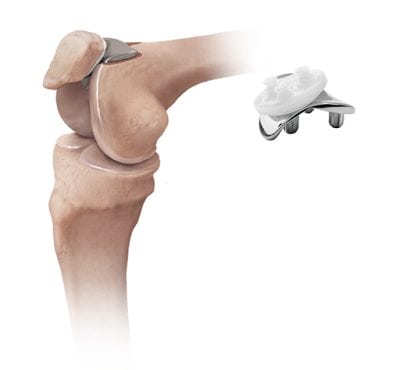
Операция по замене сустава показана лицам с III-IV стадиями артроза, не поддающимися консервативному лечению. Во время хирургического вмешательства врачи заменяют пателлярную поверхность бедренной кости искусственным имплантом. В наше время производители выпускают разные модели эндопротезов, что позволяет проводить операцию с учетом индивидуального строения коленного сустава.
Как забыть о болях в суставах и артрозе?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки - не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от АРТРОЗА существует! Читать далее >>>

Дисплазия коленного сустава представляет собой распространенную ортопедическую патологию хрящевых тканей в чашечке ноги. Развиваться заболевание может среди всех возрастов и групп населения. Однако, имея врожденную и наследственную природу, наиболее часто дефект встречается у маленьких детей.
Характеризуется ассиметричностью колен, болевыми ощущениями и нарушением походки. При отсутствии корректного лечения, физический изъян усугубляется, оказывая негативное влияние на психологию больного. Своевременно же принятые терапевтические меры не только ускоряют процесс лечения, но и существенно сокращают период восстановления.
Патогенез заболевания
Возникает дисплазия коленного сустава вследствие нарушения структурных свойств костно-мышечного аппарата и соединительных тканей, приводя к физиологическим изменениям чашечки колена и его аномальному расположению. Частота встречаемости заболевания составляет 6 человек на 1 тысячу. Обнаруживается патология либо сразу же после рождения, либо позже, в подростковом возрасте. Без лечения дисплазия становится необратимой и со временем приводит к инвалидизации. Диагностирование патологии включает комплекс мероприятий с использованием дифференциального метода обследования.
Развитию дисплазии активно способствует чрезмерная мобильность (подвижность) сустава, неравномерное распределение нагрузки на опорно-двигательный аппарат и физическое изнашивание хряща коленной чашечки. Последнее характерно для взрослой части населения и связано, в первую очередь, с возрастными переменами или профессиональной деятельностью. Последствия аномалии неприятны и проявляются анатомической деформацией или смещением надколенника, суставов бедренной и большеберцовой кости, сокращением костных элементов и сужением суставной щели.
Виды дисплазии коленного сустава
Выделяют несколько типов нарушений биомеханической оси нижних конечностей:
- Фронтальная деформация. Характеризуется сильным дискомфортом и болезненностью во время ходьбы. Напоминает Х-образную форму ног, при которой отсутствует возможность любого смыкания, даже в стопах. Устраняется путем оперативной корректировки околосуставных аномалий. Наибольшую эффективность дает остеотомия, хирургический метод для исправления врожденных и приобретенных деформаций костно-хрящевого аппарата.
- Дисгенезия феморо-пателлярного
![]()
сплетения. Выражается в значительном увеличении четырехглавой мышцы бедра, артрозе дистального отдела сустава колена, нарушении осевых и анатомических параметров подвижных соединений костей. Схожа с О-образным типом. Для исправления применяют методику перемещения выпуклости длинной большеберцовой кости с крепящейся к ней связкой надколенника. - Фиброзная дисплазия. Подразумевает замену костной ткани фиброзными образованиями. Часто патологии сопутствуют безосновательные переломы в месте развития аномалии. Может иметь место приостановка роста кости и, как следствие, ее укорачивание в длину.
Провоцирующие факторы
- Сильный токсикоз во время вынашивания ребенка;
- Заболевания эндокринной системы и внутренних органов, инфекции и вирусы у беременной;
- Наличие вредных привычек у женщины, находящейся в положении;
- Плохое или нерациональное питание, предполагающее употребление однообразной и скудной пищи;
- Неправильное внутриутробное расположение плода;
- Лишний вес беременной;
- Вредные условия работы;
- Плохая экологическая обстановка в зоне проживания;
- Продолжительное или разовое воздействие на организм ядовитых веществ, токсинов, тяжелых металлов и радиоактивных элементов;
- Наследственная предрасположенность;
- Авитаминоз и дефицит питательных веществ в рационе беременной, приводящий к нарушению в развитии костно-хрящевого аппарата ребенка;
- Профессиональные заболевания;
- Поздняя беременность, после 40 лет;
- Родовые и послеродовые травмы.

Неправильное расположение плода 
Наследственная предрасположенность 
Поздняя беременность 
Родовые и послеродовые травмы
Проявления патологии
Клиническая картина патологии не всегда ярко выражена. Но, когда дефект, как говорится, на лицо, можно четко визуализировать видимые отклонения в конфигурации коленного сустава, неправильное размещение чашечки и анатомическое искажение самих конечностей. Также типичными для дисплазии колена признаками являются:
- Боль в коленях различной интенсивности, усиливающаяся при увеличении физической нагрузки или смене погоды;
- Хруст и щелканье сустава при движении;
- Несимметричность коленок, создающее впечатление разной длины ног. Причина — неодинаковое размещение чашечек по высоте, особенно заметное в горизонтальной плоскости;
- Хромота;
- Изменение объема бедер и голени;
- Неправильная позиция пальцев — их подгибание или выворачивание наружу;
- Изменение амплитуды подвижности суставов. Колени неустойчивые, а кости без усилий двигаются в разные стороны;
- Затрудненность при ходьбе.
У детей дисплазия проявляется через комплекс симптомов, включающий в себя:
- Позднее начало хождения;
- Неровность ног из-за асимметрии коленных чашечек;
- Похожая на утиную походка;
- Привычка хождения на пальцах;
- Дискомфорт при сгибании/разгибании коленей;
- Формирование вертлужной впадины в подвздошной кости.
Обнаружить дефект коленного сустава можно с момента рождения ребенка. Ярким свидетельством порока выступает разница длины ножек и анатомических позиций надколенников. В связи с этим новорожденным показано регулярное ортопедическое обследование на предмет наследственных патологий. Начинать посещение врача можно с 2 месяцев.
Диагностика дисплазии
Для исследования аномалии коленных суставов, определения размера и формы чашечки, ее симметрии и места нахождения используют два вида диагностики:
- Рентген суставов и конечностей;
- УЗИ.
Предваряют обследование сбором анамнеза и исключением вероятности других ортопедических заболеваний.
Терапия
Лечат дисплазию комплексно, с применением медикаментозной терапии, физиотерапии и специальных фиксаторов. Подбирается лечебная методика в зависимости от возраста пациента и степени деформации. Для улучшения кровотока и обезболивания с помощью консервативной терапии, используют:
- Анальгезирующие средства и нестероидные противовоспалительные медикаменты;
- Хондопротекторные препараты;
- Кальций- и фосфорсодержащие вещества;
- Инъекции гиалуроновой кислоты;
- Витамины;
- Венотоники.
Также в комплекс терапевтических мероприятий может входить:
- КВЧ, метод лазерного или магнитного воздействия, УЗВ, ЭФЗ;
- Лечение грязями, парафином и озокеритовыми аппликациями;
- Гидромассаж;
- ЛФК (лечебная физкультура);
- Специальный массаж.

Профилактика заболевания
- Следить за здоровьем, начиная с момента беременности;
- Регулярные занятия лечебной гимнастикой;
- Полноценное и здоровое питание;
- Контроль массы тела;
- Избегания инфекционных заболеваний;
- Поддержание нормального гормонального фона;
- Периодическое посещение сеансов расслабляющего массажа;
- Прохождение медицинского осмотра;
- Избегание чрезмерной физической активности, травматизации ног;
- Ограничение нагрузки на суставы.

Избегания инфекционных заболевани 
Прохождение медицинского осмотра 
Посещение сеансов массажа 
Избегание чрезмерной физической активности
Читайте также:



