Диабетический артропатий диабетическая стопа
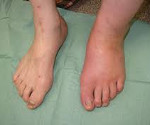
Диабетическая артропатия – патология костей и суставов с их дегенеративно-дистрофическим поражением, являющаяся тяжелым осложнением сахарного диабета. При данном заболевании возникают частые воспалительные процессы, суставы деформируются и разрушаются. Заболевать могут и пожилые, и молодые люди.
Артропатия развивается спустя примерно 6 лет после диагностировании диабета. Особенно, если систематическое комплексное лечение не проводилось или терапия была недостаточной. А отдаленные последствия сахарного диабета самые разнообразные и не менее сложные, чем сам диабет. Например, помимо артропатии, часто возникают полинейропатия, ангиопатия, энцефалопатия, диабетическая ретинопатия, диабетическая нефропатия, диабетическая кома.
Патологические процессы при диабетической артропатии в основном односторонние, но иногда поражаются и оба сустава.
Симптомы и причины
Симптоматика выражена болями и дискомфортом в суставах, особенно в коленных и голеностопных. Пациенту трудно передвигаться, в суставах скованность.
Болезнь зачастую протекает очень тяжело. Вызывает такую симптоматику сахарный диабет 2 типа. Даже в молодом возрасте при наличии тяжелой формы диабета человек может стать инвалидом, потеряв всякую работоспособность.
Основные причины диабетической артропатии – диабетический ацидоз и уменьшение в организме солей кальция, полиневропатия.
Первым делом поражаются следующие суставы:
- плюснефаланговые;
- коленные;
- голеностопные;
- со временем – тазобедренные.
Такая стадия выражена и серьезными гормональными изменениями в организме, поэтому важную роль в лечении выполняет не только врач-ортопед, но и врач-эндокринолог.
То, что именно коленные, голеностопные и плюснефаланговые суставы поражаются в первую очередь, связано с наибольшей на них нагрузкой, например, при ходьбе.
Симптомы болезни могут быть следующими:
- появление скованности;
- ограничение амплитуды движений;
- отечность, припухлость, особенно к вечеру;
- болезненность при пальпации;
- небольшое увеличение местной температуры.
Во время рентгенографии у больных могут быть дополнительно обнаружены краевые остеофиты и субхондральный остеосклероз.
Выделяют 4 стадии диабетической артропатии, каждая характеризуется соответствующей симптоматикой.
- 1-я стадия – Острая. Наблюдается небольшая отечность или припухлость стоп, иногда покраснение кожи. Боли при пальпации и во время передвижений отсутствуют. Во время исследования рентгенографическими методами возможно обнаружение первых признаков остеопороза.
- 2-я стадия – Подострая. Отечность и припухлость увеличиваются, а при длительной ходьбе уже присутствуют болезненные ощущения. В суставах иногда слышен хруст. При исследовании – появление изменений конфигурации стопы и начальное формирование костных структур.
- 3-я стадия – Хроническая. Происходят патологические изменения костного скелета. Подвижность пораженного сустава теряется. Боль может быть постоянной, причем не только во время ходьбы, но и в покое.
- 4-я стадия – Осложненная. Самостоятельное передвижение невозможно. Присутствуют сильные резкие боли при малейшей попытке встать или сесть. Частое появление диабетической стопы. Во время исследования отмечаются деструкции костных тканей.
Вместе с основными симптомами возникают и урогенитальные признаки заболевания: боли внизу живота, цервицит, у женского пола возможны межменструальные кровотечения, а у мужского пола – острая форма простатита, нарушение функции мочеиспускания.
Осложнения
Могут быть различными. Так, за счет того, что уменьшается объем движений и чувствительность, возможны различные травмы. Зачастую это подвывихи и вывихи, микронадрывы связок, травмирование мышечных волокон.
Сформированный остеопороз приводит к тому, что происходят частые переломы и не сращивание костей. Вынужденное времяпрепровождение в сидячем или лежачем положении ухудшает кровообращение в сердечно-сосудистой системе, что приводит к дальнейшим осложнениям: скачкам артериального давления, болям в сердце, головным болям, увеличению сахара в крови, нарушению функции дыхательной системы, развитию полинейропатии.
Диагностика
Постановка диагноза основывается на комплексной оценке общей клинической картины. Врач собирает весь анамнез больного, проводит клинический осмотр, назначает консультацию нескольких узконаправленных специалистов для определения функциональной способности сердечно-сосудистой, эндокринной, нервной и костной систем организма.
Проводятся лабораторные и инструментальные методы диагностирования, в которые входят:
- Рентген пораженных суставов в нескольких проекциях (также выявляется степень разряжения ткани костей и уровень минерализации).
- КТ и МРТ пораженных суставов (определяется степень деструкции костной ткани, различные изменения в мягких тканях).
- Специальная методика, позволяющая более точно определить строение костной ткани – Сцинтиграфия.
- Общий анализ крови (для определения уровня лейкоцитов и СОЭ).
- Биохимический анализ крови (для определения маркеров воспаления).
- УЗДГ артерий (дополнительно).
- Дуплексное сканирование.
- Анализ крови на сахар.
В сложных ситуациях иногда проводится биопсия костной ткани. Данный метод диагностики важен и для подтверждения диагноза.
Лечение диабетической артропатии
Так как диабетическая артропатия появляется как осложнение сахарного диабета 2-го типа, то и основное лечение должно быть направлено на коррекцию основной болезни. Для этого врачом назначаются специальные препараты для нормализации сахара в крови. Иногда, при тяжелом состоянии, необходима инсулинотерапия.
Также для лечения рекомендуются:
- Комплекс витаминов и минералов (особенно важны витамины группы В, которые участвуют в восстановлении и нормализации состояния нервных волокон).
- Нейротрофические средства.
- Ингибиторы холинестеразы.
- Прием кислоты липоевой.
- Употребление препаратов-хондропроткторов (внутрь в форме капсул и наружно в форме мазей/гелей).
- Биофосфонаты.
- Нестероидные противовоспалительные препараты (в форме таблеток или инъекций в тяжелых случаях).
- Анаболические стероиды (восстанавливают костную ткань).
- Физиотерапевтическое лечение (например, магнитотерапия или электрофорез со специальным лекарством).
- Лечебная физкультура (на первых стадиях заболевания).
При развитии инфекционных процессов назначаются антибактериальные средства.
На поздних стадиях диабетической артропатии показано хирургическое лечение.
Народные средства
Применяются как дополнительные к основному лечению и после консультации с лечащим врачом.
Полезны теплые чаи с листьями сирени, черники, смородины, цветками календулы и ромашки; настои из свежесобранного одуванчика.
Можно сделать следующий компресс: взять в одинаковых пропорциях листья липы, крапивы и календулы. Помолоть или очень мелко нарезать, перемешать, добавить 1 ч.л. оливкового масла и столько же облепихового масла. Смесь прикладывать к больным суставам на полчаса 2 раза в день. Таким образом снимается воспаление, уменьшается боль, заживают трещинки и ранки на коже.
Прогноз
Своевременное грамотное лечение быстро приносит благоприятный исход и устранение осложнений. Запущенные формы диабетической артропатии приводят к инвалидности.
Страничка оказалась полезной? Поделитесь ею в своей любимой соцсети!
Диабетическая остеоартропатия представляет собой деструктивное поражение костной и хрящевой суставной ткани на фоне сахарного диабета. При длительном повышенном уровне сахара в крови возникает метаболическая патология, при которой происходит прогрессирующее и нередко безболезненное разрушение суставов. Отсутствие боли связано с иннервацией сочленения – повреждением нервных окончаний из-за заболевания. В основном поражаются стопы, плюсневые и предплюсневые кости (90%), но патологический процесс может охватить любые суставы (коленный, тазобедренный), хотя и гораздо реже. В 20% случаев наблюдается двустороннее поражение. Вероятность развития диабетической остеоартропатии повышается, если человек болен диабетом более 8 лет и лечение не осуществлялось либо проводилось неэффективно.
Поражение костной системы наблюдается у 58% больных диабетом 1 типа, у 24% с диабетом 2-го типа. Рентген показывает нарушения только после того, как 20-40% костной ткани уже утрачено. КТ более информативна, поскольку позволяет выявить содержание минеральных веществ как в трубчатой, так и в компактной костной ткани. Своевременное распознавание первых признаков позволит эффективно остановить разрушение и избежать инвалидизации, которой часто заканчивается поражение суставов на фоне диабета.


Механизм поражения суставов
Причинами поражения суставов при диабете называют нарушение иннервации и аномально ускоренный кровоток в костной ткани, приводящий к остеопении локального масштаба. Также провоцирующую роль играют рецидивирующие травмы: даже самые незначительные способны запустить процесс остеолиза, разрушающий сустав. Протеингликановый состав костной, а также хрящевой ткани изменяется при дефиците инсулина. Основным механизмом, формирующим патологические нарушения в костях и сосудах, является гликирование белков.
На первой стадии наблюдается отек, умеренная гиперемия. Боль и лихорадка отсутствуют. Рентгенологическое исследование не выявляет деструктивных изменений. Наблюдается остеопороз.
На второй стадии рентген выявляет нарушения в виде:
- умеренного остеопороза эпифизов;
- субхондрального склероза, сопровождающегося появлением краевых остеофитов;
- остеолиза и секвестрации;
- разрастаний соединительной ткани;
- асептических некрозов;
- патологической перестройки тканей кости, ее фрагментации.
Нарушение чувствительности провоцирует растяжение связочного аппарата, от чего сустав расшатывается. На третьей стадии начинается выраженная деформация, вывихи, возможны спонтанные переломы костей. Сустав буквально распадается на части, остается только заменить его на искусственный. Другими способами подвижность не восстановить.
Лечение
Основой терапии при сахарном диабете является постоянный контроль над уровнем сахара. Для этого существуют специальные приборы, позволяющие быстро определить его уровень. Только при условии нормализации сахара можно рассчитывать на результат при лечении суставов, если степень их разрушения еще позволяет проводить консервативную терапию.

Больному необходимо регулярно заниматься гимнастикой, проводить сеансы массажа и самомассажа, а также использовать аппаратную физиотерапию для восстановления чувствительности.
Хондропротекторы при выраженных дегенеративных процессах в суставе не помогут, поэтому их использование в большинстве случаев бессмысленно. Для снятия боли назначаются противовоспалительные и обезболивающие средства, с их помощью спадает отечность и немного улучшается подвижность. Применяются кортикостероидные препараты путем инъекционного введения непосредственно в сустав.
Хирургическое лечение
Хирургическое вмешательство при сахарном диабете возможно только при нормализации уровня сахара. Если диабет скомпенсирован и противопоказаний со стороны сердечно-сосудистой системы и внутренних органов не выявлено, то можно проводить замену сустава. Заключение дает эндокринолог по результатам обследования. При нормализации уровня сахара все процессы заживления у больных диабетом происходят также, как и у здоровых людей, но контроль очень важен не только перед операцией, но и сразу же после нее.
Есть риск отторжения, если у пациента преклонный возраст, заболевание продолжается более 10 лет. Однако современные технологии позволяют свести его к минимуму. Эндопротезирование производится при помощи фиксации на цемент, в котором содержится антибиотик (например, цифуроксим). Частота осложнений при введении данного метода существенно сократилась.
Существенно осложняет процедуру эндопротезирования лишний вес, который часто превышает все нормы при сахарном диабете. Это может стать противопоказанием к операции, поскольку не только затрудняется доступ к суставу, УЗИ-навигация и последующее закрытие тканей, но и ухудшается приживаемость из-за высокой нагрузки. Часты случаи развития ранних инфекций и смещения эндопротеза, велика вероятность, что произойдет перипротезный перелом, повредятся связки сустава, может развиться тромбоз конечности, тромбоэмболия, асептическая нестабильность, вывих головки имплантата.
Что такое стопа Шарко? В чем трудность диагностики диабетической остеоартропатии? Диабетическая остеоартропатия (ОАП, стопа Шарко, сустав Шарко) — редкое, но крайне тяжелое осложнение сахарного диабета, при неадекватном лечении приводящее к необратимо
Диабетическая остеоартропатия (ОАП, стопа Шарко, сустав Шарко) — редкое, но крайне тяжелое осложнение сахарного диабета, при неадекватном лечении приводящее к необратимой инвалидизации. Это осложнение можно назвать одной из самых загадочных форм синдрома диабетической стопы, так как предсказать развитие ОАП и выделить группы риска среди пациентов с сахарным диабетом крайне трудно. С этим осложнением диабета встречаются врачи разных специальностей — хирурги, эндокринологи, ортопеды, но далеко не всегда оно вовремя распознается.
Деструктивная остеоартропатия была описана в ХIХ веке французским неврологом Шарко [2], но не при сахарном диабете (в доинсулиновую эру поздние осложнения диабета практически не встречались), а при сифилитическом поражении проводящих путей спинного мозга (tаbеs dоrsаlis). Впоследствии было установлено, что подобные изменения суставов стоп также встречаются при различных заболеваниях, приводящих к нарушению иннервации нижних конечностей (сирингомиелии, диабетической полинейропатии и др.). В настоящее время наиболее частой формой остеоартропатии является диабетическая.
Распространенность данного осложнения среди больных сахарным диабетом составляет менее 1% [3], хотя в литературе встречаются данные о поражении костной ткани стоп у 0,1-55% больных [4]. Такая противоречивость сведений, очевидно, связана с различиями в методике обследования и разными критериями диагностики остеоартропатии.
В подавляющем большинстве случаев ОАП поражает кости и суставы стоп. В 1991 году была предложена классификация ОАП [3] в зависимости от локализации процесса (рис. 1). У 20-25% пациентов ОАП поражает обе стопы, но обычно не одновременно. Встречаются случаи ОАП с поражением других суставов: коленного и даже локтевого.
Остеоартропатия — это по сути поражение костной ткани в отличие от типичных форм остеопороза, имеющих исключительно локальный характер. Причиной такого поражения кости является нарушение иннервации нижних конечностей вследствие диабетической нейропатии.
Известно, что ОАП не развивается у пациентов с нарушениями кровоснабжения нижних конечностей. Это объясняется тем, что при ишемической и нейроишемической формах синдрома диабетической стопы невозможно аномальное усиление кровотока в костной ткани.
После манифестации ОАП процесс проходит четыре стадии [4].
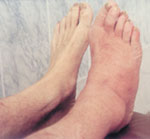 |
| Рисунок 2. |
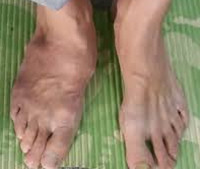
Первая (острая) стадия характеризуется отеком стопы, умеренной гиперемией и местной гипертермией (рис. 2). Боли и лихорадка нехарактерны. Рентгенография может не выявлять деструктивных изменений (на этой стадии они представлены лишь микропереломами); обнаруживается остеопороз костей стоп.
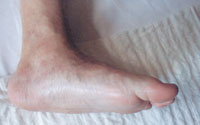 |
| Рисунок 3. |
Вторая (подострая): фрагментация костей и начало деформации стопы. В типичных случаях происходит уплощение свода стопы на пораженной стороне (рис. 3). Отек и воспалительные явления в этой стадии уменьшаются. Рентгенологически определяются фрагментации костных структур.
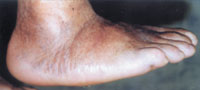 |
| Рисунок 4. |
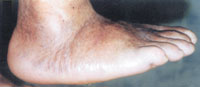 |
| Рисунок 5а. |
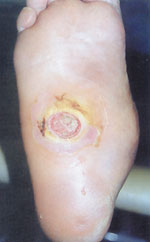 |
| Рисунок 5б. |
Четвертая (стадия осложнений): перегрузка отдельных участков деформированной стопы приводит к образованию язвенных дефектов (рис. 5); при их инфицировании возможно развитие флегмоны стопы, остеомиелита, гангрены.
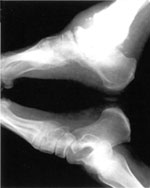 |
| Рисунок 6. |
ОАП диагностируется на основании клинической картины, анамнеза (небольшая травма, хирургическое вмешательство) и рентгенологических признаков, соответствующих той или иной стадии. Очень часто из-за недостаточной информированности врачей общей практики об ОАП это осложнение ошибочно диагностируется как лимфостаз, тромбофлебит, флегмона стопы и др.
Наиболее затруднен дифференциальный диагноз в острой стадии, когда несвоевременное начало адекватного лечения приводит к необратимой инвалидизации.
 |
| Рисунок 7. |
Дифференциальная диагностика ОАП в острой фазе включает два основных вопроса:
- Являются ли воспалительные изменения следствием поражения костных структур или их следует рассматривать как проявление другого заболевания (флегмоны стопы, острого тромбофлебита, подагрического артрита, ревматических поражений суставов и др.)?
- При наличии рентгенографических признаков деструкции кости имеет она неинфекционную (ОАП) или инфекционную (остеомиелит) природу?
Для решения первого вопроса необходимы данные рентгенографии стоп (хотя в острой фазе могут присутствовать лишь неспецифические изменения в виде остеопороза). Магнитно-резонансная томография и сцинтиграфия скелета стопы выявляют микропереломы, воспалительные изменения, усиление кровотока в пораженных костях.
Возможна оценка биохимических маркеров распада костной ткани (гидроксипролина, дезоксипиридинолина, фрагментов коллагена и др.). С аналогичной целью могут использоваться и маркеры перестройки костной ткани, отражающие активность остеобластов (то есть остеосинтеза), — костный изофермент щелочной фосфатазы и др. Но уровень этих веществ во многом зависит от активности процессов распада костной ткани в скелете в целом.
Очевидно, что изменения, характерные для других заболеваний: признаки острого тромбофлебита при УЗДГ венозной системы, типичная клиника подагрического артрита (с болевым синдромом и лихорадкой, соответствующей рентгенологической и биохимической картиной) и прочие — делают диагноз ОАП менее вероятным.
Для остальных случаев наиболее приемлемым на сегодняшний день алгоритмом диагностики ОАП в острой фазе можно считать следующий [9]:
При возникновении у больного сахарным диабетом одностороннего отека стопы (особенно при неповрежденной коже) следует обязательно исключить возможность ОАП. При подозрении на ОАП и при повышенном риске ее развития (длительное течение сахарного диабета, выраженная диабетическая нейропатия) целесообразнее назначить лечение сразу, чем через несколько месяцев наблюдать необратимую деформацию стопы.
В острой фазе цель лечения — остановка процессов остеолиза, предотвращение патологических переломов или их консолидация.
Наиболее частая ошибка — назначение вазоактивных препаратов. Эти средства показаны далеко не при всех формах синдрома диабетической стопы (только при ишемической и нейроишемической), а при ОАП способны усилить и без того избыточный кровоток в костной ткани.
Основой лечения ОАП в острой стадии является полная разгрузка конечности до исчезновения признаков воспаления (отека, локальной гипертермии). Адекватная разгрузка обеспечивает консолидацию костных отломков и более важна, чем медикаментозное лечение [3]. Если разгрузка не проводится, наиболее вероятны смещение костных отломков и развитие прогрессирующей деформации стопы, представленной на рис. 2-5. В первые дни и недели заболевания показан строгий постельный режим. В дальнейшем возможна ходьба, но только в специально изготовленном ортезе, переносящем значительную часть нагрузки со стопы на голень. Временная разгрузка в период изготовления ортеза может выполняться с помощью тутора, который отличается от ортеза стандартной формой (продается в готовом виде) и менее плотной фиксацией конечности.
После разрешения отека (обычно через 4 месяца) от ношения ортеза постепенно отказываются, а пациенту разрешают ходить в индивидуально изготовленной ортопедической обуви (рис. 7).
Стандартным методом разгрузки конечности при ОАП в большинстве зарубежных стран, особенно англоязычных (США, Великобритания, Австралия и др.), является применение фиксирующих повязок из полимерных материалов, по свойствам аналогичных гипсу (Тоtаl Соntасt Саst). Но даже при наличии высококвалифицированного персонала, проводящего эту процедуру, метод чреват развитием повреждений кожи (пролежней) под иммобилизирующей повязкой в 10% случаев.
В острой фазе ОАП применяются лекарственные препараты, влияющие на метаболизм костной ткани.
Тормозят процесс резорбции костной ткани бифосфонаты и кальцитонин.
Отечественный бифосфонат первого поколения ксидифон (этидронат) отличается доступной ценой. Назначается по 15-25 мл готового раствора натощак прерывистыми курсами (например, первые 10 дней каждого месяца), так как постоянный его прием создает риск остеомаляции. Современные бифосфонаты — фосамакс (алендронат) и другие — применяются в постоянном режиме и более эффективны. Доза фосамакса — 10,0 мг (одна таблетка) натощак ежедневно. Имеются сообщения о внутривенном применении бифосфонатов [бонефос (клодронат)] при ОАП.
Кальцитонин (миакальцик) применяется подкожно или внутримышечно по 100 МЕ один раз в день (обычно 1-2 недели), далее — в виде назального аэрозоля по 200 МЕ ежедневно.
Образование костной ткани стимулируют активные метаболиты витамина Д3 (альфа Д3-Тева и др.) и анаболические стероиды.
Альфа Д3-Тева применяется по 0,5-1 мкг/сут (2-4 капсулы) после еды. Альфа Д3-Тева способствует улучшению абсорбции кальция в кишечнике и активации процессов костного ремоделирования, обладает способностью подавлять повышенный уровень паратиреоидного гормона, усиливать нервно-мышечную проводимость, уменьшая проявления миопатии. Длительная терапия Альфа Д3-Тева способствует уменьшению болевого синдрома, повышению мышечной силы, координации движений, снижению риска падений и переломов костей. Частота побочных реакций на фоне длительной терапии Альфа Д3-Тева остается низкой.
Анаболические стероиды (ретаболил, неробол) назначают в виде инъекций один раз в неделю в течение 3-4 недель.
Препараты кальция самостоятельного действия на метаболизм костной ткани не оказывают, поскольку включение кальция в состав костной ткани регулируется соответствующими гормонами. Эти препараты применяются как вспомогательные для обеспечения достаточного потребления кальция при лечении патологии костной ткани (которое должно составлять с учетом всех пищевых продуктов 1000-1500 мг/сут). Наибольшей биодоступностью обладают лактат и карбонат кальция. Они входят в состав препаратов кальций-Сандоз форте, витрум-кальциум и кальций-Д3-Никомед, которые можно назначать по одной таблетке в день (около 500 мг элементарного кальция). Последний из названных препаратов содержит также витамин Д3, но в профилактических дозах, поэтому это средство следует рассматривать в первую очередь как источник кальция. Препараты кальция принимают во второй половине дня, так как именно в это время происходит их максимальное усвоение. Глюконат кальция (таблетки по 100 мг) стоит недорого, но отличается низкой биодоступностью, из-за чего необходимая суточная доза препарата составляет 10 таблеток.
Кальцитонин и бифосфонаты способны вызывать гипокальциемию, витамин Д3 и препараты кальция — повышать уровень кальция в крови. Поэтому необходимо определение уровня ионизированного кальция до начала лечения и ежемесячно на его фоне (в современных лабораториях этот показатель определяется в капиллярной крови). Обычно применяется комбинация какого-либо из ингибиторов резорбции, витамина Д3 и препаратов кальция. В зависимости от уровня ионизированного кальция дозы тех или иных препаратов увеличиваются или уменьшаются. Продолжительность лечения составляет 4-6 месяцев.
Вспомогательные средства (НПВС, эластичное бинтование конечности, иногда диуретики) применяются в целях устранения отека.
Рентгенотерапия пораженных суставов позволяет достаточно быстро купировать воспалительные явления. Однако, по данным ряда плацебо-контролируемых исследований, факт улучшения прогноза течения ОАП после рентгеновского облучения не подтвердился. Поэтому рентгенотерапию следует применять только в сочетании с адекватной разгрузкой конечности.
Оптимальным результатом лечения, начатого в острой фазе, является предотвращение переломов или консолидация отломков. О результатах лечения позволяют судить изменения клинической картины и контрольная рентгенография через 4-6 месяцев от манифестации заболевания.
После стихания воспалительных явлений сохраняется повышенный риск ОАП (в этой же или других зонах). Помимо общих профилактических мер (см. ниже) целесообразно носить ортопедическую обувь, уменьшающую нагрузку на суставы стопы (в первую очередь, предплюсны) при ходьбе.
В том случае, если процесс находится на второй или третьей стадии, основной целью лечения становится предотвращение осложнений ОАП. При наличии деформаций стопы необходима сложная ортопедическая обувь с внутренним рельефом, повторяющим аномальную форму стопы. Ригидная подошва с так называемым перекатом — приподнятой передней частью — препятствует дальнейшему смещению костных отломков при ходьбе. Постоянное ношение качественной ортопедической обуви предотвращает развитие трофических язв в местах повышенного давления. Попытки ортопедической коррекции деформаций при ОАП (супинаторы и т. п.) бесперспективны и чреваты быстрым развитием язв.
Предложен ряд методов оперативного вмешательства, направленных на коррекцию деформации стопы при ОАП (артродез, резекция костных структур, создающих повышенное давление на подошвенную поверхность и приводящих к образованию незаживающей язвы), но в России опыт их применения невелик. Несомненным условием использования этих методов является полное стихание воспалительного процесса и остеолиза (так как в противном случае оперативное вмешательство может способствовать появлению новых очагов деструкции). Вероятно, лечение препаратами, укрепляющими костную ткань, создает более благоприятные условия для проведения операции. Однако вопрос о показаниях к хирургическому лечению и его безопасности при ОАП по-прежнему остается спорным. Чаще всего показанием к такому лечению служит тяжелая деформация стопы, делающая невозможным изготовление адекватной ортопедической обуви. В любом случае после оперативного вмешательства необходимо обеспечить полную 3-месячную разгрузку пораженной конечности (постельный режим, далее — Total Contact Cast или его аналог) [3].
Вопрос о методах профилактики в группах риска окончательно не решен. Своевременное выявление остеопении в дистальных отделах конечностей позволило бы восстанавливать костную плотность с помощью соответствующих препаратов. Однако остеопороз скелета стоп при рентгенографии у больных диабетом встречается в десятки раз чаще, чем ОАП, в связи с чем группа пациентов, имеющих показания для профилактического лечения, становится неоправданно большой. Кроме того, недостаточно разработаны методы количественной оценки костной плотности (денситометрии) скелета стоп, без которых невозможно составить представление об изменениях плотности костной ткани на фоне лечения, а также выбрать наиболее эффективные препараты и т. п.
Диабетическая остеоартропатия — заболевание, которое проявляется деструкцией костной и суставной ткани на фоне диабетической нейропатии. Возникает отек, гиперемия и боль в области голеностопного сочленения. Развивается деформация стопы, нарушается подвижность суставов. Диагностика основывается на осмотре, клинической картине, данных рентгенографии и томографии (МРТ, КТ стопы). Основу лечения составляет иммобилизация повреждённой конечности специальными фиксирующими повязками. Назначаются антирезорбтивные, противовоспалительные, антибактериальные средства, витамины и минералы. В запущенных случаях выполняется артродез или удаление пораженного участка кости.
- Причины диабетической остеоартропатии
- Патогенез
- Симптомы диабетической остеоартропатии
- Осложнения
- Диагностика
- Лечение диабетической остеоартропатии
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Диабетическая остеоартропатия (стопа или сустав Шарко) - тяжелое заболевание костно-суставной системы, которое развивается на фоне длительного течения сахарного диабета. Подобное осложнение характерно для многих заболеваний (нейросифилиса, сирингомиелии, травм спинного мозга, лепры, алкоголизма и др.), которые сопровождаются явлениями периферической нейропатии. В середине ХХ века американский ученый Джордан описал сустав Шарко у пациентов с сахарным диабетом. Распространённость данного осложнения в эндокринологии составляет 1-2%. Возраст пациентов варьирует от 45 до 60 лет, преимущественно поражаются лица женского пола. В 20% случаев в патологический процесс вовлекаются обе стопы.

Причины диабетической остеоартропатии
Формирование заболевания происходит на фоне полиневропатии. При прогрессировании диабета поражаются миелиновые нервные волокна, безмиелиновые - сохраняют свою функцию. Данный феномен приводит к недостаточной трофике и уменьшению прочности кости. При нарушении адекватного кровообращения в нижних конечностях любое воздействие (оперативное вмешательство на стопе, ушиб, растяжение связок, вывих голеностопного сустава) вызывает усиление микроциркуляции в пораженной зоне. Запускается каскад патологических реакций, ведущих к развитию деструктивных процессов в кости. Длительное течение и частые декомпенсации сахарного диабета, отсутствие адекватного лечения, высокий уровень глюкозы в крови, способны спровоцировать возникновение остеоартропатии.
Патогенез
Для объяснения этиопатогенеза диабетической остеоартропатии предложено несколько гипотез:
- Нейротравматическая. Диабетическая нейропатия приводит к постепенному ослаблению чувствительности, мышечной слабости и угасанию проприоцептивных рефлексов. Нарушается двигательная функция, возникают микротравмы и усиленная нагрузка на отдельные суставы. Данный механизм активизирует выработку остеокластов, которые вызывают деминерализацию и постепенное разрушение костей. Потеря чувствительности приводит к незамеченной травме и аномальному увеличению объема движений в суставах.
- Нейроваскулярная. Диабетическая полинейропатия вызывает нарушение микроциркуляции и формирование артериовенозного шунта в области пораженного сустава. В костной ткани возникает аномально усиленный кровоток, локально развивается остеопения и остеолизис, а затем остеопартропатия.
- Синтетическая. Данная концепция предполагает, что нарушение местного кровообращения и потеря чувствительности, взаимодействуя друг с другом, в равной степени приводят к развитию болезни. Это наиболее современная теория, которая наилучшим образом объясняет природу развития патологии.
Симптомы диабетической остеоартропатии
Заболевание характеризуется постепенным прогрессирующим развитием симптоматики и необратимых деструктивных изменений. Чаще поражается голеностопный сустав и плюснепредплюсневая область стопы. В течении болезни выделяют 4 стадии:
Осложнения
Снижение чувствительности способствует увеличению объема свободных движений в суставе, что влечет за собой возникновение хронических подвывихов и вывихов голеностопного сустава. Нарушение минерализации и кровоснабжения костной ткани, формирование остеопороза являются причинами длительно несрастающихся переломов. На поздней стадии диабетической остеоартропатии инфицирование язв приводит к развитию флегмоны и рожистого воспаления в области голеностопа. При тяжелых гнойных поражениях возникает остеомиелит и гангрена пораженной конечности, что является показанием для ампутации.
Диагностика
Диагностика диабетической остеоартропатии основывается на комплексной оценке клинической картины, визуальном осмотре пораженной стопы, анамнезе заболевания и обследованиях, включающих анализ работы нервной, эндокринной и опорно-двигательной системы. К основным методам относятся:
1. Рентгенография стоп в 2-х проекциях (прямой и боковой). Выявляет признаки разряжения костной ткани, определяет уровень минерализации костей.
2. Магнитно-резонансная и компьютерная томография стоп . МРТ стопы позволяет визуализировать изменения мягких тканей, микротравмы и микротрещины на начальных стадиях болезни. КТ оценивает степень деструкции кости, поражение надкостницы.
3. Сцинтиграфия костей. По степени накопления меченых изотопов (Технеция-99m) можно судить о степени активности воспалительного процесса в суставах и костях стопы.
4. Лабораторные исследования. Проводят биохимический анализ с определением маркеров воспаления и деструкции костной ткани (щелочная фосфатаза, гидроксипролин, остеокальцин, сиаловые кислоты и др.). В общем анализе крови в остром периоде болезни повышается уровень лейкоцитов и СОЭ.
5. Биопсия костной ткани. Выполняется для подтверждения диагноза в сложных и сомнительных случаях. Определяет этиологию костных изменений.
Дифференциальная диагностика остеоартропатии на фоне сахарного диабета проводится с заболеваниями опорно-двигательного аппарата (ревматоидным, подагрическим артритом, остеоартрозом), сосудов нижних конечностей (острым тромбофлебитом, облитерирующим атеросклерозом артерий нижних конечностей). Дополнительно выполняют УЗДГ артерий и вен нижних конечностей, дуплексное сканирование. При появлении отеков стоп остеоартропатию дифференцируют с сердечной недостаточностью и лимфостазом. Повышение местной температуры и гиперемия могут указывать на наличие инфекционного процесса (рожистого воспаления).
Лечение диабетической остеоартропатии
Основной целью лечения стопы Шарко является остановка деструктивных процессов в конечности и предотвращение трофических осложнений и переломов. Лечение заболевания проводят по нескольким направлениям:
- Контроль гликемии. Пациентам, страдающим сахарным диабетом, рекомендовано регулярное измерение уровня сахара в крови натощак и через 2 часа после еды. Для коррекции гипогликемической терапии больным показано посещение эндокринолога 1 раз в 6 месяцев.
- Ортопедическая коррекция. В острую фазу болезни выполняют разгрузку стопы до исчезновения гиперемии и отека. Больным рекомендовано ношение специальной ортопедической обуви, уменьшающей давление на стопы при ходьбе. К дополнительным методам иммобилизации конечности относят ортез и индивидуальную разгрузочную повязку (Total Contact Cast).
- Медикаментозная терапия. Пациентам на любой стадии болезни показано назначение антирезорбтивных препаратов (бифосфонаты, кальцитонин), производных витамина Д3 и кальция. Дополнительно применяются нестероидные противовоспалительные средства для уменьшения боли, отека и анаболические стероиды для восстановления костной ткани. При развитии инфекционных осложнений проводят курс антибиотикотерапии.
- Хирургическое вмешательство. Оперативное лечение применяют на поздних стадиях диабетической остеоартропатии при необратимых деструкциях костей стоп, нарушении опорной и двигательной функции. У больных с нестабильностью в стопе показано создание искусственного анкилоза сустава (артродез). При развитии остеомиелита и незаживающих трофических язв выполняют ампутацию пальца или части стопы с последующим проведением физиолечения.
- Дополнительные методы. Физиотерапия (магнитотерапия, лазеротерапия, электрофорез, бальнеотерапия) применяется для снятия болевых ощущений, уменьшения воспалительного процесса на всех стадиях болезни. Данные процедуры также используется в период реабилитации после оперативного вмешательства. На начальных этапах остеоартропатии показана лечебная физкультура и гимнастика.
Прогноз и профилактика
Прогноз заболевания зависит от степени диабетической остеоартропатии. Ранняя диагностика и грамотное лечение способны остановить процесс разрушения кости, в этом случае прогноз болезни благоприятный. Прогрессирующее поражение костной ткани с появлением сосудистых осложнений ведет к нарушению двигательной функции и инвалидизации. Профилактика заболевания включает своевременное посещение эндокринолога и подолога, поддержание нормального уровня гликемии. Во избежание ушибов, вывихов и переломов конечностей пациентам не обходимо ограничить занятия экстремальными видами спорта.
Читайте также:


