Что такое хондромаляция медиальных отделов коленного сустава
Из этой статьи вы узнаете: что это такое – хондромаляция надколенника, причины и симптомы болезни. Четыре степени, диагностика поражения коленной чашечки, как лечить заболевание, методы профилактики.

Автор статьи: Нивеличук Тарас , заведующий отделением анестезиологии и интенсивной терапии, стаж работы 8 лет. Высшее образование по специальности "Лечебное дело".
Хондромаляцией надколенника(коленной чашечки) называют повреждение хряща на задней поверхности коленной чашечки. Хондромаляция – это патологический процесс, при котором размягчается и разрушается хрящевая ткань.

Нажмите на фото для увеличения
Хрящи покрывают кости внутри суставов, уменьшая их трение во время движений. При этом они утрачивают свою защитную функцию, вследствие чего во время движений в поврежденном суставе возникают чрезмерное трение и боль.
Хондромаляция может поразить любой сустав в организме, но чаще всего развивается на задней поверхности надколенника. При наличии этого заболевания размягченный хрящ коленной чашечки трется о поверхность бедренной и большеберцовой костей, что вызывает его раздражение и боль.

Разрушение хрящевой ткани при хондромаляции надколенника
Хондромаляция также может поражать и хрящи, размещенные непосредственно в коленном суставе – на суставных поверхностях бедренной и большеберцовой костей. Лечение двух этих заболеваний почти одинаковое.
Патология не опасна и имеет хороший прогноз – у большинства пациентов удается добиться полного восстановления с помощью консервативного лечения. Хирургические вмешательства проводятся лишь в самых тяжелых случаях.
Хондромаляция принадлежит к группе хондропатий. Хондропатии – это описательный термин для любых заболеваний хрящевой ткани.
Обычно данной проблемой у пациента занимаются травматологи.
Причины и механизм развития патологии
Колено состоит из 4 основных костей – бедренной, большеберцовой, малоберцовой и надколенника.
Коленная чашечка при движениях в суставе своей задней поверхностью, покрытой хрящевой тканью, скользит по борозде в большеберцовой кости. Сам надколенник размещен в толще сухожилия четырехглавой мышцы, которое и удерживает его в борозде во время движений.

Строение коленного сустава. Нажмите на фото для увеличения
Причины хондромаляции надколенника изучены достаточно плохо, хотя многие врачи считают, что ими являются травмы, нарушения контакта между надколенником и расположенными под ним структурами или нестабильность положения коленной чашечки.
Факторы риска возникновения хондромаляции надколенника:
- Чрезмерная нагрузка на колено: например, при занятиях такими видами спорта, как бег, футбол, велоспорт.
- Избыточный вес.
- Проблемы со строением коленного сустава и ног, при которых нарушается его выравнивание по оси. При наличии этих проблем надколенник трется о бедренную кость. Причиной смещения коленной чашечки может быть неправильное развитие колена или дисбаланс окружающих его мышц, а также простое плоскостопие.
- Комбинация проблем с выравниванием оси надколенника и чрезмерной нагрузкой на колено – самая частая причина развития недуга.
- Травма коленного сустава – особенно повторные незначительные повреждения.
- Пожилой возраст – хондромаляция может развиваться из-за старения и изнашивания хрящей во многих суставах.
4 степени патологии
Всего существует 4 стадии, или степени,хондромаляции надколенника (тяжести заболевания):
- 1 степень – размягчение хряща в области колена.
- 2 степень – размягчение хряща с нарушением его поверхности. Наличие второй стадии является признаком начала разрушения тканей.
- 3 степень – истончение хряща с активным ухудшением его состояния.
- 4 степень – тяжелое повреждение хряща с оголением костной ткани.

Характерные симптомы
Хондромаляция надколенника имеет следующие симптомы:
- Боль – на передней части колена, вокруг или позади коленной чашечки. Болезненные ощущения усиливаются во время движений в коленном суставе, особенно при подъеме или спуске по лестнице. Боль может быть вызвана длительным сидением с согнутыми коленями.
- Ощущение трения, шум или треск в колене при движениях.
- Отек коленного сустава (редко).
Диагностика
Предварительный диагноз хондромаляции врач устанавливает на основании жалоб пациента и данных, полученных при осмотре. Для того чтобы подтвердить диагноз, нужны дополнительные обследования:
- Анализ крови — для исключения возможных аутоиммунных поражений сустава (ревматоидный артрит, псориатический артрит, артрит при воспалительных заболеваниях кишечника, постинфекционный артрит).
- Рентгенография колена – для определения анатомических структур сустава и уточнения положения и состояния надколенника.
- Магнитно-резонансная томография – позволяет визуализировать все структуры коленного сустава, включая хрящ надколенника.
- Артроскопия – визуализация внутреннего строения коленного сустава с помощью введенной в его полость видеокамеры. Обследование проводится под анестезией.

Магнитно-резонансная томография коленного сустава
Методы лечения
Хондромаляция надколенника имеет хороший прогноз. У многих людей с этим заболеванием часто наблюдается полное восстановление, хотя оно может занять от нескольких месяцев до нескольких лет.
Прогноз более благоприятен у подростков, так как их кости продолжают расти.
Основной способ облегчения симптомов хондромаляции надколенника – отдых для колена. Для этого нужно избегать любых нагрузок на пораженный сустав, особенно поднятия тяжестей, приседаний и сидения на корточках.
Другие методы уменьшения боли в колене:
- Прикладывание льда, обернутого в полотенце, к больному месту на 15–20 минут 3–4 раза в сутки в течение нескольких дней.

Применение нестероидных противовоспалительных средств – ибупрофен, напроксен, диклофенак – в виде инъекций, таблеток или мазей.

Местные обезболивающие препараты (мази, крема или пластыри), которые наносят на кожу в области колена. В их состав входят НПВС, применяющиеся местно: диклофенак, ибупрофен, индометацин, кетопрофен, нимесулид или пироксикам.

Нажмите на фото для увеличения
Долгосрочная цель лечения хондромаляции надколенника – выравнивание оси надколенника, чтобы он скользил в правильном направлении во время движений в колене.
Врач лечебной физкультуры разрабатывает индивидуальный план упражнений, которые помогают увеличить силу и баланс мышц вокруг колена. Правильный баланс этих мышц помогает выровнять ось надколенника.
Обычно врачи рекомендуют занятия без нагрузки на пораженный сустав – например, плавание или изометрические упражнения. При изометрических упражнениях происходит тренировка мышцы, но ее длина не меняется, и суставы остаются неподвижными. Образно говоря, эти упражнения заключаются в попытке сдвинуть то, что заведомо превышает возможности человека. Примеры таких упражнений: толкание стены ногами из положения лежа на спине или попытка раздвинуть ногами дверной проем.
Также может понадобиться тугое бинтование сустава, чтобы выправить положение надколенника и удерживать его.

При наличии плоскостопия носите ортопедическую обувь, чтобы уменьшить нагрузку на колени и выровнять ось надколенника.
Поддерживайте здоровый вес, чтобы снизить нагрузку на колени и другие суставы. Главные способы достижения этой цели – рациональное питание и физическая активность.
Хондромаляция коленного сустава и надколенника редко требует хирургического лечения. Оно проводится в основном при неэффективности консервативной терапии.
Врачи обычно выполняют при заболевании артроскопию:
- заводят в полость пораженного сустава видеокамеру, обнаруживают проблему, вызвавшую хондромаляцию;
- на следующем этапе – устраняют ее.
Возможные операции при заболевании:
- Хондрэктомия – удаление поврежденного хряща. Успешность этого метода лечения зависит от степени поражения тканей.
- Дриллинг хряща – сверление небольших отверстий в поврежденном хряще, которое стимулирует рост здоровой ткани.
- Замена поврежденного хряща полиэтиленовым протезом или собственным хрящом из другого места.
- Удаление надколенника – самое сложное хирургическое вмешательство при хондромаляции надколенника, которое применяется лишь при неэффективности всех иных методов лечения.

Профилактика
Риск развития хондромаляции надколенника можно уменьшить путем соблюдения следующих рекомендаций:
- Избегайте повторяющейся нагрузки на колено.
- Если вам нужно долго стоять на коленях, носите наколенники.
- Поддерживайте баланс мышц бедра с помощью упражнений.
Первоисточники информации, научные материалы по теме
- Вконтакте
- Одноклассники
- Мой мир
![]()
Лечение болезни Шляттера коленного сустава![]()
ЛФК после артроскопии коленного сустава![]()
Вывих коленной чашечки
Хондромаляция коленного сустава — распространенная болезнь опорно-двигательной системы. На нее приходится 10-19% случаев всех дегенеративно-дистрофических заболеваний коленного сустава. Патология чаще встречается у молодых людей.

При хондромаляции обычно страдает пателлофеморальное сочленение. Вначале у больного разрушается хрящ, покрывающий заднюю поверхность надколенника. В дальнейшем в патологический процесс распространяется на другие части коленного сустава, приводя к развитию остеоартроза.
Насколько эффективна консервативная терапия
Важно знать! Врачи в шоке: "Эффективное и доступное средство от АРТРОЗА существует. " Читать далее.
Заболевание чаще всего развивается у спортсменов и лиц, выполняющих тяжелую работу. Поэтому при хондромаляции нужно откорректировать режим тренировок и ограничить физические нагрузки. Но это далеко не всегда помогает победить болезнь.
Основным фактором, провоцирующим развитие хондромаляции, является нестабильность надколенника. Она приводит к его гипермобильности и травматизации суставных хрящей. Логично, что фиксация надколенника в нужном положении замедляет разрушение хрящевой ткани, помогая избежать развития артроза.
Мероприятия, помогающие стабилизировать надколенник:
- регулярное выполнение упражнений, укрепляющих четырехглавую и медиальную широкую мышцы бедра;
- тугое эластическое бинтование коленного сустава;
- фиксация надколенника с помощью бандажа или ортопедического аппарата.
Перечисленных мероприятий достаточно для облегчения болей в колене, которые появляются при хондромаляции. Однако они не помогают затормозить дегенеративные процессы, которые происходят в хрящах, и заболевание постепенно прогрессирует.
Даже "запущенный" АРТРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.
Таблица 1. Препараты для лечения хондромаляции коленного сустава.
Хирургические методы лечения
Оперативное вмешательство обычно требуется людям с хондромаляцией коленного сустава 2-3 степени. Его основная цель – стабилизация надколенника с фиксацией в биомеханически правильном положении.
Виды операций, которые выполняют при хондромаляции:
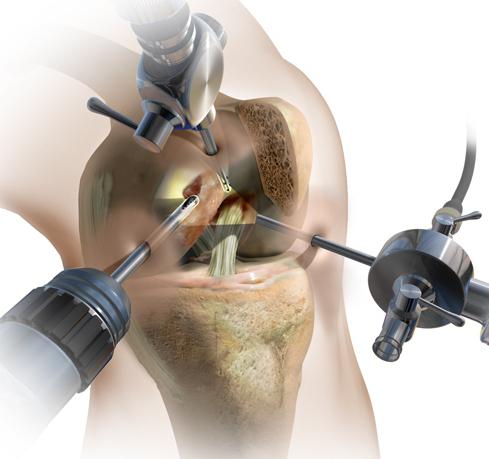
- лечебно-диагностическая артроскопия. Позволяет увидеть дегенеративные изменения хрящей и установить стадию болезни. В ходе манипуляции врачи могут удалять фрагменты разрушенной хрящевой ткани и промывать полость сустава. При необходимости хирурги мобилизируют наружный край надколенника, тем самым восстанавливая его подвижность и функции пателлофеморального сочленения;
![]()
- мобилизация надколенника путем миофасциотомии и артролиза. В ходе операции врачи вскрывают полость сустава и удаляют имеющиеся там фиброзные спайки. Вместе с этим хирурги рассекают часть мышц и сухожилий, мешающих физиологическим движениям надколенника. Все это помогает восстановить нормальную биомеханику коленного сустава;
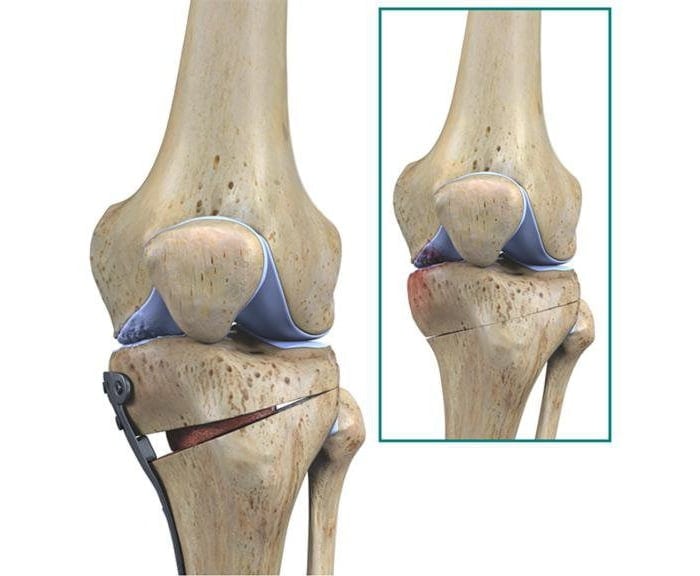
- корригирующие остеотомии. Используются при хондромаляции 2-3 степени и артрозе коленного сустава, которые сопровождаются нарушением оси нижней конечности. Суть остеотомий заключается в иссечении небольших фрагментов бедренной или большеберцовой костей. Это позволяет убрать контрактуры и восстановить подвижность колена. Остеотомию могут делать открытым или закрытым (артроскопическим) способом;
![]()
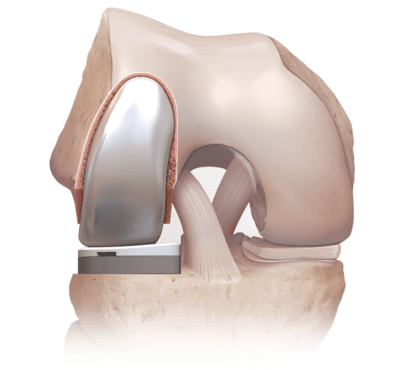
- частичное эндопротезирование. Выполняют, если развился массивный остеоартроз пателлофеморального сочленения. В ходе операции врачи заменяют разрушенную часть сустава искусственным протезом. Такое хирургическое вмешательство — более радикальное, но эффективное.
![]()
Артроскопическое лечение все чаще сочетают с внутрисуставным введением препаратов гиалуроновой кислоты. Подобная тактика нивелирует негативное влияние промывной жидкости на состояние хрящей. Гиалуроновая кислота восстанавливает нормальный состав и структуру синовиальной жидкости, препятствуя дегенерации хрящевой ткани.
Целесообразность промывания суставной полости в ходе артроскопии все еще вызывает споры среди врачей. А вот диагностическая ценность артроскопического исследования ни у кого не вызывает сомнений. Сегодня манипуляция — часть подготовки к хирургическому вмешательству.
Возможности восстановления хрящевой ткани
Поскольку при хондромаляции у человека страдают суставные хрящи, их восстановление является перспективным методом лечения болезни. С этой целью в медицине используют методики клеточной инженерии. Их суть заключается в культивации собственных хондроцитов человека с их дальнейшей имплантацией под надкостницу. Такое лечение показано молодым пациентам с небольшими (2-4 см 2 ) дефектами хрящевой выстилки сустава.
Ученые работают над созданием искусственных хрящей, которые можно было бы имплантировать пациентам путем артроскопии. Но существующие на данный момент методики несовершенны, из-за чего их пока что не внедряют в клиническую практику.
Для восстановления хрящевой ткани используют препараты из группы хондропротекторов. Эти лекарства действуют медленно и не всегда оправдывают ожидания пациентов.
Дегенеративные процессы внутренней, изнаночной хрящевой поверхности надколенников – это и есть хондромаляция колена. Одновременно происходит разрушение хрящевой ткани на участках бедренного сустава. Для предотвращения осложнений и самого заболевания рекомендуется своевременно лечить хрящевую ткань коленной чашечки. Процессы разрушения сегодня останавливают комплексной терапией.
Однако для того, чтобы врач мог назначить соответствующее лечение, ему требуется определиться с фазами развития заболевания, степенью тяжести дегенерации и общим самочувствием пациента. Хондромаляция надколенника делится на стадии, которые имеют собственное выражение симптомами и характерное болевое проявление.
Врачи борются за выздоровление пациента, начиная с первой стадии, когда еще можно устранить факторы, формирующие данную патологию. Но для того, чтобы узнать, на какой стадии находится заболевание, следует провести тщательный осмотр пациента, выслушать его жалобы, по ним вывести предварительный диагноз, и назначить полное, всё, что сегодня допускает медицина, обследование.
Что такое хондромаляции
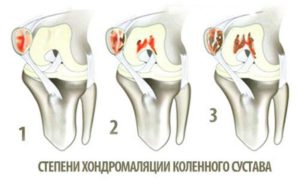
Хондромаляция надколенника формируется из-за излишнего трения внутренней части коленной чашечки о кость бедра. Это бывает во всех движениях колена – простых, однотипных, сложных, повторяющихся.
После осмотра пациента проводится полная диагностика, и часто выявляется хондромаляция коленного сустава 1 степени. Степени хондромаляции проявляются своими симптомами, но только по одним жалобам пациента врач не может определить тяжесть заболевания. Важен опрос пациента, чтобы выявить факторы заболевания.
- перегрузка после спортивных тренировок;
- врожденная или приобретенная деформация ног, с увеличением осевого угла между большой берцовой и бедренной костями;
- врожденное или посттравматическое отличительное развитие надколенника, возможная деформация бедренной кости, которые при соприкосновении вызывают нестабильность движений;
- физиологическое ослабление растяжения мышц бедра.
Нарушение анатомического или физиологического характера приводят к началу заболевания. Однако на первой стадии болезнь проявляет себя не выраженными болями, легким похрустыванием в колене, что обычно списывают на ежедневную усталость, особенно люди, которые заняты тяжелым физическим трудом. Врачу помогает сбор анамнеза, проведение тестов на точное выполнение движений. Окончательный диагноз будет установлен только после проведения КТ или МРТ.
Диагностика
Общий план исследования включает:
- рентгеновские снимки в осевой проекции со сгибанием ног в коленях под углом 45°;
- исследование крови;
- КТ отображает состояние хрящей;
- МРТ на снимках показывает состояние всех тканей в мельчайших подробностях. На сегодняшний день это наиболее информативный метод исследования.
Врачи используют для диагностики систему Аутербриджа, который впервые выделил и обосновал 4 степени хондромаляции надколенника:
- 1-я – с мягкими уплотнениями, вздутием хрящевой ткани;
- 2-я – с формированием щели в хряще глубиной до 1 см;
- 3-я – с углублением и расширением трещины более 1 см в диаметре, когда уже оголяется кость;
- 4-я – со значительным оголением субхондральной кости.
Стадии хондромаляции
Выделяются 4 стадии развития хондромаляции:
На первом этапе врач пальпирует незначительное утолщение, небольшое вздутие, на которое сам пациент может не обратить внимание. Чаще всего это определяется на ежегодных профилактических осмотрах, предписанных предприятиям Приказом Минздрава России.
Симптомы, указывающие на повреждение 1-й степени:
- периодическая боль в колене после физической работы;
- возможен отек колена;
- слышен и неприятно ощущается хруст в движениях.
Врач назначает рентгенологическое исследование, где на снимках видно разрушение хрящевой и костной тканей, состояние мыщелка, надколенника, латеральной и медиальной костей. Чтобы увидеть более точную картину повреждения мягких тканей – мышечных, соединительных, синовиальной – назначается проведение МРТ.
Сведения подробной диагностики позволяет врачу установить диагноз: хондромаляция коленного сустава 1 степени. Это важно. Ведь пациент сам еще может не знать о начале заболевания, а уже требуется лечение, чтобы на ранних сроках остановить разрушение тканей, вернуть колену здоровье и полный объем движений без болей. Ведь лечение подбирается в зависимости от этапа болезни. На данном этапе пациент может ощущать незначительные, не интенсивные боли.
Болезненность может спадать в простых движениях, но усиливаться от повышенных нагрузок. Характерны метеозависимые боли. Возможна небольшая локальная отечность, не доставляющая беспокойства. В то же время стабильность колена и его функции полностью сохраняются. Предлагаемое лечение – внутрисуставными инъекциями промывать полость сустава лекарственными препаратами сильного действия.
Самым точным способом постановки диагноза является артроскопия, что представляет собой одновременную диагностику и один из видов лечения повреждённых участков хряща.
Чтобы установить хондромаляцию коленного сустава 2 степени, проводятся те же диагностические мероприятия. При незначительных разрушениях предлагается консервативная терапия. Прежде всего следует категорически отказаться от нагрузок на ноги. Рекомендуется ограничить движения суставного сочленения ортезами, фиксаторами. Однако, несмотря на болезненность, двигаться надо. Понемногу, снизив нагрузки, уменьшив объем тренировок, с помощью ортопедических приспособлений.
Движения будут по-прежнему вызывать боль. Надо использовать охлаждающие компрессы, массаж ноги. Снять боль после занятий ЛФК помогут нестероидные средства против воспалений. Обычно это Диклофенак и его производные. Они снимают боль и борются с воспалительными процессами. Наряду с медикаментами, по результатам диагностического обследования, рекомендуется резекция – хирургическая операция по иссечению разрушенной ткани хряща специальными инструментами. После резекции проводятся процедуры промывания сустава с гиалуронатом натрия.
Даже на 1-й и 2-й стадии болезни врачи надеются вылечить пациентов консервативными способами. Для этого главная цель – создать прямое анатомическое размещение составных колена с помощью ортопедических приспособлений. Их цель – уменьшить боль и воспаление, восстановить мышечную силу.
- временно исключить физическое напряжение;
- стабилизировать колено постоянным ношением наколенника;
- проходить физиотерапевтические процедуры;
- укреплять мышцы бедра массажем и ЛФК.
3-я степень заболевания характеризуется все большим поражением хрящевой ткани. Диагностика показывает трещины и углубления, разрывающие соединительные ткани. Образуются сильные повреждения хряща диаметром и глубиной более 12,5 мм. Хрящ деформируется до оголения кости. Проявляются симптомы воспаления: отечность, местная гиперемия и локальное повышение температуры, боли не только в движении, но и в покое. Невозможно даже потереть больное колено. Но этого делать и не надо.
Любые массажные движения в случае острого воспаления противопоказаны. Медикаментозное лечение, как и на первых стадиях, заключается в приеме противовоспалительных и обезболивающих препаратов. Они дают короткую стадию ремиссии, но и тогда пациенту двигаться трудно, ему требуется помощь трости. Долго находиться на ногах нельзя, надо возвращаться в постель, чтобы исключить вывих надколенника, который может вызвать любое неловкое движение.
На этом этапе процедура резекции уже не считается эффективной. Зачастую требуется пластика сустава, когда врач меняет патологически разрушенные ткани искусственными. На 3-й степени хондромаляции диагностируется сопутствующее поражение медиального бедренного мыщелка. Пациенту срочно требуется активное медикаментозное лечение.
4-я стадия развития дегенеративных процессов считается самой сложной и не поддающейся консервативным методам лечения. Хрящевая ткань разрушена практически полностью, местами оголена и истерта субхондральная кость.
На этой стадии врачи фиксируют или полную блокаду колена, с отсутствием движений, или, наоборот, разболтанность сустава, мешающая опереться на ногу. На этой стадии требуются радикальные меры лечения, а пациенту присваивается группа инвалидности.
Хондромаляция 3-4 стадии тяжело поддается медикаментозному лечению. Лекарствами можно только избавить от боли, продолжать настойчиво снимать воспалительные процессы. Эффективно только хирургическое лечение.
Коленные суставы – это место приложения постоянных физических нагрузок и частых травм. Вследствие этого страдают не только кости сочленения, но и его хрящи. Нередко возникает хондромаляция коленного сустава.
Что такое хондромаляция?
Разрушение хряща в коленном суставе называют хондромаляцией. Само сочленение при этом может оставаться неповрежденным. Иногда хондромаляция протекает параллельно с суставными заболеваниями — остеоартрозами и артритами. Заболевание это известно с начала XX века.
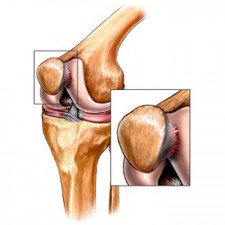
Для того чтобы оценить, насколько тяжело повреждается хрящ при этом заболевании, травматологами было разработано более пяти классификаций. Наиболее удобной оказалась классификация по степени разрушения хряща. Она чаще всего используется в практической медицине. В повреждении хряща были выделены 4 степени:
- Первая степень — хрящ начинает размягчаться и отекать.
- Вторая степень — он делится на части, растрескивается, хрящевая поверхность расслаивается на отдельные волокна. При второй степени повреждается лишь небольшой участок хряща, диаметром не более 12,5 мм.
- Третья степень повреждения представляет собой дальнейшее разрушение хряща. Он растрескивается, делится на волокна в нескольких слоях. Диаметр площади повреждения более 12,5 мм.
- Четвертая степень — разрушение достигает кости, возникает значительный дефект хряща.
Хондромаляция коленного сочленения может проявлять себя по-разному. Чаще всего отмечаются такие симптомы:
- Боль. Она может быть ноющей или острой, похожей на спазм. Иногда сустав болит только спереди, если затронут надколенник, а иногда весь — независимо от места повреждения.
- Ощущение хруста в колене. Особенно часто оно появляется при подъеме или спуске по лестнице.
- Блокады сустава. Заклинивание сочленения не совсем характерно для хондромаляции, но иногда происходит. Такие блокады называют мягкими из-за стертых симптомов.
- Умеренное ограничение движений. Чаще движения в коленных суставах сохраняются в полном объеме, но при третьей — четвёртой степени могут несколько ограничиваться.
- Отек, припухлость колена. Может появляться при развитии воспаления.
- Неустойчивость в сочленении. Иногда это ощущение описывают как соскальзывание. Встречается в 30% случаев.
Диагностика
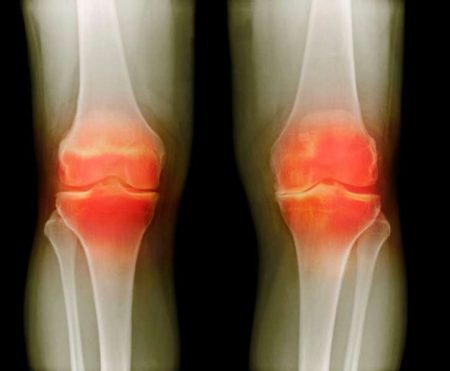
Методами подтверждения диагноза служат артроскопия — осмотр суставной полости при помощи эндоскопа и магнитно-резонансная томография. Предварительный диагноз выставляется по рентгеновскому снимку.
Лечение
Несмотря на невыразительность жалоб лечить это заболевание нужно обязательно. Вслед за четвертой степенью разрушения хряща начинает повреждаться кость — развивается деформирующий остеоартроз коленного сустава.
Часто присоединяется воспаление внутренней суставной оболочки — синовит.
В полости сочленения может накапливаться жидкость. Это приводит к ухудшению состояния и появлению новых жалоб. Для лечения хондромаляции используют консервативные и хирургические методы.
Это вид лечения может помочь лишь в начале заболевания — при первой и второй степени повреждения хряща. В консервативной терапии с успехом применяют как физиотерапевтические процедуры, так и лекарственные средства.

В процессе лечения желательно ограничить нагрузки не только на область колена, но и на весь организм. При занятиях лечебной физкультурой следует отдавать предпочтение упражнениям по укреплению четырехглавой мышцы бедра. Для этого в течение дня нужно многократно повторять разгибания коленных сочленений.
Отличным методом укрепления мышц во всем теле и восстановления суставов является плавание в бассейне.
Из физиотерапевтических процедур при хондромаляции используют магнитотерапию, ультразвуковое воздействие, лазеротерапию.

Основными лекарствами при хондромоляции являются нестероидные противовоспалительные средства. Чаще всего это диклофенак натрия в различных формах и его аналоги. Эти препараты снимают воспаление в области коленных суставов и убирают боль.
Могут назначаться длительным курсом на несколько недель или коротким — для быстрого избавления от симптомов.
Длительное применение противовоспалительных средств чревато развитием кровотечений и образованием язв и эрозий в желудке и кишечнике. Также при их использовании необходимо регулярно проверять состояние свертывающей системы крови.
Для лечения этого заболевания используют и хондропротекторы — хондроитин, глюкозамин. Однако убедительных доказательств их эффективности в лечении хондромаляции пока еще не получено. Иногда медикаментозную терапию дополняют лечением гиалуроновой кислотой и ее аналогами. Вводятся такие препараты внутрь сустава, обычно длительным курсом.
При третьей и четвертой стадии разрушения хрящевой ткани обычно прибегают к оперативному лечению.
Прежде чем провести операцию, травматологи должны оценить степень повреждения. Это возможно при проведении диагностической артроскопии. Эндоскопический осмотр сустава изнутри позволяет не только определиться с хирургической тактикой, но и сразу провести оперативное вмешательство.
Благодаря артроскопу можно контролировать ход операции не рассекая сустава.Обычно используется местное обезболивание в сочетании с внутривенным наркозом. Объем оперативного вмешательства зависит от тяжести процесса:
- При выявленной первой степени повреждения можно ограничиться промыванием суставной полости. Для этого используется физиологический раствор, в объеме около двух литров.
- Вторая и третья стадии разрушения хряща требуют его частичного удаления — резекции. Для удаления выбираются нестабильные, поврежденные участки. Хрящ резецируется до здорового слоя при помощи специальных ножниц. Оперативное вмешательство, как и при первой стадии разрушения, завершается промыванием полости сочленения физиологическим раствором.
- Четвертая степень повреждения — наиболее сложное для оперативного лечения состояние. В этом случае хрящ разрушен на значительных промежутках, и обычная резекция не спасет положение. Часто требуется проведение костно-хрящевой пластики, пересадка хрящевых или стволовых клеток. На этом этапе хирургическому воздействию подвергается и подхрящевая кость. Специальным шилом или спицей в ней проделывается множество отверстий. Процесс этот называется туннелизация или создание микропереломов. Разрушение кости заставляет организм ее восстанавливать. На месте отверстий образуется соединительная ткань, которая, разрастаясь, закрывает дефекты хряща.
Длительность послеоперационного лечения зависит от вида оперативного вмешательства. В случае эндоскопической операции стационарное лечение занимает не больше недели, затем продолжается амбулаторно. Полноценные физические нагрузки разрешаются с третьей — четвёртой недели. Иммобилизации (обездвиживания) конечности не требуется.
Если проводилось полное рассечение сустава — артротомия, то послеоперационный период затягивается.
При лечении четвертой степени разрушения хряща с проведением костно-хрящевой пластики на ногу накладывается гипсовая повязка. Срок иммобилизации может достигать одного месяца, а умеренные физические нагрузки разрешаются только через 6 недель.
После любой операции показаны восстановительные процедуры — физиотерапия, лечебная физкультура и плавание в бассейне.
Читайте также: