Что такое гипоэхогенное образование в коленном суставе

Доступная эффективность. Универсальный ультразвуковой сканер, компактный дизайн и инновационные возможности.
Несмотря на значительный прогресс инструментальной диагностики, до настоящего времени основным методом выявления патологии коленного сустава остается полноценное клиническое обследование. Однако условность клинико-морфологических параллелей при различных повреждениях и заболеваниях мягких тканей обусловливает значительные трудности в распознавании характера патологического процесса, а также в оценке его тяжести. Поэтому нет ничего удивительного, что удельный вес диагностических ошибок при данной патологии достигает 76-83 %.
В связи с развитием современных медицинских технологий диагностический арсенал пополнился комплексом таких высокоинформативных инструментальных методов, как КТ, МРТ, УЗИ и т.д. Каждый из них имеет свои достоинства и недостатки. Для получения полной информации о повреждениях мягких тканей опорно-двигательного аппарата (МТ ОДА) требовался целый комплекс методик, порой утомительных и дорогостоящих, а иногда и небезопасных для больного, особенно непосредственно после травмы.
В настоящее время предпочтение отдается тем методам исследования, которые, кроме высокой информативности, обладают такими качествами, как неинвазивность, безвредность, а также характеризуются простотой в выполнении и трактовке результатов, воспроизводимостью и большой стоимостью исследования. По нашему мнению, ультрасонография с высоким разрешением в режиме реального времени отвечает большинству из перечисленных выше требований, поэтому в ходе нашего исследования мы попытались ответить на вопрос о диагностической эффективности УЗИ при определении повреждений мягких тканей опорнодвигательного аппарата у больных ортопедо-травматологического профиля.
Общее число больных в группе составило 816 человек, из них мужчин 661 (81 %), женщин 155 (19 %), средний возраст 43,3±3,9 года.
Больные поступали в клинику или обследовались амбулаторно в сроки от нескольких часов до 3 нед с момента начала заболевания. Одностороннее поражение было у 553 (67,8 %) человек, двустороннее - у 134 (16,4 %). Оперативно лечились 487 (59,7 %) больных данной группы, 129 (15,8 %) пациентов лечились консервативно.
Все больные в соответствии с клиническим диагнозом были разделены на три подгруппы: с повреждениями мениска - 465 (56,9 %) человек; с повреждениями связочного аппарата (медиальные и латеральные связки) - 269 (32,9 %) человек; с патологией надколенника и собственной связки - 82 (10,1 %) человека.
Нами был проведен анализ степени выраженности таких основных неспецифических клинических симптомов, как боль, ограничение подвижности коленного сустава и изменение мышечной силы (таблица 1).
| Подгруппа больных | Боль в области коленного сустава | Ограничение подвижности в суставе | Изменение мышечной силы | |||
|---|---|---|---|---|---|---|
| умеренная | интенсивная | да | нет | норма | снижено | |
| Повреждение мениска | 184 | 281 | 281 | 184 | 152 | 128 |
| Повреждение связок | 175 | 94 | 109 | 160 | 185 | 84 |
| Патология надколенника и собственной связки | 53 | 29 | 59 | 23 | 28 | 54 |
Исследования проводились на ультразвуковом сканере HDI-3500 и IU 22 (фирма "Филипс") в режиме реального времени. В результате полученных данных были определены следующие основные показания для проведения ультрасонографии при патологии коленного сустава:
- синовиты;
- повреждения и воспалительные явления связочного компонента и мышц;
- наличие свободных тел в суставе, кисты;
- повреждения менисков, хряща;
- патология костей;
- опухоли и опухолеподобные заболевания.
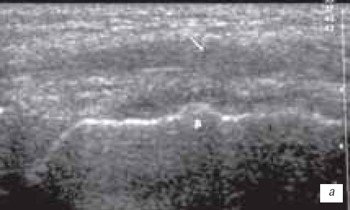
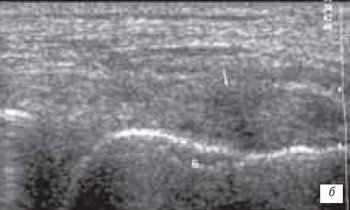
Наиболее часто синовиты возникают в супрапателлярном пространстве (верхний заворот). Супрапателлярная сумка является самой большой в человечеством организме и распространяется на 6 см вверх проксимальнее верхнего полюса надколенника. Любые воздействия на коленный сустав (травматические, воспалительные, подагрические) приводят к возникновение повышенного количества синовиальной жидкости в верхнем завороте сустава (рис. 1 а, б).
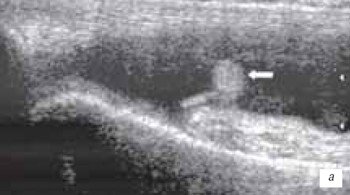
а) Выраженный синовит коленного сустава с наличием утолщенной, с краевыми разрастаниями синовиальной оболочки (стрелка).
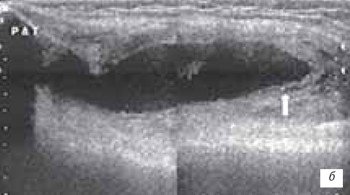
б) Затяжной хронический синовит с наличием утолщенной синовиальной оболочкой и участками склероза (стрелка).
Фрикционные и подагрические бурситы - наиболее частая патология. При остром фрикционном бурсите содержимое супрапателлярной сумки обычно анэхогенно. Повышенная гиперэхогенность стенок сумки и содержимого развивается через некоторое время. При подагрическом бурсите содержание гипоэхогенное, иногда с наличием гиперэхогенных включений. В острой стадии заболевания отмечается воспаление окружающих мягких тканей.
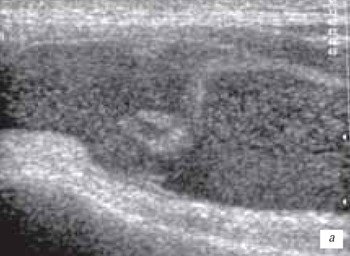
а) Гемартроз через 2 ч после травмы.
Избыточное количество выпота неоднородной структуры в виде мелких гиперэхогенных включений (форменные элементы крови) и гиперэхогенный тяж, указывающий на разрыв синовиальной оболочки.
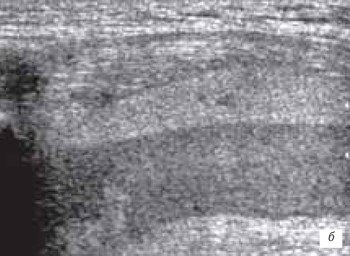
б) Продольная сонограмма гемартроза через 2 нед. после травмы.
Организовавшаяся гематома с разделением ее на две среды. Верхняя - с более выраженной организацией, нижняя - с меньшей организацией и наличием синовиальной жидкости.
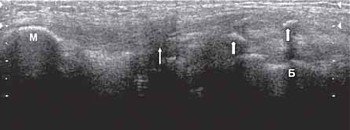
Геморрагический бурсит в большинстве случаев наблюдается у спортсменов в результате травмы. Геморрагическое содержимое сумки эхогенное с или без наличия гиперэхогенных сгустков крови (рис. 2). В случае наличия большого количества геморрагического содержимого в супрапателлярной и препателлярной бурсе необходимо исключить разрыв сухожилия четырехглавой мышцы (рис. 3).
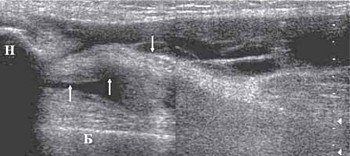
Н - верхний полюс надколенника.
Б - дистальный отдел бедренной кости.
При обычном исследовании в режиме серой шкалы полный разрыв сухожилия четырехглавой мышцы бедра определяется как полное нарушение анатомической целостности волокон и фибриллярной структуры сухожилия. Дефект замещается гематомой, появляется выпот в переднем завороте.
При тендините сухожилия четырехглавой мышцы бедра в месте прикрепления к надколеннику утолщаются, эхогенность его снижается. При хроническом тендините могут возникать микроразрывы, фиброзные включения в волокнах сухожилия, участки кальцификации. Эти изменения объединяются под общим названием - дегенеративные изменения сухожилия (рис. 4).
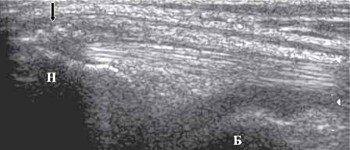
Н - верхний полюс надколенника.
Б - дистальный отдел бедренной кости.
Препателлярный (рис. 5) и инфрапателлярный (рис. 6 а, б) бурситы встречаются редко, в основном при ревматоидном и инфекционном артритах, переломах надколенника, частичных повреждениях собственной связки надколенника, а также в результате деятельности пациентов (паркетчики). Бурситы, как следствие длительного приема антикоагулянтов встречаются достаточно редко.
а) Продольный срез препателлярного геморрагического бурсита в первые 2 ч после травмы. Определяется анэхогенное содержимое бурсита с наличием тонких гиперэхогенных включений.
б) Продольный срез геморрагического бурсита через 16 ч после травмы. В анэхогенном содержимом выявляются более выраженные гиперэхогенные включения.
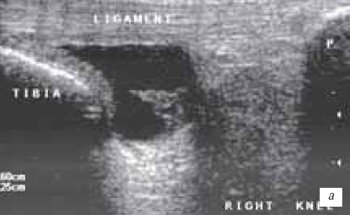
а) Продольный срез собственной связки надколенника в месте прикрепления к бугристости большеберцовой кости.
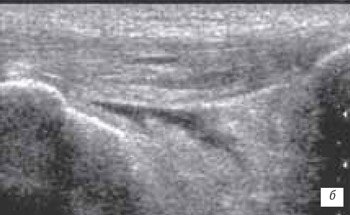
б) Частичное внутрисвязочное повреждение собственной связки надколенника.
При оценке препателлярной бурсы необходимо проводить сонографическую оценку контура надколенника (рис. 7) и места прикрепления собственной и поддерживающих связок (рис. 8), так как в результате травматического воздействия происходит повреждение надкостницы и поддерживающей связки, наиболее часто медиальной (при вывихе надколенника). Повреждения внутренней боковой связки являются наиболее частыми травмами коленного сустава.
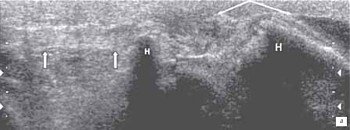
а) С незначительной дислокацией его в дистальном направлении, наличие гематомы в месте перелома (толстая стрелка) и геморрагического препателлярного бурсита (стрелка).
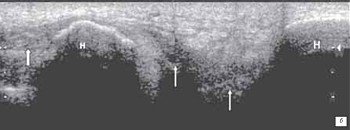
б) Перелом нижнего полюса надколенника с выраженной дислокацией его в дистальном направлении.
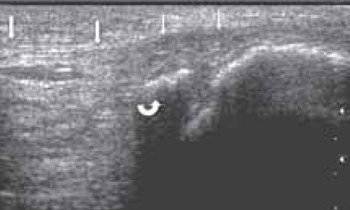
Место повреждения связки (стрелки) определяется в виде ее утолщения, снижения эхогенности и нарушения структуризации связки. Под дистальной частью связки - небольшая гематома в виде гипоэхогенного образования (тонкая стрелка). Отрыв костного фрагмента надколенника (фигурная стрелка).
Сонография в диагностике патологии экстраартикулярных связок имеет высокую диагностическую ценность и ее необходимо проводить в продольном срезе, параллельно длинной оси связки. При растяжении связка утолщается, ее структура становится гипоэхогенной.
При частичном или полном повреждении связок определяется нарушение ее анатомической непрерывности. Размер и степень повреждения зависит от вида разрыва. Гиперэхогенная структура связки в месте разрыва становится гипо- или анэхогенной, место повреждения заполняется гематомой, которая может выявляться как гипоэхогенная или анэхогенная зона с наличием или без гиперэхогенных включений (рис. 9). При ультрасонографическом исследовании определяют местонахождение концов поврежденной связки.
а) разрыв верхнего слоя связки с заполнением дефекта связки гематомой (стрелка) и частичное повреждение в медиальной части связки (стрелка).
б) полное повреждение связки в месте прикрепления к медиальному мыщелку бедра.
Наружная малоберцовая боковая связка повреждается в меньшей степени, чем внутренняя. Разрывы наружной малоберцовой боковой связки происходят при сильной внутренней ротации голени (рис. 10).
М - головка малоберцовой кости.
Б - латеральный мыщелок бедра.
Разрывы боковых коллатеральных связок часто сочетаются с разрывами менисков (рис. 11), а иногда с повреждением передней крестообразной связки. По данным разных авторов, разрывы крестообразных связок коленного сустава встречаются с частотой 7,3-62 % среди всех повреждений капсульно-связочного аппарата коленного сустава.
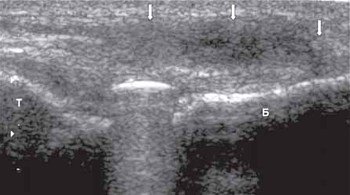
Б - дистальный конец бедра.
Т - большеберцовая кость.
Диагностическая эффективность метода сонографии при исследовании повреждений передней и задней крестообразных связок зависит от опыта исследователя, наличия современного ультразвукового оснащения, знания клинических признаков и анатомии коленного сустава. Наиболее доступным и удобным местом исследования крестообразных связок является подколенная ямка. Это место прикрепления дистальных отделов связок. К задней поверхности бедренной кости прикрепляется передняя крестообразная связка, а к задней поверхности большеберцовой кости - задняя крестообразная связка.
Обе крестообразных связки на сонограммах выявляются как гипоэхогенные полосы при сагиттальном срезе. Переднюю крестообразную связку лучше исследовать поперечно в подколенной ямке, поскольку полная флексия коленного сустава невозможна при острой травме. Сравнительное изучение контралатерального сустава необходимо. Полное повреждение связки выявляется как гипо- или анэхогенное образование в месте прикрепления к бедренной кости. Задняя крестовидная связка может быть повреждена при выраженных растяжениях связок или при автотравме ударом коленного сустава о приборную панель. Частичное или полное повреждение выявляется как глобальное утолщение связки (рис. 12 а, б, в).
а) Продольная сонограмма коленного сустава.
Без знания показателей нормы грамотно расшифровать протокол УЗИ коленного сустава невозможно. Только соответствие норме характеризует здоровье органа или сустава, а отклонения от этого соответствия говорят о патологии.

Норма
Сейчас приняты следующие нормы, соответствующие рекомендациям профессора В.А. Доманцевича:
- Отсутствие отёка мягких тканей.
- Равномерное распределение однородного гиалинового хряща, его поверхность должна быть гладкой и ровной, с толщиной 2 – 3 мм.
- Расположенная изнутри суставной капсулы синовиальная оболочка в норме определяться не должна.
- Складки этой оболочки, имеющие самостоятельное название синовиальных сумок должны иметь пониженную эхогенность, допускаются разветвления, однако жидкости быть не должно.
- Для суставных поверхностей здоровых костей характерен ровный и чёткий контур без деформации.
- Патологических костных выростов (остеофитов) в норме быть не должно.
Протокол (образец)
Итоговый диагноз не может быть определен лишь на основе протокола УЗИ – выставить его может лишь лечащий врач или даже консилиум. Полученные результаты имеют важное диагностическое значение не только для определения текущего состояния сустава, но и для прогнозирования прогресса болезни (если процедура выполняется повторно).

Преимущества диагностики
В последнее время ультразвуковое сканирование коленного сустава используется чаще рентгена, потому что признано значительно более информативным методом. Большая, чем у рентгена, информативность – главный плюс УЗИ.
Единственная процедура, которую можно назвать альтернативной УЗИ – это МРТ, позволяющая безболезненно и без проколов кожи получить детальную информацию о состоянии суставов.
В нижеследующем видео можно узнать, в каких случаях назначают УЗИ, а когда оно бесполезно.
Патологии
Ценность ультразвукового обследования коленного сустава в том, что именно эта процедура становится ключом к выявлению различных заболеваний.
Практически также часто суставы поражает артрит, воспаления связок и суставных сумок.
Заболевание носит дегенеративно – дистрофический характер, а его причиной является поражение хрящевых тканей поверхностей сустава. Часто первичное выявление остеоартроза происходит у пациентов, обратившихся с болью. Болевые ощущения возникают после нагрузки, но быстро проходят после отдыха, что говорит о начальных стадиях заболевания. Для запущенного остеоартроза характерны боли в суставах даже у пациента, находящегося в состоянии покоя.
По УЗИ для заболевания характерны следующие специфические признаки:
- нечёткие искаженные контуры бедренной и большеберцовой кости;
- снижение толщины хряща;
- наличие костных выростов;
- гиперэхогенные включения;
- неоднородность структуры менисков.
Медицинский термин “артрит” объединяет болезни колена, основным проявлением которых является воспаление частей сустава.
Неизменным спутником артрита становится боль, к которой присоединяются:
- гиперемия в области заболевания;
- снижение подвижности;
- характерный хруст, возникающий при нагрузке.
Чаще всего врачам приходится иметь дело с ревматоидным артритом, для которого характерно:
- увеличение размеров надколенной сумки;
- утолщение суставной оболочки;
- образование выпота в полости сумки, боковых и задних заворотах.
По этим УЗИ-признакам обычно делается заключение о заболевании артритом.
Бурсит – это самая распространенная суставная патология, которая подразделяется на несколько видов.

Различают подагрический, фрикционный и супрапателлярный бурсит, для каждого из них характерны свои особенности:
- Фрикционный бурсит – так же как и подагрический, очень распространен. Если болезнь носит острый характер, то содержимое суставной сумки сначала анаэхогенно, эхогенность повышается позже.
- Подагрический бурсит – изображение на экране демонстрирует гипоэхогенное содержимое, случается, что врач обнаруживает отдельные гиперэхогенные включения. Для острой стадии характерны воспалительные процессы в прилежащих мягких тканях.
- Супрапателлярный бурсит – может быть причиной боли в колене после ушиба чашечки, который остался без должного внимания. Поражает суставные сумки и связки сустава, характеризуется первичным воспалением надколенной сумки и образованием в ней выпота. УЗИ-признаки этой разновидности бурсита – снижение эхогенности на треугольном участке ткани, а также фиброзные спайки в полости сустава (при длительно развивающемся выпоте).
Термин, объединяющий воспалительные болезни тканей сухожилия и дальнейшая их дистрофия. Страдает собственная связка чашечки колена, что проявляется в виде припухлости и боли пораженного участка.
Тендинит ведет к утолщению связки и понижению её эхогенности. При переходе в хроническую форму ультразвуком могут быть определены кальцификаты или фиброзные включения в ткани связки.

Коленный сустав подвержен разнообразным нагрузкам, а значит, и травмам.
Они могут быть самыми разнообразными: от разрыва связок до повреждения мениска и переломов. Малейшие стабильные негативные ощущения, которых раньше не было, говорят о необходимости УЗИ.
В ходе исследования ультразвуком можно определить не только сам факт травмы, но и её малейшие нюансы. Они станут основой для заключения врача.
- При разрыве мышц будет заметно нарушение целостности волокон.
- Для перелома надколенника характерно нарушение контура чашечки и даже визуализация осколков.
- При разрывах связок могут быть видны гематомы, разрывы волокон, снижение эхогенности.
- Нередко разрывы боковых связок сопровождают разрывы менисков или передних крестообразных связок. Статистические данные разнятся у разных исследователей: одни говорят, что частота таких травм составляет от 7,3%, а другие склонны считать, что на долю разрывов связок колена приходится около 60% всех поражений суставного аппарата.
- Для повреждения мениска характерны нарушения целостности контуров, появление гипоэхогенных включений, отеков и выпота.
Заключение
Метод сонографии обладает значительной диагностической эффективностью, которая, однако, очень зависима от квалификации врача-диагноста и совершенства медицинского оборудования. Современная аппаратура, знание анатомических особенностей организма и клинических признаков болезней – вот залог эффективной диагностики не только заболеваний сустава, но и любых других патологий.
Обнаруженное на УЗИ внутренних органов гипоэхогенное образование говорит о нескольких патологических состояниях. При расшифровке видимой картины врач учитывает жалобы пациента, данные других обследований.

Что такое гипоэхогенное образование
При ультразвуковом обследовании все внутренние органы отличаются эхогенностью, или плотностью. На снимке органы имеют разнообразную окраску — белую, серую, черную. Это зависит именно от плотности ткани.
Ультразвук отражается от тканей с разной скоростью. Чем плотнее орган — тем быстрее отражение волны. На снимке это обозначается белым цветом, а описывается гиперэхогенностью. Чем мягче ткань или патологическое новообразование — тем медленнее от нее идет звук. Часть снимка окрашивается темно-серым. Это гипоэхогенность.

Разновидности
Гипоэхогенное включение — понятие относительное. Для печени зоны низкой эхогенности — патология, а для яичника — норма. Очаг низкой эхогенности может оказаться:
- кистой — жидкостной или паразитарной;
- мягкой опухолью;
- жировиком;
- воспалением;
- фолликулом.
Врач УЗИ только описывает увиденные изменения, и никогда не выставляет окончательный диагноз. Отличить кистозное новообразование от опухоли помогает компьютерная томография или биопсия.
Органы, где можно обнаружить гипоэхогенность
Гипоэхогенный узел может быть в любом органе. Чтобы отличить, что значит гипоэхогенное образование печени, матки, яичника, нужно знать особенности этих органов.
95% выявляемых здесь патологий — кисты или доброкачественные сосудистые опухоли. 5% случаев — рак. Чтобы подтвердить его, нужны биопсия щитовидной железы, определение уровня гормонов.
Кистозное новообразование представлено темным округлым пятном со светлым ободком вокруг. Если внутри пятна обнаруживаются светлые полосы — это сосудистая опухоль. За такими образованиями наблюдают, при быстром росте исключают рак.
Равномерно низкоэхогенная ткань — признак воспаления. Для уточнения диагноза делают компьютерную томографию шеи.
Смотрите в видео гипоэхогенное включение щитовидного хряща:
Очаг с неясными контурами, темным ободком вокруг — подозрение на злокачественную опухоль. Одновременно наблюдается расширение полости матки, утолщение ее стенки.
Большой гипоэхогенный участок с усиленным кровоснабжением — воспаление. Обычно это эндометрит после абортов, операций.
Если при беременности на УЗИ видна темная полоса под плацентой — это признак ее отслойки. Так выглядит излившаяся кровь. Женщину нужно направлять на сохранение беременности.
Доброкачественная киста молочной железы выглядит, как светлое округлое пятно, имеющее тонкие стенки. Атипичные кистозные новообразования имеют толстые стенки, содержимое со светлыми включениями.
Злокачественная опухоль карцинома отличается неровными контурами. Структура ее неоднородна — есть светлые и темные включения.
Равномерное затемнение части молочной железы — воспаление, или мастит. Бывает односторонним и двухсторонним, может поражать всю железу или несколько ее долек.
Так выглядят образования в молочной железе:
Чаще всего гипоэхогенные образования в яичнике — зрелые фолликулы. Они отличаются небольшими размерами, тонкими стенками. Киста более крупная, имеет четкие контуры.
Гипоэхогенные опухоли почки встречаются редко. Отличить их можно по увеличенным и деформированным лимфатическим узлам вокруг. Образование овальной формы, с гладкими контурами — кистозный пузырь.
Равномерно гипоэхогенная структура почки, увеличение ее размера — пиелонефрит, воспалительный процесс. Чаще поражается одна почка.
В видео новообразования в почке:
Увеличение поджелудочной железы, ее темно-серый цвет говорит о воспалении — панкреатите. Часто встречаются кистозные пузырьки. Они обозначены некрупными темно-серыми участками и белым ободком вокруг.
Аваскулярное, то есть лишенное кровеносных сосудов образование — аденокарцинома поджелудочной железы. Имеет расплывчатые контуры, неправильную форму.

Неравномерные гипоэхогенные зоны — признак воспаления. Гепатит сопровождается увеличением органа. Кисты — округлые образования, имеющие отчетливо видимые стенки.
В печени часто бывают паразитарные кистозные новообразования. Они отличаются неоднородной структурой. Внутри кисты есть включения различной плотности, маленькие кистозные образования.
Подробнее об образованиях в печени читайте здесь.
Заключение
Гипоэхогенные образования внутренних органов чаще имеют доброкачественный характер. Они не требуют срочного лечения. В их отношении применяется выжидательная тактика.
С помощью УЗИ отслеживают скорость роста образований. Если она составляет менее 1 см в год, оперативное лечение не проводят. В зависимости от типа заболевания назначают консервативную терапию.
Делитесь информацией с друзьями в социальных сетях, для кого-то она окажется полезной. Всего доброго.
Ультразвуковое исследование – один из самых доступных и распространённых методов диагностики многих заболеваний. В его основе лежит принцип эхолокации, т.е. способность тканей отражать ультразвуковые лучи. Главный параметр, характеризующий состав и свойства тканей и жидкостей на УЗИ — эхогенность.
Что такое эхогенность
Перевёрнутое чёрно-белое изображение – вот что видит сонограф при обследовании. Все органы человека отражают ультразвук по-своему. Цвет зависит от плотности органа: чем он плотнее, тем белее картинка. Так, например, жидкость изображается в чёрном цвете. Способность тканей органов отражать ультразвук – это и есть эхогенность.
" data-medium-file="https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/07/e`hogennost.jpg?fit=450%2C298&ssl=1?v=1572898672" data-large-file="https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2017/07/e`hogennost.jpg?fit=830%2C550&ssl=1?v=1572898672" class="lazyload" data-src="http://medcentr-diana-spb.ru/wp-content/uploads/2017/07/e%60hogennost-830x550.jpg" alt="эхогенность" width="790" height="523" />
Главные ультразвуковые параметры
Выполняя УЗИ, врач оценивает несколько параметров, основными из которых — эхогенность, структура и контуры органа.
Изображение на мониторе УЗИ-аппарата состоит из точек — пикселей, каждый из которых окрашен одним из 1024 оттенков серого цвета. Степень интенсивности цвета будет напрямую зависеть от громкости отражённых УЗ-лучей. Более плотные органы отражают волны очень хорошо, поскольку они принимают колебания среды и становятся интенсивными вторичными источниками звука. Поэтому ультразвук возвращается на датчик практически в исходном состоянии.
Это явление очень схоже с эхом в горах. Так, сильное отражение окрасит изображение в светло-серый или белый цвет, а слабое даст тёмно-серый оттенок, приближённый к чёрному. Опираясь на цвет полученной картинки врач определяет состояние органов и тканей.
Виды эхогенности тканей
Существует несколько видов эхогенности:
- изоэхогенность– нормальная (ткани и органы на УЗИ отображаются в сером цвете);
- гипоэхогенность – сниженная (объекты тёмного цвета, ближе к чёрному);
- гиперэхогенность– повышенная (пиксели окрашены в белые или светло-серые оттенки);
- анэхогенность – эхонегативность, т.е. отсутствие эхогенности (структуры чёрного цвета).
По характеру окраса органа различают гомогенность (однородный цвет) и гетерогенность (неоднородное окрашивание органа). Так, например, на УЗИ печени гомогенным окажется ультразвуковое изображение здоровой печени, а гетерогенным – печени, поражённой циррозом. То есть однородность цвета – показатель нормального состояния органа.
Важный параметр УЗИ – контуры органов и образований. В норме силуэт должен быть ровным, чётким. В случае с органом отклонение от нормы может свидетельствовать о воспалительном процессе в нём, а с образованием – о его злокачественности. У раковой опухоли края будут кривыми, у доброкачественного новообразования — ровными.
Гиперэхогенность тканей — белые пятна на снимке УЗИ
Плотные органы и ткани отражают ультразвуковые волны с высокой скоростью. Это означает, что они гиперэхогенны. Повышенная эхогенность характерна для костей, отложения солей кальция (камней, песка), воспалённых тканей, рубцов или скопления в ткани жира.
Высокая эхогенность может быть выявлена и при изменении паренхимы ткани – основной ткани неполых органов. Её гиперэхогенность говорит о снижении насыщении клеток жидкостью, что бывает в результате:
- нарушения баланса гормонов в организме (для молочной, щитовидной, предстательной железы выявляются на УЗИ молочных желез , УЗИ простаты , УЗИ щитовидки );
- сбоя обменных процессов (метаболизма);
- неправильного питания (особенно для поджелудочной — хорошо видно на УЗИ поджелудочной );
- курения, употребления алкоголя или наркотиков;
- патологического процесса в паренхиме;
- воспалительной или травматической отёчности ткани.
Что означает повышение эхоплотности: нормы и патология
Читайте также:


