Что может произойти с коленным суставом
Коленный сустав относится к одним из наиболее важных в скелете человека. Он призван обеспечивать функцию опоры и ходьбы. А потому его стабильность является важным фактором нормальной работы костно-мышечной системы нижних конечностей.
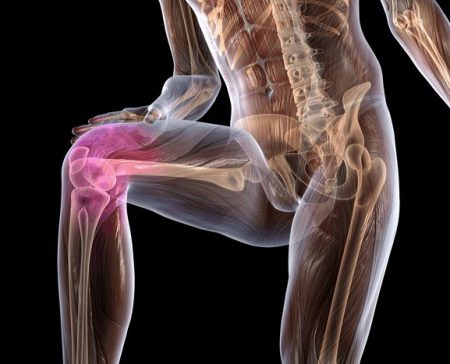
Устойчивость и прочность коленного сустава обеспечивается благодаря комплексу структур: менискам, костным мыщелкам, связочному аппарату, сухожилиям мышц. Наибольшее значение в поддержании стабильности сочленения имеют такие связки колена:
- Передняя и задняя крестообразные.
- Мало- и большеберцовая коллатеральные.
- Связки надколенника.
Повреждение соединительнотканных волокон приводит к уменьшению их упругих свойств, а, значит, ведет за собой снижение прочности соединения костных структур.
При этом может наблюдаться их смещение друг относительно друга в ту или иную сторону, что зависит от локализации травмированной связки. Симптомы нестабильности также будут определяться видом поврежденной структуры.
Коленный сустав – хорошо укрепленная и слаженная структура, но любой человек может столкнуться с его нестабильностью.
Причины

Наиболее часто нестабильность коленного сустава возникает у людей молодого и среднего возраста, которые ведут активный образ жизни и занимаются спортом. Такое заболевание возникает в результате частых и продолжительных растяжений и разрывов связочно-мышечного аппарата колена.
Однако, могут быть и острые случаи, когда травма произошла внезапно под воздействием значительной силы. Как правило, причинами нестабильности становятся:
- Удары в колено.
- Избыточная нагрузка в определенных положениях ноги.
- Высокоамплитудные движения в суставе (особенно переразгибание и скручивание).
- Неловкие движения нижней конечностью (спотыкание, подворачивание).
В легких случаях повреждается одна связка, а в более тяжелых – несколько, вплоть до вовлечения всех стабилизирующих структур коленного сустава (включая мениск и сухожилия). Это может встречаться при падениях с высоты, дорожно-транспортных происшествиях – тогда часто встречаются сочетанные травмы.
Но наиболее распространены такие поражения в любительском и профессиональном спорте (футболе, хоккее, баскетболе, лыжах, легкой атлетике), когда в погоне за достижениями люди нередко пренебрегают собственной осторожностью.
Формирование нестабильности колена можно предупредить, если после травмы оказать первую помощь и сразу обратиться к врачу. Кроме того, немаловажное значение отводится соблюдению правил техники безопасности в спорте и повседневной жизни.
Симптомы
Поскольку нестабильность колена возникает вследствие повреждения связочного аппарата, то проявления патологии будут иметь много общего с растяжениями и разрывами этих соединительнотканных образований. Кроме того, симптомы будут зависеть от того, какая из связок травмирована и соотноситься со степенью повреждения. Общими признаками будут:
Такие симптомы говорят о повреждении связок колена, что повлекло за собой нарушение стабильности сустава. Какая из структур повреждена и что при этом делать – скажет врач после всестороннего обследования.
Выраженность симптомов нестабильности зависит от того, насколько повредились соединительнотканные волокна, а также от вовлечения в процесс соседних структур. Различают такие степени повреждений связочного аппарата:
- 1-я – возникают микроразрывы отдельных волокон, целостность связки сохранена.
- 2-я – повреждены до 50% волокон, симптоматика более выражена.
- 3-я – порвано более половины связочных волокон, характерны полные отрывы от места прикрепления. При этом часто повреждаются другие структуры: мениски, суставная капсула, хрящевые поверхности.
Тяжесть травмы определяется количеством поврежденных связок. Часто травмируются крестообразные и боковые связки. В этом случае характерно образование гемартроза, когда в полости сустава скапливается кровь. Тогда сустав увеличивается в размерах, становится теплым на ощупь, движения значительно затруднены.
Существует также классификация степеней нестабильности колена в зависимости от смещения суставных поверхностей голени и бедра друг относительно друга. В соответствии с ней различают:
- Легкую нестабильность – смещение не более 5 мм.
- Умеренную нестабильность – смещение достигает 10 мм.
- Тяжелую нестабильность – кости смещаются на расстояние более 10 мм.
Это можно проверить при врачебном осмотре, пальпации и пассивных движениях в коленном суставе. Смещение костей заметно даже визуально, что доставляет пациенту значительные неудобства в повседневной жизни.
Если явления нестабильности вовремя не устранить, может развиваться не только функциональная недостаточность сустава, но и повышается риск возникновения остеоартроза колена.

Установить, какая связка повреждена, можно на основании знаний о механизме травмы и результатов специальных диагностических тестов. Кроме общих признаков травмы, будут присутствовать характерные черты разрыва определенных структур.
Разрывы задней крестообразной связки характеризуются сильной болью, что вначале делает движения в колене практически невозможными. Нестабильность может возникнуть даже в острый период, когда видна отечность и нарастает гемартроз.
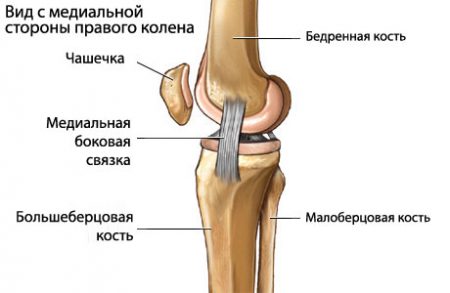
Среди боковых связок чаще повреждается внутренняя коллатеральная, когда во время травмы голень отклоняется наружу. Отмечается локальная боль в месте растяжения, отечность незначительна. Происходит смещение голени в сторону здоровой ноги.
Если голень в момент травмы смещается внутрь, то происходит разрыв наружной связки. Часто наблюдаются ее полные отрывы. Характерно возникновение боли, усиливающейся при попытке отведения голени наружу. Формируется нестабильность коленного сустава, выявляемая при наружных ротационных пробах.
Разрывы боковых связок часто сочетаются с повреждением менисков, переломом головки малоберцовой кости, что необходимо учитывать на этапе обследования.
Повреждение менисков влечет за собой явления нестабильности с блокировкой сустава. Это происходит из-за смещения хрящевого диска в сторону, что создает препятствие движениям. Возникает выраженная боль в колене, ограничение подвижности. Голень расположена в положении вынужденного сгибания, когда уменьшается болевой синдром.
Отечность тканей нередко предупреждает появление полного блока, а сместившийся мениск может травмировать суставную капсулу и хрящевые поверхности. Такую патологию часто скрывают ушибы, вывихи. В этом случае значительную помощь окажут дополнительные методы диагностики.
Диагностика
Кроме клинического обследования, когда для выяснения поврежденных структур необходимо делать специальные пробы, модулирующие механизм повреждения, используют дополнительные методы.
Их диагностическая ценность заключается в четкой визуализации травмированных участков и определении других патологических образований. Наиболее часто используют такие методы обследования при нестабильности колена:
- Рентгенографию.
- Магнитно-резонансную томографию.
- Артроскопию.
Большими преимуществами обладает магнитно-резонансная томография, поскольку она позволяет точно определить состояние мягких тканей, в отличие от рентгенографии. Артроскопия имеет особое значение при внутрисуставных повреждениях.
Благодаря применению инструментальных методов подтвердить нестабильность коленного сустава становится намного проще и быстрее. Только точный диагноз даст возможность провести эффективное лечение.
Лечение
Лечение нестабильности колена проводится с учетом степени повреждения связочного аппарата. При легких и умеренных травмах можно применять консервативные методики, тогда как тяжелые разрывы требуют оперативного вмешательства.
Выбор лечебной тактики основан на преимуществах каждого компонента в комплексной терапии повреждений связок колена. Наиболее распространенными консервативным методами являются:
- Иммобилизация колена гипсовой повязкой или ортезом.
- Медикаментозное лечение.
- Физиотерапия.
- Массаж и ЛФК.
- Пункция коленного сустава (при гемартрозе).
После получения травмы необходимо оказать первую помощь, чтобы минимизировать повреждения тканей и выиграть время на обращение к врачу. Существуют простые рекомендации, которые должен знать каждый. Мероприятия самопомощи включают:
- Обеспечить покой поврежденной конечности.
- Приложить холод к колену.
- Приподнять ногу выше горизонтальной плоскости.
- Зафиксировать колено бинтом (марлевым или эластичным).
- При необходимости принять обезболивающее.
В дальнейшем нельзя откладывать визит к врачу, так как от этого зависит скорость выздоровления и отсутствие нежелательных рисков.
Прием препаратов в острой стадии повреждения позволяет уменьшить боль, снять воспаление и отечность. Кроме того, медикаменты улучшают заживление тканей и создают благоприятные условия для более быстрого восстановления функции сустава. Врачом назначаются такие лекарственные средства:
- Нестероидные противовоспалительные (мелоксикам, диклофенак, нимесулид).
- Противоотечные (L-лизина эсцинат).
- Хондропротекторы (глюкозамина и хондроитина сульфат, гиалуроновая кислота).
- Улучшающие кровообращение (пентоксифиллин).
- Витамины группы В (нейрорубин, мильгамма).
В остром периоде оправдано применение препаратов в инъекциях, а по мере стихания симптомов можно переходить на прием таблетированных форм. Существует большое количество лекарств для местного применения (мазей, гелей), которые можно использовать при разрывах связок колена. Из них можно выделить Долобене, Никофлекс, Меновазин, Апизартрон.
Однако их использование ограничено необходимостью иммобилизации сустава. Но после снятия гипсовой повязки втирание лекарств в колено поможет ускорить выздоровление.
Принимать медикаменты самостоятельно можно только по назначению врача – игнорирование рекомендаций может стать причиной неблагоприятных последствий.
В комплексе консервативных мероприятий и как компонент реабилитации после оперативного вмешательства большое значение имеет физиотерапия. Отдельные методы хорошо сочетаются с лекарственными средствами, используемыми сразу после травмы.
Другие – применимы только после ликвидации отека и воспаления. Однако все оказывают позитивный эффект на мягкие ткани, улучшая биохимические процессы, микроциркуляцию, тем самым способствуя заживлению. При разрывах связок рекомендуют пройти курс лечения такими процедурами:
- Электрофорез препаратов.
- Криотерапия.
- Лазерное лечение.
- Магнитотерапия.
- УВЧ-терапия.
- Парафино- и грязелечение.
- Электромиостимуляция.
- Бальнеотерапия.
Физическое воздействие на поврежденные ткани усиливает эффект медикаментозного лечения и ускоряет восстановление после травм. Для получения максимального результата от процедур необходимо выполнять все рекомендации физиотерапевта, который подберет оптимальные методы с учетом особенностей организма пациента.
Среди реабилитационных мероприятий особое место отводится лечебной гимнастике и массажу. При этом необходима постепенность воздействия – чтобы не навредить поврежденному суставу. Начинать занятия можно после ликвидации острых последствий травмы, еще в период иммобилизации.
На этом этапе выполняют гимнастику для непораженной конечности, а также упражнения в голеностопных и тазобедренных суставах на больной стороне. Также показан массаж свободных участков бедра и голени.
Разрабатывать травмированный коленный сустав можно будет не ранее, чем через 3–6 недель, что зависит от тяжести повреждения связочного аппарата. Сначала упражнения пассивные, а далее переходят к активным занятиям. Массаж околосуставной зоны также можно делать после снятия гипсовой повязки.
Ранняя активизация двигательной функции нижней конечности – обязательное условие успешного лечения разрывов связок. Это позволяет предотвратить гипотрофию мышц и развитие тугоподвижности в суставе.
При выраженном разрыве связок колена, особенно если травмированы несколько структур, включая мениск и суставную капсулу, необходима хирургическая коррекция патологии. Неэффективность консервативных мероприятий при нестабильности более легкой степени также диктует необходимость проведения операции.
В настоящее время отдают предпочтение малоинвазивным артроскопическим методикам лечения, которые обладают рядом преимуществ перед традиционными:
- Малотравматичность.
- Отсутствует кровотечение.
- Более быстрое заживление тканей.
- Меньшее количество нежелательных эффектов.
- Сокращаются сроки реабилитации.
Операция проводится с применением микроинструментария под контролем видеоаппаратуры. Она заключается в сшивании поврежденных связочных волокон, фиксируя их в анатомически правильном положении.
После этого ткани заживают с образованием соединительнотканного рубца, который не оказывает влияния на последующие движения в суставе. По окончании операции коленный сустав иммобилизируют гипсовой повязкой.
Применение физиопроцедур, лечебной гимнастики и массажа после хирургического вмешательства позволяет ускорить выздоровление и восстановить функцию конечности в полном объеме.
Реабилитация при нестабильности колена продолжается не более 6–8 недель.
Своевременное лечение травм колена с применением высокоэффективных современных методов позволяет вернуть суставу прочность и стабилизировать его в прежнем состоянии. Это вернет пациента к активной жизни без опасений за каждое движение.
Травмы коленного сустава – разрыв или растяжение сухожилий, переломы костей (надколенника, большой и малой берцовой кости, бедренной кости), повреждение менисков. Подобные проблемы широко распространены. Травмы часто дифференцируют по степени тяжести – от несильных повреждений тканей до раздробления костей. Получение ушибов коленного сустава обычно происходит при падениях. О травмировании колена может свидетельствовать болевой синдром, отечность тканей, а также ограниченность в подвижности. Обычно повреждение сопровождается кровоизлиянием в полость сустава. Для постановки диагноза используют следующие методы: рентген, ультразвуковая диагностика, артроскопия, компьютерная томография, МРТ. Лечение зависит от локализации и степени повреждения.
Общие сведения
Повреждения колена – занимает лидирующее место среди других травм. Такая позиция связана с особенностями нормальной анатомии (строения) и физиологии (нагрузки) коленного сустава. Большая часть травм появляется при падениях, ударах. Полученные повреждения обычно относятся к легким ушибам, поэтому лечение проводят у травматолога амбулаторно. Также часто колено травмируют спортсмены любители и профессионалы. У них характер повреждений коленного сустава гораздо серьезнее.
Менее часто фиксируют случаи получения травм колена при дорожных авариях, падениях с высоты, а также на производстве. Для больных, которые попали в подобное происшествие характерны повреждения внутри сустава. Они характеризуются тем, что нарушается целостность анатомической структуры. Облегчение симптомов и восстановление строения происходит в травматологическом отделении лечебного учреждения. Помимо травмы коленного сустава может быть и ЧМТ (черепно-мозговая травма), переломы других костей, а также разрывы органов.
Ушиб коленного сустава
Ушиб колена — это повреждение окружающих тканей (кожа, подкожная жировая клетчатка), которое не сопровождается, нарушением анатомического строения. На фоне данной травмы возникает воспаление элементов, которые находятся внутри сустава, а также кровоизлияния. Симптомы часто бывают не так ярко выражены при других повреждениях. Из-за этого диагноз ставится, когда исключают иные травмы. Признаками того, что у пострадавшего ушиб коленного сустава могут быть: ощущение боли, умеренная отечность мягких тканей, небольшой кровоподтек. При этом сохраняется опора, но человек может начать прихрамывать и незначительно ограничиваться в некоторых движениях.
Для определения болезненности проводят пальпацию в области ушиба. Ощупывание костей и связок не должно вызывать приступов боли, а также патологической подвижности. Возможно скопление жидкости, сначала это кровь, а через две, три недели — экссудат. Исключают травмирование структур колена с помощью рентгена. Также используют такие методы исследования, как МРТ, компьютерная томография, ультразвуковая диагностика и артроскопия. Помощь при ушибе колена оказывают в травмпункте. При наличии синовита или крови внутри сустава проводят пункцию. Если у больного легкий ушиб, то основные действия направлены на сохранение покоя. А вот при тяжелых, травматолог накладывает гипс на 2 — 3 недели. Первые два дня рекомендуется прикладывать что-то холодное к месту ушиба, а с третьего дня назначают УВЧ-терапию. Пациент должен посещать врача в назначенное время и следовать его указаниям. При наличие показаний проводят повторный артроцентез. При ушибе коленного сустава нетрудоспособность составляет 2 — 4 недели.
Повреждение связок
В образовании коленного сустава берет участие медиальная и латеральная коллатеральная связка, передняя и задняя крестообразная связка (ПКС, ЗКС). Все травмы данных структур можно разделить на частичные и полные. Поставить предварительный диагноз можно с помощью исследования биомеханических процессов. Болевые ощущения при супинации (выворачивании голени на внешнюю сторону) свидетельствует о повреждении медиальной коллатеральной связки. Если у пациента проблемы с пронацией (подворачивание на внутреннюю сторону), то возможно травмирование латеральной коллатеральной связки.
Повреждения ПКС и ЗКС обычно возникают после прямых ударов, гиперэкстензии (перерастяжение), развороте бедра при фиксированной голени. Такие травмы характерны для спортсменов (баскетболистов, борцов, легкоатлетов). К другим причинам, из-за которых может манифестировать растяжение или разрыв связок — неосторожность в быте, дорожные происшествия, падения с высоты. Во время получения повреждения возникает острая боль.
Разрыв ПКС сопровождается щелчком, чего нет с ЗПС. При подобных травмах наблюдается нестабильность коленного сустава, чувство смещения при ходьбе. При визуальной оценке состояния пациента наблюдается отечность мягких тканей в области колена, кровоизлияние внутрь сустава. Последний симптом может отсутствовать при разрыве задней крестообразной связки. Причина в том, что возможно повреждение смежных структур — задней части капсулы коленного сустава. Из-за этого кровь попадает сначала в подколенную ямку, а потом в пространство между фасциями. При пальпации у больного ярко выражен болевой синдром.
Травмирование медиальной и латеральной коллатеральной связки сопровождается аномальной подвижностью голени в бок, а для ПКС и ЗКС характерно смещение в виде “выдвижного ящика”. Во время острой фазы больному назначают местное обезболивание. Когда пропадает ощущение ярко выраженной боли, сохраняется нестабильность коленного сустава. С целью избегания патологических смещений во время ходьбы, ногу нужно перематывать эластическим бинтом. С течением времени наблюдается постепенное уменьшение мышечной массы за счет атрофии, а также симптомы посттравматического артроза.
При проведении рентгенографии колена наблюдается сужение суставной щели. С помощью МРТ можно узнать о состоянии связок. Лучше всего проводить диагностику путем такой процедуры, как артроскопия. Это малоинвазивный диагностический метод для визуализации структур на экране монитора. Кроме диагностики, артроскопию используют также с целью восстановления целостности связок. Надрывы устраняют путем консервативного лечения. Также проводят артроцентез и накладывают гипс на четыре недели. После врач может назначить лечебную физкультуру и массаж. Если произошел разрыв связок, то его устраняют с помощью операции (сшивание, пластика). Во время реабилитационного периода назначают ряд физиотерапевтических процедур для скорейшего восстановления.
Разрыв соединительной ткани квадрипцеса и части надколенника (собственной связки) может возникать при сильном ударе, а также при одновременном перенапряжении мышц бедра и резком сгибании голени. При травмировании манифестирует резкая и интенсивная боль, нарушается походка (нога рефлекторно подгибается). В полость сустава кровь не попадает. Ощупывание поврежденного участка сопровождается повышенной болезненностью, отсутствует смещение и боль в костях.
Повреждения менисков
Травмирование менисков – одна из популярных проблем с коленным суставом, которая проявляется с большей частотой у спортсменов (футболистов, баскетболистов, легкоатлетов, лыжников). Данная травма не менее часто встречается у людей, которые занимаются танцами, тяжелой работой и артистов. Без предварительного механического воздействия, повреждение менисков может возникать и при артрозе коленного сустава. Характер травм варьируется от небольших надрывов до полных разрывов. Часто повреждение менисков сочетается с травмированием других структур колена.
При диагностике не используют рентген (только с целью исключения других повреждений). В основном назначают артроскопию или МРТ. Редко проводят ультразвуковую диагностику коленного сустава. Лечение назначают исходя из результатов обследования. Небольшие надрывы устраняются с помощью терапии. Более серьезные повреждения устраняются только путем оперативного вмешательства. В качестве возможных операций может быть: сшивание, резекция или полное удаление менисков. Последние проводится редко, из-за повышенного риска возникновения артроза.
Переломы в области коленного сустава
Нарушение целостности надколенника возможно при повреждении передней части колена. При этом возникает острый болевой синдром, проблемы со сгибанием ноги, отечность мягких тканей, кровоизлияние в середину сустава. Диагностика проводится с помощью рентгена колена. Если перелом надколенника без смещения, то лечение консервативное. Ногу иммобилизуют на 6 — 8 недель. При наличии смещения проводят хирургическое вмешательство. Во время реабилитационного периода назначают лечебную физкультуру, физиотерапевтические процедуры, массажи, обезболивание. Полное восстановление наблюдается в течение 2 — 3 месяцев.
Коленный сустав является одним из сложнейших суставов человеческого организма. Систематические нагрузки становятся причиной того, что каждый человек хотя бы раз в жизни испытывает тупую, ноющую, либо резкую, а порой и нестерпимую суставную боль. Она может проявляться при ходьбе и движениях колена, а также может беспокоить постоянно. Характер боли в коленном суставе и источники ее возникновения весьма разнообразные.

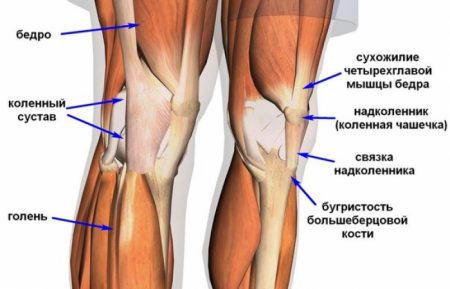
Строение коленного сустава
Как самый крупный суставной элемент человеческого организма, коленный сустав постоянно подвергается спортивным травмам. Кости, хрящи, сухожилия, связки, мениск и околосуставные сумки, - если эти части травмированы, то они непременно создают боль в колене.
Состав костей сустава колена включает:
- голень (большеберцовую кость). Это основная несущая кость, соединенная с нижней частью бедренной кости;
- бедро (бедренную кость), которое является самой длинной и прочной костью и соединено с коленной чашечкой и большеберцовой костью;
- надколенник, находящийся в нижней части бедра. Вместе с бедренной костью образует надколенно-бедренный сустав.
Соединение выемки бедренной кости и коленной чашечки содержит хрящ, который позволяет этим костям сохранять здоровое состояние движения относительно друг друга, исключая трение и боль в колене.
В состав мышц сустава колена входят мышцы задней поверхности бедра и четырехглавая мышца:
- Группу мышц задней бедренной поверхности составляют четыре головки, расположенные в его передней части. Это прямая, латеральная широкая, медиально широкая и промежуточная широкая бедренные мышцы. Они прикреплены к суставу с помощью сухожилий. Посредством сокращения четырехглавой мышцы голень разгибается и нога выпрямляется.
- Группу мышц задней бедренной поверхности составляют три мышцы, сокращение которых способствует сгибанию голени. Это бицепс, полуперепончатая и полусухожильная мышцы.
В коленном суставе находятся два основных вида хрящей:
- Гиалиновый хрящ способствует меньшему трению, поскольку он прочен и гибок.
- Медиальные и латеральные мениски - хрящевые структуры, которые в виде "подушек безопасности" обеспечивают амортизацию между соприкасающимися костями.
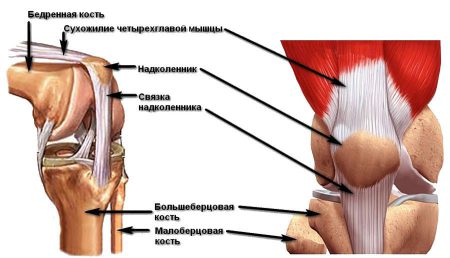
В состав коленного сустава входят связки в виде волокон, состоящих из соединительной ткани.
Связки соединяют между собой кости:
- Большеберцовая и бедренная кости соединяются с помощью крестообразной передней связки. Она способствует предотвращению перемещения большеберцовой кости вперед относительно бедра.
- Роль крестообразной задней связки заключается в препятствовании движению назад большеберцовой кости относительно бедра.
- Снаружи колена расположена наружная коллатеральная связка. Она соединяет малоберцовую и бедренную кости и способствует ограничению силового воздействия и стабилизации коленного сустава.
- Внутренний нижний край бедренной кости с верхним внутренним краем большеберцовой кости соединяет коллатеральная внутренняя связка, которая стабилизирует сустав и предупреждает нежелательные движения.
С помощью сухожилий мышцы прикреплены к костям.
Сухожилия подразделяются на следующие виды:
- В задней части сустава колена находятся сухожилия мышц задней поверхности бедра.
- К верхней части чашечки прикреплены сухожилия четырехглавой мышцы.
- Нижняя область коленной чашечки прикрепляется к верху большеберцовой кости посредством подколенного сухожилия.

Характер боли в зависимости от места локализации
Патологические изменения сустава находятся в прямой зависимости от места болевой локализации. Боль, как индикатор, сигнализирует о дискомфорте и изменениях в суставе.
- при артрите, обостренном бурсите, разрыве менисков возникает сильная мучительная боль;
- при начальном бурсите и синовите - терпимая, но постоянная боль;
- гонартроз и артроз сопровождаются болью щемящей;
- при дегенеративном артрозе с деформацией суставов - вибрирующая боль;
- при костном туберкулезе и повреждении седалищного нерва боль - острая;
- травмы менисков, поражение остеопорозом, воспаление синовиальной сумки сопровождаются жалящей болью в коленном суставе;
- воспаление в сухожилиях и мышечной ткани сустава вызывает схваткообразные боли;
- при поражении нервных корешков возникает стреляющая боль.
Причины боли в коленном суставе
Медицинская статистика показывает, что коленный болевой синдром обусловлен наличием в колене воспалительного процесса.
Источники могут быть самые разные:
- 50% болевых состояний связано с артрозом, в результате которого медленно разрушается гиалиновый хрящ. Иногда болезнь проходит бессимптомно, обостряясь лишь на второй стадии. Из-за разрастания остеофитов и затрагивания ими нервов в суставе могут появляться неприятные ощущения.
- Часто сустав может поражать артрит, и как самостоятельное заболевание, и как осложнение в виде ревматизма, артроза и т.д. Артрит характерен острой болью, припухлостью и покраснением колена.
- Боль может возникать при остеохондрите, когда воспаляется суставной хрящ, как результат дегенеративного артроза или механической травмы.
- Результатом ожирения часто становится периартрит, при котором поражаются сухожилия, мышцы, иногда оболочка сустава. Заболевание сопровождается тянущей болью.
- При бурсите происходит воспаление синовиальной капсулы из-за травм или осложнений других заболеваний коленного сустава.
- При хондроматозе в области гиалинового хряща образуются узлы, впоследствии распространяющиеся по всему суставу. Мягкие ткани с огромным количеством нервных клеток защемляются, и возникает боль.
- Боль может появиться при целлюлите, если близко к жировой клетчатке под кожей расположены очаги других сопутствующих заболеваний (гнойный артрит, абсцесс мягких тканей).
- При дерматите происходит поражение эпидермиса в результате экземы, рожи, аллергических реакций, псориаза.
- Синовит характерен поражением капсулы сустава в следствие хронических патологических изменений. Эта болезнь развивается у пожилых людей в возрасте от пятидесяти пяти лет. В молодом возрасте болезнь может возникнуть из-за тяжелых травм.
- Боли возникают по причине остеомелита, для которого характерно бактериальное воспаление костного мозга. Болезнь может стать результатом осложнений при операциях или при открытых травмах.

Что делать, если сильно болит коленный сустав
Выявив причины суставной боли, необходимо начать лечение патологии. Наиболее продуктивное лечение - медикаментозное, поскольку консервативная терапия способна помочь в начале деструктивных изменений в организме. При несвоевременном обращении к врачу приходится прибегать к оперативному вмешательству.
Нередко боль в колене начинается внезапно, и человек не знает, как себя вести в подобной ситуации. Если нет возможности оперативного обращения к специалисту, необходимо предпринять срочные меры по снятию боли и отечности.
Какие мероприятия помогут в этом:
- необходимо приостановить любую деятельность, полежать, подложив под колено подушку;
- при отечности нужно использовать холодные компрессы (лед, холодные предметы) в течение 15-20 минут 4-5 раз в день;
- если после проведенных лечебных процедур прошло два дня и боль значительно уменьшилась, можно приступить к упражнениям по восстановлению гибкости сустава. Возможно проведение непродолжительного массажа (5-10 минут);
- для борьбы с болью после удара колена нужно не туго обмотать его эластичным бинтом (либо применить наколенник) для поддержания правильности частей сустава;
- даже при победе над болью в течение нескольких недель после травмы надо с осторожностью относиться к травмированной конечности, меньше двигаться, отказаться от активной деятельности.
По снятию боли в суставе колена можно перейти к консервативному лечению. Самые распространенные препараты, рекомендуемые врачами - нестероидные противовоспалительные средства в виде гелей, мазей и таблеток.
Консервативное лечение часто дополняют физиотерапевтическими процедурами. Очень эффективна мануальная терапия, с помощью которой можно вылечить повреждения связок, мениска, артрозы на начальных стадиях.
С случаях, когда консервативное лечение коленного сустава невозможно, специалисты рекомендуют оперативное вмешательство. Разрыв связок, мениска, переломы - такие повреждения восстанавливаются с помощью серьезных операций.
Диагностика
Ранняя диагностика позволяет организовать успешное лечение заболеваний коленного сустава, устраняет опасность развития серьезных процессов. Первичная консультация у терапевта поможет в определении направления обследования и обращения к специалисту узкого профиля.
Болевые ощущения изучаются в нескольких направлениях:
- В хирургии. Используется КТ, МРТ, УЗИ, рентгеноскопия, анализ крови на наличие ревматоидного фактора, пункция гиалинового хряща коленного сустава.
- В травматологии. Организуется обследование с применением рентгенографии, УЗИ, МРТ, биопсии жидкости в синовиальной сумке.
- В ревматологии. Проводятся общие лабораторные исследования в виде анализа крови на наличие ревматоидного белка, гематологию, уровня мочевой кислоты. Применяется ДНК-тестирование.
- В психиатрии и неврологии. УЗИ позволяет диагностировать защемление мышц и нервов. При так называемых соматических болях у пациентов с психическими отклонениями назначается специальное обследование на наличие психического заболевания.

Лечение заболеваний коленных суставов
К народной медицине можно обратиться после точного диагностирования, непременно проконсультировавшись с лечащим врачом. Полностью излечить болезни коленного сустава народными методами невозможно, но народная медицина поможет в снятии болевых ощущений и воспалительных процессов, а также может выступить в качестве поддерживающей терапии.
Эффективными народными средствами считаются растирания и мази:
- мазь из яичного желтка. Желток растирается в соединении с ложкой скипидара и столовой ложкой яблочного уксуса. Помогает снять суставную боль и воспаление;
- 300 г ядер конского каштана измельчаются и помещаются в бутылку с водкой. Такая смесь настаивается в течение двух недель (необходимо попеременно взбалтывать настой).
Применяется для растираний перед сном. Коленные суставы лечат также с помощью компрессов.
Для такого вида лечения используют лекарственные растения и овощи:
7-8 листьев лопуха тщательно промыть, вытереть досуха, сложить и придавить миской с кипятком для выделения целебных фитонцидов. Затем распаренные листья наложить на предварительно смазанное постным маслом колено, обернуть пищевой пленкой, закрыть марлей или мягкой тканью. Компресс держат в течение нескольких часов.
Очистить сырые клубни картофеля, натереть на крупной терке, немного прогреть на водяной бане. Поместить пюре в мешочек из натуральной ткани. Мешочек накладывается на колено и оставляется на ночь. Лечение проводится в течение недели. Следует помнить о ежедневном приготовлении нового содержимого мешочка.
Для снятия боли и купирования воспалительного процесса в колене применяют чистотел. Необходимо льняную ткань тщательно пропитать соком растения, обернуть колено и накрыть пленкой. Компресс следует держать около 50 минут, после чего колено нужно обработать подсолнечным маслом. Недельную процедуру необходимо проводить три раза с 10-дневными перерывами.
Болезни коленного сустава имеют много общих проявлений в виде длительно не проходящей боли, затруднений при движениях, припухлости, деформации и воспаления колена. Артриты, артрозы, бурситы и т.п. характеризуются воспалительными процессами и отечностью коленного сустава, нередко с повышением температуры тела.
Артриты и артрозы лечат с применением противовоспалительных нестероидных препаратов. В ходе терапии обязательным условием является нормализация обмена веществ и выведение солей с помощью ряда лекарств, а также установление оптимального кислотно-щелочного баланса. При лечении артрита и артроза надо соблюдать предписания специалиста для достижения устойчивой положительной динамики.
Лечение тендинита и бурсита направлено на проведение противовоспалительной терапии и создании положения покоя для пораженной конечности. С целью устранения болевых ощущений делают пункцию суставной капсулы для удаления накопившейся жидкости и введения антибиотиков. При тяжелых случаях показано оперативное вмешательство.
Терапевтические меры при дистрофических поражениях сустава колена (менископатия, тендопатия, хондропатия) направлены на снятие боли в колене, лечение и восстановление здоровых функций сустава. Но и в этом случае при отсутствии лечебного эффекта назначается операция.
Профилактические меры
Профилактика заболеваний коленного сустава позволяет избежать их изнашивания, травмирования, воспаления, помогает в сохранении их здоровья и защите от осложнений. Эффективно организованные профилактические мероприятия содействуют в предупреждении болевых и воспалительных процессов, предотвращают развитие заболевания.
Какие меры необходимо предпринять для защиты от болезней коленного сустава:
- соблюдать правила безопасности для того, чтобы избежать травмирования колена;
- грамотно дозировать физические нагрузки;
- поддерживать нормальный вес тела;
- соблюдать режим питания и потребления жидкости;
- своевременно бороться с любыми инфекциями;
- вовремя обращаться к специалисту для лечения болезни суставов.
Если имеется системная болезнь, отражающаяся на функционировании коленного сустава, самой оптимальной профилактической мерой будет ее своевременное адекватное лечение. Только таким образом можно предупредить разрушительные процессы в суставных тканях. При комплексной терапии болезней коленного сустава, применении противовоспалительных средств, физиотерапии, лечебной гимнастики и других лечебно-оздоровительных технологий, а также при соблюдении правильной диеты и двигательной активности, можно обеспечить здоровое функционирование суставов и надежно обеспечить радость движения и активной полноценной жизни.
Смотреть видео
Читайте также:


