Чем фиксированное плоскостопие отличается от нефиксированного
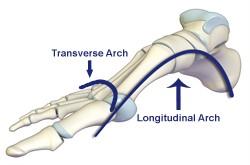
На человеческие стопы приходится колоссальная нагрузка. Каждый день человек совершает в среднем от 6 до 20 тысяч шагов. Сводчатая форма стопы амортизирует ударную нагрузку. Кости и мышцы стоп образуют по два свода — продольный и поперечный. По разным причинам один либо оба свода уплощаются с возрастом, развивается плоскостопие. Встает вопрос — как лечить плоскостопие у взрослых?
Можно ли вылечить плоскостопие у взрослых
Плоскостопие — это изменение стопы из-за деформаций, вызванных уплощением сводов и уменьшением амортизации. Человек узнает, что у него поперечное плоскостопие или продольное только при возникновении проблемы с ногами.
Например, искривляются пальцы, растет шишка у большого пальца, стопа делается более широкой, появляются натоптыши или стержневые мозоли. Стопы также могут болеть и отекать. Случается привычный вывих голени либо болят колени. Начиная заниматься одной из проблем с ногами, пациент узнает, что причина в поперечном или продольном плоскостопии.
◐ Поперечное плоскостопие проявляется распластанностью переднего отдела, искривлением пальцев. Последствием его также являются натоптыши. Поперечному плоскостопию подвержены в 20 раз больше женщины. Распластанность из-за поперечного плоскостопия приводит к проседанию поперечного свода.
◑ Далее образуются натоптыши на подошве и стержневые мозоли. Пальцы деформируются. Особенно это относится к большому пальцу (вальгусная косточка), второму и третьему пальцу.
◐ Второй и третий палец приподнимаюся и скрючиваются. Таким образом образуется молоткообразная или когтеобразная патология.
◑ Опорные точки стопы при поперечном плоскостопии изменяются. Поэтому стопа в передней части делается шире. Обувь подобрать становится не просто. Потому что пальцы искривлены.
◐ Помимо этой проблемы также начинаются боли у основания пальцев. Этот симптом также говорит о поперечном плоскостопии.
◑ Поперечное плоскостопие по отпечатку стопы диагностировать не возможно. Визуального осмотра стоп будет достаточно.
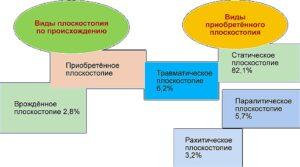
По схеме видно, что плоскостопие может образоваться по разным причинам. Плоскостопие помимо продольного и поперечного делится на фиксированное и нефиксированное.
Фиксированное плоскостопие — когда при нагрузке на ногу степень уплощения сводов не меняется.
Нефиксированное плоскостопие — с увеличением нагрузки на ногу высота сводов уменьшается.
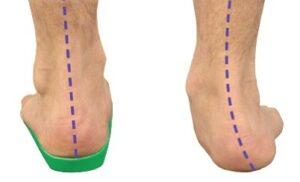
Отличие плоской стопы от здоровой выглядит по отпечаткам таким образом. Слева стопа с третьей степенью плоскостопия. В центре — первой, второй степенью. Последний отпечаток— здоровая стопа.

Плоскостопие продольное выражается уплощением внутреннего свода. Как раз отпечаток стопы с продольным плоскостопием мы видим выше.
Завал ноги вовнутрь имеет место лишь при сильной степени. Тогда у человека наблюдается Х-образная установка ног. При умеренном плоскостопии уже чувствуется и усталость, и боль в ногах. Возможны проблемы с коленным суставом и поясничным отделом.
Плоско-вальгусная стопа — это уплощение продольного свода с завалом вовнутрь. То есть отклонением от центральной оси.
Рискуют получить плоскостопие такие группы людей:
● Длительно стоящие на работе
● Любительницы высоких каблуков
● Ведущие сидячий образ жизни
● После травм ног
Последствия плоскостопия
Так как стопы является основной нижней нашей опорой, то патология стоп ведет к ряду проблем. Если стопа стоит физиологически не правильно, то нарушается по восходящей оси выше и установка голеностопного сустава. Далее страдает колено, позвоночник вплоть до шейного отдела.
Так казалось бы всего лишь плоскостопие приводит к неприятным последствиям. Поэтому не стоит игнорировать эту проблему у себя.
◍ Мозоли
◍ Неврома
◍ Шпора пяточная
◍ Натоптыши
◍ Боль
◍ Артроз
◍ Воспаление
◍ Повреждение менисков
◍ Бурсит
◍ Нестабильность сустава
◍ Боль поясницы
◍ Искривление позвоночника
◍ Грыжи
◍ Остеохондроз
◍ Радикулит
◍ Коксартроз
Ортезы и бандажи для стоп
В зависимости от патологии стоп стелек и полустелек бывает не достаточно для исправления деформаций. Тогда врач советует воспользоваться бандажом средней фиксации. Ортез с более выраженной поддержкой рекомендуется уже при переломах, разрывах связок.
Бандажи для стопы нужны для:
◐ Компенсации недостающей опоры
◐ Снижения давления на отдельные участки
Какие изделия выполняют функцию ортезирования для стоп? То есть направлены на компенсацию недостаточности любого отдела стопы. К ним относятся:
◉ Пелоты, супинаторы, подпяточники
◉ Защитные и корригирующие приспособления
Каркасные стельки
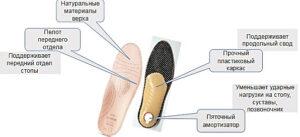
Лечебные каркасные стельки подходят при ряде проблем и заболеваний:
◑ Поперечном и продольном нефиксированном плоскостопии
◑ Хроническом заболевании вен
◑ Проблемы с позвоночником
Подходит в обувь с каблуком ниже 4-х сантиметров. Вариантом каркасных стелек являются полустельки. Функции выполняют аналогичные. Но удобнее в открытой обуви и надо их приклеивать к обуви.
Бескаркасные стельки
Ортопедические бескаркасные стельки подойдут пожилым людям и тем, у кого сильно изменены пальцы. Имеют выраженный поперечный супинатор. Который правильно распределяет нагрузку.
Подходят к использованию в обуви с любой высотой каблука. Потому что основа стельки гибкая. Единственный минус бескаркасных стелек — это отсутствие пяточного амортизатора.
К мягким стелькам относятся и силиконовые стельки. Они рекомендуются для диабетиков и людям с чувствительными стопами. Стельки имеют два супинатора. При артрите также показаны к ношению.
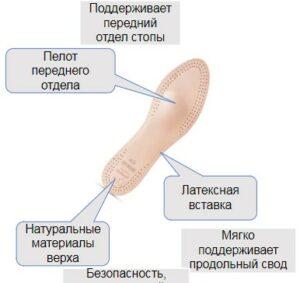
Ортопедическая обувь при плоскостопии
В отдельных случаях ортопедических стелек недостаточно. Например, когда требуется удобство для деформированных ног. При выросшей косточки у большого пальца, деформированных пальцах. Человеку приходится подбирать широкую обувь или на пару размеров больше собственного.
В таком случае с проблемой справиться ортопедическая обувь. В которой имеется расширенный мыс и эластичные вставки в области пальцев. Помимо этого ортопедическая обувь имеет другие удобные элементы.
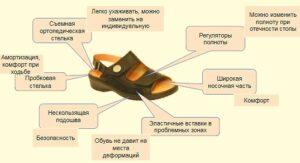
Людям с плоскостопием 1-2 степени рекомендуется ортопедическая обувь для комплексного решения проблемы. Также и здоровым людям, кто ведет активный образ жизни и имеющим высокие нагрузки на ноги.
Приспособления при плоскостопии
Ортопедические вкладыши-пелоты предназначены для лечения поперечного плоскостопия у взрослых. Если пациент с проблемной ногой отказывается носить стельки, полустельки, обувь целесообразно рекомендовать пелоты.
Обувь на высоких каблуках будет более удобной, если использовать вкладыши под передний отдел стопы.
Кроме пелотов используют корригирующие приспособления для лечения вальгусной косточки ночные и дневные. На ночь надевается ортез, оказывающий жесткое давление на большой палец. Который отводит палец и постепенно исправляет деформацию. Днем дополняет эффект ночного лечения межпальцевая вставка.
Вставка из силикона подойдет при перекрещивании пальцев, потертостях кожи, мозолях. Мягкий материал комфортен для кожи.
Комплексный подход в лечении плоскостопия состоит из ношения бурсопротекторов, пелотов, стелек, обуви. У взрослых людей можно приостановить развитие патологии стоп практически всегда. У 60 % из них деформации можно исправить. Поэтому пользоваться ортопедическими изделиями нужно обязательно.

Многие из нас воспринимают как нечто само собой разумеющееся чувство усталости и дискомфорта в ногах к концу рабочего дня или после продолжительной прогулки. А ведь это - достаточно тревожный сигнал, учитывая, что с нарушений функций стоп начинаются многие заболевания опорно-двигательного аппарата. Помочь в этом случае под силу правильно подобранным ортопедическим стелькам: вас перестанут беспокоить проблемы с венами, дискомфорт при ходьбе, боли в суставах и спине, при ношении как рациональной обуви, так и модельной обуви на каблуках.
Чтобы определить, какие ортопедические стельки подойдут в каждом конкретном случае, перечислим, какие основные функции они выполняют. Итак, ортопедические стельки:
- Поддерживают своды стопы, рационально распределяют нагрузку на ее поверхность.
- Обеспечивают плавность и симметричность ходьбы.
- Устраняют болезненность при наличии рубцов, натоптышей, пяточной шпоры.
- Снижают ударную нагрузку при ходьбе на позвоночник и суставы ног.
- Компенсируют нарушенные вследствие фиксированных деформаций функции стопы.
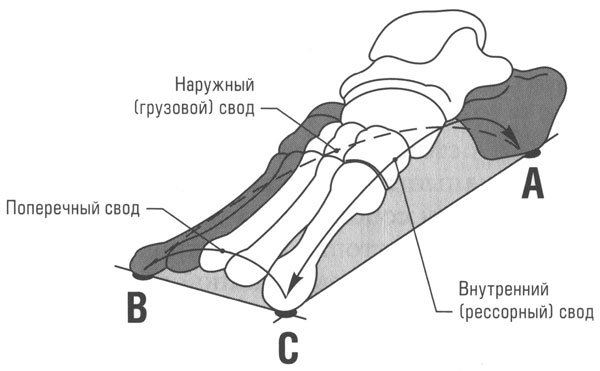
Рассмотрим самые распространенные заболевания стоп и рекомендации по подбору ортопедических стелек в каждом из этих случаев.
1. Профилактика плоскостопия, статическая недостаточность стоп
При ряде негативных факторов стопа здорового человека может деформироваться, а своды ее уплощаться. К таким факторам относится: лишний вес, беременность, возрастные изменения, работа, связанная с длительным пребыванием на ногах (парикмахеры, врачи, продавцы) и др.
Статическая недостаточность стоп проявляется такими симптомами как повышенная утомляемость и боли в ногах, при этом внешних выраженных изменений стоп нет.
Для предотвращения прогрессирования плоскостопия и снижения утомляемости ног выбирайте бескаркасные стельки с минимальным валиком и минимальной выкладкой продольных сводов.
2. Продольное плоскостопие
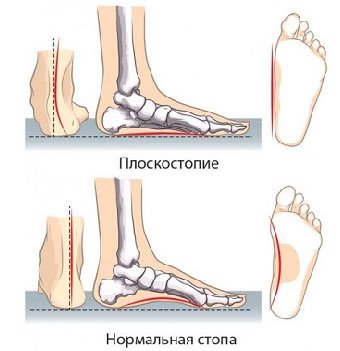
Этот вид плоскостопия проявляется уплощением продольного свода стопы таким образом, что ступня соприкасается с полом не только наружным краем, но практически всей поверхностью (степень уплощения легко оценить по оставленному на мокрой поверхности следу). Вы также можете отметить, что стопа немного увеличилась в размере и вам уже становится тесен привычный размер обуви.
Хотя причиной продольного плоскостопия может быть и врожденная патология, а также травма стопы или голени, чаще всего это заболевание обусловлено слабостью связочного и мышечного аппаратов стоп.
Функция стелек при продольном плоскостопии - выравнивание свода стопы, снятия болевого синдрома и утомляемости, улучшения кровообращения ног, снижения нагрузки на суставы. Подойдут каркасные стельки с возвышением на внутренней стороне, изменяющим положение голеностопного сустава и поддерживающим продольный свод. Метатарзальный валик (специальное возвышение в центральной части стельки для разгрузки поперечного свода стопы) может быть минимальным или отсутствовать.
3. Поперечное плоскостопие
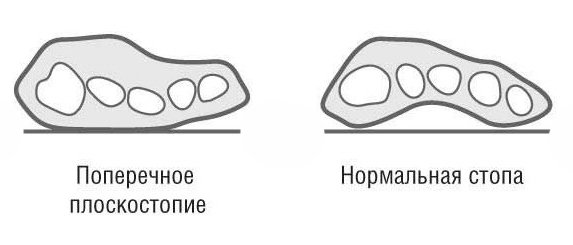
Передний отдел стопы при ходьбе испытывает максимальную нагрузку (особенно в момент отрыва ноги от земли), поэтому неудивительно, что поперечное плоскостопие является самым распространенным (около 58% от всех видов плоскостопия). Это заболевание характеризуется распластыванием переднего отдела стопы, его расширением.
Стелька при поперечном плоскостопии поддерживает и разгружает поперечный свод стопы, обязательный ее элемент - выраженный метатарзальный валик.
4. Комбинированное плоскостопие
Так как своды стопы анатомически и функционально связаны, поперечное плоскостопие, как правило, влечет за собой деформацию и продольного свода. В результате возникает комбинированное плоскостопие.
Стельки при комбинированном плоскостопии должны одновременно и поддерживать продольный свод стопы, и создавать естественную опору для плюсневых костей. Для этих целей подходят каркасные стельки с выраженным метатарзальным валиком.
5. Фиксированное плоскостопие
Фиксированные деформация стопы возникают при необратимых изменениях в области суставов, мышц и связок стопы, стопа при этом утрачивает способность менять свою форму.
Стельки при фиксированном плоскостопии служат для компенсации нарушенных функций стопы. Это мягкие стельки без каркаса и метатарзального валика.
6. Косточка на ноге (Hallux Valgus)
Для профилактики заболевания и при его наличии рекомендуется носить те же модели стелек, что и при поперечном плоскостопии, а также использовать корректоры стопы.
7. Пяточная шпора
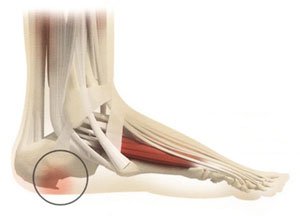
При этом заболевании происходит разрастание костного выступа на пяточной кости, вследствие нарушенного обмена веществ или чрезмерных нагрузок на стопу. Этот шипообразный выступ раздражает мягкие ткани при ходьбе и вызывает воспаление и боль.
Цель ортопедических стелек - снять болевой синдром, выведя из опоры область пяточного бугра и сняв нагрузку с подошвенного апоневроза.
Для этого применяют каркасные стельки с метатарзальным валиком и отверстием в области пятки. Допустимо, хотя и менее эффективно, использование подпяточников.
8. Диабетическая стопа
Цель ортопедических стелек - исключить возможность травмирования стопы, предотвратить трение и давление на ногу, находящуюся в обуви. Для этого выбирают мягкие стельки из многослойного материала с невыраженным рельефом и щадящей поддержкой продольных сводов стопы. Использование метатарзальных валиков в стельках при диабете исключено с целью избежать возникновения зон локального давления.
При подборе ортопедических стелек обязательно учитывайте вид обуви, в которой собираетесь их использовать. Для спортивных кроссовок и туфель на каблуке подойдут разные модели стелек. В идеале лучше иметь несколько пар для разной обуви.
Ассортимент ортопедических стелек Orto и Orto Professional включает модели для всех распространенных видов деформаций стопы, рассчитанные на различные виды обуви.
Приведем таблицу моделей стелек и полустелек Orto, на которую вы можете ориентироваться при самостоятельном подборе данных ортопедических изделий.
Обратите внимание, что привыкание к ортопедическим стелькам занимает определенное время, как правило, неделю. В это время может наблюдаться легкий дискомфорт при их ношении, не переходящий, однако, в болевой синдром. Критерием правильности подбора ортопедических стелек является полное исчезновение дискомфорта после нескольких дней ношения, а также ослабление или полное исчезновение симптомов заболевания стоп.
Лечение деформаций стоп является комплексным процессом и включает в себя:
- Использование ортезов (стелек-супинаторов, различных корректоров стопы)
- Физиотерапию и лечебную физкультуру
- Использование рациональной обуви
Для сохранения достигнутой коррекции необходимо укреплять мышцы стопы и ног в целом. Наиболее эффективны упражнения с помощью специальных массажеров, имеющих мягкоупругие шипы — массажные шарики, валики и коврики.
Воздействуя на подошвенную поверхность стоп, они мягко массируют мышцы, активизируют рефлексогенные зоны, улучшая кровообращение. Нежелательно пользоваться жесткими массажерами, особенно детям и пациентам с явлениями острого воспаления подошвенной области, так как при этом будут травмироваться нервы и сосуды.
Для оздоровления и укрепления стоп хороши частые прогулки босиком по траве, песку и мелкой гальке.
Ортезирование стоп
В комплексном лечении и профилактике различных деформаций стоп существенная роль принадлежит ортезированию.
| История создания ортопедических стелек относится к XVIII веку и связана с именем голландского врача Кампера, который впервые изготовил стельки из пробки для больных плоскостопием. В России первая ортопедическая мастерская была открыта в Петербурге в 1887 году Н.Ф.Батуриным. |
Статическая недостаточность стоп у детей и взрослых может протекать как с изменением формы стопы, так и без него. Изменение формы стопы может наблюдаться за счет опущения продольных сводов (продольное плоскостопие), или расширения поперечного размера (распластанность переднего отдела стопы), либо возможно сочетание вышеописанных деформаций (продольно-поперечное или комбинированное плоскостопие).
Появление болей и утомляемости в результате обычной нагрузки свидетельствует о том, что к сводоудерживающему аппарату предъявлены требования, превышающие его функциональные возможности, и пациент нуждается в пассивной поддержке сводов стопы при помощи ортопедических стелек. Прежде чем приступить к подбору стелек, необходимо определить степень фиксированности изменений стопы. Все деформации стоп по степени возможной пассивной коррекции могут быть разделены на фиксированные (когда исправление деформации не возможно) и нефиксированные (когда возможно исправление деформации). Для этого существует функциональная проба: босой пациент приподнимает (сгибает пальцы), не отрывая стопы от плоскости опоры. Для нефиксированного плоскостопия характерно увеличение свода стопы. Если увеличения не происходит — плоскостопие является фиксированным. С целью проверки фиксированности пяточного отдела стопы в положении вальгуса или варуса, соответственно под внутренний или наружный край пятки подкладывается косок высотой 0,5 см, в тех случаях, когда положение пятки на коске визуально не изменяется, деформация считается фиксированной.
Главная функция ортеза — амортизировать ударные нагрузки и оптимизировать биомеханику стопы и нижних конечностей при стоянии и ходьбе.
С этой целью применяются ортезы различных конструкций на — мягкой, полужёсткой или жёсткой основе, задача которых состоит в том, чтобы сбалансировать стопу в нейтральной позиции во время шагового цикла, сгладить удар в момент постановки стопы на грунт и обеспечить поддержку сводов стопы в период опоры.
Для правильного подбора необходимого корригирующего изделия необходимо обратить внимание на следующие параметры стопы:
- Положение пяточного отдела стопы по отношению к голени
- Положение переднего отдела стопы
- Данные подометрии (высота свода, ширина в пучках, положение 1 пальца)
- Плантограмма (подошвенный отпечаток стопы)
I
Плоскостопие (pes planus; синоним плоская стопа)
деформация стопы, характеризующаяся уплощением ее сводов. Уплощение продольного свода стопы приводит к развитию продольного П., а распластанность переднего ее отдела — к поперечному. Часто П. сочетается с другими деформациями.
Различают врожденное и приобретенное П. Врожденное П. (рис. 1) встречается редко, в основном это продольное П. с пронацией стопы — так называемая плосковальгусная стопа.
Причиной врожденного П. являются пороки развития структурных элементов стопы во внутриутробном периоде. Лечение этой деформации консервативное. С первых дней жизни накладывают этапные гипсовые повязки, проводят редрессации, назначают ортопедическую обувь, лечебную гимнастику и массаж.
Приобретенное П. наблюдается при нарушении кальций-фосфорного обмена (например, рахите), парезах и параличах мышц нижних конечностей (например, после перенесенного полиомиелита), после повреждений (например, неправильно сросшегося перелома костей голени), а также в результате наследственной предрасположенности, перегрузки нижних конечностей и других неблагоприятных влияний (статическое П.). Рахитическое П. развивается в результате ослабления мышечно-связочного аппарата и остеомаляции под влиянием нагрузки. Лечение консервативное — витамины, лечебная гимнастика, массаж, ортопедические стельки, ортопедическая обувь. Паралитическое П. является следствием вялого пареза или паралича мышц, поддерживающих свод стопы — одной или обеих (передней и задней) большеберцовых мышц. Наиболее часто этот тип П. встречается после перенесенного полиомиелита, реже в результате повреждения большеберцового нерва. Лечение включает назначение ортопедической обуви, физио- и бальнеопроцедуры, массаж. У детей при нефиксированной деформации возможна операция пересадки сухожилия длинной малоберцовой мышцы на внутренний край стопы. Для стабилизации пятки выполняют подтаранный артродез, в тяжелых случаях — клиновидную резекцию стопы, трехсуставной артродез. Посттравматическое П. развивается в результате неправильного сращения переломов лодыжек, костей предплюсны и плюсны, повреждения связочного аппарата стопы. Лечение зависит от выраженности деформации. При небольшой степени уплощения сводов стопы назначают ортопедические стельки, ортопедическую обувь, ЛФК и физиотерапию. При безуспешности консервативных мероприятий показана операция, характер которой также зависит от степени и типа деформации.
Наиболее часто встречается статическое П., как продольное и поперечное, так и их комбинации. Приблизительно до 7-летнего возраста у детей происходит естественное формирование продольного свода стопы, поэтому пониженный свод специального лечения не требует, но нуждается в постоянном наблюдении для выявления неблагоприятной динамики его развития. К ранним симптомам продольного П. относится повышенная утомляемость ног, периодические боли в области продольного свода стопы, в голенях, которые возникают при ходьбе и в конце дня. Под действием нагрузки (в положении стоя) продольный свод стопы опускается. С увеличением степени П. боли усиливаются, становятся постоянными, походка теряет эластичность. При выраженном П. продольный свод стопы не определяется, она постепенно принимает вальгусное положение (рис. 2), движения в ее суставах ограничиваются.
Поперечное плоскостопие характеризуется распластанностью переднего отдела стоп за счет расхождения плюсневых костей, в результате появляются боли и омозолелость на подошвенной поверхности под головками средних плюсневых костей, костно-хрящевые разрастания по медиальному краю головки I плюсневой кости, отклонение I пальца стопы наружу (hallux valgus) и молоткообразная деформация других ее пальцев.
Диагноз ставят на основании осмотра, данных рентгенографии с рентгенометрией, плантографии, подометрии или подографии (Подография).
При продольном плоскостопии I степени или слабовыраженном П. больных беспокоят усталость в нижних конечностях и боли в стопах при нагрузках. Опускание продольного свода происходит главным образом при нагрузке. Стопа внешне не деформирована, походка может терять упругость. Затруднений в подборе обуви нет. На плантограмме закрашенная часть распространяется на 1 /3 подсводного пространства. На профильной рентгенограмме стоп, произведенной стоя, угол наклона пяточной кости составляет 11—15°, а таранный угол увеличивается до 100°.
При II степени продольного П. (умеренно выраженное П.) боли интенсивнее и носят более постоянный характер, их отмечают не только в стопах, но и в голенях. Понижение продольного свода определяют уже и без нагрузки, но стоя оно более выражено. Походка теряет упругость и плавность. Подбор обуви несколько затруднен. На плантограмме закрашенная часть распространяется на 2 /3 подсводного пространства. На профильной рентгенограмме стоп угол наклона пяточной кости уменьшается до 6—10°, таранный угол увеличивается до 110°.
При III степени П. (резко выраженное продольное П.) имеются жалобы на постоянные боли в стопах, голенях, а также в пояснице, значительно усиливающиеся после нагрузки. Клинически продольный свод стопы не определяется. Пятка округлой формы, контуры ахиллова (пяточного) сухожилия сглажены. Ходьба затруднена. Постепенно нарастает тугоподвижность в суставах стоп и голеностопных суставах. Возможно появление отека стоп и области голеностопных суставов. Подбор обуви затруднен, а иногда и невозможен. На плантограмме закрашенная часть распространяется на все подсводное пространство. На профильной рентгенограмме угол наклона пяточной кости от 5 до 0°. Таранный угол доходит до 125°.
Деформация стоп при любой степени продольного П. может быть не фиксированной, если возможна пассивная коррекция, и фиксированной, если она невозможна. Кроме того, продольное П. может сочетаться с вальгусным отклонением заднего отдела или всей стопы, с приведением или отведением переднего ее отдела, а очень редко даже с варусным отклонением заднего отдела или всей стопы. Опускание продольного свода может происходить не только за счет средней части так называемого подсводного пространства, но и за счет главным образом переднего, заднего или обоих отделов стопы. Продольное П. может сочетаться с любой степенью поперечного плоскостопия.
При I степени поперечного П. (слабо выраженное П.) отмечают повышенную утомляемость нижних конечностей после длительной ходьбы или стояния. Возможны периодические боли в переднем отделе стопы. Распластывается передний отдел стоп за счет отклонения I плюсневой кости медиально или V плюсневой кости латерально или веерообразного расхождения всех плюсневых костей. Кожа под головками II, III, IV плюсневых костей грубеет. Отмечают некоторое увеличение медиального края головки I плюсневой кости, огрубение и частое воспаление кожи в этой области. На тыльной поверхности переднего отдела стопы контурируются сухожилия разгибателей пальцев. На плантограмме и рентгенограмме стоп, произведенной в фасной проекции, определяется отклонение I пальца кнаружи до 29°.
При II степени поперечного П. (умеренно выраженное П.) при нагрузке появляется боль под головками средних плюсневых костей, чувство жжения, а также боли в области головки I плюсневой кости по медиальному ее краю, в положении стоя, особенно в обуви. Поперечная распластанность становится значительной либо за счет веерообразного расхождения всех плюсневых костей, либо отклонения медиально I плюсневой кости или латерально V плюсневой кости. Встречаются также варианты поперечного П., при котором нормально расположены плюсневые кости, а головки средних плюсневых костей опущены в подошвенную сторону. В этом случае под головками II, III, IV плюсневых костей определяют омозолелость кожи. Головка I плюсневой кости увеличена за счет костно-хрящевых разрастаний по медиальному ее краю, отмечается омозолелость кожи, возможно воспаление подкожных синовиальных сумок (см. Бурсит). Сухожилия разгибателей пальцев на тыле стопы натянуты. Часто развивается молоткообразная деформация II, III, IV пальцев с омозолелостью кожи на межфаланговых суставах, деформация пассивно устраняется. На плантограмме и рентгенограмме определяют отклонение I пальца кнаружи до 39°
При III степени поперечного П. (резко выраженное П.) при нагрузке отмечают сильные и постоянные боли под головками плюсневых костей, боли в области деформированных головок первых и возможно пятых плюсневых костей в положении стоя. Резко выражена распластанность переднего отдела стоп. Под головками средних плюсневых костей формируются значительные натоптыши. Головка I плюсневой кости деформируется и выступает медиально, I палец значительно отклонен кнаружи, иногда он находится в положении вывиха (в плюснефаланговом суставе). Часто рецидивируют бурситы в области головок первых плюсневых костей. Сухожилия разгибателей пальцев как и при II степени П., сильно натянуты, II, Ill, IV пальцы молоткообразно деформированы, но деформация уже пассивно не устраняется. Формируются вывихи пальцев. Обычно также наблюдаются болезненные мозоли и бурситы на межфаланговых суставах. На рентгенограмме и плантограмме первые пальцы отклонены кнаружи более чем на 40°.
Поперечное плоскостопие любой степени, также как и продольное П., может быть нефиксированным, если при сжатии плюсневых костей в поперечном направлении они легко сближаются, и фиксированным или жестким, если это невозможно.
Следует помнить, что встречается поперечное и продольное плоскостопие со значительным нарушением формы стопы, которое не сопровождается жалобами на боли и нарушение функции стоп.
Лечение плоскостопия, в основном, консервативное. Оно направлено на устранение болевого синдрома, укрепление мышечно-связочного аппарата, улучшение трофики тканей и восстановление функции стоп — лечебная гимнастика, массаж, ножные ванны, физиотерапия, ортопедические стельки, ортопедическая обувь (см. Обувь), корригирующие ортезы (резиновые манжеты с валиком со стороны подошвы, защитники для головки I плюсневой кости. П-образные прокладки из поролона при молоткообразных пальцах). Если консервативное лечение не эффективно и деформация прогрессирует, то показана операция. При продольном плоскостопии к оперативному вмешательству прибегают редко, в основном при резко выраженной плосковальгусной стопе. Выполняют операцию Пертеса (рис. 3), клиновидную резекцию стопы, трехсуставной артродез, серповидную резекцию по Куслику и др. При поперечном плоскостопии выполняют различные реконструктивные операции на переднем отделе стоп, устраняющие не только следствие (hallux valgus), но и основную причину (медиальное отклонение I плюсневой кости) этой многокомпонентной деформации.
С целью правильного формирования сводов стоп в детском возрасте необходимо выполнять специальные упражнения, направленные на укрепление мышц и суставно-связочного аппарата стоп, рекомендуют ходьбу босиком по неровной почве, по песку для естественной тренировки мышц голени, активно поддерживающих свод стопы (так называемый рефлекс щажения).
При начальных степенях плоскостопия необходимо подбирать рациональную обувь, уменьшать нагрузку на стопы при стоянии и ходьбе, применять массаж и лечебную гимнастику. Кроме того, назначают супинаторы и индивидуально изготовляемую ортопедическую обувь.
Лечебную физкультуру назначают при всех формах П., как одно из средств комплексной терапии, направленной на исправление деформации стоп и закрепление результатов коррекции. Под исправлением деформации стопы понимают уменьшение степени уплощения сводов и пронации пятки. Подбирая для решения этих задач специальные средства ЛФК следует учитывать особенности работы мышц нижних конечностей. Упражнения в начале лечебного курса выполняют из исходных положений сидя и лежа, в которых масса тела не действует на свод стоп. Специальные упражнения чередуют с общеразвивающими для всех мышечных групп. Необходимо добиться восстановления баланса мышц, удерживающих продольный свод стопы в правильном положении, улучшения координации движений.
В основном периоде лечебного курса ведущей задачей является достижение активной коррекции сводов стопы и закрепление ее. Для этого используют упражнения с постепенно увеличивающейся нагрузкой, с сопротивлением, нагрузкой на стопы и с предметами — захват пальцами камешков, шариков, карандашей, мяча, перекладывание их, катание подошвами ног палки, роликов, счет и т.п. Кроме того, используют упражнения в специальных видах ходьбы — на носках, на пятках, на наружной поверхности стоп, с параллельной установкой стоп и др. Для усиления корригирующего эффекта упражнений могут применяться ребристые доски, скошенные поверхности и т.п. (рис. 4).
Все специальные упражнения следует проводить в сочетании с упражнениями, направленными на формирование правильной осанки (Осанка), общеразвивающими упражнениями в соответствии с возрастными особенностями. Благоприятные результаты лечения проявляются в уменьшении или полном исчезновении неприятных ощущений и болей при длительном стоянии и ходьбе, в нормализации походки и установки стоп. Повышению эффективности лечения способствует сочетание применения физических упражнений с массажем и самомассажем нижних конечностей (рис. 5). Коррекция поперечного свода стоп средствами ЛФК невозможна, так как на него мышцы стопы и голени прямого действия не оказывают.
При паралитическом плоскостопии ЛФК направлена на укрепление паретичных мышц, а при оперативном его лечении, например при сухожильно-мышечной пластике, на тренировку новой функции пересаженной мышцы.
Профилактику плоскостопия необходимо начинать с первых лет жизни ребенка. Она должна быть направлена на предупреждение развития П. или на предупреждение его прогрессирования: профилактические динамические осмотры детей, общеукрепляющий режим, рациональная обувь, лечебная физкультура.
Библиогр.: Корж А.А. и др. Справочник по травматологии и ортопедии, с. 173. Киев, 1980; Лечебная физическая культура, под ред. В.А. Епифанова, М., 1986: Многотомное руководство по ортопедии и травматологии, под ред. Н.П. Новаченко, т. 2, с. 702, М., 1968; Многотомное руководство по хирургии, под ред. Б.В. Петровского, т. 12, с 531, М., 1960; Современные методы лечения контрактур и деформаций суставов, под ред. М.В. Волкова и М.Д. Михельмана, с. 69, М., 1975; Справочник по детской лечебной физкультуре, под ред. М.И. Фонарева, с. 320, Л., 1983; Юмашев Г.С. Травматология и ортопедия, с. 535, 537, М., 1983.
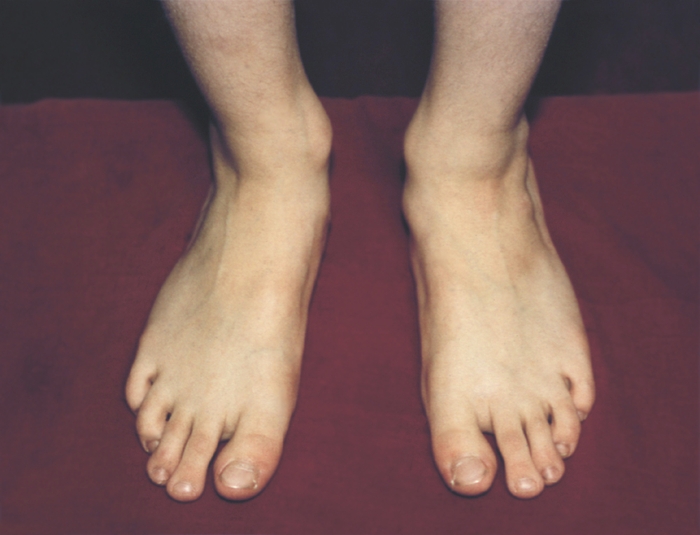
Рис. 1а). Врожденное плоскостопие (вид спереди).
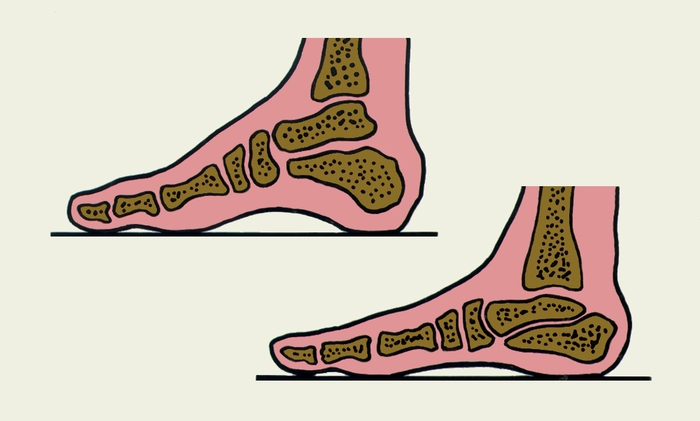
Рис. 2. Взаиморасположение костей стопы в норме (вверху) и при продольном плоскостопии (внизу).
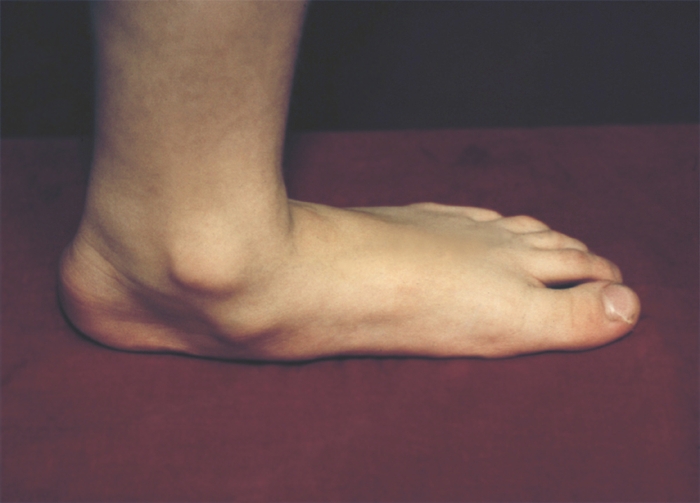
Рис. 1в). Врожденное плоскостопие (с внутренней стороны).

Рис. 4г). Физические упражнения для укрепления мышц, поддерживающих продольный свод стопы: ходьба по имитированной гальке из вспененного полиэтилена.
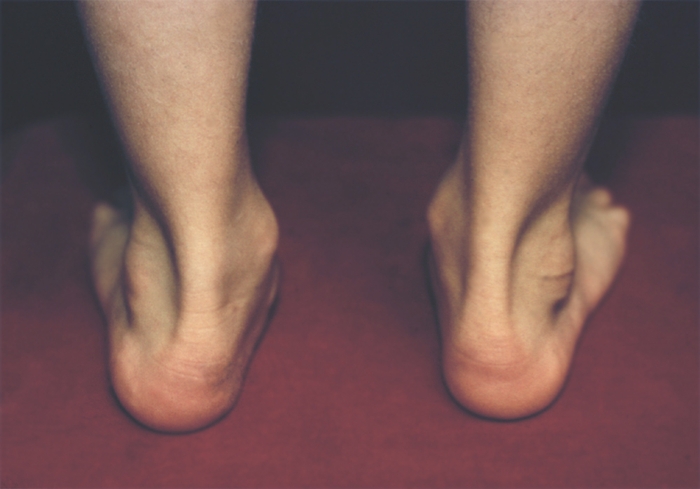
Рис. 1б). Врожденное плоскостопие (вид сзади).

Рис. 5а). Самомассаж стоп при плоскостопии с использованием массажного резинового коврика.

Рис. 4а). Физические упражнения для укрепления мышц, поддерживающих продольный свод стопы: захватывание мяча.

Рис. 5б). Самомассаж стоп при плоскостопии с использованием массажного валика.

Рис. 4б). Физические упражнения для укрепления мышц, поддерживающих продольный свод стопы: катание роликов выгнутых счет подошвенной поверхностью стоп.
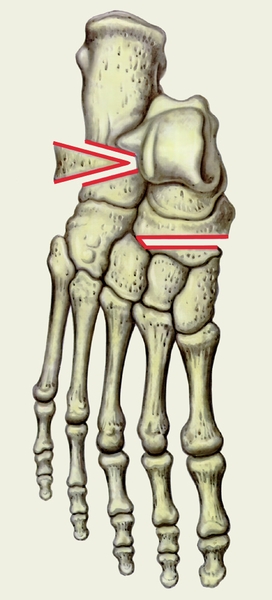
Рис. 3б). Схема основных этапов операции Пертеса при статическом продольном плоскостопии: иссеченный костный клин введен в место остеотомии.

Рис. 4д). Физические упражнения для укрепления мышц, поддерживающих продольный свод стопы: ходьба по скошенной ребристой поверхности.
Рис. 4в). Физические упражнения для укрепления мышц, поддерживающих продольный свод стопы: ходьба босиком по толстому мату.
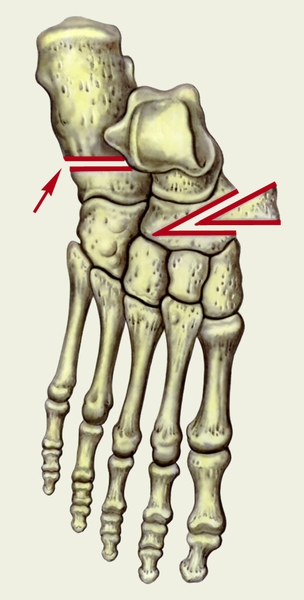
Рис. 3а). Схема основных этапов операции Пертеса при статическом продольном плоскостопии: проведена остеотомия костей плюсны (указано стрелкой) и иссечен костный клин.
II
Плоскостопие (pes planus; син. стопа плоская)
деформация стопы, характеризующаяся стойким уменьшением высоты ее сводов вплоть до их полного исчезновения.
Плоскостопие паралитическое (р. planus paralyticus) — П., обусловленное параличом мышц, поддерживающих своды стопы.
Плоскостопие поперечное (р. transversoplanus) — П., при котором уменьшена высота поперечного свода стопы.
Плоскостопие продольное — П., при котором уменьшена высота продольного свода стопы.
Плоскостопие профессиональное (pes planus professionalis) — П., обусловленное длительным непрерывным стоянием при выполнении профессиональной работы.
Плоскостопие рахитическое (р. planus rachiticus) — П. у детей при рахите, характеризующееся уплощением стопы при стоянии и быстрым восстановлением сводов после снятия нагрузки.
Плоскостопие рефлекторно-спастическое (р. planus contractus dolorosus) — стагическое П., сопровождающееся болезненным рефлекторным спазмом мышц стопы при ее перегрузке.
Плоскостопие статическое (р. planus staticus) — П., обусловленное хронической перегрузкой стоп, например у лиц с избыточным весом.
Плоскостопие травматическое (р. planus traumaticus) — П., обусловленное переломом наружной лодыжки, других костей стопы или повреждением ее мышц.
Читайте также:


