Бурсит после эндопротезирования коленного сустава
Реабилитация после эндопротезирования коленного сустава — прихоть или необходимость

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день.
Реабилитация после эндопротезирования коленного сустава необходима после проведенной хирургической операции, в результате чего та часть, которая была разрушена болезнью, заменяется искусственной.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Показания к эндопротезированию сустава
- Наиболее распространенные случаи
- Польза эндопротезирования
- Риск эндопротезирования
- Срок службы эндопротеза
- Послеоперационный период
- Комплекс упражнений
- Противопоказания к эндопротезированию
Эндопротезирование суставов практикуется с начала 80-х годов прошлого века. В Америке ежегодно проводится свыше четырехсот тысяч подобных операций. Современный уровень развития медицины позволил усовершенствовать эндопротезы, которые теперь представляют собой сложные технические конструкции, призванные улучшить подвижность сустава, а так же устранить болевые ощущения.
Эндопротезирование имеет длительную историю. Попытки замены пораженных суставных поверхностей предпринимались еще в девятнадцатом веке, но в силу развития медицины на тот период, не могли завершиться успехом. На сегодняшний день ситуация изменилась и сейчас эндопротезирование помогает добиться максимально успешных результатов на десять-пятнадцать, а то и двадцать лет. Ежегодно по всему миру выполняется около восьмиста тысяч подобных операций, 90% из которых являются успешными.
Коленный сустав является самым крупным суставом в теле человека. Его силу обеспечивают мышцы бедра. Он состоит из трех костей, которые покрыты суставным хрящом, а так же гладким веществом. Последнее и позволяет костям свободно двигаться. Все остальные поверхности сустава покрыты очень тонкой и гладкой тканью – синовиальной мембраной. Она помогает в высвобождении жидкости, которая смазывает сустав и сводит трение к нулю.
При различных заболеваниях сустава происходят повреждения и разрушения защитного хряща и искривление колена. Причиной этого могут быть артриты, травмы и артрозы. Пациентам, которые страдают подобными заболеваниями, сначала назначается консервативное лечение, которое призвано улучшить состояние и питание хрящевой ткани, а так же снизить уровень его воспаления.
Однако этот тип лечения помогает только на начальных этапах развития болезни, в далеко зашедших случаях он уже бессилен и приходится прибегать к замене разрушенных поверхностей. При операции эндопротезирования поврежденные части заменяются искусственными имплантами из пластмассы или же металла.
Кандидатами на подобную операцию являются пациенты со следующими симптомами:
- ежедневная сильная боль, ограничивающая нормальную жизнедеятельность;
- значительные ограничения движения сустава;
- сильная деформация коленного сустава.
Самой частой причиной боли в суставе и последующей потери его функциональности является артрит, а именно: остеоартроз, полиартрит и травматический артрит. Остеоартроз является частым спутником людей, чей возраст достиг пятидесяти лет. Хрящ, покрывавший кости, постепенно изнашивается и становится тугоподвижным, тем самым, вызывая боль.
Немного другую схему имеет ревматоидный полиартрит. В этом случае синовиальная мембрана уплотняется, увеличивается в размерах и воспаляется. Вырабатывается слишком большое количество жидкости, которая начинает со временем переполнять все пространство вокруг сустава, что в последующем приводит к его разрушению. Травматический артрит тоже является виновником разрушения коленного сустава и может возникнуть после серьезного повреждения: перелома, разрыва связок и т.п.
Эндопротез – это не точная копия здорового человеческого сустава, однако неплохая его замена. Самой главной целью назначения операции по эндопротезированию является уменьшение или же полное избавление от боли на десять-двенадцать лет. Более того, после удачно проведенной операции, почти девяносто процентов пациентов отмечают, что объем движений сустава заметно увеличивается.
Многие больные с течением времени возвращаются к активному образу жизни и даже занятиям спортом.
Как и после любой другой операции, после эндопротезирования могут возникнуть некоторые осложнения. Операция является травматичной и может сопровождаться кровопотерей, однако частыми осложнениями являются те, что обусловлены обострением различных хронических заболеваний, которые обязательно есть у каждого пожилого человека. Так же изредка, но все же отмечается развитие тромбоза вен нижних конечностей, инфекционные осложнения, а так же развитие инфекции мочевых путей. К счастью, появление подобных проблем маловероятно.
Наиболее тяжелым вариантом развития событий может стать инфекционное осложнение, лечение которого является длительным, болезненным и дорогостоящим. Чаще всего остановить процесс заражения удается только удалением поставленного эндопротеза.
Так же есть пациенты, у которых риск получить послеоперационное инфекционное осложнение выше, чем у других. Это больные с избыточным весом, а так же пациенты, страдающие ревматоидным артритом и вынужденные принимать гормональные препараты.
Чаще всего у большинства пациентов эндопротез служит в течение двенадцати лет, после чего требует замены – реэндопротезирования. По истечении этого срока, возможно некоторое расшатывание имплантов, которое связано с разрушением костного цемента или же резорбцией кости, к которой он фиксирован. В течение первых десяти лет лишь у десяти-пятнадцати процентов пациентов отмечается расшатывание эндопротеза. Если больной испытывает боль, то проводится повторная операция.
В первые часы после операции у пациента полностью отсутствует чувствительность нижних конечностей. Так как операция сопровождается потерей крови, осуществляется переливание кровозамещающих растворов, а так же ввод антибиотиков и обезболивающих средств.
Несколько суток проводится постоянное слежение за всеми жизненно-важными показателями: пульсом, давлением, электрокардиограммой. Осуществляется контроль над показателями крови. Если все в норме, то пациент переводится в обычную палату через одни сутки.
Главным фактором реабилитации после эндопротезирования коленного сустава служит время. После операции должно пройти около трех месяцев, прежде чем пациент будет здоров. В некоторых случаях требуется гораздо больше времени.
Основными целями периода восстановления являются следующие:
- наращивание объема движений сустава;
- повышение мощи мышц;
- защита протеза;
- возвращение на прежний уровень физической активности.

Врачи рекомендуют гимнастические упражнения, которые пациент должен выполнять ежедневно. Для этого специально создан особый порядок их проведения. После нахождения в специализированной клинике, пациент направляется в реабилитационный центр, где ему следует провести около трех-четырех недель.
Первые два месяца после операции – это период, который пациент должен находиться в клинике и делать упражнения, которые ему показаны врачом. Постепенное их наращивание должно привести к большей подвижности сустава и возвращению к привычному образу жизни. Возможна и выписка пациента домой. Занимаясь несложной бытовой работой по хозяйству, больной быстрее сможет вернуться к прежним нагрузкам.
По прошествии двух-трех месяцев, полезными будут занятий йогой, плаванием, катание на велосипеде, а так же танцы. Тем не менее, пациенту нельзя перетруждаться, значительные нагрузки в данном случае противопоказаны.
Эти упражнения рекомендуются для ежедневного выполнения по четыре-пять раз.
- Сгибание – разгибание голеностопного сустава. Начинать лучше с пяти раз, а затем, наращивать объем до двенадцати раз.
- Напряжение передних мышц бедра на три-пять секунд.
- Напряжение задних групп мышц бедра на три-пять секунд.
- Поднятие выпрямленной ноги.
- Напряжение ягодичной мышцы на три-пять секунд.
- Сгибание – разгибание колена.
- Отведение бедра в сторону.
- Поднятие выпрямленной ноги на угол в 45 градусов и удерживание ее в этом положение до пяти секунд.
- Махи выпрямленной ногой на угол в 45 градусов и удерживание ее в таком положении до пяти секунд.
- Использование аппарата Дикуля.

Противопоказания делятся на два типа: относительные и абсолютные. В первом случае это:
- онкологические заболевания;
- печеночная недостаточность;
- ожирение второй или третьей степени;
- отсутствие мотивации у пациента.
Во втором случае это:
- полное отсутствие возможности самостоятельного передвижения;
- заболевания сердечно-сосудистой системы;
- тромбофлебит (в обостренной стадии);
- серьезные патологии внешнего дыхания и хроническая дыхательная недостаточность;
- наличие инфекции в организме;
- сепсис;
- полиаллергия;
- нейромышечные расстройства;
- психические расстройства.
Эндопротезы сделаны из компонентов, которые призваны защитить имеющиеся ткани. Они делятся на:
- тотальные;
- протезы суставных поверхностей;
- однополюсные;
- биполярные.
Наиболее распространены тотальные протезы, которые являются заместителями проксимального участка в набедренной кости и вертлужной впадины. Протез плотно фиксируется к кости и это необходимо для того, чтобы имплант нормально функционировал. Есть несколько способов фиксации протеза:
- гибридный;
- цементный;
- бесцементный.

Материалы, которые используются для протезов, являются надежными, высоко устойчивыми и биосовместимыми. Они устойчивы к износостойкости и долговечны. Для изготовления эндопротезов применяются следующие материалы:
- полиэтилен;
- керамика;
- металлы и различные их сплавы;
- костный цемент.
На сегодняшний день не существует единого эталона эндопротеза, который одинаково хорошо походил бы всем пациентам. Вопрос о том, что подойдет лучше или хуже в случае конкретного больного по сей день решает врач, но с каждым днем производство имплантов становится все лучше и обширнее.
Как вылечить бурсит коленного сустава?
Бурситами называются различные виды воспаления слизистых сумок, сопровождающиеся образованием выпота. Патологические очаги образуются преимущественно в полости сустава. Заболевание возникает при механических повреждениях бурс и проникновении в них инфекции.
Лечение бурсита коленного сустава зависит от вида воспаления околосуставных сумок. Воспалительный процесс может быть:
- асептическим вследствие травм, ушибов, дегенеративно-дистрофических, обменных заболеваний сустава;
- септическим или инфекционным при попадании и размножении микробов в слизистой сумке.
Тяжесть развития воспалительного процесса тесно связано с общей реактивностью организма (ответной реакцией на воспаление). У одних больных заболевание развивается медленно, симптомы сглажены. У других протекает бурно, с высокой температурой, сильной болью, образованием большого количества выпота. В зависимости от особенностей воспаления и характера выпота, бурсит может быть:
- серозным – бурсы заполняются инфицированной микробами прозрачной желтоватой жидкостью;
- гнойным – экссудат насыщен лейкоцитами;
- геморрагическим – из воспаленных сосудов в полость бурс выходят эритроциты;
- фибринозным – экссудат содержит волокна фибрина;
- комбинированным – серозно-фиброзным, гнойно-геморрагическим.
По течению болезни бурситы делятся на острые и хронические.
Как лечить бурсит коленного сустава? Необходимо устранить причину и признаки заболевания одним из двух способов: консервативным или хирургическим. К хирургическому методу прибегают только в том случае, если не помогло консервативное лечение, а заболевание продолжает прогрессировать. Консервативная терапия сводится к устранению классических признаков воспаления, известных со времен Гиппократа, Цельса и Галена:
- боли,
- отека,
- жара,
- гиперемии (покраснения кожных покровов).
К перечисленным симптомам можно добавить ограничение подвижности колена. Хорошие результаты достигаются комплексной терапией (лечением) с использованием:
- иммобилизации конечности;
- воздействия сначала холодом, затем теплом;
- аспирации жидкости из сустава;
- лечения медикаментами в уколах, мазях, гелях, таблетках;
- физиолечения, ЛФК;
- народных методов.
Залогом успешного, быстрого выздоровления является правильно и вовремя поставленный диагноз. Подход к лечению бурсита колена в острой и хронической стадии имеет много общего, принципы одинаковы.
Посттравматические бурситы. Лечение начинается с иммобилизации больной ноги. Делается стандартная компрессионная повязка обычным или эластичным бинтом. Покой конечности обеспечивается шиной.
При острых бурситах любой этиологии (причины) с образованием выпота в строгих асептических условиях проводится пункция (прокол слизистой сумки). Экссудат удаляется, направляется на бактериологическое исследование в лабораторию. Попутно определяется чувствительность выделенных микроорганизмов к антибиотику.
Гнойные бурситы лечатся в стационаре. Они чреваты серьезными осложнениями – абсцессом или флегмоной. Требуют оперативного вмешательства. В сложных случаях гнойник приходится вскрывать. Воспаленная полость промывается антисептиками, затем вводится антибиотик.
При бурситах инфекционной природы обязательно назначаются антибиотики. Выбор определяется чувствительностью препарата к патогенной микрофлоре. Если бактериологическое исследование не проводилось, предпочтение отдается антибиотикам с широким спектром действия или препаратам нового поколения, активным в отношении многих микроорганизмов:
- тетрациклинам природным и полусинтетическим (доксициклин, рондомицин);
- аминопенициллинам (ампициллин, амоксициллин);
- цефалоспоринам (цефпиром, цефтриаксон, цефаклор);
- линкозамидам (линкомицин, далацин С);
- аминогликозидам (гентамицин, изепамицин);
- диоксидину – антимикробному препарату из группы хиноксалина.
Необходимо помнить, что антибиотики подавляют не только болезнетворных микробов, но воздействуют на нормальную микрофлору организма человека. Поэтому применять их можно по назначению врача определенными курсами. Преждевременное прерывание лечения также нежелательно. Процесс выздоровления затягивается, заболевание переходит в хроническую стадию.
Для лечения неспецифических бурситов прежде всего используются НПВС – нестероидные противовоспалительные средства. Это обширная группа препаратов, способная устранить воспаление, ликвидировать отек тканей, купировать боль и гипертермию. Другими словами, НПВС при правильном использовании может вылечить колено и поставить человека на ноги. Лекарственные формы нестероидных средств разные, используются в виде:
- уколов внутримышечных, внутрисуставных;
- таблеток;
- капсул;
- гелей;
- свечей;
- мазей.
Таблетированные НПВС, употребляемые пепорально (через рот), негативно воздействуют на слизистую желудка и двенадцатиперстной кишки. При длительном применении могут появиться тошнота, диарея, язвы, кровотечения. Для лечения бурситов колена лучше использовать медикаменты нового поколения, практически лишенные побочных эффектов. К ним относится мовалис и его аналоги – мелоксикам, артрозан, мовикс, нимулид, ксефокам и прочие препараты.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Из боле ранних НПВС с успехом применяются:
- диклофенак,
- индометацин,
- ортофен,
- вольтарен,
- ибупрофен и т.д.
В период выздоровления и при хронических бурситах помогает использование нестероидных мазей. Они быстро впитываются и проникают к больному месту, почти не дают осложнений, если не считать индивидуальную непереносимость.
Чудо-средство в лечении воспалительных заболеваний суставов – продукт пчеловодства прополис. Вещество обладает выраженным бактерицидным и бактериостатическим воздействием. Имеет местное анестезирующее, противотоксическое свойство. При бурситах помогают мази на основе прополиса.
Для приготовления уникального народного средства подходит рыбий жир, вазелин, ланолин, сливочное или любое растительное масло. Жир доводится до кипения, затем убирается с огня. К нему добавляется измельченный прополис. Состав непрерывно помешивается в течение получаса. Горячим фильтруется через марлю и разливается в емкости. Мазь может сохранять лечебные свойства несколько лет.
Другой популярный народный способ при заболеваниях суставов – настойка из березовых почек. Ее готовят из расчета:
- 20 г почек березы;
- 100 г спирта 70%.
Компоненты настаиваются ровно три недели, отцеживаются, хранятся подальше от солнечного света. Препарат можно использовать внутрь по 15- 30 капель трижды в день в растирках, примочках, компрессах.
Аналогичным образом готовится и применяется настойка из листьев или цветков сирени. Только соотношение ингредиентов другое. На один литр водки или спирта берется 100 г сирени.
Нет другого способа вылечить бурситы, кроме своевременного обращения к врачу. Содружество специалиста и пациента гарантирует положительные результаты профилактики, лечения заболевания.
Бурсит коленного сустава
Хирургия суставов – surgery.ru
Суставы (лат. articulatio) — это подвижные соединения костей скелета, разделённых щелью, покрытые синовиальной оболочкой и суставной сумкой. Прерывистое, полостное соединение, позволяющее сочленяющимся костям совершать движения относительно друг друга с помощью мышц.
Суставы выполняют одновременно опорную и двигательную функции.
Суставы объединяют кости скелета в единое целое. Двигаться человеку помогают более 180 различных суставов.
Суставы, как любой другой орган подвержены различным заболеваниям и травмам.
Заболевания суставов сегодня считаются самыми распространенными заболеваниями опорно-двигательного аппарата.
Болезни суставов могут угрожать человеку вне зависимости от социального положения, привычек, возраста и пола.
Коленный сустав – это сустав, соединяющий бедренную кость, большеберцовую кость и надколенник.
Коленный сустав самый сложный и крупный в организме человека.
Коленный сустав – это шарнир. Коленное сочленение у человека допускает движения сгибания и разгибания, а при согнутом положении — и вращение вокруг оси.
Коленный сустав ежедневно подвергается огромной по своей силе физической нагрузке.
Коленный сустав часто страдает от различных травм и заболеваний.
Заболевания суставов могут иметь воспалительную, дистрофическую или травматическую природу.
Воспалительные и дистрофические заболевания (артриты, артрозы)
Инфекционные заболевания коленного сустава (болезнь Лайма, синдром Рейтера, туберкулез и др.)
Тендиниты (воспаления связок)
Бурсит – это заболевание, при котором воспаляются суставные сумки (бурсы), сопровождающееся повышенным образованием и накоплением в их полостях экссудата (жидкости).
Синовиальные сумки расположены по всему организму, а важнейшие из них - вокруг плечевого, локтевого, коленного и тазобедренного суставов и пяточной кости. Данные образования выполняют функцию амортизатора между костями и покрывающими их мягкими тканями и помогают уменьшить трение при скольжении мышц относительно кости.
Бурсит коленного сустава – это заболевание воспалительного характера, которое затрагивает околосуставные сумки коленного сустава со скоплением в них экссудата.
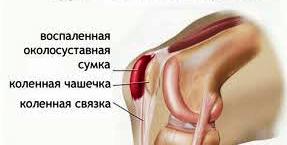
Около коленных суставов находится 3 синовиальные сумки, причем каждая может подвергаться бурситу. В зависимости от типа синовиальной сумки это заболевание бывает также разных видов.
Препателлярный бурсит. Самая распространенная форма бурсита коленного сустава. Его развитие происходит в синовиальной надколенной сумке. Он возникает после разных травм и повреждений коленной чашечки.
Супрапателлярный (инфрапателлярный) бурсит коленного сустава. Его еще называют подколенным бурситом, поскольку данное заболевание развивается в синовиальной подколенной сумке. Зачастую супрапателлярный бурсит коленного сустава возникает по причине травмы сухожилия в области под коленом.
Гусиный бурсит (Киста Бейкера). Гусиная сумка находится внизу с внутренней стороны колена. Этот вид заболевания обычно развивается у людей, которые страдают от избыточного веса.
Причины развития бурсита коленного сустава:
Длительные нагрузки на колено
СИМПТОМЫ БУРСИТА КОЛЕННОГО СУСТАВА
Скованность движений в области сустава
Покрасневшая и горячая на ощупь кожа
ДИАГНОСТИКА БУРСИТА КОЛЕННОГО СУСТАВА
Специалисты проводят:
Осмотр пациента и сбор анамнеза
Пункцию полости сумки
ЛЕЧЕНИЕ БУРСИТА КОЛЕННОГО СУСТАВА
После проведения диагностических обследований врачи составляют индивидуальный план лечения.
Для лечения бурсита коленного сустава специалисты применяют медикаментозные препараты, физиотерапию, лазеротерапию, магнитотерапию, ударно-волновую терапию, и др.
Лечение зависит от вида бурсита.
При инфекционном бурсите обязательно назначаются антибиотики, также проводится пункция и дренаж коленного сустава.
При серозном бурсите обычно назначаются обезболивающие и противовоспалительные препараты, активно используется физиотерапия.
При гнойной форме кроме медикаментозного лечения необходима операция.
При хроническом бурсите, как и при значительном инфицировании, когда лекарственные препараты не оказывают желаемого воздействия, может возникнуть необходимость в хирургическом вмешательстве. В данном случае в область бурсы помещают дренаж или осуществляют бурсэктомию.
Лечение зависит от того, какая форма заболевания диагностирована.
После лечения под наблюдением специалистов пациенты проходят курс реабилитации.
Множество людей сталкиваются с проблемами функционирования коленных суставов, что связано с постоянными нагрузками на нижние конечности, малоподвижным образом жизни, различными инфекционными заболеваниями.
Выраженный болевой синдром и ограничение двигательной активности в области колена являются основными показаниями для назначения оперативного вмешательства – эндопротезирования, суть которого заключается в замене пораженных участков сустава на искусственные имплантаты.
Успех операции и нормализация походки в будущем зависят от корректно проведенной реабилитации после эндопротезирования коленного сустава и соблюдения всех этапов восстановления.
Замена поврежденного сустава протезным устройством возвращает форму деформированному колену, тем самым нормализуя движения.
При условии соблюдения врачебных рекомендаций в течение полу года после проведения операции большинство пациентов возвращаются к привычному образу жизни и своей профессиональной деятельности.
Отзыв пациента после удаление металлоконструкций после остеосинтеза и эндопротезирование ТБС
Как проходит операция по эндопротезированию коленного сустава?
Эндопротезирование относится к дорогостоящим процедурам, но несмотря на это данное лечение является незаменимым при множестве патологий суставов, вследствие которых происходит разрушение костной и хрящевой тканевых структур.
Операция требует высокого профессионализма специалиста – хирурга и тщательной подготовки пациента.
Предоперационный период состоит из следующих мероприятий:
- комплексное обследование: лабораторные анализы, консультация специалистов узкого профиля (в зависимости от сопутствующих патологий), рентгенологическое исследование, при необходимости МРТ и КТ;
- врач подбирает вид протезного устройства;
- проводится терапия присутствующих хронических заболеваний, инфекций ротовой полости, в частности кариеса;
- коррекция диетического стола;
- упражнения на тренажерах, с использованием ходунков или костылей.
После подготовки врач назначает день проведения операции, как правило, процедура выполняется в утренние часы.
Перед началом операции проводится бинтование здоровой конечности, это позволяет снизить нагрузку на сосуды и предотвратить тромбообразование.

Для обезболивания применяется общий наркоз и спинальная анестезия (введение препарата в субарахноидальное пространство с помощью спинномозговой пункции).
Длительность операции варьирует от 1,5 до 4 часов.
Хирургическое вмешательство состоит из нескольких этапов проводится следующим образом:
- По центру колена хирург выполняет продольный разрез, участки кожи разводятся в стороны и фиксируются специальным инструментарием.
- Получив полный доступ к суставу извлекаются поврежденные участки.
- Имплантаты изначально крепятся к нижнему отделу бедренной кости и верхнему отделу большеберцовой кости. После чего устанавливается экспериментальное устройство для проверки функций сустава. При отсутствии проблем испытательное устройство заменяется эндопротезом, который в дальнейшем прослужит от 15 до 20 лет.
- После проведения операции хирург ушивает разрезанные ткани, устанавливает дренаж.
- После накладывания повязки пациента перевозят в палату.
- Уже на следующий день назначаются реабилитационные мероприятия.
- Спустя 14 дней снимают швы.
- В целях профилактики тромбообразования используются эластичные бинты.
Сама операция выполняется опытными специалистами, что уменьшает вероятность возникновения последствий.
Сложность заключается в болевом синдроме, который развивается после процедуры и сохраняется на протяжении некоторого времени.
Для купирования боли и улучшения самочувствия больного в данном периоде используются анестетики.
Этапы реабилитации после операции по эндопротезированию коленного сустава
Начальные этапы восстановления начинаются спустя несколько суток после операции эндопротезирования, основной целью назначаемых мероприятий является возобновление нормальных движений коленного сустава.
Первые несколько дней пациент должен соблюдать постельный режим, исключается вставание с кровати, но сидеть, свешивать ноги и выполнять легкие сгибающиеся-разгибающиеся приемы разрешается.

Составляются реабилитационные мероприятия для каждого больного отдельно с учетом его самочувствия. Наибольшее внимание уделяется лечебной гимнастике, массажу и щадящей диете.
Также пациентам рекомендуется проходить полноценную реабилитацию после операции эндопротезирования коленного сустава в специализированном санатории.
Ранний этап начинается в медицинском учреждении спустя несколько дней после проведения эндопротезирования.
Все упражнения выполняются под врачебным контролем.
ЛФК в первые несколько недель:
- вращение, сгибание и разгибание ноги в области голеностопа и колена – вначале выполняется 4-6 раз, ежедневно повышая количество до 20 раз (до появления незначительных болезненных или дискомфортных ощущений);
- в положении лежа на спине больную конечность старательно прижимают к поверхности на 5 секунд, далее ногу сгибают в колене и прикладывая усилия вдавливают пятку вниз – от 7 до 15 раз.
После снятия швов программа реабилитации дополняется другими упражнениями с повышенной нагрузкой и большим диапазоном движений.
Общая реабилитация второго этапа после эндопротезирования коленного сустава включает следующие упражнения:
- исходное положение (и. п.) – лежа на спине производится сгибание и разгибание больной конечности в колене (15-20 на каждую ногу);
- и. п. на спине – подъем таза (12-15 раз);
- и. п. на спине – имитация езды на велосипеде;
- и. п. сидя – медленное и плавное подтягивать колено к животу и возвращаться в и. п.;
- и. п. стоя, держась за опору – согнув ногу в колене подтянуть к туловищу, образовывая угол 90°.
Весь гимнастический комплекс занимает не более получаса, проводится ежедневно в утренние часы и после обеда.
Заключительный этап реабилитации длится от 3 до 6 месяцев, в некоторых случаях до года.
Гимнастика выполняется в соответствии с вторым периодом, помимо этого, дополняется восстановительный период такими мероприятиями:
- длительные прогулки (3 – 4 раза в день по 30-40 минут);
- 3-4 раза в неделю занятия в бассейне;
- тренировки в спортивном зале (велотренажер, орбитрек);
Выполнение беспрерывной гимнастики в течение 2-3 месяцев позволяет полностью отказаться от ортопедических приспособлений.
Реабилитация дома – это один из главных этапов для возобновления функциональности колена после эндопротезирования сустава.

Продолжается выполнение гимнастики с повышенной нагрузкой, проводятся периодические курсы лечебного массажа, рекомендуется езда на велосипеде, скандинавская ходьба.
Больные преклонного возраста занимаются гимнастикой под контролем родственников.
Эндопротезирование успешно применяется в клиниках европейских стран.
На сегодняшний день в России данная методика является единственным вариантом, позволяющим нормально передвигаться, для людей с серьезными патологиями костной и хрящевой тканевых структур.
Качественное и правильное выполнение всех врачебных рекомендаций позволяет в течение от 6 до 12 месяцев возвратить нормальную двигательную активность после операции.
Читайте также:


