Бурсит коленного сустава рентген диагностика
Препателлярный бурсит. Наши методы лечения
Бурсы — это небольшие желеобразные мешочки, расположенные в области костей и суставов человеческого тела — плечевого, локтевого, коленного, пяточной кости. Они содержат небольшое количество жидкости и расположены между костями и мягкими тканями, выполняя роль прокладок для уменьшения трения одних анатомических структур о другие.
Препателлярный бурсит — это воспаление бурсы, расположенной на передней поверхности надколенника. Заболевание развивается при постоянном раздражении бурсы и появлении в ней избыточного количества жидкости, в результате чего она отекает и начинает оказывать давление на соседние части коленного сустава.
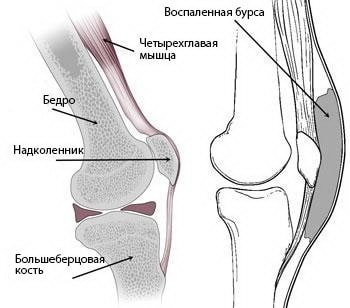
(Слева) Нормальная анатомия коленного сустава, вид сбоку. Бурса очень невелика и располагается между надколенником и кожей. (Справа) При препателлярном бурсите бурса становится воспаленной и отечной.
Препателлярный бурсит нередко возникает вследствие постоянного давления, например, при частом сидении на коленках. Риск развития этого заболевания высок у сантехников, кровельщиков, укладчиков полов, шахтеров и садовников.
Прямой удар по передней поверхности коленного сустава также может стать причиной развития препателлярного бурсита. Так, риск развития заболевания высок у спортсменов, занятых такими видами спорта, при которых высока вероятность получения прямого удара в коленный сустав или падения на колени, — футбол, борьба, баскетбол.
Высокому риску развития препателлярного бурсита подвержены лица, страдающие, например, ревматоидным артритом или подагрой.
Препателлярный бурсит также может вызван бактериальной инфекцией. Если в результате травмы коленного сустава повреждается кожа (укус насекомого, осаднение или колотое ранение), бактерии могут проникать в полость бурсы и вызывать инфекционное воспаление.
- Боль при физической активности, ночная боль нетипична
- Быстро развивающийся отек на передней поверхности надколенника
- Локальная болезненность и увеличение местной температуры
- Бурсит, вызванный инфекцией, может сопровождаться появлением значительного количества жидкости в полости в бурсы и покраснением окружающей кожи
Доктор поговорит с вами об имеющихся у вас симптомах, о том, насколько сильную вы испытываете боль, как долго существует проблема, и есть ли у вас факторы риска развития препателлярного бурсита.
Скорее всего доктор задаст вам вопросы, касающиеся наличия у вас каких-либо признаков инфекции — лихорадки или ознобов. Препателлярный бурсит, вызванный инфекцией, требует совершенной другой тактики лечения.
В ходе физикального обследования доктор осмотрит ваш коленный сустав и сравнит его со здоровым. Затем доктор пропальпирует коленный сустав для выявления локальной болезненности, а также оценит объем движений и то, насколько боль мешает движениям в коленном суставе.
- Рентгенография. Рентгенография позволяет получить качественные изображения костных структур. Доктор может назначить это исследование для того, чтобы убедиться в отсутствии связи ваших симптомов с переломом.
- Другие методы лучевой диагностики. Компьютерная томография (КТ), магнитно-резонансная томография (МРТ) и ультразвуковое исследование могут назначаться для того, чтобы исключить повреждение других структур коленного сустава.
- Пункция и исследование полученной жидкости. Если у доктора возникают сомнения относительно отсутствия инфекционного процесса, доктор может пунктировать бурсу (ввести в нее инъекционную иглу), удалить оттуда жидкость и отправить ее в лабораторию на исследование.
Консервативное лечение обычно эффективно при неинфекционной природе воспаления препателлярной бурсы. Оно включает:
- Покой. Откажитесь от тех видов физической активности, которые усиливают имеющиеся у вас симптомы. Замените их другими типами нагрузок до тех пор, пока симптомы бурсита полностью не исчезнут. Хорошим примером таких низкоинтенсивных нагрузок является велосипед.
- Лед. Местное применение льда по 20 минут 3-4 раза в день в сочетании с покоем позволяет значительно уменьшить отек коленного сустава.
- Возвышенное положение. Каждый раз, когда вы лежите, придавайте больной ноге возвышенное положение.
- Медикаментозное лечение. Включает прием таких препаратов, как напроксен или ибупрофен.
Если описанные мероприятия не помогают купировать отек и боль, доктор может принять решение об эвакуации жидкости из полости бурсы и введении в нее кортикостероида. Кортикостероиды — это противовоспалительные препараты, гораздо более эффективные по сравнению с пероральными препаратами.
Начальное лечение инфекционного бурсита включает антибактериальные препараты. Если они не позволяют купировать инфекционный процесс, показано хирургическое дренирование полости бурсы.
Тотальное удаление бурсы также может быть показано при хроническом процессе, значительно влияющим на качество жизни пациента. После операции необходимо в течение нескольких дней восстановить полный объем движений в коленном суставе, а к нормальной физической активности вы вернетесь в течение нескольких недель.
Избежать развития препателлярного бурсита можно, соблюдая следующие простые рекомендации:
- Если вы работаете на коленках или занимаетесь контактными видами спорта, используйте защитные наколенники.
- Давайте регулярный отдых вашим коленным суставам. Также вы можете видоизменить характер вашей физической активности с тем, чтобы исключить постоянные перегрузки коленных суставов.
- После нагрузки используйте лед и придавайте ногам возвышенное положение.
При поражениях синовиальной сумки в полости быстро увеличивается количество экссудата.
Порой в его составе выявляется гной, что усложняет течение заболевания. Чтобы быстро справиться с патологией, надо своевременно обратиться к врачу.
Ни один специалист не назначит лечение, пока не проведена диагностика бурсита: какие существуют методы определения заболевания суставов подробно расписано далее.
Следует понять, что иногда болезнь по симптомам напоминает артрит, поэтому самостоятельно заниматься подбором препаратов для устранения отечности опасно.
Вместо ожидаемого улучшения можно усугубить ситуацию, что повлечет неизбежность оперативного вмешательства.
Какие существуют методики диагностики бурсита
Если у пациента подозрение на бурсит, диагностика проводится травматологом или хирургом.
Может подключиться в дальнейшем к обследованию больного ревматолог, венеролог или фтизиатр при выявлении в содержимом специфических микроорганизмов.
Придя на прием к врачу, пациент должен подробно рассказать о самочувствии, появившихся симптомах.
Врач-травматолог осматривает конечность, палец, коленный сустав, плечо или пятку, где расположен очаг боли.
Он ощупывает пальцами пораженную область. Его внимание приковано к синовиальной сумке, ее размерам.

Выявляется, в каких местах присутствует боль, насколько обездвижен сустав.
Дополнительно проводится осмотр расположенных рядом лимфатических узлов. Для определения общего состояния предлагается измерить температуру.
С целью изучения особенностей протекания процесса, выявления причин болезни проводится опрос. Основные вопросы, на которые придется ответить:
- Когда выявлено заболевание?
- Присутствовала ли травма?
- Какие симптомы бурсита обнаружены?
- Какие препараты использовались для снятия боли?
- Были ли обращения в клинику с подобными признаками ранее?
На основании визуального осмотра и опроса больного не всегда удается поставить точный диагноз. Существуют другие методы диагностики, по результатам которых удается безошибочно выявить болезнь, назначить эффективное лечение.
Диагностика бурсита локтевого сустава, коленного или любого другого начинается со сдачи общего анализа крови.
Биологическая жидкость берется в лаборатории из пальца. По полученным результатам удается оценить общее состояние.
Первые сведения о развитии воспалительного процесса врач получает, посмотрев результаты исследований.

Увеличение в крови количества лейкоцитов указывает на присутствие в синовиальной сумке воспаления.
Стоит обратить внимание на увеличение скорости оседания эритроцитов. Данный показатель подтверждает развитие воспалительного процесса.
Диагностика бурсита коленного сустава не обходится без выполнения УЗИ. Для удобства пациента обычно укладывают на кушетку.
На пораженную область тонким слоем наносится специальное средство.
К пораженной области подводится датчик, с которого информация поступает на монитор.

Проводя ультразвуковое исследование, врач выявляет:
- точное расположение больной синовиальной сумки, ее размеры;
- состав содержимого в бурсе;
- образование возможных уплотнений;
- толщину мембран синовиальной сумки;
- наличие воспалительного процесса.
УЗИ не должно настораживать пациента, потому что процедура совершенно безвредная.
Травматолог отправляет больного пройти рентгеновское исследование при наличии травмы.
Данный метод не является обязательным. Он относится к вспомогательным.
Рентген выполняется в двух или более проекциях по назначению специалиста.

В результате на полученных снимках удается отследить:
- участки обызвествления;
- травмы костей, суставов;
- глубоко расположенные синовиальные сумки;
- присутствие других заболеваний: артрозы, артриты, синовиты;
- смещения костей;
- разрывы связок.
Современная компьютерная и магнитно-разносная томография назначается в клиниках, где установлено соответствующее оборудование.
Диагностика бурсита плечевого сустава или тазобедренного с использованием МРТ позволяет выявить синовиальные сумки, расположенные глубоко в толще мышц.

Компьютерная томография позволяет получать трехмерные изображения и послойные срезы области, исследование которой проводится.
При подозрении на гнойный бурсит назначается пункция. Процедура выполняется врачом в условиях стерильности.
Обычно ее проводят в процедурном кабинете, реже в операционной. При любом воспалении пациент удобно укладывается на кушетку. Выполняется местное обезболивание.

Затем в область сумки вводится стерильная игла, через которую из бурсы извлекают экссудат. Его сразу отправляют в лабораторию для дальнейшего исследования.
На основе полученных результатов выявляется, какой вид микроорганизмов присутствует в синовиальной жидкости.
Пункция позволяет точно выделить возбудителя инфекции и подобрать соответственные препараты для устранения воспаления.
Специфические инфекции не исключены при различных видах бурсита.
К диагностике добавляется серологическое исследование крови, взятой у пациента из вены. Забор и исследование обязательно выполняется в лаборатории.
С развитием заболевания организм начинает самостоятельно бороться с микроорганизмами.

Серологическое исследование показывает, присутствуют ли в крови антигены и антитела, которые защищают от инфекции.
Данное исследование позволяет оценить длительность протекания процесса.
Нередко бурсит связывают с аллергическими реакциями организма на определенные раздражители. В подобных случаях назначают иммунологические исследования.
В лаборатории берется для исследования кровь из вены. В содержимом выявляют присутствие антител и иммунных клеток.
Заключение
Каждый из методов диагностики бурсита несет определенную информацию.
Складывая полученные результаты, как пазлы, врачу удается точно установить причину заболевания и победить его в кратчайшие сроки, используя современные препараты.
Бурсит коленного сустава – это воспаление одной из околосуставных сумок (бурс), расположенных в области колена. Может быть асептическим или гнойным, острым, подострым или хроническим. При асептическом бурсите в области сумки возникает ограниченное опухолевидное образование, возможны неинтенсивные боли, скованность сустава, местная гиперемия и гипертермия. При гнойном бурсите пораженная область отечная, горячая, отмечаются выраженные боли и признаки общей интоксикации. В несложных случаях диагноз выставляется на основании клинических признаков. Иногда для уточнения диагноза требуется пункция бурсы, рентгенография, КТ, МРТ, УЗИ или артрография. Лечение асептических бурситов обычно консервативное, гнойных – оперативное.
МКБ-10
- Причины
- Патанатомия
- Классификация
- Симптомы бурсита
- Диагностика
- Лечение бурсита коленного сустава
- Цены на лечение
Общие сведения

Причины
В подавляющем большинстве случаев причиной развития асептического бурсита становятся однократная травма коленного сустава, повторяющиеся микротравмы или перегрузка сустава. Перегрузка обычно возникает у спортсменов. Например, у прыгунов вследствие повторяющихся пиковых нагрузок на коленный сустав иногда развивается интрапателлярный бурсит. Однократная травма чаще наблюдается у спортсменов, людей, ведущих активный образ жизни и представителей профессий, связанных с физическим трудом. Повторяющиеся микротравмы характерны для тех, кому в связи с профессиональными или бытовыми обязанностями часто и подолгу приходится стоять на коленях. Кроме того, хронические асептические бурситы иногда выявляются при склеродермии, артритах и подагре. Воспаление в таких случаях развивается вторично, в результате отложения солей в синовиальной бурсе.
Причиной инфекционного бурсита коленного сустава может стать открытая рана, как проникающая, так и не проникающая в полость сумки. В первом случае возбудитель попадает в бурсу непосредственно из внешней среды, во втором – контактно, через ткани. Болезнетворные микроорганизмы также могут проникать в сумку с током крови (например, при сепсисе) или с током лимфы (при гнойных ранах, фурункулах, абсцессах, остеомиелите или флегмоне). Предрасполагающими факторами, способствующими развитию бурсита, считаются аллергические реакции, аутоиммунные заболевания, интоксикации, эндокринные болезни (например, сахарный диабет), некоторые заболевания почек, прием стероидных препаратов и нарушения обмена веществ. В ряде случаев причину развития бурсита установить не удается.
Патанатомия
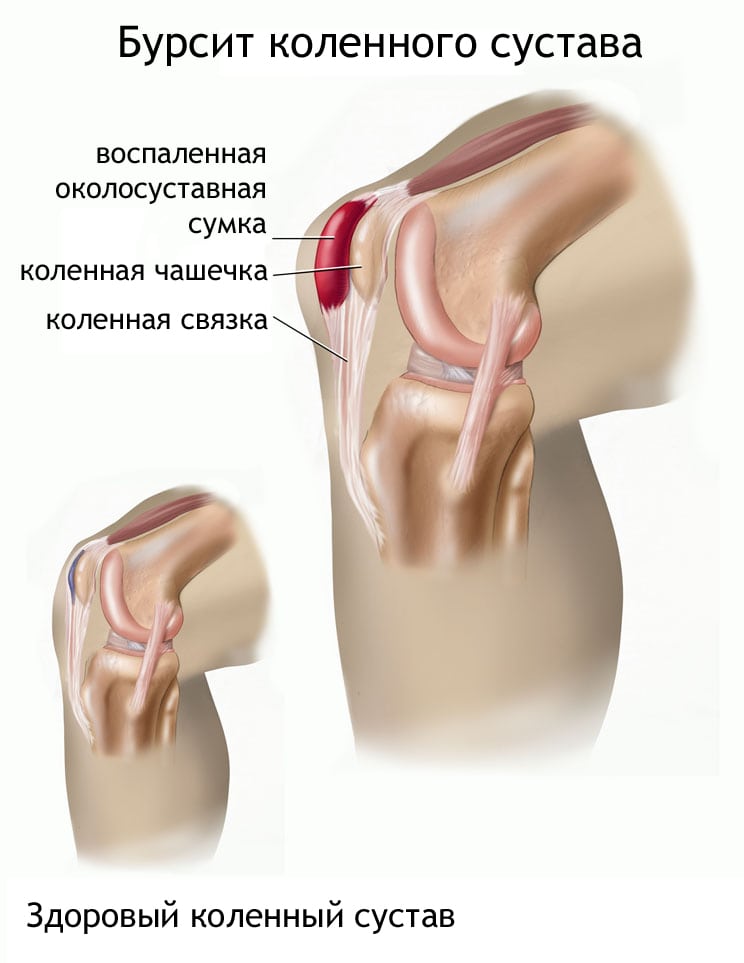
Околосуставная сумка (бурса) – анатомическое образование, расположенное около выступающего участка кости (как правило, в области сустава или поблизости от него). Клетки внутренней оболочки сумок вырабатывают жидкость, которая облегчает скольжение сухожилия. При этом сумка в целом играет функцию своеобразного амортизатора, защищающего сухожилие от чрезмерного давления или трения. В норме в бурсе находится малое количество жидкости. При воспалении клетки начинают продуцировать больше жидкости, в области сумки возникает локальное опухолевидное образование. Коленный сустав имеет около десятка бурс, но чаще поражаются три сумки: препателлярная, инфрапателлярная и гусиная.
Классификация
В травматологии и ортопедии выделяют следующие наиболее распространенные виды бурситов:
- Препателлярный (супрапателлярный) или надколенный бурсит – воспаляется сумка, расположенная под кожей, на поверхности надколенника. Обычно такой бурсит развивается после травмы (падение, удар по передней поверхности колена) или после продолжительного стояния на коленях.
- Инфрапателлярный или подколенный бурсит – воспаляется сумка, расположенная под надколенником. Болезнь чаще возникает при повреждении связок коленного сустава.
- Гусиный бурсит или киста Беккера – воспаляется сумка, расположенная на задней поверхности сустава, в подколенной ямке. Как правило, развивается при повышенной нагрузке на сустав, обусловленной избыточным весом.
По виду воспаления различают:
- Серозный бурсит – асептический воспалительный процесс.
- Гнойный бурсит– в полости сумки есть болезнетворные микроорганизмы, вызывающие образование гноя.
По течению все бурситы делят на острые, подострые и хронические.
Симптомы бурсита
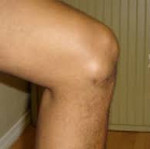
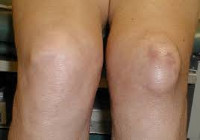
При препателлярном асептическом бурсите возникают неинтенсивные боли с преимущественной локализацией по передней поверхности сустава. Возможна скованность при ходьбе. В области коленной чашечки определяется ограниченное опухолевидное образование мягкоэластической консистенции, слегка болезненное при пальпации. Иногда наблюдается незначительная местная гиперемия, повышение местной температуры и небольшой отек. Движения в полном объеме или нерезко ограничены.
Инфрапателлярный асептический бурсит обычно протекает со стертой симптоматикой. Пациента беспокоит скованность и неинтенсивная боль при ходьбе или продолжительном пребывании в положении стоя. При внешнем осмотре выявляется незначительное увеличение объема сустава. Гусиный бурсит, как правило, проявляется нерезкими болями при спуске или подъеме по лестнице. Визуально опухоль иногда не определяется, при значительном увеличении бурсы выявляется упругое мягкоэластичное образование в подколенной ямке.
При инфицировании содержимого бурсы клиническая картина более яркая. Пациента беспокоит резкая, иногда дергающая боль, возможно ощущение напряжения и распирания. Опухолевидное образование напряженное, резко болезненное. Окружающие ткани отечны, гиперемированы, температура кожи в области поражения заметно повышена. Регионарные лимфатические узлы увеличены. Движения болезненны, поэтому пациент щадит ногу. Часто наблюдается нарушение опоры. При гнойных бурситах местные симптомы сочетаются с картиной общей интоксикации. Возможно повышение температуры до фебрильных цифр, слабость, разбитость, вялость, головная боль и ознобы.
Диагностика
Бурсит интрапателлярной сумки более сложен для диагностики, поскольку подколенная бурса скрыта под коленной чашечкой и эту область невозможно визуально осмотреть или пропальпировать. Для подтверждения диагноза в таких случаях может использоваться рентгенография коленного сустава, однако, это исследование недостаточно информативно, так как сумка не видна на рентгенограммах, и о ее увеличении можно судить только по изменению расстояния между надколенником и другими костными структурами. Гораздо более точные результаты можно получить при проведении МРТ коленного сустава. Кроме того, для уточнения диагноза может быть назначена артрография или КТ коленного сустава.
При необходимости для выявления причины бурситов любой локализации могут назначаться консультации ревматолога, аллерголога, эндокринолога и других специалистов. При подозрении на гнойный бурсит больного направляют к хирургу, дают направление на сдачу общего анализа крови для выявления признаков воспаления, а также проводят пункцию бурсы для уточнения характера возбудителя и подбора адекватной антибактериальной терапии.
Лечение бурсита коленного сустава
Лечение асептических бурситов обычно амбулаторное, проводится травматологом-ортопедом. Пациенту рекомендуют покой, возвышенное положение конечности и холодные компрессы. При необходимости назначают обезболивающие препараты и средства из группы НПВП. В остром периоде используют ультразвук с гормональными или нестероидными противовоспалительными мазями и электрофорез с гидрокортизоном. В периоде выздоровления больного направляют на УВЧ. При хроническом асептическом гусином бурсите показано хирургическое лечение – иссечение бурсы. Оперативное вмешательство осуществляется планово в условиях стационара (в травматологическом или ортопедическом отделении).
При гнойных бурситах пациентов госпитализируют в отделение хирургии. Выполняют экстренную операцию – вскрытие бурсы. Гной удаляют, в последующем проводят дренирование, промывают бурсу растворами антисептиков и антибиотиков. Кроме того, пациенту назначают антибактериальную терапию. Антибиотик подбирают с учетом чувствительности возбудителя, выделенного из жидкости, полученной в ходе операции.
Бурсит коленного сустава — острая или хроническая патология, поражающая синовиальные сумки. В их полости образуется и накапливается экссудат, что приводит к резкому снижению функциональной активности сочленения. Причинами развития бурсита становятся травмы, постоянное механическое раздражение, воспалительные и дегенеративно-дистрофические суставные заболевания, инфекционные процессы любой локализации. Ведущие клинические проявления патологии — боль в колене, усиливающаяся при ходьбе, отек, покраснение кожи, ограничение объема движений.
Диагноз выставляется на основании внешнего осмотра и жалоб пациента, результатов инструментальных и бактериологических исследований. Лечение острого бурсита — консервативное, с помощью фармакологических препаратов, физиотерапевтических и массажных процедур, ЛФК, ношения ортопедических приспособлений. Хроническое заболевание в большинстве случаев требует проведения хирургической операции.
Характерные особенности патологии
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Синовиальная оболочка — внутренний слой щелевидной суставной сумки, выстилающий всю ее поверхность, а также расположенные в сочленении связки. В сумке в небольшом количестве содержится синовиальная жидкость. Ее основные функции — предохранение периартикулярных тканей (мышц, сухожилий, фасций) от трения и сдавливания, обеспечение хрящевых тканей питательными веществами и кислородом. Сумки бывают подмышечными, подфасциальными и подкожными в зависимости от их расположения в коленном суставе. Если под действием внешних или внутренних негативных факторов в них развивается воспалительный процесс, то в него постепенно могут вовлекаться все соединительнотканные структуры.
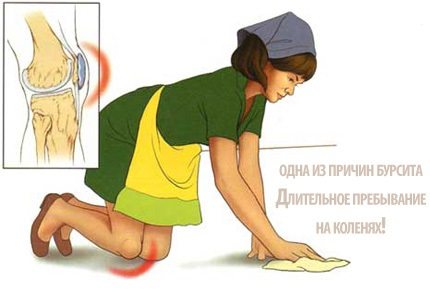
Избыточное скопление синовиальной жидкости наблюдается при инфицировании человека патогенными микроорганизмами. В процессе жизнедеятельности они выделяют в окружающее пространство токсичные вещества, раздражающие ткани. Нередко причиной этого тяжелого заболевания становятся травмы: ушибы, падения, прямые удары, длительное сдавливание, растяжение связок коленного сустава, разрывы мышечных и сухожильных волокон. Даже обычная гематома может привести к проникновению в синовиальную сумку болезнетворных бактерий. Наиболее часто бурсит колена развивается в результате следующих заболеваний:
- пролежни;
- трофические язвы;
- рожистое воспаление;
- сухие и мокнущие экземы;
- фурункулез;
- остеомиелит;
- карбункул.
Сначала бактерии размножаются в эпидермисе, а затем с потоком лимфы переносятся в сумку, запуская воспалительный процесс. Чаще всего бурсит диагностируется после травмирования колена с нарушением целостности кожи, например, при глубоком порезе или проколе кожи и инфицировании тканей эпидермальными или золотистыми стафилококками. Бактерии, вирусы, патогенные грибки могут проникнуть в суставную полость и из других областей тела. Первичные воспалительные очаги обычно сформированы в дыхательных путях, желудочно-кишечном тракте, органах мочеполовой системы.
В роли провоцирующих развитие бурсита колена факторов выступают аутоиммунные заболевания соединительной ткани — склеродермия, подагрический и ревматоидный полиартрит. В этих случаях синовиальная оболочка воспаляется в результате отложения солей на ее поверхности. Вероятность проникновения патогенных микробов в коленный сустав повышается при резком снижении сопротивляемости к ним организма. К этому предрасполагают некоторые почечные патологии, эндокринные расстройства (тиреотоксикоз, сахарный диабет), прием гормональных препаратов, алкоголизм.
Хроническое заболевание обычно выявляется у пациентов, чья профессиональная или спортивная деятельность подразумевает совершение частых, монотонных движений или воздействие избыточных нагрузок на сустав. Вследствие постоянного механического раздражения синовиальная оболочка микротравмируется и воспаляется. В группе риска находятся домработницы, грузчики, штангисты, прыгуны.
Бурсит коленного сустава в зависимости от анатомического месторасположения имеет следующую классификацию:
- Препателлярный – располагается впереди коленной чашечки, наиболее распространенный вид болезни коленного сустава, чаще всего возникает после травм.
- Инфрапателярный – поражается оболочка ниже коленной чашечки и зачастую происходит от падений на колено.
- Супрапателлярный – образовывается выше коленной чашечки.
Клиническая картина
Клинические картины острого и хронического бурсита коленного сустава несколько разнятся. При острой форме под кожей в области расположения сумки образуется четко локализованное, упругое уплотнение. При надавливании на него возникает болезненность и флюктуация — симптом наличия экссудата в полости сумки. Если немного надавить на сформировавшуюся припухлость, то в ней ощущается перемещение, перетекание жидкости. Кожные покровы краснеют, становятся немного горячими на ощупь. Объем движений снижается, но не из-за развития контрактуры или спазмированности мышц. Человек намеренно избегает сгибания и разгибания сустава, чтобы снизить интенсивность болей.
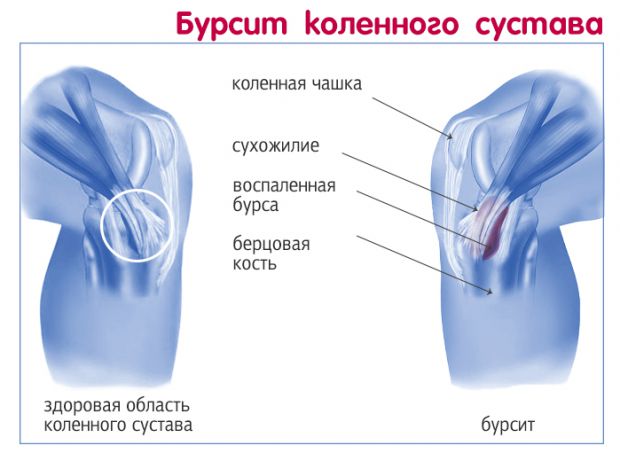
При отсутствии врачебного вмешательства вскоре течение бурсита осложняется симптомами общей интоксикации:
- температура тела превышает субфебрильные значения, поднимается до 40°C;
- появляются озноб, лихорадочное состояние, увеличивается потоотделение;
- возникают неврологические расстройства — головные боли, головокружения, слабость, сонливость, быстрая утомляемость;
- выраженность болевого синдрома нарастает не только при движении, но и в состоянии покоя.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
У детей и взрослых с ослабленным здоровьем бурсит может проявляться диспепсическими нарушениями — тошнотой, рвотой, отсутствием аппетита. Особенно опасным осложнением воспаления становится развитие флегмоны, или гнойного процесса в жировой клетчатке, не имеющего четких границ, склонного к распространению на окружающие ткани. Но проведение антибиотикотерапии позволит быстро купировать патологию.
Если же больной не обращается за медицинской помощью, то бурсит принимает хроническую форму. Ее симптомы выражены не ярко. Припухлость на колене становится менее плотной, а при надавливании на нее не возникает дискомфортных ощущений. Объем движений сохранен, боли появляются только при избыточных нагрузках, переохлаждении, обострении других хронических патологий.
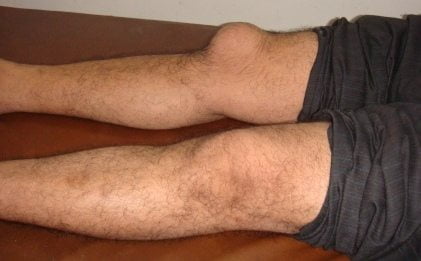
Диагностика
Клинические проявления бурсита схожи с симптомами других патологий опорно-двигательной системы. Поэтому проводится дифференциальная диагностика для исключения ревматоидного, подагрического, реактивного, инфекционного артрита, синовита, артроза, разрыва сухожилий, тендовагинита. Для этого используются инструментальные исследования:
- УЗИ коленного сустава. Позволяет оценить состояние синовиальной сумки, количество находящегося в ней патологического экссудата. С помощью этой диагностической методики устанавливается качественный состав жидкости — наличие в ней гноя, крови, кальцинатов;
- компьютерная или магнитно-резонансная томография. Обычно проводят для выявления воспаления синовиальных оболочек, которые располагаются глубоко в мышцах. Методы наиболее информативны для оценки степени патологии, вовлечения в него других соединительнотканных структур.
Обязательно осуществляется пункция коленного сустава для забора биологического образца. При необходимости одновременно обследуется полость сустава с использованием артроскопических инструментов. Рентгенография проводится только в качестве вспомогательного исследования. Полученные изображения помогают обнаружить участки обызвествления, наличие которых характерно для хронических суставных патологий. В некоторых случаях это диагностическое мероприятие позволяет своевременно обнаружить гонартроз и начать его лечение.
| Лабораторные анализы, проводимые в процессе диагностики бурсита коленного сустава | Основные цели исследования |
| Бактериологическое исследование пунктата | Применяется для установления вида патогенных микроорганизмов, их чувствительности к антибактериальным препаратам. По количеству сформировавшихся в питательных средах колоний можно судить о степени воспалительного процесса |
| Общий анализ крови | Повышенная скорость оседания эритроцитов указывает на протекающий в организме воспалительный процесс. Определение уровня С-реактивного белка позволяет исключить ревматоидные суставные патологии |
| Серологические исследования | Проводятся для выявления антигенов инфекционных агентов и антител, продуцируемых иммунной системой в ответ на их проникновение в организм. Используются в основном при подозрении на развитие специфических патологий — сифилиса, гонореи, уреаплазмоза, бруцеллеза, туберкулеза |
| Иммунологические исследования | Задачей исследований становится обнаружение аутоиммунных заболеваний, спровоцировавших возникновение бурсита |
Основные методы терапии
В большинстве случаев в начале терапии бурсита с помощью пункции из синовиальной сумки извлекается воспалительный экссудат. Затем ее полость промывается антисептическими растворами, а при необходимости — глюкокортикостероидами. Пациент может быть госпитализирован только при остром течении патологии, сопровождающемся сильными болями. Но в основном пациент сразу выписывается из больницы для лечения в домашних условиях.
Антибиотикотерапия проводится для купирования воспалительного процесса, спровоцированного патогенными микроорганизмами. При выборе лекарственных средств учитывается резистентность инфекционных агентов, стадия бурсита, возраст пациента и его состояние здоровья. Чаще всего в терапевтические схемы включаются препараты из следующих клинико-фармакологических групп:
- макролиды — Азитромицин, Кларитромицин, Эритромицин;
- цефалоспорины — Цефтриаксон, Цефазолин, Цефотаксим;
- полусинтетические, защищенные клавулановой кислотой пенициллины — Амоксиклав, Флемоклав, Аугментин.

Антибиотики могут комбинироваться с противомикробными средствами, обычно сульфаниламидами. Во время или после проведения антибиотикотерапии назначаются эубиотики с лакто- и бифидобактериями для профилактики нарушения биоценоза кишечника, влагалища. Острые, пронизывающие боли быстро устраняют гормональные средства (Триамцинолон, Флостерон, Дипроспан), которые вводятся в полость сустава. При наличии у пациента противопоказаний к применению глюкокортикостероидов используются нестероидные противовоспалительные препараты (НПВП):
- растворы для внутримышечного введения — Диклофенак, Кеторолак, Мовалис, Ортофен;
- таблетки — Нурофен, Ибупрофен, Найз, Кетопрофен, Мелоксикам, Целекоксиб, Индометацин.
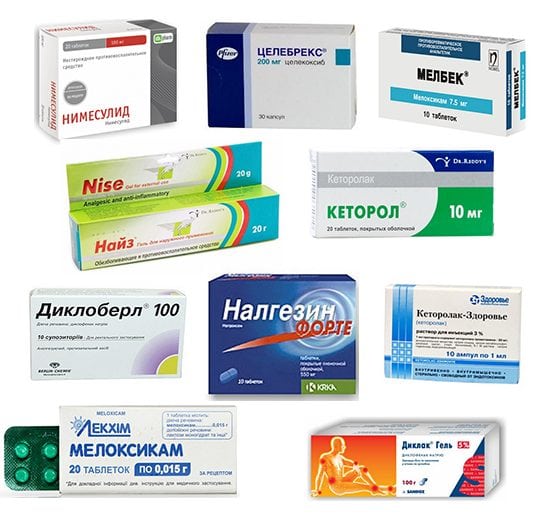
После снижения выраженности болей используются НПВП в виде гелей и мазей. Это Вольтарен, Фастум, Артрозилен, Долгит. При сопутствующем повреждении кожных покровов целесообразно применять Долобене.
В первые дни терапии ортопеды и травматологи рекомендуют прикладывать к воспаленному колену пакет, наполненный льдом и обернутый толстой тканью. Наложение холодового компресса на 10 минут каждый час способствует не только снижению интенсивности боли, но и рассасыванию отеков, гематом. Для ускорения восстановления поврежденных воспалением суставных структур назначаются 5-10 сеансов физиотерапевтических процедур:
- лазерная терапия;
- магнитотерапия;
- УВЧ-терапия;
- аппликации с озокеритом и парафином;
- бальнеолечение.
После купирования воспаления вместо холода используется сухое прогревание больного колена грелкой с горячей водой или мешочком с морской солью. Это стимулирует регенерацию тканей за счет улучшения микроциркуляции и кровообращения в суставе.
Обращаться к врачу следует при первых симптомах бурсита. Иначе неизбежна хронизация патологии, при которой вялотекущий воспалительный процесс повреждает структуры коленного сустава, провоцирует их деструктивно-дегенеративные изменения. Наличие в синовиальной сумке изолированных участков поврежденных тканей приводит к частым рецидивам и постепенному необратимому снижению функциональной активности сустава. В дальнейшем устранить возникшие осложнения возможно только с помощью хирургического вмешательства.
Читайте также:


