Болтающийся коленный сустав это
Коленный сустав относится к одним из наиболее важных в скелете человека. Он призван обеспечивать функцию опоры и ходьбы. А потому его стабильность является важным фактором нормальной работы костно-мышечной системы нижних конечностей.
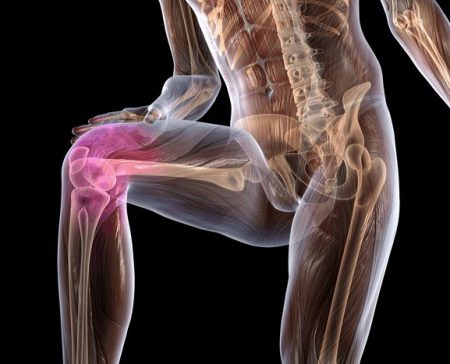
Устойчивость и прочность коленного сустава обеспечивается благодаря комплексу структур: менискам, костным мыщелкам, связочному аппарату, сухожилиям мышц. Наибольшее значение в поддержании стабильности сочленения имеют такие связки колена:
- Передняя и задняя крестообразные.
- Мало- и большеберцовая коллатеральные.
- Связки надколенника.
Повреждение соединительнотканных волокон приводит к уменьшению их упругих свойств, а, значит, ведет за собой снижение прочности соединения костных структур.
При этом может наблюдаться их смещение друг относительно друга в ту или иную сторону, что зависит от локализации травмированной связки. Симптомы нестабильности также будут определяться видом поврежденной структуры.
Коленный сустав – хорошо укрепленная и слаженная структура, но любой человек может столкнуться с его нестабильностью.
Причины

Наиболее часто нестабильность коленного сустава возникает у людей молодого и среднего возраста, которые ведут активный образ жизни и занимаются спортом. Такое заболевание возникает в результате частых и продолжительных растяжений и разрывов связочно-мышечного аппарата колена.
Однако, могут быть и острые случаи, когда травма произошла внезапно под воздействием значительной силы. Как правило, причинами нестабильности становятся:
- Удары в колено.
- Избыточная нагрузка в определенных положениях ноги.
- Высокоамплитудные движения в суставе (особенно переразгибание и скручивание).
- Неловкие движения нижней конечностью (спотыкание, подворачивание).
В легких случаях повреждается одна связка, а в более тяжелых – несколько, вплоть до вовлечения всех стабилизирующих структур коленного сустава (включая мениск и сухожилия). Это может встречаться при падениях с высоты, дорожно-транспортных происшествиях – тогда часто встречаются сочетанные травмы.
Но наиболее распространены такие поражения в любительском и профессиональном спорте (футболе, хоккее, баскетболе, лыжах, легкой атлетике), когда в погоне за достижениями люди нередко пренебрегают собственной осторожностью.
Формирование нестабильности колена можно предупредить, если после травмы оказать первую помощь и сразу обратиться к врачу. Кроме того, немаловажное значение отводится соблюдению правил техники безопасности в спорте и повседневной жизни.
Симптомы
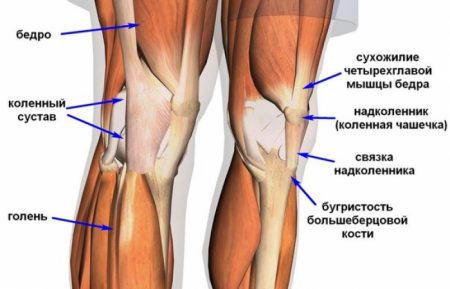
Поскольку нестабильность колена возникает вследствие повреждения связочного аппарата, то проявления патологии будут иметь много общего с растяжениями и разрывами этих соединительнотканных образований. Кроме того, симптомы будут зависеть от того, какая из связок травмирована и соотноситься со степенью повреждения. Общими признаками будут:
Такие симптомы говорят о повреждении связок колена, что повлекло за собой нарушение стабильности сустава. Какая из структур повреждена и что при этом делать – скажет врач после всестороннего обследования.
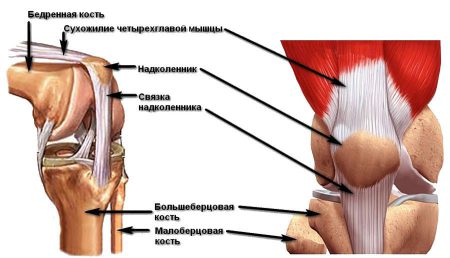
Выраженность симптомов нестабильности зависит от того, насколько повредились соединительнотканные волокна, а также от вовлечения в процесс соседних структур. Различают такие степени повреждений связочного аппарата:
- 1-я – возникают микроразрывы отдельных волокон, целостность связки сохранена.
- 2-я – повреждены до 50% волокон, симптоматика более выражена.
- 3-я – порвано более половины связочных волокон, характерны полные отрывы от места прикрепления. При этом часто повреждаются другие структуры: мениски, суставная капсула, хрящевые поверхности.
Тяжесть травмы определяется количеством поврежденных связок. Часто травмируются крестообразные и боковые связки. В этом случае характерно образование гемартроза, когда в полости сустава скапливается кровь. Тогда сустав увеличивается в размерах, становится теплым на ощупь, движения значительно затруднены.
Существует также классификация степеней нестабильности колена в зависимости от смещения суставных поверхностей голени и бедра друг относительно друга. В соответствии с ней различают:
- Легкую нестабильность – смещение не более 5 мм.
- Умеренную нестабильность – смещение достигает 10 мм.
- Тяжелую нестабильность – кости смещаются на расстояние более 10 мм.
Это можно проверить при врачебном осмотре, пальпации и пассивных движениях в коленном суставе. Смещение костей заметно даже визуально, что доставляет пациенту значительные неудобства в повседневной жизни.
Если явления нестабильности вовремя не устранить, может развиваться не только функциональная недостаточность сустава, но и повышается риск возникновения остеоартроза колена.

Установить, какая связка повреждена, можно на основании знаний о механизме травмы и результатов специальных диагностических тестов. Кроме общих признаков травмы, будут присутствовать характерные черты разрыва определенных структур.
Разрывы задней крестообразной связки характеризуются сильной болью, что вначале делает движения в колене практически невозможными. Нестабильность может возникнуть даже в острый период, когда видна отечность и нарастает гемартроз.
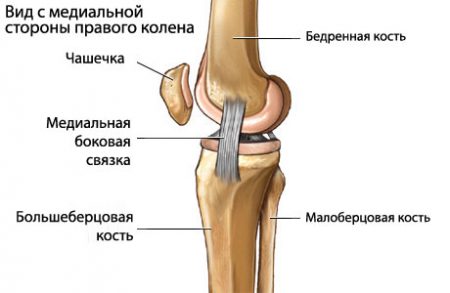
Среди боковых связок чаще повреждается внутренняя коллатеральная, когда во время травмы голень отклоняется наружу. Отмечается локальная боль в месте растяжения, отечность незначительна. Происходит смещение голени в сторону здоровой ноги.
Если голень в момент травмы смещается внутрь, то происходит разрыв наружной связки. Часто наблюдаются ее полные отрывы. Характерно возникновение боли, усиливающейся при попытке отведения голени наружу. Формируется нестабильность коленного сустава, выявляемая при наружных ротационных пробах.
Разрывы боковых связок часто сочетаются с повреждением менисков, переломом головки малоберцовой кости, что необходимо учитывать на этапе обследования.
Повреждение менисков влечет за собой явления нестабильности с блокировкой сустава. Это происходит из-за смещения хрящевого диска в сторону, что создает препятствие движениям. Возникает выраженная боль в колене, ограничение подвижности. Голень расположена в положении вынужденного сгибания, когда уменьшается болевой синдром.
Отечность тканей нередко предупреждает появление полного блока, а сместившийся мениск может травмировать суставную капсулу и хрящевые поверхности. Такую патологию часто скрывают ушибы, вывихи. В этом случае значительную помощь окажут дополнительные методы диагностики.
Диагностика
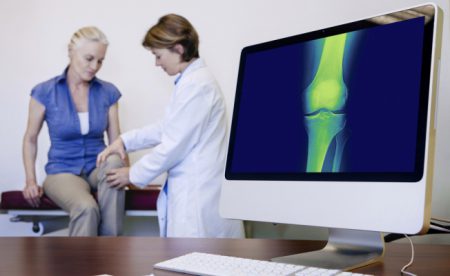
Кроме клинического обследования, когда для выяснения поврежденных структур необходимо делать специальные пробы, модулирующие механизм повреждения, используют дополнительные методы.
Их диагностическая ценность заключается в четкой визуализации травмированных участков и определении других патологических образований. Наиболее часто используют такие методы обследования при нестабильности колена:
- Рентгенографию.
- Магнитно-резонансную томографию.
- Артроскопию.
Большими преимуществами обладает магнитно-резонансная томография, поскольку она позволяет точно определить состояние мягких тканей, в отличие от рентгенографии. Артроскопия имеет особое значение при внутрисуставных повреждениях.
Благодаря применению инструментальных методов подтвердить нестабильность коленного сустава становится намного проще и быстрее. Только точный диагноз даст возможность провести эффективное лечение.
Лечение
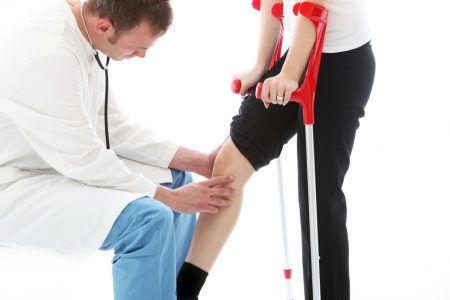
Лечение нестабильности колена проводится с учетом степени повреждения связочного аппарата. При легких и умеренных травмах можно применять консервативные методики, тогда как тяжелые разрывы требуют оперативного вмешательства.
Выбор лечебной тактики основан на преимуществах каждого компонента в комплексной терапии повреждений связок колена. Наиболее распространенными консервативным методами являются:
- Иммобилизация колена гипсовой повязкой или ортезом.
- Медикаментозное лечение.
- Физиотерапия.
- Массаж и ЛФК.
- Пункция коленного сустава (при гемартрозе).
После получения травмы необходимо оказать первую помощь, чтобы минимизировать повреждения тканей и выиграть время на обращение к врачу. Существуют простые рекомендации, которые должен знать каждый. Мероприятия самопомощи включают:
- Обеспечить покой поврежденной конечности.
- Приложить холод к колену.
- Приподнять ногу выше горизонтальной плоскости.
- Зафиксировать колено бинтом (марлевым или эластичным).
- При необходимости принять обезболивающее.
В дальнейшем нельзя откладывать визит к врачу, так как от этого зависит скорость выздоровления и отсутствие нежелательных рисков.
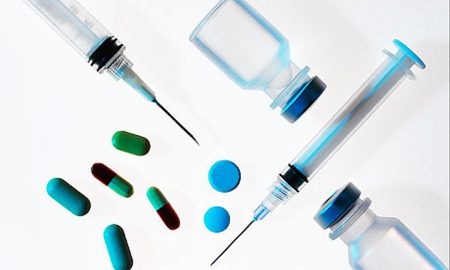
Прием препаратов в острой стадии повреждения позволяет уменьшить боль, снять воспаление и отечность. Кроме того, медикаменты улучшают заживление тканей и создают благоприятные условия для более быстрого восстановления функции сустава. Врачом назначаются такие лекарственные средства:
- Нестероидные противовоспалительные (мелоксикам, диклофенак, нимесулид).
- Противоотечные (L-лизина эсцинат).
- Хондропротекторы (глюкозамина и хондроитина сульфат, гиалуроновая кислота).
- Улучшающие кровообращение (пентоксифиллин).
- Витамины группы В (нейрорубин, мильгамма).
В остром периоде оправдано применение препаратов в инъекциях, а по мере стихания симптомов можно переходить на прием таблетированных форм. Существует большое количество лекарств для местного применения (мазей, гелей), которые можно использовать при разрывах связок колена. Из них можно выделить Долобене, Никофлекс, Меновазин, Апизартрон.
Однако их использование ограничено необходимостью иммобилизации сустава. Но после снятия гипсовой повязки втирание лекарств в колено поможет ускорить выздоровление.
Принимать медикаменты самостоятельно можно только по назначению врача – игнорирование рекомендаций может стать причиной неблагоприятных последствий.
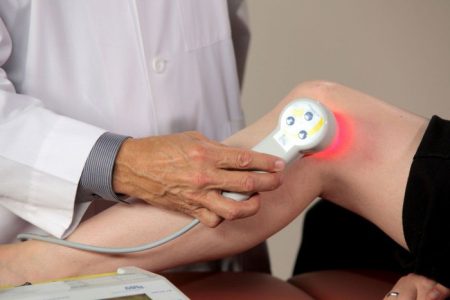
В комплексе консервативных мероприятий и как компонент реабилитации после оперативного вмешательства большое значение имеет физиотерапия. Отдельные методы хорошо сочетаются с лекарственными средствами, используемыми сразу после травмы.
Другие – применимы только после ликвидации отека и воспаления. Однако все оказывают позитивный эффект на мягкие ткани, улучшая биохимические процессы, микроциркуляцию, тем самым способствуя заживлению. При разрывах связок рекомендуют пройти курс лечения такими процедурами:
- Электрофорез препаратов.
- Криотерапия.
- Лазерное лечение.
- Магнитотерапия.
- УВЧ-терапия.
- Парафино- и грязелечение.
- Электромиостимуляция.
- Бальнеотерапия.
Физическое воздействие на поврежденные ткани усиливает эффект медикаментозного лечения и ускоряет восстановление после травм. Для получения максимального результата от процедур необходимо выполнять все рекомендации физиотерапевта, который подберет оптимальные методы с учетом особенностей организма пациента.
Среди реабилитационных мероприятий особое место отводится лечебной гимнастике и массажу. При этом необходима постепенность воздействия – чтобы не навредить поврежденному суставу. Начинать занятия можно после ликвидации острых последствий травмы, еще в период иммобилизации.
На этом этапе выполняют гимнастику для непораженной конечности, а также упражнения в голеностопных и тазобедренных суставах на больной стороне. Также показан массаж свободных участков бедра и голени.
Разрабатывать травмированный коленный сустав можно будет не ранее, чем через 3–6 недель, что зависит от тяжести повреждения связочного аппарата. Сначала упражнения пассивные, а далее переходят к активным занятиям. Массаж околосуставной зоны также можно делать после снятия гипсовой повязки.
Ранняя активизация двигательной функции нижней конечности – обязательное условие успешного лечения разрывов связок. Это позволяет предотвратить гипотрофию мышц и развитие тугоподвижности в суставе.
При выраженном разрыве связок колена, особенно если травмированы несколько структур, включая мениск и суставную капсулу, необходима хирургическая коррекция патологии. Неэффективность консервативных мероприятий при нестабильности более легкой степени также диктует необходимость проведения операции.
В настоящее время отдают предпочтение малоинвазивным артроскопическим методикам лечения, которые обладают рядом преимуществ перед традиционными:
- Малотравматичность.
- Отсутствует кровотечение.
- Более быстрое заживление тканей.
- Меньшее количество нежелательных эффектов.
- Сокращаются сроки реабилитации.
Операция проводится с применением микроинструментария под контролем видеоаппаратуры. Она заключается в сшивании поврежденных связочных волокон, фиксируя их в анатомически правильном положении.
После этого ткани заживают с образованием соединительнотканного рубца, который не оказывает влияния на последующие движения в суставе. По окончании операции коленный сустав иммобилизируют гипсовой повязкой.
Применение физиопроцедур, лечебной гимнастики и массажа после хирургического вмешательства позволяет ускорить выздоровление и восстановить функцию конечности в полном объеме.
Реабилитация при нестабильности колена продолжается не более 6–8 недель.
Своевременное лечение травм колена с применением высокоэффективных современных методов позволяет вернуть суставу прочность и стабилизировать его в прежнем состоянии. Это вернет пациента к активной жизни без опасений за каждое движение.
БОЛТАЮЩИЙСЯ СУСТАВ — патологическое состояние сустава, характеризующееся увеличением объема пассивных и отсутствием активных движений, что обусловливает его функциональную неполноценность. Б. с. может возникнуть в результате слабости связочного и мышечного его аппарата, удлинения сумки сустава или изменений формы сочленованных суставных поверхностей. Различают Б. с. врожденный и приобретенный.
Врожденный Б. с. развивается вследствие отсутствия одного из суставных концов трубчатых костей, причиной к-рого является неправильное образование заднего шва невральной трубки, а также действие экзогенных факторов на организм матери (травма, неполноценное питание, инфекции, хим. отравления, Токсоплазмоз, радиоактивное облучение и др.).
Б. с. приобретенного происхождения развивается как результат заболеваний неврогенного характера или травмы. Б. с. травматического происхождения чаще всего является результатом резекции суставных концов, произведенной по поводу воспалительных заболеваний, опухолей и травматических или огнестрельных внутрисуставных переломов, а также после неправильно выполненной артропластики (см.). Паралитический Б. с. развивается гл. обр. после полиомиелита (см.), а также на почве табетической или сирингомиелической остеоартропатии (см.).
Содержание
- 1 Клиническая картина
- 2 Диагноз
- 3 Прогноз
- 4 Лечение
- 5 Профилактика
Клиническая картина
Клиническая картина складывается из нарушений функций пораженного сустава и конечности. Характерно отвисание конечности. При Б. с. на почве полиомиелита или после резекции одного или двух суставных концов наблюдается укорочение конечности. Объем пассивных движений в пораженном суставе увеличен, а активных — уменьшен; мышцы конечности атрофированы. При Б. с. верхней конечности затруднено самообслуживание, при Б. с. нижней конечности — опора и ходьба.
Диагноз
Диагноз обычно не представляет затруднений. При врожденном Б. с. необходимо рентгенологическое, неврологическое и электрофизиологическое обследование для подтверждения диагноза.
Прогноз
Прогноз при правильно выбранном хирургическом лечении в большинстве случаев благоприятный: восстанавливаются функции, необходимые для самообслуживания, улучшаются функции опоры и ходьбы.
Лечение
Консервативные мероприятия (массаж, физиотерапия, санаторно-курортное лечение, а также назначение ортопедических аппаратов и обуви) малоэффективны. Показания к оперативному лечению ставятся в зависимости от этиологии процесса, выраженности анатомических изменений и локализации функционально неполноценного сустава.
При болтающемся плечевом суставе в связи с нарушением функции дельтовидной мышцы показана пересадка соседних здоровых мышц. А. К. Печенкин (1967) предложил операцию миолавсанопластики дельтовидной мышцы частью трапециевидной мышцы для детей и подростков, перенесших полиомиелит. Взрослым больным чаще показан артродез (см.), который производится с применением металлических конструкций, создающих компрессию.
При болтающемся локтевом суставе больной лишен возможности самообслуживания. Взрослым показан артродез под углом, наиболее функционально удобным для профессии больного; детям и лицам, не занимающимся физическим трудом рекомендуются ортопедические аппараты (см.).
Болтающийся луче-запястный сустав вызывает тяжелое нарушение функции кисти и пальцев. Наиболее распространенным вмешательством является артродез луче-запястного сустава.
При болтающемся тазо-бедренном суставе артродез применяется в отдельных случаях при двустороннем поражении у больных с последствиями полиомиелита, при необходимости освободить больного от одного из аппаратов. С целью сохранения движений в тазо-бедренном суставе разработан ряд реконструктивных пластических операций, которые не только восстанавливают функцию в суставе, но и обеспечивают одинаковую длину конечностей. Наиболее распространены методы гомопластики (см.) и аллопластики (см.), которые нашли применение в основном при поражении тазо-бедренного, коленного и локтевого суставов. В 1956 г. К. М. Сиваш осуществил аллопластику тазо-бедренного, а позднее и коленного сустава цельным металлическим суставом. Необходима тщательная фиксация гомотрансплан-тата и пригонка его, что достигается применением компрессионных аппаратов (см. Дистракционно-компрессионные аппараты).
Во всех случаях, связанных с гомопластикой суставных концов, не разрешается нагрузка на больную конечность в течение 2—3 лет, но показаны ранние движения — через 4 нед. после операции.
Болтающийся коленный сустав чаще развивается как следствие полиомиелита. Оперативное лечение сводится или к надмыщелковой остеотомии бедра с образованием угла в 170°, открытого кпереди, или к артродезу сустава с применением компрессии. При необходимости одновременного удлинения конечности показан метод удлиняющего артродеза. При укорочении конечности свыше 6 см (после резекции суставных концов) показана гомопластика.
При болтающемся голено-стопном суставе чаще всего показан артродез его с применением компрессионных методов.
Профилактика
Профилактика формирования Б. с. сводится к рациональному выполнению хирургического вмешательства на суставах. При обработке огнестрельных ран следует избегать удаления больших костных осколков, резекция суставных концов должна быть поднадкостничной и, по возможности, экономной, а в тех случаях, когда это невозможно (напр., при опухолях), дефект должен быть замещен трансплантатом. В восстановительном периоде полиомиелита, равно как и при вялых параличах другого происхождения, необходимо соответствующими повязками предотвратить перерастяжение ослабленных мышц, наступающее под влиянием тяжести самой конечности.
Библиография: Вайнштейн В. Г. Оперативное лечение болтающихся суставов (локтевого и коленного) огнестрельного происхождения, Хирургия, № 11, с. 34, 1950; Имамалиев А. С. Гомопластика суставных концов костей, М., 1964, библиогр.; Никифорова Е. К. Профилактика и лечение последствий полиомиелита, Многотомн. руководство по ортоп. и травмат., под ред. Η. П. Нова-ченко, т. 2, с. 13, М., 1968, библиогр.; Печенкин А. К. Миоаллопластика при параличе дельтовидной мышцы у детей и подростков после перенесенного полиомиелита, в кн.: Восстановительн. функц, двигательного аппарата после нейроин-фекц. и при некоторых др. заболеваниях, под ред. М. С. Шуховицкого и др., с. 189, М., 1967.
Болтающийся сустав – это патологическое состояние, которое характеризуется увеличением объема пассивных и значительным уменьшением объема активных движений. Может быть врожденным, развиваться на фоне травм, полиомиелита, после резекции или артропластики сустава. Сопровождается ограничением функции, укорочением или удлинением конечности, атрофией мышц. Диагноз устанавливается на основании анамнеза, данных внешнего осмотра и неврологического обследования, результатов рентгенографии, КТ, МРТ и электрофизиологических исследований. Лечение – ортопедические аппараты, оперативное ограничение подвижности, артродез, эндопротезирование.
МКБ-10
- Причины
- Патогенез
- Симптомы болтающегося сустава
- Осложнения
- Диагностика
- Лечение болтающегося сустава
- Консервативная терапия
- Хирургические вмешательства
- Прогноз
- Профилактика
- Цены на лечение
Общие сведения
Болтающийся сустав (разболтанный сустав) – полиэтиологическое состояние, возникающее при нарушении одного или нескольких механизмов, обеспечивающих сохранение физиологического объема движений. Может выявляться у людей любого возраста, мужчины страдают несколько чаще женщин. Из-за уменьшения объема движений, зачастую полного или практически полного, патология становится причиной утраты трудоспособности и ограничений самообслуживания.

Причины
Причиной развития данного состояния является грубое нарушение формы суставных поверхностей, повреждение либо слабость мышц и связочного аппарата, удлинение суставной сумки. Патология может быть врожденной или приобретенной. Основными этиофакторами возникновения приобретенного разболтанного сустава считаются:
- Паралич мышц. Чаще всего нарушение выявляется после полиомиелита. В число других возможных причин паралича входят травматические повреждения нервов, сирингомиелия, спинная сухотка.
- Разрывы связок. Болтающийся сустав формируется при повреждениях связочного аппарата, обычно – разрывах боковых и крестообразных связок коленного сустава.
- Внутрисуставные переломы. Наиболее распространена разболтанность после огнестрельных переломов, сопряженных со значительным разрушением суставных поверхностей. Реже состояние провоцируется обычными многооскольчатыми переломами.
- Новообразования. При хирургическом иссечении околосуставных и внутрисуставных опухолей могут образовываться обширные костные дефекты, нарушающие функциональность сустава.
Врожденный болтающийся сустав образуется при недоразвитии суставного конца кости, обусловленном негативными влияниями в период беременности. Тератогенное влияние оказывают некоторые химические вещества, радиационное облучение, внутриутробные инфекции. Аномалия также может быть обусловлена недостаточным питанием или хроническими болезнями матери.
Патогенез
Сустав – подвижное соединение костей, которые в определенном диапазоне беспрепятственно двигаются друг относительно друга благодаря конгруэнтности суставных поверхностей. Диапазон движений в норме ограничивается за счет капсулы, связок и мышц, а также особенностей формы суставных концов костей.
При изменении конфигурации суставных поверхностей, слабости или повреждении мягкотканных структур ограничительные механизмы перестают действовать, сустав не удерживается в физиологических положениях и начинает болтаться. По той же причине активные движения становятся невозможными или их объем ограничивается.
Симптомы болтающегося сустава
Чаще страдают коленный, голеностопный и плечевой суставы. При поражении бедренного и седалищного нерва возможна односторонняя разболтанность двух или трех суставов – тазобедренного, коленного и голеностопного. Пациент предъявляет жалобы на нарушения функциональности. При болтающемся локтевом и плечевом суставах практически полностью утрачивается возможность пользоваться больной рукой, поскольку отсутствие движений в верхних отделах не позволяет продуктивно использовать нижние сегменты конечности.
В болтающемся коленном суставе в легких случаях выявляется подгибание при ходьбе, особенно – при подъеме в гору или по лестнице. В тяжелых случаях способность к опоре и ходьбе полностью утрачивается, поскольку нога не выдерживает нагрузки, изгибается в различных направлениях. Поражение голеностопного сустава проявляется отвисанием стопы при подъеме конечности, подворачиванием кнаружи, реже – кнутри в момент опоры на поверхность.
При объективном обследовании обнаруживается избыточность пассивных движений. Активные движения отсутствуют либо их объем существенно уменьшен по сравнению с нормой. Мышцы больной ноги или руки атрофированы. Отмечается рекурвация сустава, вальгусное или варусное искривление, иногда – укорочение конечности. В анамнезе выявляются привычные вывихи или подвывихи.
Осложнения
Функциональная неполноценность сустава становится причиной частичной или полной утраты трудоспособности. Возникает косметический дефект. В пораженном суставе быстро развиваются дегенеративные изменения, формируется артроз, происходит фиброзное перерождение мягкотканных компонентов, в том числе – не затронутых первичным патологическим процессом, который привел к образованию болтающегося сустава.
Диагностика
Диагноз устанавливается врачом-ортопедом на основании жалоб пациента, анамнеза заболевания, данных объективного осмотра и результатов дополнительных исследований. При неврологических нарушениях показан осмотр невролога. Определение характера патологии обычно не вызывает затруднений. Инструментальные методики назначаются для определения причины заболевания, оценки состояния костей, сустава и близлежащих тканей. Применяются:
- Рентгенография сустава. На снимках могут выявляться изменения формы эпифизов и метаэпифизов, признаки деформирующего артроза (сужение суставной щели, остеофиты, участки просветления в субхондральной кости).
- УЗИ сустава. Методика позволяет изучить хрящи и мягкие ткани, диагностировать разрывы связок, обнаружить очаги дегенерации и фиброзного перерождения. Для повышения информативности сонография нередко проводится с двух сторон.
- КТ и МРТ сустава. Выполняются на заключительном этапе обследования. Назначаются для уточнения данных, полученных в ходе УЗИ и рентгенографии, определения тактики оперативного лечения.
- Электрофизиологические методики. Показаны при наследственном характере патологии и при болтающемся суставе, сформировавшемся на фоне неврологических заболеваний. Дают возможность определить степень сохранения нервной проводимости.
Лечение болтающегося сустава
Большинство консервативных мероприятий (физиотерапевтические процедуры, массаж) при данной патологии малоэффективны. Основным консервативным методом лечения является изготовление ортопедических приспособлений:
- пациентам с болтающимся голеностопным суставом рекомендовано ношение ортопедической обуви с боковыми фиксаторами;
- при поражении коленного сустава изготавливают специальные беззамковые аппараты для предупреждения переразгибания и бокового отклонения ноги при опоре на конечность;
- болтающийся локтевой сустав у лиц, не занимающихся физическим трудом, фиксируют ортопедическими изделиями, повышающими функциональность конечности в процессе самообслуживания.
Тактика лечения определяется локализацией болтающегося сустава, причиной его появления, тяжестью и распространенностью сопутствующих дегенеративных процессов, возрастом больного. Обычно операцией выбора является артродез в функционально выгодном положении, обеспечивающий возможность самообслуживания при поражении верхней конечности, функции опоры и ходьбы – при вовлечении нижней.
При болтающемся плечевом суставе вследствие паралича дельтовидной мышцы для восстановления функций конечности осуществляют пересадку соседних мышц. При разболтанном тазобедренном суставе артродез применяют редко. Ведущими методиками являются ауто- или гомопересадка суставных концов, восстановление связок и эндопротезирование.
При патологии коленного сустава используют несколько хирургических методов лечения. Возможно ограничение движений путем остеотомии и формирования костного выступа на суставном конце бедренной кости, препятствующего переразгибанию. Избыточную боковую подвижность и рекурвацию устраняют путем пересадки головок полосухожильной и двуглавой мышц бедра с их одновременным удлинением аллотрансплантатами. В ряде случаев выполняют гомопластику, компрессионный артродез, удлиняющий артродез или эндопротезирование.
Прогноз
В зависимости от причин развития, тяжести основной патологии и вторичных изменений сустава прогноз сомнительный или относительно благоприятный. В большинстве случаев после хирургического лечения наблюдается расширение функций, достаточное для самообслуживания или самостоятельной ходьбы. Полное восстановление функциональности конечности отмечается редко.
Профилактика
Профилактические мероприятия включают правильный выбор тактики лечения внутрисуставных переломов и вялых параличей различного генеза, своевременное проведение процедур, направленных на предотвращение перерастяжения парализованных мышц при неврологических заболеваниях. При лечении огнестрельных переломов необходимо избегать обширных резекций костной ткани, при удалении внутри- и околосуставных опухолей – использовать трансплантаты для восстановления суставных поверхностей.
Читайте также:


