Боли в мягких тканях левой ноги
Стопа – это самый нижний отдел конечности. Она представляет собой объединенную группу костей, осуществляющих опорную функцию. Появившиеся боли в стопе могут сигнализировать о различных заболеваниях, физических перегрузках, травматических повреждениях. Характер тягостных ощущений, их частота и выраженность зависят от возрастных особенностей пациента, образа жизни и состояния организма в целом. При эпизодических болях волноваться не стоит, если же болевой дискомфорт ощущается постоянно, необходимо обратиться в медицинское учреждение.
Причины боли в стопе
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Спровоцировать появление болевого синдрома могут разные причины. Подобное состояние может возникать как при ходьбе, так и в состоянии покоя. Локализация боли приходится либо на всю поверхность стопы, либо на какую-то определенную ее часть. Выявит природу патологии только специалист. Поэтому при регулярных жалобах на болезненные ощущения в ступнях необходимо проконсультироваться у невролога или ортопеда.
Распространенные причины, вызывающие патологический дискомфорт в этой области:
- возрастные изменения;
- длительное пребывание в положении стоя;
- наследственные деформации и аномалии стопы;
- лишний вес, за счет которого повышается давление на область ступней;
- травматические повреждения (сложные переломы, растяжения, вывихи);
- переизбыток физических (спортивных) нагрузок на нижние конечности;
- неудобная обувь с нарушенными амортизирующими характеристиками;
- ослабление мышечной ткани и связок в результате длительного отсутствия двигательной активности (лежачие больные).
Заболевания
Провоцировать болевые ощущения в ступнях могут системные и хронические болезни, которые сказываются на работе всего опорно-двигательного аппарата:
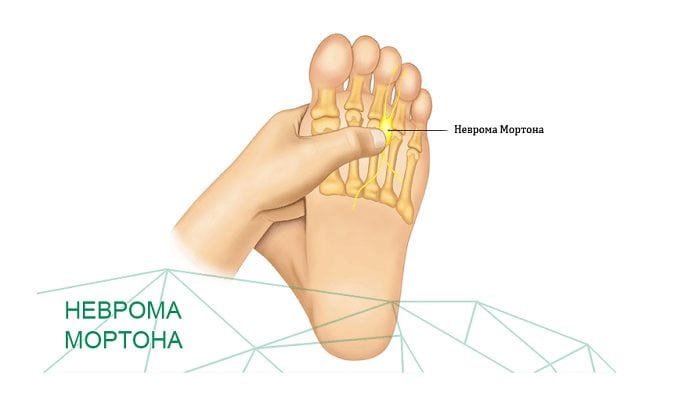
- неврома стопы, или неврома Мортона. Это доброкачественное разрастание околонервных тканей в подошвенной области. Патология проявляет себя тягостными ощущениями в основании третьего и четвертого пальцев. Подобному поражению подвержена только одна нога;
![]()
- болезни суставов стопы (артроз, артрит). Обычно возникают у людей старческого возраста, что связано с возрастным изнашиванием суставов, нарушением кровотока в нижних конечностях, костными деформациями, сдавливанием нервных окончаний. Патологии провоцируют нарушения двигательной активности пораженной конечностью, боли различной степени выраженности;
![]()
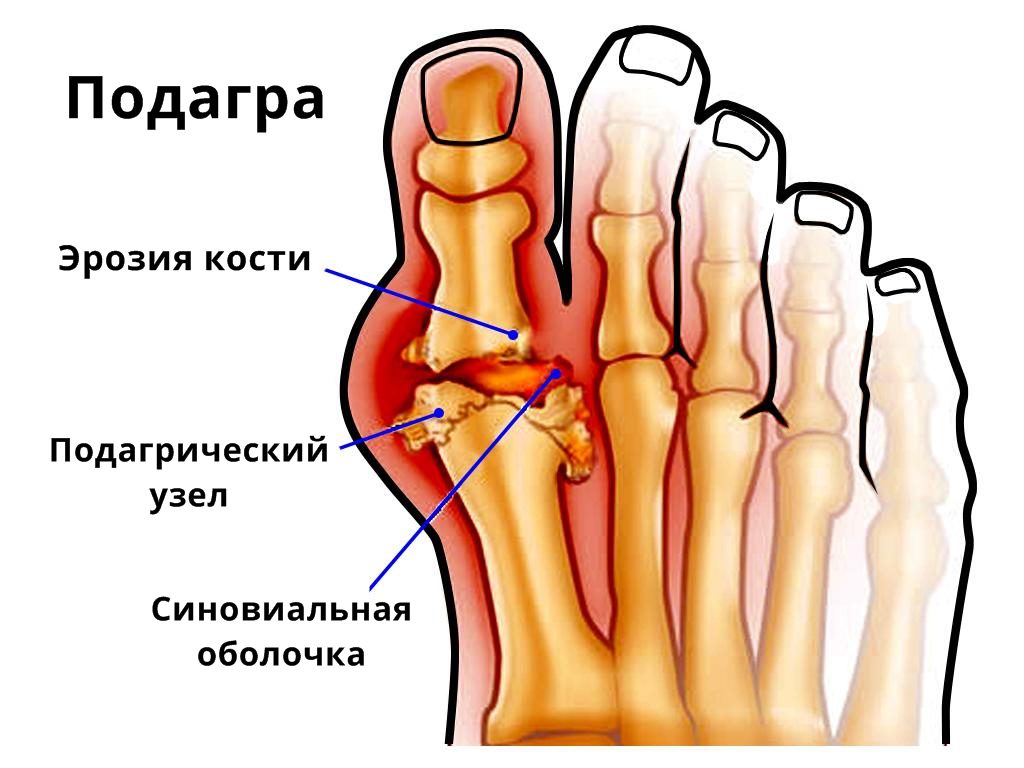
- подагрический артрит. Разновидность суставных болезней, имеет воспалительную природу. Появление болей в нижних конечностях при такой патологии связано с образованием кристаллов уратов в околосуставных тканях, которые способствуют формированию опухолевидных наростов;
![]()
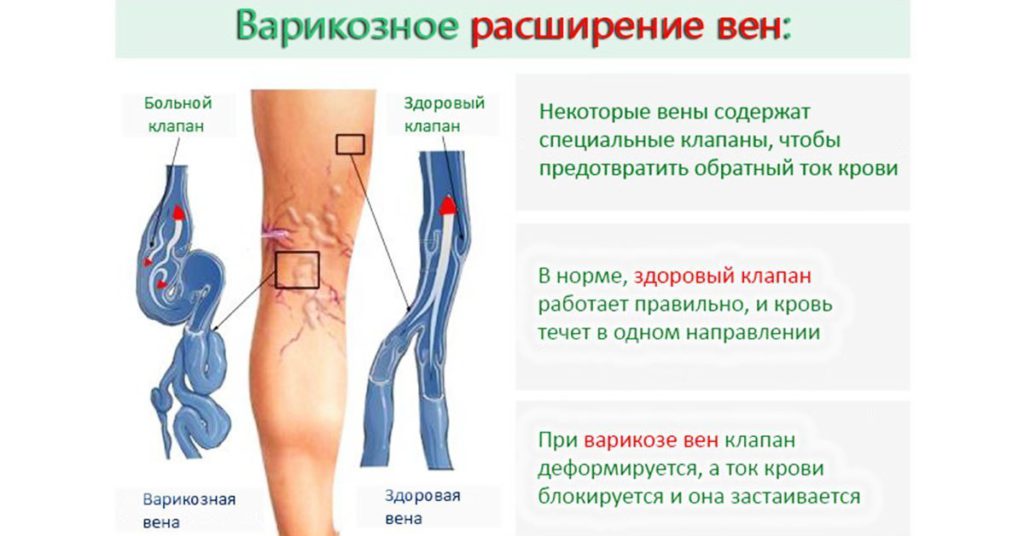
- варикозное расширение вен. Такой симптом, как тяжесть и боль в области ступней, не является редкостью при этом диагнозе. Подобные проявления — следствие заболевания и возникают уже после развития варикоза.
![]()
Боль в стопе при варикозном поражении может сигнализировать о финальной стадии заболевания. Легкомысленное отношение к такой серьезной патологии может привести к тромбозу и эмболии;
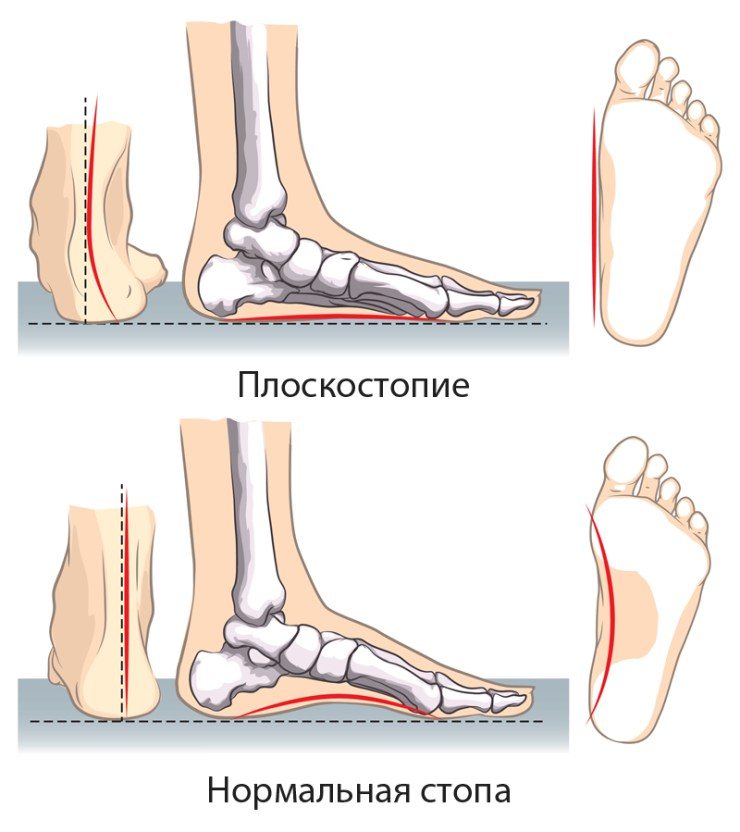
- плоскостопие (наследственное или приобретенное). Происходит нарушение рессорной функции стопы, боль распространяется не только на кости и суставы стопы, болит и голеностоп. Выраженные болевые ощущения возникают как при двигательной активности, так и пассивном нахождении в вертикальном положении;
![]()
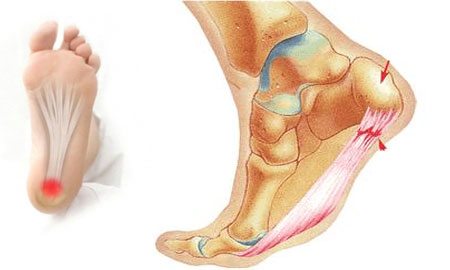
- подошвенный фасциит. Развитие заболевания происходит в результате повреждения или растяжения фасции подошвы. В области поражения локализуется воспалительный процесс, вызывающий сильные болевые спазмы, которые мучают человека преимущественно утром;
![]()
- гигрома стопы. Это доброкачественное образование, внутри которого серозно-фиброзная жидкость. Такая шишка на ступне появляется в результате ношения неудобной обуви и чрезмерных физических нагрузок на ноги;
![]()
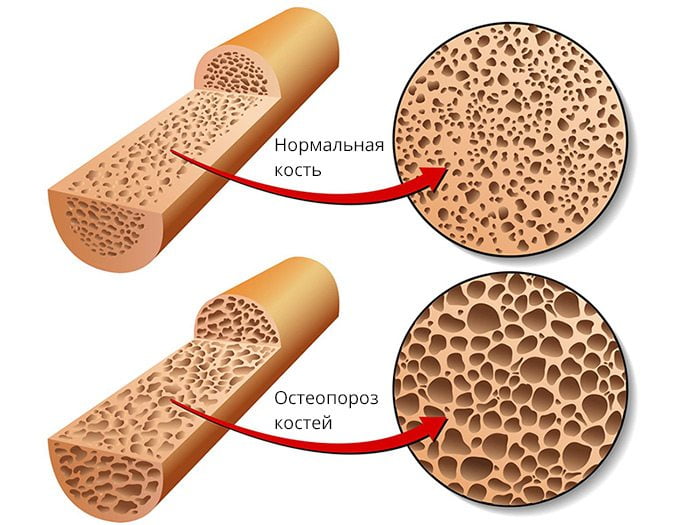
- остеопороз. Болевые приступы носят постоянный характер независимо от двигательной активности. Очаг воспаления распространяется на кости, расположенные близко к кожным покровам. Поэтому даже незначительное прикосновение к зоне повреждения вызывает сильный дискомфорт;
![]()
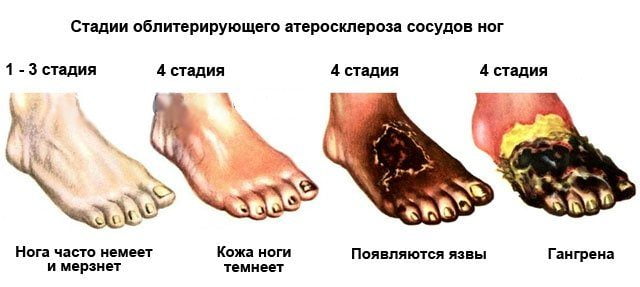
- облитерирующий эндартериит. Неприятные ощущения в области стопы имеют ярко выраженный постоянный характер. Заболевание сопровождается онемением ступней, усилением болезненных ощущений после температурного воздействия, возникновением язвенных ран, хромотой;
![]()
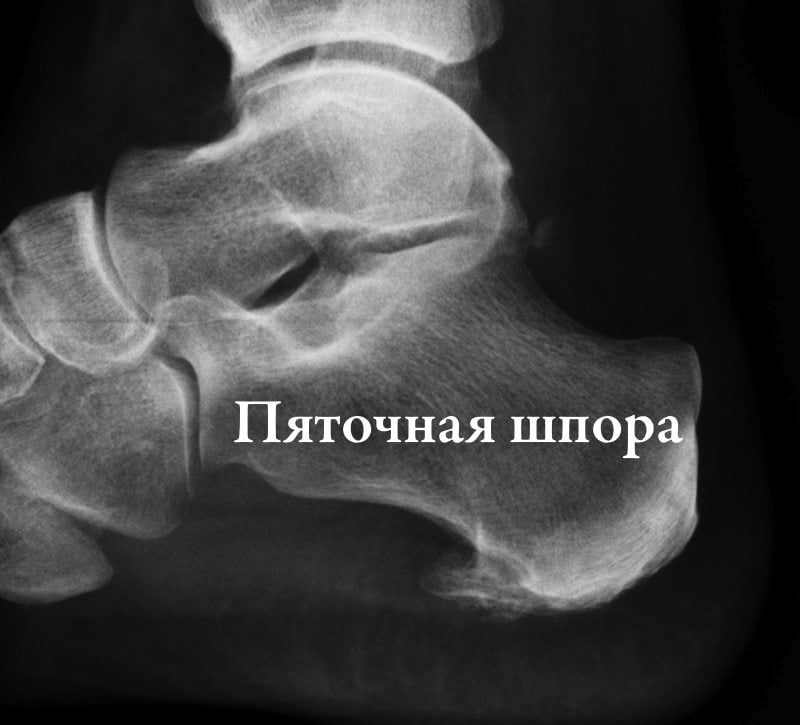
- шпоры—источник боли в области пятки. Появление этих костных наростов на подошвенной или задней части пяточной кости обусловлено чрезмерной нагрузкой на пяточные сухожилия. Такие наросты раздражают мягкие ткани, вызывая пронизывающую острую боль. Особенность патологии состоит в том, что болят стопы ног преимущественно по утрам, когда больной встает на ноги после сна;
![]()
- лигаментит (воспалительное заболевание сухожильно-связочного аппарата) характеризуется возникновением неприятных ощущений при ходьбе и физических нагрузках. Всякий раз, когда больной пытается пошевелить онемевшей от боли конечностью, возникает характерный щелкающий звук;
![]()
- ахиллотендинит провоцирует острую пронизывающую боль в области пятки и тыльной стороны голени. Сопутствующими симптомами являются отек в зоне поражения, повышение чувствительности и местной температуры, судорожные сокращения во время ходьбы;
- эритромелалгия, или Болезнь Митчелла. Острая боль вызвана неврогенными патопроцессами в сосудах и тканях. Заболевание распространяется на кисти рук и ступни, характеризуется сильными болевыми приступами и покраснением области ступни. Чаще всего патологии подвержены мужчины среднего возраста;
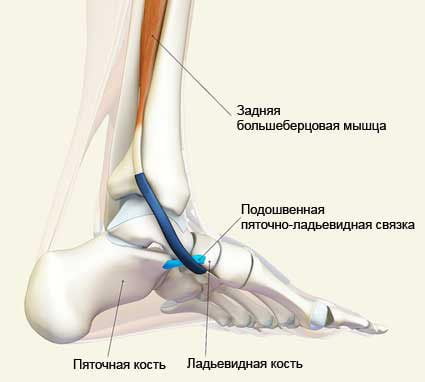
- тендинит задней большеберцовой мышцы. Боли в стопе связаны с растяжением сухожилий и возникают в области подъема стопы. Тягостные ощущения усиливаются при перенапряжении, но быстро проходят после отдыха;
![]()
- бурсит. Боли локализуются в голеностопе, но впоследствии распространяются до пяточного бугра и пальцев, затрагивая всю стопу. Помимо болевого синдрома, формируется отек, изменяется цвет кожи, повышается местная температура;
![]()
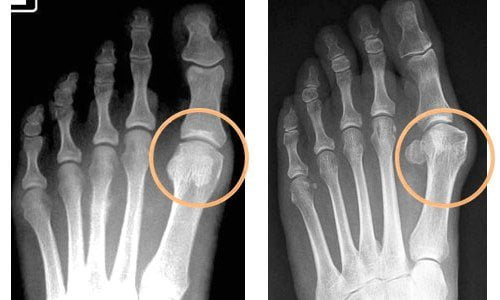
- сесамоидит. Заболевание связано с переломом двух хрупких сесамовидных косточек, которые отвечают за сгибание-разгибание большого пальца ноги, и развитием воспалительного процесса в близкорасположенных тканях. Характерные симптомы — отечность и боль в области большого пальца;
![]()
- кожные болезни (подошвенные бородавки, мозоли, натоптыши, микозы). Все эти состояния провоцируют болевые ощущения, что связано с ношением неудобной или некачественной обуви. Характер таких болей — ноющий, пульсирующий, усиливающийся при ходьбе;
- сосудистые патологии, нарушение обмена веществ. Болевые спазмы при таких нарушениях достаточно выраженные, сопровождаются ощущением жара или холода в нижних конечностях, разрастанием сосудистой сетки (венозной паутины). Расстройство метаболических процессов отражается на органическом составе костных структур, правильном функционировании мышечных и суставных тканей. Это приводит к тягостным ощущениям в стопе;
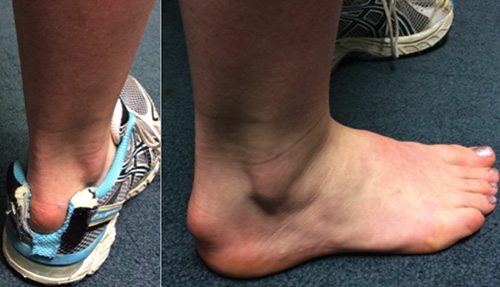
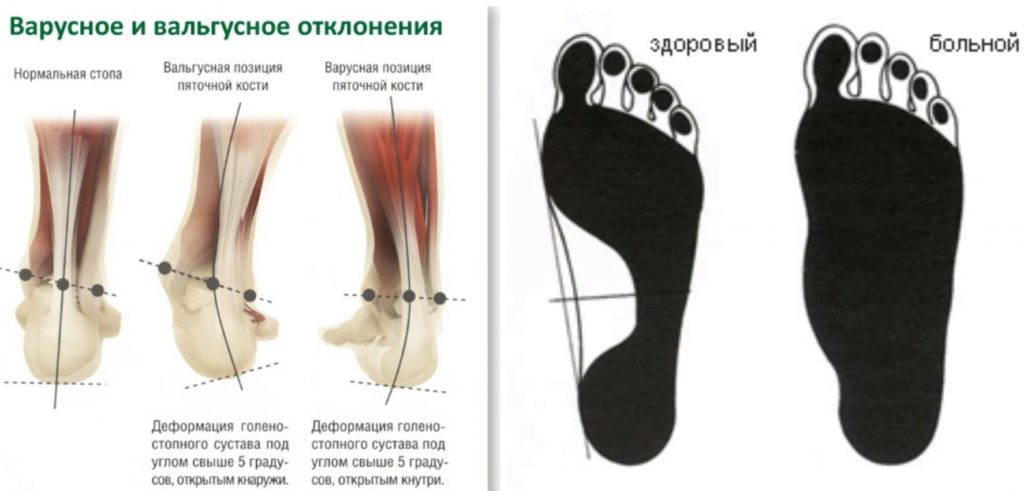
- вальгусная деформация стопы характеризуется ее деформацией, в результате которой большой палец смещается в сторону. Это приводит к нарушению походки, появлению болей и прочим неприятным последствиям.
![]()
При подозрении на деформацию стопы необходимо в срочном порядке обратиться к ортопеду или травматологу для выявления причины и экстренного лечения. Запущенные формы болезни требуют оперативного вмешательства и последующего наблюдения у эндокринолога.
Диагностика
Разнообразие причин, которые провоцируют появление болей в стопах, требует квалифицированной диагностики. Качественное обследование играет важную роль в постановке верного диагноза и выбора метода лечения. К первоначальным методам диагностики относятся:
- изучение истории болезни. Позволяет выявить причины, которые могли напрямую или косвенно повлиять на развитие патологии;
- физикальный осмотр. Врач оценивает общее состояние больного и саму поврежденную конечность: определяется точная локализация боли, целостность кожного покрова (раны, язвы), изменение его цвета, наличие отека или опухоли в области стопы.
Уточняющие диагностические мероприятия:
- общие и развернутые анализы мочи;
- исследование крови для оценки ее биохимических маркеров;
- магнитно-резонансная томография позволяет оценить состояние мышечной, костной и суставной тканей, сухожилий области стоп. Исследование считается наиболее точным, поскольку помогает понять, что именно вызывает боль: поражение мышц, сухожилий, костей или это болят суставы стопы;
- рентгенографическое обследование необходимо для точного выявления органических изменений и патопроцессов в костных структурах;
- компьютерная томография предназначена для послойного изучения костной ткани нижних конечностей. Полученные результаты позволяют точно установить диагноз. Поэтому компьютерная томография — завершающий этап обследования, подтверждающий предыдущие диагностические процедуры.
Методы диагностики определяет специалист на основании общего состояния и индивидуальных особенностей пациента, сопутствующих симптомов и анамнеза заболевания.
Лечение болей в ногах
Когда сильно болят суставы стопы, что делать, вам подскажет врач. После определения причины неприятных ощущений приступать к лечению необходимо как можно раньше. Это позволит избежать серьезных осложнений и развития сопутствующих заболеваний. Комплексная терапия включает:
- прием медикаментов;
- физиопроцедуры;
- лечебную гимнастику;
- ношение ортезов;
- хирургическое вмешательство (при необходимости).
Доктор Шперлинг о заболевании:
Лечение предполагает прием лекарственных препаратов, способных купировать боль, снять воспаление, уменьшить отек и другие неприятные симптомы. Назначение медикаментов осуществляется только врачом с учетом заболевания, вызвавшего дискомфорт в стопе:
- для устранения болевых ощущений назначается пероральный прием анальгетиков;
- для подавления воспалительного процесса или инфекции рекомендуется прием антибиотиков;
- если боли в стопе вызваны грибковым поражением, необходимо применение противогрибковых лекарств (мази, гели для местного использования);
- при невыносимой боли допускается инъекционное введение анестетиков (растворы Лидокаина, Новокаина);
- при опухолях, отеках, гиперемии назначаются нестероидные противовоспалительные препараты (Диклофенак, Ибупрофен) в виде таблеток, мазей или гелей;
- при мышечных спазмах необходим прием миорелаксантов с витаминно-минеральными комплексами (Кавинтон, Актовегин).
Если боли в стопах возникли по причине сбоев работы щитовидной железы, печени или почек, необходимо направить все силы на лечение основного заболевания. Необходима консультация узкопрофильного специалиста и лечение по его рекомендациям. Обычно после устранения основной болезни неприятные ощущения в дистальных отделах нижних конечностей уходят.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Помимо медикаментозного лечения, врачи рекомендуют физиопроцедуры – ударно-волновую и магнитно-резонансную терапию. Эти процедуры повышают тонус мышц и нервов нижних конечностей, восстанавливают их двигательную способность, избавляют человека от болей, улучшают кровообращение, ускоряют обменные процессы, снимают отечность и покраснение кожи.
Пациентам могут быть назначены грязевые аппликации, массажи, ультразвуковая, лазерная и рентгенотерапия. Такое лечение направлено на устранение проявлений патологии и профилактику осложнений и рецидивов.
Лечебная гимнастика – эффективное средство от болей в стопах, предупреждающее различные патологии опорно-двигательного аппарата (плоскостопие, неврому Мортона, артрит, подагру и другие заболевания). Специальный комплекс упражнений направлен на улучшение кровотока, растяжение мышечно-связочного аппарата, что повышает прочность и гибкость нижнего отдела ноги. Поэтому, когда суставы болят, стопы требуют регулярной оздоровительной гимнастики:
Ношение ортопедических стелек-супинаторов (ортезов) — неотъемлемая составляющая комплексной терапии при постоянных болях в ногах. Они способствуют устранению неприятных ощущений и отечности, правильному распределению нагрузок на ступни, предотвращают образование натоптышей и мозолей, облегчают ношение неудобной обуви.
Оперативное вмешательство показано при неэффективном консервативном лечении, наследственных или приобретенных аномалиях стоп, тяжелых травматических повреждениях:
- операции при переломах, когда необходима репозиция (правильное сопоставление сломанных и сместившихся фрагментов кости);
- вживление имплантов или опорно-удерживающих конструкций в кость;
- артроскопия для удаления разрушенных или поврежденных фрагментов суставов;
- остеотомия.
Народные средства
Многие люди склоняются к домашним методам лечения средствами народной медицины. Но в случае с болью в нижних конечностях, применять такую терапию категорически запрещено, поскольку такой симптом может говорить о серьезных заболеваниях внутренних органов. Хотя многие врачи приветствуют использование средств альтернативной медицины в лечении болей в ногах, все же применять тот или иной рецепт на практике необходимо только после консультации врача. Наиболее эффективными признаны следующие:
Хвойный отвар для ванночек:
- 100 г сухой сосновой хвои залить 1 л кипятка.
- Проварить на слабом огне 5 минут, томить на водяной бане еще полчаса.
- Настоять до полного охлаждения, отфильтровать.
- Перелить в таз и парить стопы 15 минут.
Настойка из корня окопника:
- 1 ст. л. сырья залить 1 л спирта (40% алк.).
- Настоять в темном сухом месте 3 недели, разбавить 2 л воды.
- Принимать на протяжении 1 месяца вовнутрь по 1 ст. л. трижды в день за 10-15 минут до еды.
Настой из кукурузных рылец:
- 4 ст. л. сухого сырья залить 1 л кипятка.
- Настоять под крышкой полчаса.
- Отфильтровать и пить по 100 мл через каждые 2 часа.
- Курс терапии – 1,5 месяца.
Профилактика болей в стопе
К профилактическим мероприятиям относится соблюдение простых правил здорового образа жизни:
Все существующие болезни стоп приводят к ограничению подвижности и появлению болей. В запущенных случаях патологии стопы становятся причиной инвалидности. Поэтому нужно приложить максимум усилий, чтобы не допустить их развития. Соблюдая простые профилактические меры, можно избежать возможных нарушений и сохранить здоровье многих других органов.


Существует ошибочное мнение, что боль в ногах — это проблема пожилых людей. Действительно, со временем нагрузка на опорно-двигательный аппарат ощущается сильнее, проявляются обострения хронических процессов. Однако, пациенты Клинического института мозга — это лица разных возрастных категорий. Они страдают от острых или хронических болевых ощущений в нижних конечностях, которые имеют свои нюансы у каждого. Для комплексного лечения проблемы необходимо пройти диагностику и определить ее причину.
Причины боли в ногах
Самое простое объяснение, почему болят ноги, — это мышечная усталость. Это явление может наблюдаться не только у профессиональных спортсменов, но и у обычного человека после активного дня. Такая боль проходит самостоятельно, если обеспечить ногам полноценный отдых. Другие причины более серьезные и требуют полноценного лечения.
Повреждения ног при падении или ударе относятся к наиболее частым травмам. Стоит понимать, что локализация боли и ее интенсивность будет зависеть от места повреждения и его сложности. Среди травм нижних конечностей можно выделить ушибы, переломы и трещины костей, растяжения и разрывы мышц, связок и сухожилий. Они также могут быть комбинированными и сочетать несколько повреждений.
Ушибы мягких тканей — это одна из самых неопасных причин боли в ногах. На месте удара образуется характерная припухлость с гематомой. Он будет более выражена на участках с меньшим количеством подкожной клетчатки (на передней части голени, над суставами). Пострадавший может опираться на конечность.
В строении нижней конечности человека участвуют крупные и мелкие кости. Так, бедро образовано бедренной костью, голень — большеберцовой и малоберцовой. Стопа состоит из большого количества мелких плоских и трубчатых костей. Чем крупнее кость, тем более опасным будет ее перелом и тем дольше она будет восстанавливаться.
Перелом кости — это полное нарушение ее анатомической целостности. Существует классификация, исходя из которой выделяют простые и сложные переломы, со смещением отломков или без него, а по локализации — диафизарные, проксимальные, дистальные и другие. Перелом костей можно определить по характерным симптомам:
- сильная боль в ноге в момент травмы;
- быстро нарастающая отечность тканей;
- при повреждении сосудов — гематомы;
- нарушение функции конечности;
- при переломах со смещением — деформации ноги.
При трещинах костей боль менее острая, в некоторых случаях пациент продолжает опираться на конечность. Однако, уже через несколько часов развивается сильная отечность, образуется подкожная гематома. Болезненные ощущения не исчезают. Кость становится более хрупкой, и при неосторожных движениях на месте трещины может образоваться перелом.
Одна из наиболее распространенных травм — это растяжение мышц. Мышечная ткань состоит из эластичных волокон, которые могут растягиваться до определенного состояния. Если превысить нагрузку на них, некоторые волокна из пучка надрываются. Процесс сопровождается умеренной болью и отечностью, но проходит без последствий. Полный разрыв мускула лечат под гипсом, в некоторых случаях может понадобиться операция.
Связки и сухожилия — это прочные, но малоэластичные структуры. Связки представляют собой тяжи из соединительной ткани, которые удерживают кости сустава в анатомически правильном положении. Сухожилия — это участки крепления мышц к костям. Выделяют несколько степеней повреждения этих структур:
- первая — разрыв небольшого количества волокон из пучка;
- вторая — разрыв более половины волокон;
- третья — полный разрыв связки или сухожилия.
Растяжение связок или сухожилий представляет собой их частичный разрыв. Это сопровождается острой болью в момент травмы и отечностью. Функция конечности может быть частично нарушена. При полных разрывах пациент не может опираться на конечность, наблюдаются деформации или патологическая подвижность сустава.
Артрит — это воспаление сустава. Оно может быть острым или хроническим, асептическим или гнойным, односторонним (отдельно возникает боль в правой ноге или левой) или развиваться на двух конечностях. Для каждого вида артрита выделяют комплекс характерных симптомов. Боль может усиливаться после нагрузок или после отдыха (для ревматического воспаления), быть острой, ноющей, стреляющей. Существует несколько разновидностей воспаления суставов:
- травматический артрит — сопровождает ушибы и травмы костей, может беспокоить пациента длительное время после заживления переломов;
- гнойный — развивается при попадании инфекции в полость сустава;
- реактивный — также возникает при воздействии инфекционной микрофлоры, но она проникает в сустав как следствие инфекционных заболеваний пищеварительного тракта или мочеполовой системы;
- ревматический — характеризуется хроническими ноющими болями и отечностью суставов;
- ревматоидный — аутоиммунное заболевание, при котором ткани суставов повреждаются собственной иммунной системой;
- подагрический — на начальных этапах проявляется утренней скованностью суставов, развивается при обменных нарушениях.
Артроз — это дегенеративные изменения в суставах, которые имеют невоспалительное происхождение. В первую очередь, происходит постепенное разрушение гиалинового хряща, который служит защитной прослойкой между костями и амортизирует при ходьбе. Эти процессы могут развиваться при нарушении кровообращения и недостаточном питании тканей. Болезнь проявляется постоянными болями в левой ноге, правой или двух конечностях одновременно и постепенной деформацией сустава.
Самое простое объяснение, почему болят мышцы ног, — это их усталость после физического перенапряжения. Это явление связано с растяжением и микроразрывами мышечных волокон при выполнении упражнений. Существуют и более серьезные причины боли в мышцах нижних конечностей:
- миозиты — воспаление мышц, которое возникает после ударов, травм, инфицирования тканей и других повреждений;
- краш-синдром — размозжение мышц при длительном давлении на них;
- интоксикация с накоплением токсинов в мышечной ткани.
Боль в мышцах ног усиливается при их напряжении. Пассивные движения (во время сгибания и разгибания ноги с помощью рук) менее болезненны. При остром воспалении и повреждении волокон рекомендуется постельный режим, а при переходе процесса в хроническую форму полезно возвращать мышцам эластичность простой гимнастикой.
При длительной нагрузке на ноги повреждаются в том числе связки и сухожилия. Воспалительные процессы в сухожилиях называются тендинитом, в связках — фасциитом, если воспаляется сухожилие вместе с оболочкой. Это может происходить по нескольким причинам:
- неправильное выполнение упражнений на тренировках;
- недостаток отдыха для ног между интенсивными занятиями спортом;
- избыточный вес;
- низкая скорость восстановительных процессов (в пожилом возрасте, при недостаточном поступлении питательных веществ, обменных нарушениях).
Отличительная особенность боли в связках и сухожилиях — она локализуется около суставов и остается одинаково интенсивной при активных и пассивных движениях. Самая крупная связка (фасция) расположена на нижней части стопы и называется подошвенной. Ее воспаление с последующим окостенением ее волокон — это основная причина появления пяточной шпоры.
Здоровье сосудов — это залог нормального кровоснабжения и питания тканей. В этих процессах участвуют крупные вены и артерии, а также мелкие капилляры. Причиной боли в ногах может быть снижение эластичности сосудистых стенок, их воспаление, а также нарушение свойств крови и появление тромбов. Различают несколько основных заболеваний кровеносной системы, которые могут приводить к боли в нижних конечностях:
- артериальная недостаточность — проявляется перемежающей хромотой (болью в ногах после прохождения небольшого расстояния);
- варикозное расширение вен — пациента беспокоят ноющие боли, отечность ног, на задней и боковых поверхностях можно наблюдать кровенаполненные воспаленные вены;
- тромбофлебит — воспаление вен из-за появления тромбов (сгустков крови).
Вернуть эластичность сосудов можно без операции, но для этого необходимо начать лечение на ранних стадиях. В запущенных случаях тромбы и венозные карманы удаляются хирургическим способом, после чего болезненные ощущения проходят. Однако, операция не дает гарантии, что болезнь не возникнет повторно на другом участке.
Иннервация нижних конечностей осуществляется нервами поясничного сплетения. Эти структуры отвечают за проведение любых импульсов, в том числе болевых. При их заболеваниях боль будет острой, стреляющей, усиливаться в определенном положении. Выделяют несколько причин, которые могут вызывать болезненные ощущения в ногах:
- остеохондроз — постепенное разрушение позвонков со сдавливанием корешков нервов;
- защемление нерва на любом участке;
- неврит — воспалительный процесс после травмы, переохлаждения или действия инфекции.
Боль может быть спровоцирована повреждением нерва как в месте его отхождения от спинного мозга, так и в периферической части. Более полную картину можно получить после диагностики у врача и проведения тестов на нервную проводимость.
Боль — это результат любых патологий. К ним относятся воспалительные и дегенеративные процессы, хронические заболевания внутренних органов. Грамотный специалист учитывает не только самые распространенные причины появления боли, но и более редкие заболевания. Так, она может косвенно указывать на одну из патологий:
- плоскостопие — из-за неправильного распределения нагрузки на стопу мышцы и связки часто испытывают усталость;
- диабетическая полинейропатия — боль начинается в ступнях ног и связана с поражением нервных клеток при повышенном уровне глюкозы;
- панникулит — заболевание подкожной клетчатки, при котором клетки разрушаются и замещаются соединительнотканными рубцами;
- болезни костей (остеопороз, остомиелит);
- рожа — инфекционная патология, вызванная бактериями-стрептококками, и другие.
Для каждого заболевания существует комплекс характерных клинических признаков. Они могут быть общими для нескольких патологий, поэтому важно провести полную диагностику и определить причину боли.
Методы диагностики боли в ногах
Специалисты Клинического института мозга проведут комплексное обследование по индивидуальному алгоритму. Для каждого пациента подбирается собственная схема диагностики, которая может включать несколько этапов:
- рентгенография — одна из основных методик;
- УЗИ мягких тканей — при боли в мышцах и подкожной клетчатке;
- ангиография сосудов;
- МРТ, КТ — для получения более полной трехмерной картины;
- клинический и биохимический анализы крови;
- исследование суставной жидкости, ее микроскопия и бактериальный посев.
Способы диагностики боли в нижних конечностях назначаются после осмотра и опроса пациента. Грамотный специалист назначит только необходимые анализы, которые за короткое время укажут на причину боли.
Тактика лечения
Выбрать подходящий метод лечения помогут врачи Клинического института мозга. В зависимости от причины боли, терапия может проводиться консервативными или хирургическими методами. Операция необходима только в запущенных случаях и при сложных травмах, требующих сопоставления костных отломков или мягких тканей. В основном, достаточно консервативного лечения, которое включает:
- обезболивающие и противовоспалительные препараты в форме мазей, таблеток, инъекций;
- физиопроцедуры;
- лечебная физкультура и массаж;
- дополнительные медикаменты по необходимости.
Самолечение в домашних условиях может быть опасным. Кроме того, эффективность терапии зависит во многом от сознательности пациента. Со своей стороны, врачи Клинического института мозга уделят время и внимание каждому больному, помогут пройти все необходимые исследования и назначат самые эффективные методы лечения. В нашей клинике есть все условия для диагностики, работает команда специалистов узкого и широко профилей.
Читайте также: