Боли в грушевидной мышце переходящая в икроножных мышцах причины
Синдром грушевидной мышцы – это совокупность довольно болезненных и назойливых ощущений, затрагивающих ягодичную область. Боль может транспортироваться также в зону паха, отдавать в бедро и даже в голень, но начинается синдром всегда именно с ягодиц.
Причины развития
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Синдром грушевидной мышцы и корешковый синдром могут быть спровоцированы целым рядом разнообразных факторов — первичных и вторичных. К первой категории относятся:
- физическое перенапряжение мускулатуры этого отдела;
- травмы, в том числе растяжения;
- сильное переохлаждение, особенно в течение продолжительного времени;
- долгое нахождение в некомфортной позе;
- инъекция, проведенная непрофессионально, с нарушением правил.
Вызвать развитие первичной формы синдрома грушевидной мышцы могут и другие воздействия, мы перечислили только наиболее распространенные.
Симптоматика синдрома
Основные симптомы синдрома грушевидной мышцы:
Последний симптом не обязателен, но встречается настолько часто, что упомянуть о нем стоит.
Ущемление седалищного нерва проявляет себя другими признаками:
- боль не особо сильная, тупая; ей сопутствуют другие неприятные ощущения вроде онемения мышц, жжения (как вариант – зябкости) в них;
- болезненные ощущения не носят непрерывный характер. Они появляются во время резкой смены погоды либо становятся следствием перенесенного стресса;
- ахиллов рефлекс становится менее выраженным. Он проверяется легким ударом медицинским молоточком по пяточному сухожилию. При защемлении седалищного нерва икроножная мышца сокращается слабо или вообще не реагирует на проверку.
Иногда, если ущемлены лишь волокна, из которых сформирован большеберцовый нерв, боль локализована в мускулатуре голени, сзади.
Если у пациента сдавлена ягодичная артерия, симптоматичная картина выглядит иначе: кожа на пораженной ноге заметно бледнеет, сосуды резко спазмируются, из-за чего развивается хромота. Продолжить движение можно только после расслабления конечности, для чего требуется присесть, а лучше – прилечь. У большинства больных такие приступы время от времени повторяются.
Диагностика
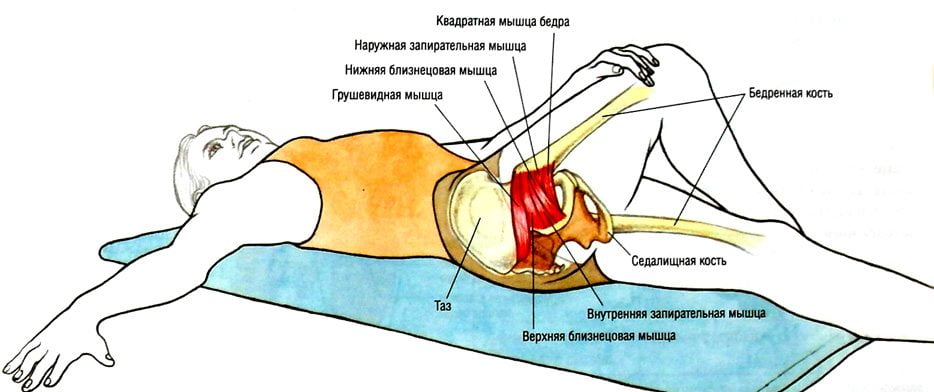
Синдром грушевидной мышцы, симптомы и лечение которой мы рассматриваем, имеет довольно яркие проявления. Неспециалист с легкостью может перепутать эти признаки с симптоматикой других заболеваний. Поэтому требуется консультация профессионала-медика. Для подтверждения диагноза используется пальпация – прощупывание болезненной области и связанных с ней зон.
- внутренняя часть большого бедренного вертела;
- крестцово-подвздошное сочленение;
- крестцово-остистая связка;
- тазобедренный сустав;
- грушевидная мышца.
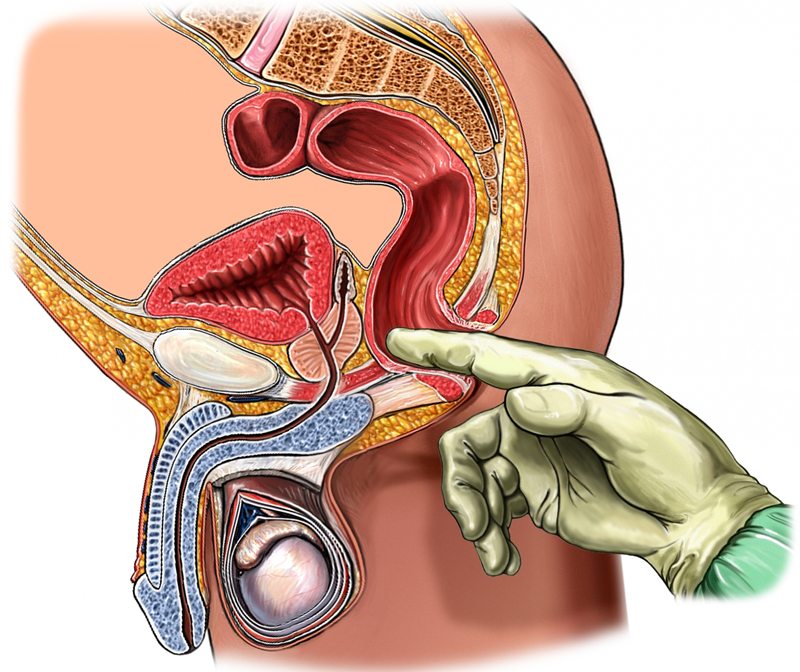
Одним из наиболее точных диагностических методов считается трансректальная пальпация: в напряженном состоянии проблемная мышца набирает упругость, которая при таком диагностировании не оставляет никаких сомнений.
Иногда пациенту предлагается метод исключения: в грушевидную мышцу вводится обезболивающий укол (препарат подбирается с учетом состояния здоровья и хронических патологий больного), по динамике обнаруженных сдвигов врач делает вывод о природе беспокоящих пациента ощущений.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Если синдром грушевидной мышцы обусловлен травматическими воздействиями, обследование на этом обычно прекращается, назначается курс лечения. Однако если природа его развития неясна, потребуются дополнительные исследования. Пациенту может быть рекомендованы рентгенография, томография – компьютерная или магниторезонансная, биохимический анализ крови.
Терапевтические рекомендации
Если диагностирован синдром грушевидной мышцы, лечение зависит от того, чем он вызван. Сам по себе синдром самостоятельным заболеванием не является, поэтому медикаментозное воздействие – чисто симптоматическое, направленное на снятие болей, воспаления (если оно успело начаться), напряжения мышц. Для решения этой задачи назначаются медикаменты нескольких групп:
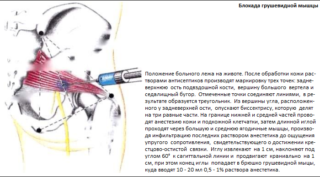
Иногда, если пациент испытывает сильные боли, врачи проводят новокаиновую или лидокаиновую блокаду, обкалывая пораженную мышцу растворами препаратов.
Однако только медикаменты не способны победить синдром грушевидной мышцы. Лечение на острой стадии обязательно включает в себя физиотерапевтические методики. Наиболее эффективны вакуумная терапия, лазерная или фармацевтическая акупунктура, иглорефлексотерапия, некоторые другие. Обязателен также массаж, снимающий спазмы, стабилизирующий кровоток. Нередко пациентам рекомендуется ректальный массаж – он считается самым действенным при синдроме грушевидной мышцы.
Помимо устранения симптоматики синдрома, врач должен назначить курс, направленный на терапию вызвавшей его причины. Без этого шага лечение становится бессмысленным: синдром будет постоянно возвращаться, причем временные разрывы между рецидивами станут неуклонно сокращаться.
Лечебная физкультура
Основной прием, которым может быть побежден синдром грушевидной мышцы – упражнения, выполняемые регулярно. Гимнастика направлена на расслабление спазмированной мускулатуры, активизацию всех мышц вокруг грушевидной и связанных с ней. Обязательное условие: выполнять заданные движения строго в перечисленном порядке:
Специалисты по лечебной физкультуре больным с синдромом грушевидной мышцы рекомендуют делать упражнения трижды в сутки. До выздоровления советуют отказаться от любых других тренировок или снизить их интенсивность.
Помогаем себе сами
Если у вас диагностирован синдром грушевидной мышцы, лечение в домашних условиях в сочетании с усилиями наблюдающего врача способно быстрее вернуть вам легкость в ходьбе и безболезненность существования. Все меры согласовываются с врачом.
Он снимает с мышцы спазмированность, нормализует кровообращение, помогает мускулатуре быстрее вернуться к штатному функционированию, вполне доступен для самостоятельного исполнения.
Один сеанс занимает примерно треть часа. В целом курс должен включать в себя не меньше 12 процедур, через месяц его требуется повторить. Никаких приспособлений для самомассажа не требуется, разве что коврик, на котором нужно располагаться. Диван или кровать для проведения процедуры не подходят – нужна жесткая и твердая поверхность:
- требуется лечь больной ягодицей вверх, постараться расслабить мышцу и помассировать ее, используя большой палец руки. Сначала выполняется общее разминание, после разогрева тканей всей области особенно пристальное внимание уделяется уплотнениям и болезненным местам;
- для растяжения мышцы, которое делает доступной для массажа большую ее часть, нога должна быть подогнута. Но не чрезмерно, чтобы не возникло мускульное напряжение – при нем массаж может даже навредить;
- если вы не уверены в своих способностях, как массажиста, используйте мячик для тенниса. В этом случае положение меняется: больной бок оказывается внизу, под мышцу подкладывается спортивный снаряд, на котором и следует кататься, помогая руками и отталкиваясь ступнями;
- направление массажа – сверху вниз, вдоль мускульных волокон. Все движения делаются плавно, не торопясь, без избыточного давления.
Если у вас в разгаре воспалительный процесс, а массаж доставляет болезненные ощущения, можно ограничиться мягкими круговыми разминаниями на месте поражения. Желательно заниматься самомассажем каждые четыре часа.
Методики альтернативной медицины в основном направлены на снятие болей и воспаления. Они требуют времени, но нередко усиливают эффект традиционного лечения. При синдроме грушевидной мышцы можно попробовать следующие рецепты для домашнего лечения:
- флакон обычного тройного одеколона (200 мл) смешивается с половиной стопки аптечной настойки боярышника, тем же объемом настойки валерианы, двойной дозой настойки красного перца, десятью таблетками анальгина. Настаивать нужно сутки. Трижды в день состав втирается в пораженную мышцу. Снимает спазм, останавливает воспаление, устраняет боль;
- в полулитре винного спирта настаиваются 50 граммов цветковконского каштана (сырье продается в аптеках). Компресс из пропитанной составом марли 10 дней подряд прикладывается на ночь;
- в равных количествах соединяются цветки календулы, чабреца и калины. Две ложки сбора заливаются кипятком; настаивать следует час, пить по трети стакана перед едой.
Все ваши домашние действия должны быть скорректированы доктором. И если он не рекомендует пока использовать народные способы лечения, воздержитесь от них. Не используйте одну и ту же методику дольше месяца: организм привыкает к рецепту и перестает на него реагировать.

Чтобы не столкнуться с неприятными симптомами и необходимостью от них избавляться, достаточно разумной бытовой осторожности. Если у вас нет проблем с позвоночником, органами малого таза, синдром вам не грозит – при условии, что вы избегаете переохлаждений и непосильных нагрузок, не сохраняете часами одну и ту же позу. А для стопроцентной уверенности в своей безопасности не ленитесь при малейших намеках на радикулит обращаться в соответствующее медучреждение.
Синдром грушевидной мышцы теоретически не относится к опасным заболеваниям. Однако качество жизни он ухудшает заметно. Да и осложнениями без соответствующего лечения он вас может обеспечить. К ним смело можно отнести нарушения в функциональности мышц, деградацию суставов и связок, не получающих достаточной нагрузки или нагружаемых чрезмерно – вы инстинктивно пытаетесь избежать болезненности, переносите основной вес на здоровую ногу. Органы малого таза тоже начинают испытывать проблемы.
Если своевременно не уточнить, какой причиной спровоцировано развитие синдрома грушевидной мышцы, вы можете пропустить возникновение более серьезной патологии.

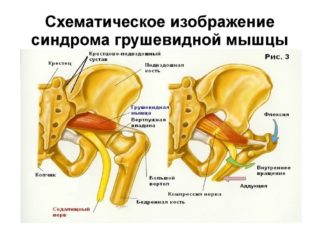
Синдром грушевидной мышцы (СГМ) — причина острой боли в пояснично-крестцовой области, которая плохо купируется приемом медикаментов, снижает работоспособность больных и ухудшает их общее самочувствие. Это сложный комплекс симптомов, возникающий при спазмировании воспаленной мышцы и сдавливании седалищного нерва в подгрушевидной щели.
Впервые эту неврологическую патологию описал врач из Германии Фрейберг в начале 20 века. Он подробно изучил причины развития синдрома и предложил его лечить оперативным путем, пересекая мышечные волокна.
Диагностика синдрома основывается на характерных клинических признаках, результатах специфических тестов и дополнительных инструментальных методик. Лечение СГМ комплексное, включающее медикаментозное воздействие, физиотерапевтические процедуры, мануальную терапию, кинезиотерапию. Блокада грушевидной мышцы новокаином значительно облегчает состояние больных. Оперативное вмешательство проводят в тех случаях, когда консервативное лечение оказывается неэффективным.
Этиопатогенез
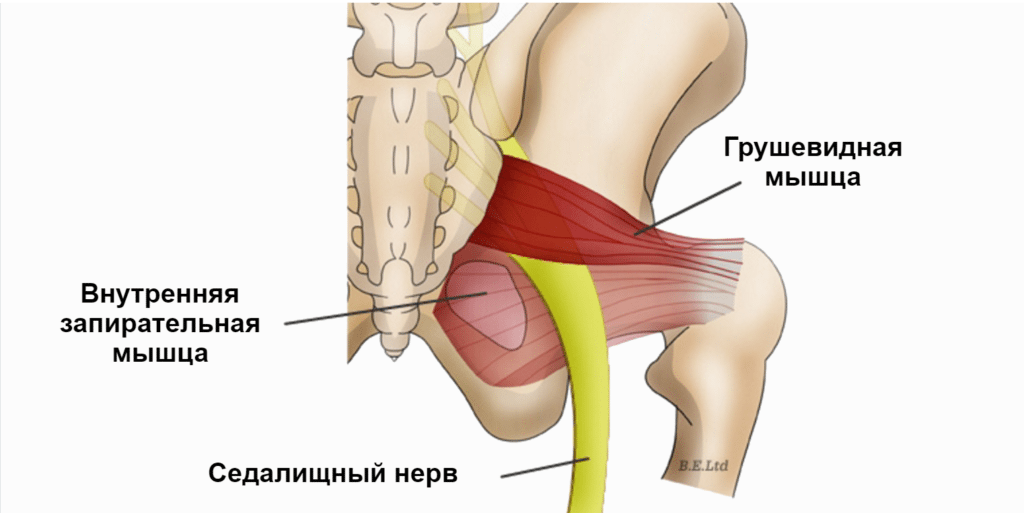
Грушевидная мышца начинается от крестца и прикрепляется к бедренной кости. На всем своем протяжении ее мышечные волокна образуют два щелевидных отверстия, через которые проходит крупный сосудисто-нервный пучок, содержащий седалищный нерв, его ветви и сопутствующие артерии. Эти важнейшие элементы нервной, мышечной и кровеносной систем отвечают за подвижность бедра и крестца.

При развитии воспалительного процесса в мышечной ткани или ее сухожилии возникает боль, которая также связана с раздражением седалищного нерва. При стойком мышечном сокращении утолщается ее брюшко, и сужается одна из подгрушевидных щелей. Возникает компрессия пролегающих в ней артерий и нервов, которые оказываются прижатыми к костям. Так появляются характерные симптомы болезни. Защемленный нерв постепенно воспаляется, и к люмбалгии присоединяются признаки ишиаса. Наличие плотных фасциальных футляров на крупных сосудисто-нервных стволах не защищается их от внешних компрессионных факторов. У больных ишиас сочетается с острым дискомфортом непосредственно в мышечной ткани.
В зависимости от особенностей развития и основных этиопатогенетических факторов СГМ бывает первичным и вторичным. При непосредственном поражении грушевидной мышцы возникает первичный тип синдрома, причиной которого становится воспаление, травматическое повреждение, тяжелая физическая нагрузка. Вторичный синдром – результат длительно существующей патологии в позвоночнике или органах малого таза.
Основные причины развития СГМ:
- Некомфортная поза – вынужденное, длительно сохраняющееся, нефизиологическое положение конечностей и таза.
- Травматическое повреждение спины или таза с образованием крупных гематом, сдавливающих внутренние структуры.
- Заболевания позвоночника — онкологические, дистрофические, дегенеративные.
- Сакроилеит любой этиологии.
- Чрезмерное перенапряжение мышцы при избыточных физических нагрузках во время силовых тренировок, тяжелой работы, длительного бега.
- Оссифицирующий миозит.
- Гинекологические или урологические болезни инфекционной этиологии, при которых грушевидная мышца рефлекторно спазмируется.
- Жировые отложения увеличивают нагрузку на спину, что приводит к снижению мышечного тонуса и постепенной потере гибкости позвоночного столба.
- При курении токсины всасываются в кровь и нарушают кровоснабжение мышечной ткани, что значительно увеличивает риск развития заболевания.
- Выполненный не по правилам внутримышечный укол.
- Длительная локальная или системная гипотермия.
- Поражение корешков спинного мозга в пояснично-крестцовом отделе.
- Вывих или подвывих тазобедренного сустава.
- Асимметричное положение костей таза при искривлении позвоночника, укорочении ноги, патологии тазобедренного сочленения.
- Ампутация бедра.

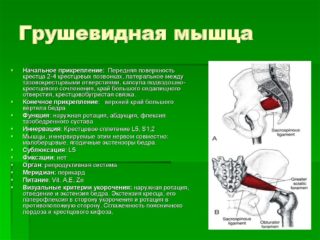
варианты расположения грушевидной мышцы и седалищного нерва, триггерные точки отраженной боли
В основе СГМ лежат следующие патологические процессы, происходящие в мышечной ткани: повреждение, воспаление, спазмирование, фиброз, увеличение объема.
Патогенетические звенья болезни:
- Патологическое напряжение мышцы,
- Появление множественных микротрещин на волокнах,
- Накопление в ткани промежуточных продуктов метаболизма,
- Выработка биологически активных веществ, которые инициируют и поддерживают воспалительные явления,
- Нарушение транскапиллярного обмена,
- Развитие асептического воспаления,
- Уплотнение мышечной ткани за счет разрастание соединительнотканных волокон,
- Спазмирование мышцы,
- Увеличение ее толщины и уменьшение длины,
- Частичное перекрытие подгрушевидной щели,
- Сдавливание седалищного нерва и сопровождающих его кровеносных сосудов,
- Повреждение оболочки нерва от длительной компрессии,
- Появление характерной симптоматики СГМ.
Клиническая картина
Симптоматика СГМ складывается из проявлений болевого синдрома, двигательных, сосудистых и вегетативных нарушений.

При появлении подобных симптомов следует обратиться к врачу, пройти полное диагностическое обследование и после постановки правильного диагноза начинать лечение под наблюдением специалиста. Когда больные не спешат в больницу, а пытаются справиться с болью анестетиками, возникает стойкое нарушение работы мышц ног. Возможно появление проблем с органами малого таза и развитие дистрофических изменений в суставах и связках.
Постоянная боль изматывает больных, лишает их возможности нормально жить и трудиться. СГМ нарушает сон, аппетит и настроение. Пациенты быстро утомляются и впадают в депрессию. При отсутствии лечения развиваются необратимые изменения в мышечной ткани — атрофия и стойкий парез, приводящие к инвалидности.
Диагностические мероприятия
Диагностика СГМ включает общий осмотр пациента, изучение симптоматики болезни, проведение специальных тестов и инструментального обследования.
- Пальпация грушевидной мышцы и ее трансректальное исследование позволяют выявить спазм и болезненность.
- Постукивание по ягодице вызывает боль по ходу Nervus ischiadicus.

Симптом Фрайберга – усиление болезненности при совершении вращательного движения согнутым бедром.
СГМ сложно диагностировать, поскольку его симптоматика очень похожа на проявления других заболеваний. В ходе диагностики больных направляют на консультацию к узкопрофильным специалистам в области вертебрологии, ортопедии, онкологии, урологии, гинекологии.
Лечебный процесс
Лечение синдрома комплексное, включающее фармакотерапию, физиопроцедуры, ЛФК и средства народной медицины. Если причиной синдрома стало имеющееся у пациента заболевание, его необходимо лечить в первую очередь или хотя бы корректировать его проявления. При первичной форме синдрома проводят чисто симптоматическое лечение, направленное на снятие болей и воспаления с пораженной мышцы.
Больным показан полный покой на несколько дней с отказом от спорта и какой-либо физической активности. Специалисты рекомендуют легкие пешие прогулки и отдых лежа на животе. Чтобы успокоить и расслабить напряженную мышцу, необходимо прекратить на время лечения все тренировки. Некоторым больным разрешено плавание, велосипедная езда, занятия на эллипсе. Эти виды спорта считаются наименее травмоопасными для грушевидной мышцы. На начальных стадиях заболевания отдых с изменением физической активности и ограничением нагрузок на позвоночник уменьшает выраженность симптоматики и возвращает больных к нормальной жизни.
Существуют различные виды фармацевтических средств, которые помогают пациентам избавиться от боли в пояснице, онемения и жжения в нижней конечности и в целом улучшить общее самочувствие. Эти препараты оказывают положительное воздействие на метаболические процессы в нервной и мышечной ткани, устраняют неприятные симптомы, расслабляют напряженную мышцу.

Неврологи назначают больным:

блокада грушевидной мышцы
В запущенных случаях, когда обезболивающие и противовоспалительные препараты не помогают больному, в грушевидную мышцу вводят ботокс. Развивается полный паралич мышечных волокон, и боль проходит. Эффективность препарата постепенно снижается, и через несколько месяцев мучительные проявления синдрома появятся вновь.
Физиотерапия включает множество эффективных методик, устраняющих боль и снимающих воспаление. Они усиливают и закрепляют лечебное воздействие препаратов, позволяют избежать затяжного течения болезни и приема чрезмерно больших доз лекарств. К ним относятся:

- Ударно-волновое воздействие,
- Массаж,
- Вакуумная терапия,
- Мануальная терапия,
- Иглорефлексотерапия,
- Лазерная акупунктура,
- УВЧ,
- Парафиновые аппликации,
- Ультразвуковое воздействие,
- Электрофорез,
- Магнитотерапия.
ЛФК — упражнения, направленные на снятие напряжения с пораженной мышцы, высвобождение защемленного нерва и восстановление кровообращения в тазовой области. В комплексе с лекарствами и физиотерапевтическим воздействием лечебная физкультура дает наилучшие результаты, сокращая период лечения. Все упражнения должны выполняться регулярно. Это основное условия для достижения цели.
Кинезотейпирование — лечебная методика, основанная на использовании фиксирующих лент, которые накладывают на пораженное место. Эта процедура расслабляет мышечные волокна, улучшает кровоснабжение пораженной зоны и устраняет болевой синдром. При этом полностью сохраняется подвижность больного.
Лечение синдрома в домашних условиях многие пациенты дополняют народными средствами, которые порой дают хороший результат в борьбе с болью и воспалением. К средствам народной медицины, наиболее эффективным в отношении данной патологии, относятся растирки различного состава и отвары лекарственных трав для приема внутрь. Для наружного применения используют тройной одеколон, спиртовую настойку боярышника, валерианы, красного перца, конского каштана. Эти средства используют для растирания больной мышцы или компрессов. Отвар календулы, чабреца и калины принимают в течение дня перед каждым приемом пищи. Использование средств нетрадиционной терапии должно быть одобрено лечащим врачом.
Если причиной синдрома является опухоль, межпозвоночная грыжа, травма, показано хирургическое лечение, направленное на их устранение. Хирурги рассекают мышечные волокна и удаляют часть нервного ствола. Подобная операция показана при отсутствии эффекта от проводимой консервативной терапии, а также при наличии у больного грубого пареза стопы. Эффективность оперативного вмешательства составляет 80-85%. Возможно рецидивирование синдрома.
Профилактика
Мероприятия, предупреждающие развитие СГМ:
- Частые и долгие прогулки на свежем воздухе,
- Регулярные занятия гимнастикой,
- Защита поясницы от переохлаждений и травм,
- Правильное питание,
- Периодическое посещение массажиста,
- Ведение здорового образа жизни без вредных привычек,
- Полноценный сон,
- Исключение физического перенапряжения.
При появлении боли в спине следует обратиться к неврологу, чтобы не усугубить течение заболевания. При отсутствии своевременного и корректного лечения возможно развитие опасных осложнений, например, стойкого пареза стопы.
СГМ — опасное заболевание, ухудшающее качество жизни больных и нередко приводящее к инвалидизации. Комплексная терапия синдрома, подобранная правильно и проведенная вовремя, делает его прогноз благоприятным.
Видео: врач о синдроме грушевидной мышцы
Грушевидная мышца расположена внутри полости малого таза, проходит под ягодичной мышцей и над седалищным нервом. Отвечает за удержание колена и стопы развернутыми вперед при ходьбе, принимает участие в отведении бедра наружу. Если мышца возбуждена, она сдавливает ствол седалищного нерва. Возникает боль в ягодице, которая отдает в зону паха и в ногу. Кроме того, могут сдавливаться крестцовые, ягодичные, половые нервы. Нарушается кровоснабжение. Причины боли в грушевидной мышце, как и симптомы патологии, могут быть разными. Важно вовремя обратиться к врачу, который поставит диагноз и назначит лечение.
Почему возникает боль в грушевидной мышце
Спазм грушевидной мышцы может возникнуть от ее перенапряжения или воспаления. Первичные причины связаны с воздействием на эту мышцу. К ним относятся:
- травмы в области ягодиц;
- растяжение или чрезмерное напряжение в результате длительного пребывания в однообразной неудобной позе или во время физических нагрузок;
- воспаление грушевидной мышцы – миозит;
- инъекция, если игла задела корешок нерва;
- сильное переохлаждение.
Вторичные причины связаны с патологиями позвоночника, органов крестцового отдела и малого таза: дискогенный пояснично-крестцовый радикулит, воспалительные и застойные процессы органов малого таза, остеохондроз в пояснично-крестцовой области, гинекологические заболевания.
Вторичные причины синдрома специалисты выявляют у более 80% пациентов.
Как проявляется болевой синдром

Признаки синдрома могут быть:
- локальными: связанные со спазмом или воспалением самой ГМ;
- результатом сдавливания седалищного нерва;
- результатом компрессии артерий и сосудов.
Локальные симптомы: тянущая, ноющая боль в области ягодицы, которая распространяется вниз по задней поверхности бедра, голени и стопы. Болезненность усиливается во время длительной ходьбы, при подъеме по лестнице, после долгого сидения или стояния, при наклоне и приседании. Проявление боли уменьшается в положении лежа или сидя с разведенными ногами. Другие мышцы тазового дна тоже напряжены. Возможны судороги.
В состоянии полного расслабления ягодичной области можно прощупать уплотненную грушевидную мышцу. Если на нее надавить, возникает резкая боль (симптом Бонне-Бобровниковой). Постукивание в районе мышцы провоцирует боль на задней поверхности ноги (симптом Виленкина).
При ущемлении седалищного нерва и компрессии сосудов в подгрушевидном пространстве пациент ощущает боли тупого характера, которые сопровождаются чувством одеревенения, жжения или покалывания по ходу нерва. Усиление этих симптомов могут спровоцировать тепло, стрессовые ситуации, резкая смена погоды.
Компрессия сосудов седалищного нерва и сдавливание ягодичной артерии вызывает резкий спазм сосудов ноги, человек начинает хромать. Чтобы продолжить движение, больному необходимо присесть или полежать. Кожа на ноге бледнеет, пальцы немеют.
Синдром грушевидной мышцы почти всегда сопровождают легкие сфинктерные нарушения: неприятные ощущения в процессе дефекации, перед началом мочеиспускания возникает небольшая пауза.
Диагностика
Проводит диагностику и лечит синдром ГМ врач-невролог. Доктор выясняет у пациента характер болевых ощущений и их изменений в зависимости от положения тела, выявляет возможные причины, которые привели к развитию синдрома: диагностированные заболевания позвоночника, крестцового отдела и малого таза, травмы, состояние перенапряжения, переохлаждения.
После беседы врач проводит медицинский осмотр: отмечает особенности походки, осанки, проверяет наличие болевых ощущений в разных положениях тела.
Чтобы определить место уплотнения тканей, оценить чувствительность, мышечную силу и выраженность рефлексов врач проводит мануальные тесты.
Один из методов подтверждения диагноза синдрома грушевидной мышцы — введение раствора анестетика непосредственно в мышцу. Эта процедура проводится под контролем рентгена или компьютерной томографии. Если после укола боль исчезает, делают вывод о наличии синдрома.
При подозрении на то, что синдром ГМ является сопутствующим какому-либо заболеванию, назначается радиографическое исследование: рентгенография, магнитно-резонансная или компьютерная томография.
Лечение синдрома грушевидной мышцы
Лечение СГМ – консервативное, комплексное. Хирургические методы применяются в редких случаях: например, операция необходима, если синдром вызван межпозвоночной грыжей.
В острой стадии синдрома сначала нужно снять болевой синдром и спазм грушевидного мускула.
Чтобы блокировать боль и снять воспаление, врач назначает противовоспалительные нестероидные препараты – ПВНП. При сильных болях противовоспалительные средства дополняют анальгетиками.
Для снятия напряженности мышц прописывают спазмолитики. Если они не помогают, специалист назначает курс миорелаксантов.
Когда пациента беспокоит очень сильная боль в грушевидной мышце, проводят новокаиновую или лидокаиновую блокаду — брюшко грушевидной мышцы обкалывают раствором анестетика.
Медикаментозное лечение должно сочетаться с методами физиотерапии:
- электрофорез: лекарственные вещества вводятся больному через кожу с помощью гальванического тока;
- фонофорез: введение в организм активных лекарственных веществ при помощи ультразвуковых колебаний;
- магнито-лазерная терапия: сочетание лазерных волн и магнитного поля помогает снять отек и воспаление, повышает защитные силы организма;
- УВЧ-терапия: электромагнитные поля ультравысокой частоты с помощью специального оборудования проникают в ткани и органы человека и способствуют снижению боли, воспаления, отеков, стимуляции кровообращения;
- амплипульс терапия: воздействие на участки тела синусоидальными моделированными токами, которые способствуют обезболивающему, противовоспалительному, рассасывающему, противоотечному процессу.
На ранних стадиях болезни может быть эффективен лечебный массаж пояснично-ягодичной области. Процедуру должен проводить специалист.
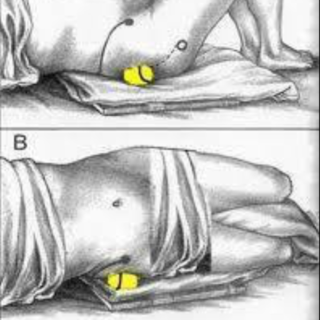
В домашних условиях спазм в мышцах поможет снять теннисный мячик. Массируйте им болезненную область медленными и плавными круговыми движениями.
При синдроме ГМ необходимо выполнять комплекс упражнений лечебной физкультуры. Мягкое растяжение зажатой мышцы поможет ей расслабиться, улучшится кровообращение в районе защемления седалищного нерва. На каждом этапе лечения физиотерапевт подберет упражнения индивидуально, с учетом возраста, веса, физической формы.
Правила выполнения упражнений:
- не делайте гимнастику при больных коленях и тазобедренных суставах, после операций, при которых запрещены физические упражнения, при беременности;
- выполняйте упражнения медленно, плавно, не доводите движения до боли;
- дышите носом, спокойно, без задержек;
- занимайтесь, при возможности, 3 раза в день, минимум – 5 раз в неделю;
- каждое упражнение выполняйте в течение 30 секунд и повторяйте от трех до пяти раз;
- перед гимнастикой обязательно проведите разминку в течение 10 минут: это могут быть любые движения в тазобедренных суставах и пояснице в положении стоя, сидя, лежа, которые не доставляют болезненных ощущений.
- Лежа на спине, согните ноги в коленях, стопы — на ширине плеч. Медленно сводите и разводите колени.
- В том же положении соедините стопы и колени. Наклоняйте колени в одну, затем в другую сторону.
- Встаньте на четвереньки. Отведите больную ногу в сторону и аккуратно выпрямите. Верните ногу в исходное положение. Повторите эти движения другой ногой.
- Сядьте на стул так, чтобы бедро и голень образовали угол 90°, и положите больную ногу на здоровое колено. Медленно наклонитесь к ноге, лежащей сверху. Повторите от пяти до десяти раз, затем поменяйте ногу.
Когда состояние улучшится, периодически нескольких минут посидите, положив ногу на ногу. Упражнения можно выполнять в профилактических целях для укрепления мышц таза.
Профилактические меры

Чтобы избежать спазмов, защемления нерва и боли в области грушевидной мышцы, следуйте профилактическим рекомендациям:
- Любое заболевание лечится быстрее на начальной стадии развития. Регулярно проходите профилактическое медицинское обследование организма.
- Берегите позвоночник: поддерживайте прямую осанку. Нe поднимайте тяжести резко из наклонного положения. Хорошо укрепляет позвоночник и мышцы спины плавание.
- Если вы занимаетесь спортом, проводите разминку перед занятиями и растяжку после тренировок. Контролируйте свои движения и не перенапрягайте мышцы чрезмерно. Избегайте физических упражнений, которые вызывают болевые ощущения.
- Не переохлаждайтесь.
- Не сидите и не лежите долго в положении, оказывающем излишнее давление на ягодицы. Если работа сидячая, делайте перерывы с упражнениями на разминку мышц: походите, сделайте несколько наклонов.
- Своевременно лечите полученные травмы.
Также профилактика включает соблюдение правил здорового питания, режима сна и отдыха. Переутомление и нервное напряжение негативно сказываются на работе всех органов и систем.
Читайте также:


