Болезнь хаглунда или экзостоз пяточной кости
Болезнь Хаглунда характеризуется наростом на пятке, который локализуется выше ахиллова сухожилия. Название патология получила в честь шведского ортопеда Патрика Хаглунда, который в 1928 году впервые исследовал пяточный экзостоз.
Деформация Хаглунда достаточно распространенный патологический процесс с болями в заднем участке пяточной кости. Симптоматика имеет схожесть с ревматоидным артритом, бурситом ахиллова сухожилия. При диагностических мероприятиях доктора внимательно изучают результаты снимков и анализов, ставят точное заключение, после чего назначают грамотную терапию.

Анатомия и причины появления деформации
С уроков анатомии известно строение заднего отдела ступни. Стопа имеет:
- пяточную кость;
- ахиллово сухожилие, которое прикреплено к костному фрагменту;
- мягкотканый мешочек (бурса).
Жидкостная сумка расположена между костью и сухожилием. Она отвечает за гладкое скольжение без препятствий.
Как только на пяте образуется нарост, доктора не исключают развитие бурсита, при котором активизирует воздействие на пяту воспалительный процесс. Происходит раздражение мягких тканевых зон, находящихся рядом с бугорком.
Болезнь Хаглунда развивается по ряду причин. Среди наиболее распространенных факторов доктора считают:
- Анатомическую особенность – высокий свод стопы. У многих пациентов деформация провоцирует проявление симптомов заболевания пятки. Костный фрагмент стопы имеет наклон назад, при этом сухожилие больше трется об бугор ступни. Со временем здоровая пята изменяется в размерах, приобретая характерные признаки синдрома Хаглунда. Происходит патология на фоне постоянного раздражения в зоне задней стороны пяточной кости, воспаления в синовиальной сумке, сухожилии.
- Не исключают причину развития недуга — ригидность Ахилла, при котором сухожилие сильно трется об бугор пяты. Его эластичность, не выполняя полного функционала, уменьшает давление на бурсу.
- Наличие у пациента плосковальгусного изменения ступни, варуса пяточной кости. Патологии способны деформировать биомеханику ступни, увеличивая давление на кость пяты ахилловым сухожилием. На фоне процесса кость становится больше, проявляются воспалительные патологии, образуется нарост.
Болезнь Хаглунда имеет простое происхождение. Постоянное трение ахиллова сухожилия образует воспалительный процесс бурсы. Недуг может бессимптомно протекать несколько месяцев, медленно формируя хрящевой бугорок на пяте.
Важно знать, что появление хряща является защитной реакцией на раздражение. Организм защищается от раздражителей, улучшая биомеханику, но делает это медленней обычного, что и приводит к появлению наростов. Сначала образования могут быть незаметными. Спустя время они являются провокаторами боли, эстетического и психологического дискомфорта.
Исследуя патологический процесс, специалистами доказано, что основными причинами заболевания у людей без анатомических изменений стоп является:
- лишний вес, ожирение;
- деятельность, которая требует длительного пребывания в положении стоя;
- неудобная обувь.
Не исключают версию развития болезни – наследственность. По статистике многие дети, родители которых имели болезнь Хаглунда, со временем являются пациентами с данным диагнозом.
Симптомы
Болезнь Хаглунда выражает симптомы в зависимости от тяжести и степени патологических процессов. Для пациентов с деформациями стоп доктора рекомендуют проводить профилактические обследования, чтобы выявить экзостоз пяточной кости на ранних этапах развития. Основными клиническими проявлениями являются:
- Визуальные изменения пятки, она значительно увеличивается в размерах.
- Воспаления, возле появившегося нароста, провоцируют покраснения кожных покровов.
- На красных участках кожи могут появляться посинения.
- Постоянные трения являются провокаторами отека.
- На заднем участке пяты появляется водяной пузырь.
- Нарост может не иметь образованного хряща. Часто он бывает мягким при пальпации.
Продолжительное давление на суставную сумку развивает воспаление данного сегмента. Воспалительные процессы не всегда способствуют образованию наростов, иногда они становятся основной причиной появления ретрокальканеального бурсита.

Лечение
При диагнозе деформация Хаглунда доктора рекомендуют комплексные меры терапии. Лечение предусматривает консервативные методики. В тяжелых и запущенных случаях не исключают хирургические манипуляции. Если пациент обратился к врачу на ранних стадиях развития болезни, практикуют способы купирования симптоматики народными средствами.
Терапия зависит от тяжести заболевания, анатомических особенностей ступни, возраста пациента. Важно выполнять все назначения доктора, своевременно проводить манипуляции, следовать советам опытных специалистов.
По статистике большая часть пациентов приходят к доктору во время острого воспаления на пяточном сегменте. Воспалительный процесс является основным клиническим признаком синдрома Хаглунда. Терапия в данной ситуации направлена на избавление от воспаления. Доктора советуют:
- Подобрать удобную обувку, чтобы минимизировать сильное трение свода пяточной зоны.
- При активизации воспаления запрещено носить обувь с закрытыми задниками. Лучше приобрести удобные шлепанцы, сандалии.
- Рекомендуют применять ледяные компрессы. Они помогают купировать острую боль, избавляют от активизации воспаления, снимают отечность. Компрессы разрешено прикладывать на 10-15 минут до 5 раз в день. Для манипуляции практичней всего использовать кубики льда, обмотав их тканевым отрезом. Можно прикладывать бутылку с холодной водой, делать компрессы смоченной в холодной жидкости тканью. Процедура не должна вызывать усиливающих болевых атак, пощипывания, раздражения.
- Сильные приступы боли купируют употреблением обезболивающих препаратов. В данном случае советуют использовать болеутоляющие мази, заслужившие доверие многих пациентов. Назначают Траумель, Долобене, Вольтарен.
- Тяжелое протекание патологии требует назначения инъекций.
При комплексном лечении специалисты практикуют физиотерапевтические манипуляции. Доктора направляют пациентов на ударно-волновые процедуры, лазеротерапию, магнитотерапию.
Снижает нагрузку на сухожилие ортез голеностопного сустава. При его применении с иными способами терапии заболевание отступает за короткий период времени.

Нетрадиционные методики народной медицины используются издавна. Эффективны они на ранних этапах образования бугорка.
Наши предки передавали поколениями знания, избавляющие от деформации ступни. Современная медицина пользуется советами известных знахарей. Важно перед манипуляцией проконсультироваться с доктором, и понимать, что только народные средства не всегда могут самостоятельно побороть патологию, их применяют в комплексе с медикаментами, физиотерапией.
Для лечения образовавшейся шишки используют йод. Средством можно мазать нарост. Эффективно избавляет от новообразования в первые дни компресс с добавлением раствора. Он снимает болевые приступы, не дает развиваться воспалению. Для манипуляции бугорок изначально намазывают хозяйственным мылом. После пораженный участок промывают теплой водой, насухо вытирают и рисуют йодную сетку. Такую же процедуру можно провести, заменив мыло камфорным маслом.
При выявлении шишки можно использовать картофель, который эффективно воздействует на образовавшиеся наросты. Часто применяют сырой овощ, натерев его на терке, делают компресс кашицей. Еще один вариант применения картофеля:
- овощ очищают от кожуры;
- кожуру отваривают 15-20 минут;
- в отваре советуют парить ноги перед сном.
Проводя процедуру надо помнить о мерах осторожности. Вода должна быть не выше 40 градусов. Как только она остывает, можно подливать горячий отвар, продолжая манипуляцию до 15 минут. Запрещено парить ноги при повышении температуры тела, плохом самочувствии.
Наблюдая на стопе новообразования надо вспомнить о целебных свойствах прополиса. Средство имеет антибактериальное, обезболивающее действие на пораженный участок стопы. Небольшой шарик прополиса разминают в руке до мягкой консистенции и натирают им пострадавшую пяту. Процедура эффективна при систематическом выполнении 1 раз в день не меньше двух недель.
Советуют делать компрессы. Для их приготовления понадобится:
- 0,5 лимона;
- 25 капель йода;
- 2 таблетки аспирина.
Аспирин растирают, добавляют сок лимона до образования однородной кашицы, после додают йод. Смесь накладывают на поврежденную зону, покрывая пленкой. Далее компресс фиксируют бинтом и держат 20-30 минут. Для результативности проводят манипуляцию три дня подряд 1 раз в сутки. После 2-3 дней перерыва процедуру можно повторить.

Операция проводится в случае неэффективности консервативного лечения. Хирургическая процедура заключается в удалении части пяточной кости. Перед манипуляцией пациенту вводят общий наркоз. Доктор долотом или пилой отсекает поврежденный сегмент костной ткани, которая провоцирует симптомы недуга. Обязательно удаляется воспаленная синовиальная сумка, чтобы патология не возобновила воздействие на пяту.
После операции с открытым доступом возможна высокая чувствительность послеоперационного рубца. Кожа имеет неэстетический вид, что часто вызывает психологические переживания у больного. Еще одним негативным следствием операции является долгий период реабилитации, при котором пациент не может иметь чувство комфорта в обуви с закрытым задиком.
Важно знать серьезные последствия хирургического вмешательства. Доктора при тяжелом протекании недуга запущенной формы не исключают повреждения ахиллова сухожилия, перелома пяточной кости.
По статистике каждый третий пострадавший сталкивается с длительными заживлениями образовавшейся раны. Часто прооперированный сегмент склонен к нагноениям. Иногда швы способны расходиться.
Обычно швы снимаются через десять дней. Если появляются осложнения, избавляют пациента от швов не быстрее, нежели через 14-16 дней. В современной хирургии часто используют материал, который по истечению 10 дней сам рассасывается. В данном случае снимать швы не потребуется.

Менее опасна для пациента малоинвазивная процедура. При эндоскопии образуется небольшая раневая зона, которая быстро заживает. Пациент за короткий период времени восстанавливает пораженный сегмент и приступает к нормальной трудовой деятельности. Эндоскопическое вмешательство часто применяют для профессиональных спортсменов, которые вынуждены за короткий период времени вернуться к занятиям и соревнованиям.
Манипуляцию проводят под местным или общим наркозом. Больного располагают на операционном столе в позицию на живот, чтобы пята была в распоряжении докторов. Ступня обязательно фиксируется. Ее положение должно быть в умеренно согнутом состоянии подошвы.
Доктор маркером отмечает на кожном участке проекцию ахиллова сухожилия, пяточной стопы, медиальный и латеральный порт. Сзади пятки делает отверстие троакаром. Операция проводится с использованием артоскопа. По медиальному порту проводится шейвер. Его насадка помогает устранить бурсу. После удаления улучшается обзор костных тканей. Доктора визуально изучают пяту, убирая фиброзные наросты, надкостницу.
Операция проводится быстро и крайне осторожно. Резектор расположен в сторону пяты, чтобы при вынужденном неосторожном движении не травмировать ахиллово сухожилие. Поверхность костного сегмента мягкая, что позволяет провести процедуру удаления образований без сложностей и нежелательных последствий. После удаления край кости закругляют, заглаживают.
Доктора после операционного вмешательства следят, чтобы в поврежденном месте не осталась костная стружка, которая способна вызывать воспалительный процесс. Операционное поле тщательно промывается специальными растворами.
Диагностика деформации Хаглунда
Задача доктора своевременно выявить развитие патологического процесса. Чтобы диагностика была точной, применяются мероприятия:
- Рентген. Это первая процедура, без которой доктор не может прогнозировать верный диагноз и назначать грамотное лечение. Фото рентгена позволяют изучить структуру новообразования.
- МРТ. Назначается в случае, если рентгенография подтвердила отсутствие в бугорке костной составляющей. Процедура помогает изучить слизистую сумки, показывает состояние мягких тканей ступни, ахиллова сухожилия.
Дополнительно назначают магнитно-резонансную томографию. По результатам исследований доктора диагностируют степень, форму, тяжесть патологии.

Реабилитация
В послеоперационный период пациенты чаще всего передвигаются самостоятельно. Доктора настоятельно рекомендуют минимизировать нагрузку на поврежденную пятку. Иногда советуют пользоваться костылями.
Специалисты обязательно назначают антибактериальную терапию, прописывают обезболивающие медикаментозные препараты. Ежедневно делают перевязки и направляют пациентов на физиотерапевтические процедуры для быстрого восстановления кожных покровов. При открытом операционном вмешательстве период реабилитации длится дольше трех месяцев. Эндоскопия требует восстановления в течение 5 недель.
Профилактика
Профилактические мероприятия зависят от предрасполагающих для развития патологии факторов. При наличии плоскостопия ортопеды советуют носить ортопедические стельки. Когда у человека высокий свод, следует отказаться от обуви на шпильках. Женщинам советуют подбирать обувку с каблуком не выше 4 сантиметров. При неправильной анатомии кости голени советуют не игнорировать хирургическую пластику.
Когда воспалительный процесс не провоцирует дискомфорта, болевых приступов, можно практиковать народные методики по уходу за кожными зонами стопы. Советуют проводить косметические процедуры для удаления загрубелой кожи в домашних условиях или же салонах красоты. При первых непонятных симптомах следует обязательно посетить доктора, во избежание развития сложных заболеваний с нежелательными осложнениями.

Мойсов Адонис Александрович
Хирург-ортопед, врач высшей категории
Москва, ул. Дмитрия Ульянова 6, корп. 1, метро "Академическая"
Москва, ул. Арцимовича, 9 корп. 1, метро "Коньково"
Москва, ул. Берзарина 17 корп. 2, метро "Октябрьское поле"
Образование:
В 2009 году окончил Ярославскую Государственную Медицинскую Академию по специальности "лечебное дело".
С 2009 по 2011 г. проходил клиническую ординатуру по травматологии и ортопедии на базе клинической больницы скорой медицинской помощи им. Н.В. Соловьева в г. Ярославле.
С 2011 по 2012 г. работал врачом травматологом-ортопедом в больнице скорой помощи №2 г. Ростова-на-Дону.
В настоящее время работает в клинике г. Москва.
Стажировки:
2012 год – обучающий курс по Хирургии стопы, Париж (Франция). Коррекция деформаций переднего отдела стопы, миниинвазивные операции при подошвенном фасциите (пяточной шпоре).
Ноябрь 2014г. - Повышение квалификации "Применение артроскопии в травматологии и ортопедии"
Научные и практические интересы: хирургия стопы и хирургия кисти .
Остеофит пяточной кости
Остеофит (костный нарост), который появляется на задней части пяточной кости немного выше места прикрепления ахиллова сухожилия, носит название деформация Хаглунда, по имени автора, впервые описавшего данное заболевание. Болезнь Хаглунда является достаточно распространенной причиной заднепяточной боли. Клинический диагноз синдрома чаще всего путают с бурситом ахиллова сухожилия и ревматоидным артритом, так как клиническая картина довольно схожа у этих патологий. Симптомы см. ниже.
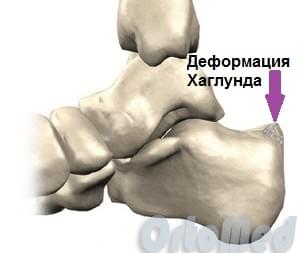
Анатомия пяточной области
Патогенез деформации Хаглунда
Во время постоянного трения ахиллова сухожилия начинается воспаление слизистой сумки. Это хроническое многомесячное воздействие передаётся заднепяточному бугру и медленно начинается образовываться патологический хрящ, изменённые, зачастую с острыми шипами. Это можно увидеть даже на рентгенограмме. Образование этого хряща происходит ввиду защитной реакции организма. Желании укрепить зону постоянного раздражения и улучшить скольжение сухожилия. Но, к сожалению, патологический хрящ на это не способен. Получается замкнутый круг.
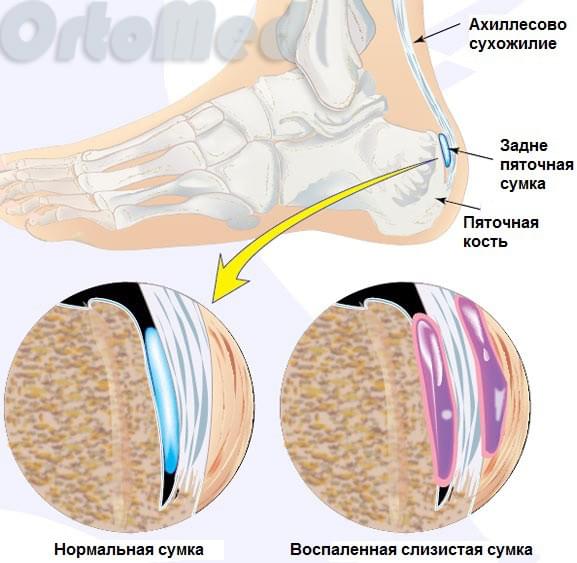
Давление на сумку и ахиллово сухожилие ещё больше увеличивается, что усиливает воспаление, боль и отек. Воспаление слизистой сумки и ахиллова сухожилия без костной деформации называется ахиллобурсит (заднепяточный бурсит). Как правило бурсит предшествует деформации Хаглунда.
Причины деформации Хаглунда
- Высокий свод стопы может способствовать деформации Хаглунда, так как у человека с высокими сводами, пяточной кости наклонена кзади и ахиллово сухожилие сильнее трется о нормальный пяточный бугор, вызывая его увеличение. В конце концов, за счет этого постоянного раздражения, сумка и сухожилие воспаляются.
- Ригидность (уменьшение эластичности) ахиллова сухожилия может также увеличивать риск деформации Хаглунда, так как оно сильнее трется о пяточный бугор. В противоположность этому, сухожилие, которое является более гибким, приводит к уменьшению давления на заднепяточную слизистую сумку.
- Плосковальгусная деформация стопы или варусное отклонение пяточной кости – меняет биомеханику движения стопы и увеличивает давление ахиллова сухожилия на пяточную кость, запуская этот патологический механизм.
Симптомы деформации Хаглунда
Сама деформация Хаглунда может протекать без болевой и воспалительной симптоматики. Отмечается лишь патологический экзостоз (шишка на пятке) на задней поверхности пятки. Деформация обычно не вызывает никаких проблем с функцией стопы. Но в большинстве случаев деформация сопровождается воспалением слизистой сумки и оболочки сухожилия, отеком. Тогда пациенты испытывают боль при ходьбе, а иногда и в покое.
Синдром может проявиться как на одной, так и на обеих стопах.
Признаки и симптомы деформации Хаглунда включают в себя:
- Заметная шишка на задней поверхности пятки;
- Боли в области, ахиллова сухожилия;
- Отек, мозоли на задней части пяточной области;
Именно боль заставляет пациента обратиться к врачу.
Диагностика деформации Хаглунда
Диагностика начинается с опроса пациента и детального физикального обследования. Обязательно нужно посмотреть на пятки сзади, чтобы убедиться, что нет варусной деформаций пятки (пятка направлена внутрь).
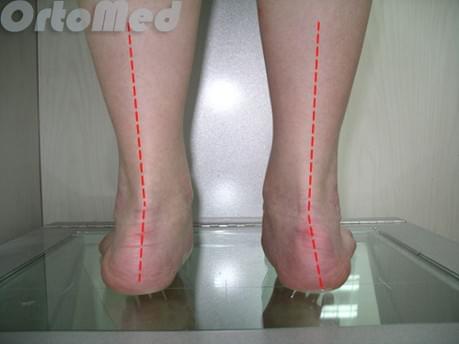
В случае варусного отклонения пяточной кости применяют определенную методику операции – корригирующую остеотомию. Стандартные методы операции не исключат возможность рецидива (повтора заболевания). Обычно диагноз очевиден без дополнительных методов диагностики. Но обязательно выполняются рентгенограммы, для исключения других причин боли в пятке.
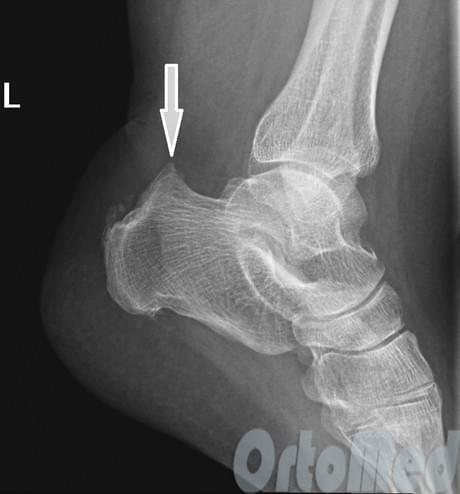
В спорных ситуациях прибегают к магнитно-резонансной томографии (МРТ), чтобы исключить похожее по симптомам заболевание ахиллотендинит. Например, после травм ахиллова сухожилия, появляется плотный рубец (в виде шишки) в месте повреждения и, как правило, он болезненный. Его можно спутать с деформацией Хаглунда, в случае, если пациент не помнит момент травмы.
Лечение деформации Хаглунда
Лечение деформации Хаглунда можно разделить на консервативное и хирургическое. В подавляющем большинстве случаев, лечение начинается с консервативных методик. Операция обычно выполняется, когда консервативное лечение безрезультатно и остается болевой синдром.
Консервативное лечение
Если болезнь Хаглунда сопровождается болевым синдромом, то первым делом необходимо снять воспаление с пораженной слизистой сумки и ахиллова сухожилия:
- В период обострения носить обувь с мягким задником либо без задника (сабо);
- Местное использование противовоспалительных обезболивающих мазей (например: долобене гель, вольтарен, траумель);
- Прием нестероидных противовоспалительных препаратов (например: кетонал, нурофен, найз);
- Физиотерапевтические методы: магнитотерапия, лазеротерапия, ударно-волновая терапия (УВТ)
- Ношение ортеза голеностопного сустава, ограничивающего движения.
Эти простые и широкодоступные методы позволят Вам вернуться к нормальной ходьбе как можно скорее.
Не рекомендуем выполнять инъекции гормональныХ противовоспалительных препаратов, в частности Дипроспана в зону воспаления, так как это многократно увеличивает риск разрыва сухожилия.
Хирургическое лечение
При неэффективности консервативных методов лечения деформации Хаглунда, выполняют оперативное лечение различными методиками, которые зависят от формы и степени деформации. Целью большинства операций является удаление костного экзостоза задней части пятки, чтобы устранить давление на слизистую сумку и ахиллово сухожилие. Воспаленные, отекшие ткани примут нормальный объем, когда давление будет устранено.
Если в клинической картине преобладает боль, отек, воспаление щаднепяточных структур, то в дополнение к резекции (спиливанию) экзостоза, удаляют слизистую сумку. Так как она будет сохранять боль даже после операции.
Удаление экзостоза (шпоры) пяточной кости. Эта операция может проводится под проводниковой или местной анестезией открытым традиционным способом через небольшой (4-5 см) разрез кнаружи от ахиллова сухожилия, либо миниинвазивно через 2 разреза по 5 мм с помощью видео эндоскопической техники.
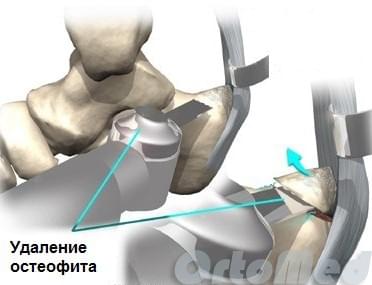
Во время операции ахиллово сухожилие инструментами отодвигается медиально (кнутри), чтобы исключить вероятность его повреждения. Далее экзостоз спиливается медицинской пилой. Острые края зачищают врезой с боковой заточкой. При необходимости иссекается слизистая сумка. Рана зашивается и накладывается стерильная повязка.
Как правило пациенты первую неделю передвигаются в ортезе, для уменьшения подвижности стопы а следовательно, отека, боли, гематомы.
Клиновидная остеотомия пяточной кости.
Данная методика оперативного лечения синдрома Хаглунда применяется, если у пациента высокий свод стопы и как следствие угол пяточной кости больше. Из это следует, что давление заднепяточного бугра на ахиллово сухожилие будет больше. Для этого хирург во время операции выпиливает клин в заднем отделе пяточной кости и фиксирует титановыми винтами, как показано на схеме. Тем самым происходит относительное уменьшение угла и бугор уже не оказывает сильного давления на сухожилие.
Корригирующая остеотомия пяточной кости.
Это третий вид операции - устранение варусного отклонения пяточной кости.
После операции
Как правило, первую неделю после операции при деформации Хугланда пациенты передвигаются самостоятельно, ограничивпя нагрузку на оперированную ногу, но иногда требуются костыли. В раннем послеоперационном периоде назначаются протиовоспалительные обезболивающие препараты, антибиотики. Проводятся перевязки до заживления раны. Физиотерапия может выполняться уже с первых суток после операции. Эти методы позволяют уменьшить отек и болевой синдром после операции. В основном назначают 10 сеансов магнитотерапии, лазеротерапии. Швы, как правило, снимают на 10 - 14 день. Иногда шов выпоняют внутрикожно рассасывающимися нитками. В таком случае ничего снимать не нужно. Полная реабилитация проходит за 4-6 недель при первом типе операции (удаление экзомтоза). При осталтных двух типаХ операции восстановление может занять 2-3 месяца. Пока срастается пяточная кость.
Профилактика деформации Хугланда
- Ношение обуви с мягким задником.
- Использование обуви с каблуком 2-4 см при высоком своде стопы.
- При плоскостопии или плосковальгусной деформации необходимо повседневное ношение индивидуальных ортопедических стелек.
Не занимайтесь самолечением!
Определиться с диагнозом и назначить правильное лечение может только врач. Если у Вас возникли вопросы, можете позвонить по телефону или задать вопрос по электронной почте.
Одной из разновидностей остеохондропатии является деформация Хаглунда, которая обусловлена окостенением апофиза пяточной кости. Своему сложному строению ахиллово сухожилие обязано размерам – оно считается самым объемным. В месте его фиксации к пяточной кости отмечается пространство, которое состоит из своеобразной смазки, благодаря которой во время движения не стирается костная структура.
Под воздействием негативных факторов на пятке формируется нарост, образующий, так называемую, шпору. Деформация Хаглунда представляет серьезную проблему для привычной жизнедеятельности человека.
В чем суть патологии?
Клиническая картина заболевания имеет сходства с воспалением ахиллова сухожилия и ревматоидным артритом, поэтому болезнь Хаглунда или Хаглунда – Шинца нередко путают с данными патологиями.

Под деформацией Хаглунда современная ортопедия подразумевает развитие стойкого болевого синдрома с локализацией на участке заднего свода пяточной кости. Визуальный осмотр выявляет в данной области костный выступ.
Причины и механизм возникновения деформации

Функция пяточного сухожилия – осуществление сгибания стопы. Систематическая активная нагрузка провоцирует развитие воспаления, которое, в свою очередь, ведет к формированию нароста из костной структуры.
Данная патология не отличается перечнем специфических причин появления и считается генетическим нарушением.
Выделяют следующие факторы, которые способствуют ускорению образования патологического очага:
- Нарушения строения ступней (косолапость, плоскостопие). Заболевание тяжело диагностировать, особенно при заваливании стоп внутрь. У пациентов с плоскостопием болезнь прогрессирует на обеих конечностях. Зачастую лечебные мероприятия начинаются при достижении наростом ощутимых размеров и возникновении дискомфорта во время ходьбы.
- Завышенный свод стопы. Подобное строение увеличивает нагрузку на нижние конечности, создавая условия для развития воспаления.
- Вальгусная деформация стоп. Заболевание характеризуется нарушением биомеханики движений стоп и последующего нарастания давления сухожилия на пяточную кость.
- Низкая эластичность сухожилия. Влияние внешних факторов обуславливает воспаление синовиальной сумки, а постоянная нагрузка не позволяет восстановиться сухожилию.
- Ношение неправильно подобранной обуви. Длительное использование обуви с высоким задником препятствует питанию тканей, провоцируя воспаление. В результате формируется нарост.
![]()
При генетической предрасположенности болезнь Хаглунда возникает у детей на этапе развития и укрепления скелетной структуры. Современные методы лечебного воздействия гарантируют прерывание роста шпоры и предотвращают отрицательное влияние на сухожилие в последующем.
Патологические проявления
Изменение структуры пяточного бугра иногда протекает при отсутствии воспалительного процесса и болевых ощущений. Врачебный осмотр выявляет исключительно патологический экзостоз, который напоминает шишку на задней части пяточной кости.
Деформация встречается двух типов:
- Невоспаленный костный выступ;
- Поражение тканей с воспалением в синовиальной сумке и сухожилии.
В ряде случаев пациент испытывает болевые ощущения и в состоянии покоя. Клиника деформации Хаглунда отличается наличием таких симптомов, как:
- Образование костного выступа на поверхности пятки сзади;
- Отечность и появление мозолей на пяточной кости;
- Усиление болевого синдрома при ходьбе или в расслабленном состоянии.
![]()
Традиционно, до появления сильной болезненности пациенты не планируют посещение врача.
Диагностика
Для постановки диагноза необходимо проведение врачебного осмотра и анализа анамнестических характеристик. Заболевания пяточной кости различны, также, как их лечение, поэтому следует провести ряд инструментальных исследований:
- Магнитно – резонансная томография, позволяющая оценить характер изменений костной структуры;
- Компьютерная томография;
- Рентгенодиагностика, выявляющая костный выступ и патологическую деформацию стопы.
Методы лечения
Терапевтическое воздействие направлено на уменьшение воспаления, избавление пациента от боли в нижних конечностях и дискомфорта при движении. Чаще всего лечение ограничено консервативным подходом, но в некоторых ситуация невозможно обойтись без оперативного вмешательства.
Лечение пяточной шпоры отличается комплексным воздействием и зависит от выраженности клинических проявлений и стадии патологического процесса.
Консервативный подход основан на применении следующих методов:
- Подбор анатомически правильной обуви с мягким задником или вовсе без него;
- Ежедневное использование силиконовых вкладышей или ортопедических стелек;
- Выполнение гимнастического комплекса для растяжки ахиллова сухожилия;
- Прием нестероидных противовоспалительных средств (Ибупрофен, Ксефокам, Мовалис);
- Применение гелей и мазей для местного снятия воспаления (Вольтарен, Индовазин, Долобене);
- Холодовое и физиотерапевтическое воздействие;
- Иммобилизация конечности ортезом.
![]()
При деформации Хаглунда противопоказано внутрисуставное введение гормональных препаратов в очаг воспаления, так как подобное воздействие может послужить причиной разрыва сухожилия.
При отсутствии положительной динамики на фоне консервативного лечения, показано оперативное вмешательство. Методика проведения обусловлена степенью тяжести и типом деформации. Операцию проводят с целью иссечь пяточную шпору и восстановить правильное давление на синовиальную сумку и сухожилие.
Осуществление подобной манипуляции требует проведения местного или проводникового обезболивания. Хирург – ортопед выполняет разрез тканей размером около 4 – 5 см в проекции сухожилия с последующим спиливанием шпоры.

Данная операция предполагает аккуратное смещение ахиллова сухожилия, что полностью исключает вероятность его травматизации. Затем экзостоз иссекается специальной пилкой.
Острые и неровные края костного выступа обязательно зачищают, при необходимости иссекая синовиальную сумку. Операция завершается наложением швов и накладыванием асептической повязки.
Данная методика применяется в случае наличия у пациента высокого свода стопы, способствующему расширению угла пяточной кости. Длительное нахождение в таком состоянии неизбежно приводит к повышению давления бугра задней поверхности пятки на ахиллово сухожилие.
Вмешательство хирурга подразумевает выпиливание клина в пятке и крепление титановыми винтами. Такой способ способствует уменьшению угла и, следовательно, снижению давления на сухожилие.
После проведения оперативного вмешательства у пациента сохранено движение в стопе с учетом минимизации общей нагрузки. Реабилитационный период включает в себя следующие рекомендации:
- Использование антибактериальных, анестезирующих и противовоспалительных препаратов;
- Проведение перевязок до момента полного рубцевания надреза;
- Назначение физиотерапевтических процедур, в частности, применение лазерной и магнитной терапии.
Оперативное вмешательство, проведенное открытым способом, характеризуется непродолжительным периодом восстановления – около 1 – 1,5 месяцев. Однако, при запущенной стадии заболевания, реабилитация может затянуться до 2 -3 месяцев, то есть, до момента формирования костной мозоли пяточной кости.
Применение рецептов народной медицины характерно и для болезни Хаглунда. Важно помнить о пользе обильного питья в период лечения и помимо воды принимать отвары березовых листьев, толокнянки, зверобоя и брусники.
При данной патологии широко применяются следующие народные средства:
- Йод. Известен рассасывающим и противовоспалительным эффектом, поэтому способен кратковременно ослабить болевой синдром. Положительного эффекта можно достичь, добавляя пару капель йода в раствор для компресса.
- Камфорное масло. Натереть пяточную шпору маслом, дождаться впитывания и нанести йодную сеточку.
- Хозяйственное мыло. Измельчить и размочить в воде хозяйственное мыло. Полученную массу нанести на костный выступ, выдержать 10 – 15 минут смыть теплой водой, затем нанести йодную сетку
- Прополис. Для ежедневного применения допустимо использование прополиса в чистом виде, либо его спиртовой настой. Необходимо натереть шариком прополиса участок воспаления или на некоторое время приложить салфетку, смоченную в спиртовой настойке. Вещество оказывает противовоспалительное и обезболивающее действия.
- Отвар картофеля. В достаточном количестве воды отварить картофельную кожуру. Выждать 30 – 40 минут – за это время отвар настоится и приобретет подходящую температуру. Перелить жидкость в удобную емкость и распарить в ней ноги.
- Компресс. Для приготовления компресса необходимо взять йод, лимон и аспирин в равных пропорциях. Полученную массу тщательно размешать и в течение трех дней ежедневно прикладывать к костному наросту. По истечении трех дней следует прервать курс на 3 -4 дня и снова его повторить.
![]()
Профилактика
Предотвращение заболевания требует ответственного соблюдения простых рекомендаций:
- Приобретать обувь с исключительно мягким задником;
- При наличии вальгусной деформации стоп или плоскостопия – подобрать ортопедическую обувь или стельки и использовать их каждый день;
- Пациентам с невысоким сводом стопы к ношению рекомендована обувь с каблуком, но не выше 4 сантиметров;
- При занятиях спортом пациентам с плоскостопием важно избегать упражнений с опорой на пяточную область. Бег допускается только по жесткому покрытию;
- Появление первых симптомов деформации Хаглунда не стоит откладывать визит к ортопеду или хирургу. Патология на ранних этапах поддается коррекции при помощи медикаментозной терапии, обеспечивая продолжение жизни в полноценном ритме.
Образование пяточной шпоры лишь в запущенных случаях угрожает тяжелыми последствиями. Лишь безответственное игнорирование проявлений заболевания провоцирует утяжеление патологического процесса.
Усугубление заболевания в обозримом будущем потребует существенных экономических и временных затрат для полного устранения болезненных симптомов и возвращения полноценного качества жизни.
Читайте также:






