Боль в желудке отдающая в нижнюю челюсть
1. Зубная боль, которая проявляется во время нагрузки
Такая боль возникает, как правило, в нижней челюсти. Это может быть кариес, а может только казаться, что болит зуб. Дело в том, что для сердечных болей характерно такое явления как иррадиация, то есть распространение болевых ощущений за пределы сердца. В данном случае возбуждение сердечного нерва передается в челюсть.
Можно ли отличать реальную зубную боль от фантомной? Можно, но не наверняка. Как правило, при стенокардии боль в нижней челюсти возникает только при физической нагрузке, например, во время ходьбы, когда вы поднимаетесь по лестнице или поднимаете что-то тяжелое. При покое она исчезает. Зубная же боль постоянна. В общем, если у вас заболел зуб, проверьте - не проходит ли боль, когда вы отдыхаете. Если боль успокаивается в покое и нет ярко выраженного больного зуба - не поленитесь, сделайте ЭКГ.
2. Пародонтоз, воспаление десен
Воспаление десен тоже может быть связано с сердечной недостаточностью. Из-за плохой работы сердца снижается общее кровоснабжение организма. В первую очередь страдают мелкие сосуды и капилляры, сквозь которых кровь уже не проталкивается, и ткани внутренних органов получают меньше кислорода. Десны, да и вообще ткани полости рта, очень чувствительны к его недостатку, и тут же отвечают воспалением. Пародонтоз может быть вызван и другими причинами, но мы и говорим о признаках, которые обычно с сердцем не связывают. Так что при постоянных микрокровотечениях во рту, (особенно это заметно когда вы чистите зубы или грызете жесткое яблоко) стоит проверить свое сердце.
3. Грипп, который продолжается более пяти дней
Как правило, средняя продолжительность тяжелых симптомов гриппа - 3-4 дня. Однако, если по истечении пяти-шести дней состояние не улучшается, то это вполне может быть симптомом серьезных проблем с сердцем. Вирусная инфекции к этому времени практически уничтожена, однако сердце не в состоянии как прежде эффективно разгонять кровь по артериям. Поэтому постоянная слабость, обильное потоотделение, особенно в ночное время, головокружение, то есть симптомы, которые так похожи на проявления вирусного заболевания, остаются. Однако при этом исчезает один из явных симптомов, характерных для гриппа - ломота в суставах. Если при всех признаках гриппа руки и ноги уже не ломит, обратите на это внимание.
4. Громкий храп или кроткие остановки дыхания во сне
Сам по себе храп не является прямым признаком заболеваний сердца, однако, если человек начал храпеть, то вероятность сердечного приступа в течение ближайших 5 лет повышается в три раза! Это связано с тем, что храп является нарушением дыхания. А значит, воздух хуже проникает в легкие, и кровь недостаточно обогащается кислородом. Сердце, которому необходима постоянная кислородная подпитка, начинает работать слабее. И как раз в тот момент, когда от него требуется усиленная работа, чтобы поддержать кровоток легких, которые работают в усиленном режиме из-за схлопывания дыхательных путей. Так что, если ваши близкие не могут из-за вас заснуть по ночам – стоит обратиться сразу к двум врачам. Один проверит сердце, другой избавит от храпа.
5. Изжога и боли в желудке
6. Понижение потенции
Это крайне неприятное для мужчин явление, которое по научному называется эректильная дисфункция, как ни странно является одним из самых ранних симптомов сердечной недостаточности и вообще заболеваний сердечно-сосудистой системы. Понятно, что и здесь может быть множество причин, однако посещение кардиолога в этом случае будет совсем не лишним - две трети мужчин, у которых были выявлены проблемы с сердцем, задолго до диагностирования заболевания страдали половой дисфункцией.
Пониженная эрекция в этом случае вызвана тем, что патология сердечно-сосудистой системы в первую очередь вызывает сужение сосудов, что ограничивает приток крови к органам (помните, воспаление десен?). Разумеется, недостаток кровоснабжения половой системы заметен намного сильнее и проявляется явственнее, чем проблемы с сердцем. И кроме того, сосуды сердца намного шире , чем в половых органах, так что сбои в сердце начнутся позже сбоев в сексе.
Разумеется, симптомы, которые здесь описаны, не являются точными признаками, что человека началась стенокардия, или развивается инфаркт. Они только показывают, что человек находится в группе риска таких заболеваний. Однако, если у вас есть хотя бы один из вышеперечисленных симптомов - не поленитесь, сходите к кардиологу и сделайте ЭКГ.
Если спроецировать пищевод на грудную клетку, то он будет находиться приблизительно за грудиной. И часто боль в пищеводе будет имитировать боль за грудиной – такая боль будет называться кардиалгия – и наоборот.
Что такое пищевод
Пищевод представляет из себя трубку, соединяющую глотку с желудком. Она не круглая, а немного сплюснута в передне-заднем направлении. Длина пищевода составляет от двадцати пяти до тридцати сантиметров. Есть верхний и нижний сфинктеры: именно они обеспечивают продвижение пищи по пищеводу только в одну сторону.
Состоит из слизистого, подслизистого, мышечного и адвентициального слоев. Мышечные волокна сокращаются, и пища продвигается в пищевод.
Почему проявляется боль в пищеводе
Боль в пищеводе будет отмечаться при ряде патологических состояний.
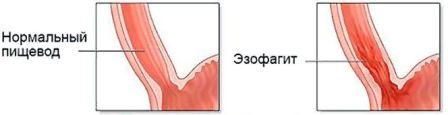
Это воспаление слизистой пищевода. Эзофагит бывает острым и хроническим. Острый протекает с острыми болями за грудиной, рвотой, часто – с кровью. Самой частой причиной острого заболевания является желудочно-пищеводный рефлюкс или заброс содержимого желудка в пищевод.
Кислота, содержащаяся в пищевом комке, начинает разъедать слизистую, что приводит к неприятным ощущениям в пищеводе и за грудиной.
К эзофагиту приводят и химические ожоги кислотами, растворителями, щелочами и этанолом. Часто встречаются у детей, взрослых при попытках суицида и у лиц, страдающих алкогольной зависимостью.
При патологии развивается некроз слизистой, часто затрагивающий более глубокие слои, с последующей стриктурой. Часто восстановление здоровья возможно только при хирургическом лечении – пластике пищевода.
Понижение иммунитета при ряде заболеваний (СПИД, состояние после химиотерапии) с последующим присоединением различной инфекции – герпес, кандидоз.
Воспаление слизистой при механическом повреждении пищевода при эзофагогастроскопии.
Причинами хронического эзофагита может быть невылеченный острый, а также длительное нарушение диеты (пристрастие к острой, горячей пище), злоупотребление кофе, крепкими спиртными напитками, курение.
Часто сочетается с другими заболеваниями органов пищеварения – хроническим гастритом, дуоденитом, холециститом. Проявляется болями за грудиной, чувством саднения непосредственно при прохождении пищи по пищеводу, изжогой, отрыжкой, икотой (при раздражении диафрагмального нерва).
Возможны тошнота и рвота. Иногда больные ощущают что-то постороннее в области пищевода.
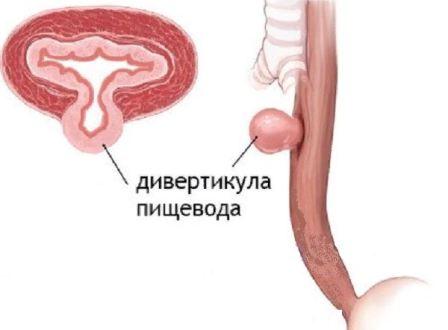
Представляет выпячивание слизистой через дефект в мышечной оболочке. Может располагаться в любой области пищевода. Симптоматика будет зависеть от места расположения и степени повреждения.
Дивертикулы верхней части проявляются ощущением царапания во время еды, срыгиванием, запахом изо рта. При больших размерах видно выпячивание в области шеи.
При дивертикулах средней части пищевода может быть боль в эпигастрии, отрыжка, изжога, повышенное отделение слюны. При прорыве дивертикула в крупные сосуды возможно внутренне кровотечение с летальным исходом.
Дивертикулы нижней части пищевода проявляются симптомами, сходными с дивертикулами средней части, но боли по характеру имитируют стенокардию.
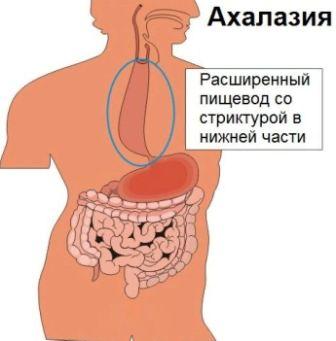
Относится к расстройству двигательной или кинетической функции пищевода – возникают спастические сокращения в области гладкой мускулатуры пищевода. Причем, тонус его нижнего сфинктера не нарушается.
Развивается как идиопатически, так и вторично – на фоне ряда заболеваний пищеварительного тракта: язвенная и желчнокаменная болезнь, грыжа пищеводного отверстия диафрагмы. Возможно его появление при остром или хроническом стрессе, а также – диабете (на фоне диабетической нейропатии).
Проявляется болями спастического характера в грудной клетке – за грудиной и между лопатками. Отдают в спину, нижнюю челюсть, уши. Часто не связаны с процессом приема пищи – появляются даже при проглатывании слюны.
Усиливаются при отрицательных эмоциях. Часто сопровождаются нарушением глотания – причем, парадоксальным: не проходит жидкая пища.
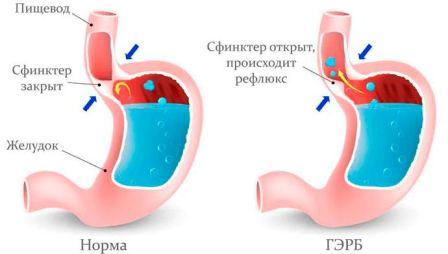
Представляет хроническое заболевание – заброс желудочного содержимого в пищевод, а иногда – и в дуоденум. Причиной заболевания может быть:
- повышение внутрибрюшного давления (натуживание при ряде заболеваний – кашель при хроническом бронхите и бронхиальной астме),
- понижение тонуса нижнего сфинктера пищевода,
- задержка пищевого комка в желудке из-за нарушения его опорожнения,
- повышенная кислотность желудочного сока.
Проявляется заболевание отрыжкой кислым и изжогой, возникающей после еды, при наклоне туловища или нахождении в горизонтальном положении (во время сна). Боль ощущается е только в пищеводе, носит загрудинный характер, как при стенокардии. И иррадиирует так же – в шею, нижнюю челюсть, между лопатками.
Возможно появление охриплости голоса, кашля преимущественно ночью. Часто развивается инфекция носоглотки – тонзиллит, синусит. При сильном поражении слизистой возможно возникновение анемии.
К этой патологии приводит употребление слишком горячей, холодной или грубой пищи, пристрастие к алкоголю и курению, злоупотребление крепким чаем или кофе, воспаления пищевода (дивертикулиты и эзофагиты) и различные ожоги с последующим образованием рубцов.
Рак пищевода проявляется болью за грудиной в области пищевода, отрыжкой съеденной пищей (заброс из желудка), ощущением тяжести за грудиной. А также дисфагией – нарушением глотания и прохождения пищи по пищеводу: вначале – твердой, впоследствии – жидкой.
При распространении опухоли на соседние органы развиваются симптомы сдавления средостения и общие признаки – снижение веса, аппетита, субфебрилитет в вечернее время.
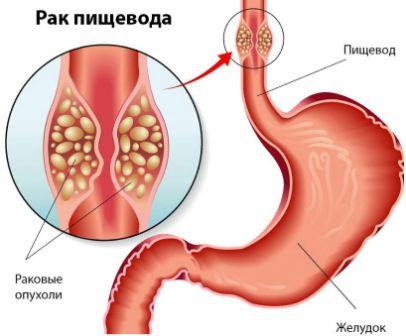
Болезнь носит прогрессирующий характер, проявляется дисфагией через две-три секунды после проглатывания пищи, попаданием в ротовую полость содержимого пищевода и желудка (слизь или пища), болью в грудной клетке (за грудиной, между лопаток) с иррадиацией в нижнюю челюсть и шею, снижением веса.
Помимо этого, возможна изжога, отрыжка тухлым, плохой запах изо рта. В поздних стадиях заболевания возможно сужение пищевода.
Представляет из себя разрыв всех четырех слоев пищеводной стенки. Встречается крайне редко. Причиной является внезапное повышение давления внутри пищевода, вызванное интенсивной рвотой, поднятием тяжести, натуживанием и кашлем.
Предрасполагающими факторами являются лекарственный эзофагит и различные язвы пищевода. Проявляется синдром рвотой съеденной пищей (часто – с кровью) и сильной болью в груди или животе. В нижней части шеи над грудиной отмечается скопление воздуха.
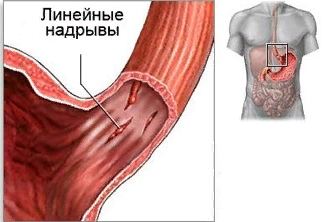
Часто к перечисленной симптоматике добавляется одышка и шок. Позже присоединяются симптомы гнойной интоксикации.
Ощущение жжения за грудиной при отсутствии изменений слизистой пищевода или его сфинктеров. Иногда сопровождается неприятными ощущениями в области пищевода.
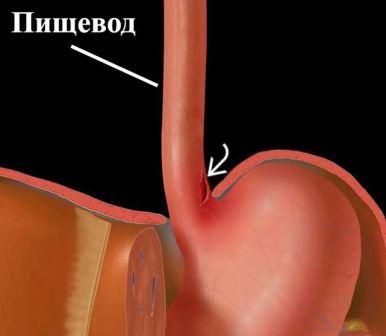
Возникает при разрыве брюшного отдела пищевода и кардиальной части желудка. Причина – многократная интенсивная рвота, ведущая к кровотечению. Факторы риска:
Intoxic — антигельминтное средство, которое безопасно выводит паразитов из организма.
Intoxic лучше антибиотиков, потому что:
1. В короткий срок убивает паразитов и мягко выводит их из организма.
2. Не вызывает побочных эффектов, восстанавливает органы и надежно защищает организм.
3. Имеет ряд врачебных рекомендаций, как безопасное средство.
4. Имеет полностью натуральный состав.
- сильный кашель,
- хронические заболевания пищеварительной системы,
- злоупотребление алкоголем,
- натуживание,
- грыжа пищеводного отверстия диафрагмы.
Симптомы – сильная рвота с кровью, дегтеобразный стул, резкая боль за грудиной, симптомы внутреннего кровотечения, падение гемоглобина.
Для лечения боли в пищеводе важна правильная диагностика, которая проводится с помощью рентгенографии (с контрастным веществом), ЭГДС и манометрии, являющейся главным диагностическим методом при заболеваниях пищевода.
Также обязательно КТ грудной клетки и УЗИ груди и живота при подозрении на синдром Бурхаве. Помимо этого, необходимо сделать ЭКГ для исключения сердечной патологии.
Появление боли указывает на развитие патологического процесса в органах и тканях. В большинстве случаев чем сильнее болевое ощущение, тем более выраженные изменения происходят. Однако бывает и так, что болезнь протекает бессимптомно и манифестирует лишь тогда, когда произошли необратимые изменения.
Острую боль в животе нельзя игнорировать, поскольку это чревато серьезными осложнениями, которые могут привести не только к пожизненной поддерживающей медикаментозной терапии, но и к летальному исходу. Если даже периодически болит желудок и промежутки между приступами длительные, то все равно нужно обратиться к гастроэнтерологу и пройти обследование.
- Причины возникновения
- Острый гастрит
- Язвенная болезнь
- Острый холецистит
- Острый панкреатит
- Чем опасна острая боль в животе
- Что делать, если появился болевой синдром
Причины возникновения
Острая боль в желудке указывает на быстрое течение патологического процесса, то есть на то, что происходят изменения, которые существенно и в короткие сроки влияют на структуру ткани. К примеру, если воспалительный процесс в желудке протекает медленно, что бывает при хроническом гастрите, то боли будут появляться ноющие и не сильно выраженные, а если воспаление сильное и компенсаторные возможности организма еще не сработали, то появляется острая боль.
Есть множество факторов способных спровоцировать появление острой боли в районе желудка. Резкая, внезапная боль может возникнуть в результате химического ожога слизистой желудка и пищевода, а также при отравлении. Чувство жжения может появиться, если развилась язвенная болезнь или гастрит.
Острая, но кратковременная боль, которая возникает при вдохе или смене положения тела, свидетельствует о спазме диафрагмы. Сильная схваткообразная боль появляется при желудочных инфекциях. Не всегда боль в районе желудка указывает на то, что патологический процесс протекает именно в этом органе.
Иногда болезненные ощущения носят разлитой характер и заболевший не может четко указать на место проекции боли, а иногда боль иррадиирует, то есть возникает в другом месте (что объясняется иннервацией органов одним сегментом спинного мозга).
Так, боль в области солнечного сплетения может быть вызвана воспалением поджелудочной железы, желчного пузыря, печени, кишечника, селезенки, почек, приступом стенокардии, острым инфарктом, заболеванием легких. Поэтому, прежде чем начинать лечение, нужно разобраться, что именно провоцирует боль в эпигастрии.
На то, что патологический процесс протекает именно в желудке, указывает рвота, тошнота, болевой синдром усиливается или уменьшается после приема пищи. При панкреатите (воспалении поджелудочной железы) болезненные ощущения носят опоясывающий характер, чаще их описывают как колики. При воспалении печени боль резкая, а сама железа увеличена в размере.
При аппендиците болезненность может быть сначала локализована в верху живота, но потом она перемещается в правый бок снизу. Холецистит (воспаление желчного пузыря) вызывает резкую острую боль, которая усиливается при движении брюшной стенки, отдает в спину, правую руку.
Если болевой синдром усиливается при глубоком вдохе, то это указывает на заболевание диафрагмы, а если его интенсивность меняется при дыхании, то это симптом болезни легких. Признаки сердечной боли: распространение ощущений в плечо, предплечье, нижнюю челюсть, между лопатками, изменение артериального давления, дыхания, повышенное потоотделение.
Сильная боль в области живота может возникнуть при инфаркте миокарда, плевропневмонии, плеврите.
Как правило, острые заболевания желудочно-кишечного тракта (ЖКТ) развиваются после нарушения диеты, переедания, приема спиртного, употребления некачественных продуктов. Также нарушения в работе пищеварительной системы могут быть вызваны приемом некоторых медикаментов, стрессом, вирусной, бактериальной или грибковой инфекцией, глистной инвазией.
Чтобы разобраться в причинах возникновения боли и понять, что нужно делать, необходимо рассмотреть клиническую картину в целом. Наиболее частые опасные заболевания пищеварительной системы, которые могут сопровождаться острой болью в желудке, рассмотрены далее.
Для болезни характерно бурное начало и тяжелое течение. В клинической картине преобладают симптомы интоксикации, лихорадка, диспепсия, боли в эпигастральной области, рвота и тошнота. При геморрагическом гастрите дополнительно возникает кровавая рвота, отрыжка, изжога, дегтеобразный стул;
Длительное течение хронического гастрита может вызывать образование аденокарциномы и рак желудка
Для патологии характерны периоды ремиссии и обострения. При обострении появляется и нарастает боль в области желудка. Если язва образовалась на теле желудка, то боль будет ощущаться слева, а если изъявление возникло в пилорическом отделе, то болезненность локализуется справа. Возможна иррадиация боли в левую половину груди, поясницу, лопатку, позвоночник.

Признаки гастрита и язвы
Болевой синдром, как правило, возникает сразу после еды, и его интенсивность нарастает на протяжении 30-60 минут. Язва пилорического отдела провоцирует появление ночных, голодных или поздних болей (спустя 3-4 часа после приема пищи).
Снять острую боль можно прикладыванием грелки, приемом средств, понижающих кислотность желудочного сока, спазмолитиками. Дополнительно на наличие язвы указывает обложенный язык, неприятный запах изо рта, тошнота, рвота (возникает на пике и приносит облегчение), изжога, повышенное газообразование, неустойчивость стула.
При атипичной форме могут появляться боли в правой подвздошной области или в районе сердца, пояснице. Возможно и отсутствие болевого синдрома, тогда первый признак болезни – кровотечение, перфорация или рубцовый стеноз желудка.
Проявляется желчной коликой — сильной острой болью в правом подреберье, в верхней части живота, иногда она отдающая в спину (под правую лопатку), реже иррадиирует в левую половину тела. Кроме болевого синдрома появляется тошнота, субфебрильная температура, иногда возникает рвота с желчью.
Боль ощущается в области желудка, левого подреберья, носит опоясывающий характер, а может отдавать под левую лопатку. Она постоянная очень выраженная и усиливается в положении лежа на спине. Также ее интенсивность возрастает после еды (особенно жирной, жареной, острой, алкоголя).
Проявляется патология и рвотой, которая может быть неукротимой, с желчью, не приносящей облегчения. У больного умеренно желтеют склеры глаз и в редких случаях кожа, может подняться температура тела. Сопровождается острый панкреатит диспепсическим синдромом (вздутие живота, метеоризм, изжога), высыпанием на коже.
Кроме того, острая боль в желудке может возникнуть из-за вирусной или бактериальной инфекции, травм органов брюшной полости, полипов или рака желудка. Что именно послужило причиной возникновения болевого синдрома, сможет разобраться только врач.
Чем опасна острая боль в животе
Острая форма гастрита может быть вызвана различными возбудителями. При проникновении хеликобакторной инфекции формируется острая воспалительная реакция в антральном отделе желудка. Если не начать этиотропное лечение своевременно, то бактерия распространяется на всю слизистую оболочку, что в дальнейшем приводит к хроническому воспалению, язвенной болезни желудка и двенадцатиперстной кишки.
При отсутствии антихеликобактерной терапии атрофия слизистой оболочки формируется в течение 10-15 лет. Стафилококки, стрептококки, протей, кишечная палочка, клостридии способны вызывать сильнейшее гнойное воспаление — флегмонозный гастрит, который может привести к гангрене желудка.
При геморрагической форме гастрита в желудке образуются поверхностные эрозии и плоские изъявления, которые затрагивают только слизистый слой и заживают без образования рубца, но часто сопровождаются желудочным кровотечением.
При язвенной болезни желудка может потребоваться экстренное хирургическое лечение, поскольку могут возникнуть такие осложнения, как перфорация или пенетрация язвы, массивное кровотечение из изъявления, малигнизация, рубцовые изменения, которые приводят к нарушению функций желудка. Прогноз на выздоровление во многом зависит от своевременности обращения к врачу и эффективности антихеликобактерной терапии.
У каждого пятого больного на фоне язвы желудка возникает желудочное кровотечение, у 5-15% больных происходит перфорация или пенетрация язвы, а у 2% заболевших патология приводит к развитию рубцового стеноза желудка. При язвенной болезни увеличивается риск развития рака желудка в 3-6 раз.
Опасен острый панкреатит развитием тяжелых осложнений. При обсеменении воспаленной поджелудочной бактериями, которые обитают в тонком кишечнике, происходит некроз участков органа и возникают абсцессы. Эти осложнения могут привести к летальному исходу. При тяжелой форме острого панкреатита возможно развитие шокового состояния, что чревато полиорганной недостаточностью.
После острого воспалительного процесса могут появляться псевдокисты, то есть скопление жидкости в ткани. Они разрушают железу и ее протоки, а когда лопаются, то их содержимое вытекает в брюшную полость и возникает асцит. При остром панкреатите может потребоваться хирургическое вмешательство, например, если присутствуют камни в желчных протоках, жидкость скопилась в железе или вокруг нее, есть участки с некрозом, кисты, абсцессы.

Чем раньше больной обращается за медицинской помощью, тем благоприятнее прогноз на выздоровление
В легких случаях острый холецистит протекает быстро, выздоровление наступает спустя 5-10 дней после начала заболевания. Если же в желчном пузыре есть камни или присоединяется инфекция, то это значительно усугубляет ситуацию. Гнойный холецистит при ослабленном иммунитете может перейти в гангрену или спровоцировать перфорацию желчного пузыря, что может привести к летальному исходу.
Чтобы не допустить развитие столь серьезных осложнений, необходимо сразу же при возникновении острой боли в области желудка обращаться за медицинской помощью. При адекватной и своевременной терапии легкую форму панкреатита можно вылечить за семь дней, холецистит за 5-10 дней, удастся не допустить развития хронического гастрита и формирования язвы.
В некоторых случаях режущая боль в области желудка может потребовать хирургического вмешательства. На то, что развилась серьезная патология, которая угрожает жизни больного, указывает следующая триада симптомов: боль в животе, напряжение передней брюшной стенки (живот напряжен), нарушение эвакуаторной функции кишечника (не отходят газы, отсутствует перистальтика).
Что делать, если появился болевой синдром
Заниматься самолечением при возникновении болевого синдрома в области желудка нельзя, поскольку поставить правильный диагноз, основываясь только на симптоматике (а она очень субъективна) невозможно. Даже опытному врачу для установления причины патологии необходимы данные лабораторного и инструментального обследования.
Если болевой синдром выраженный, живот твердый и нарушена двигательная активность кишечника, то необходимо обращаться сразу же за медицинской помощью. Запрещается до осмотра врача что-либо есть или принимать сильнодействующие обезболивающие препараты, поскольку они способны исказить клиническую картину и привести к задержке постановки правильного диагноза.
Пока не выяснена причина возникновения боли, нельзя прикладывать грелку к животу, поскольку при гнойных воспалительных процессах и желудочно-кишечных кровотечениях это только ухудшает состояние и ускоряет развитие заболевания.
До осмотра врача можно выпить спазмолитик, например, Но-Шпу, Дротаверин, Папаверин. Эта группа препаратов расслабляет гладкую мускулатуру, благодаря чему снимает спазм и восстанавливает сократительную способность.
Снизит выраженность болезненных ощущений холод, приложенный к животу. Если ощущения возникли сразу после употребления еды, то возможно, что причина недомогания в переедании, употреблении слишком острой, тяжелой или жирной пищи, злоупотреблении алкоголем.
Часто неприятные ощущения в желудке возникают после острой пищи, поскольку раздражена слизистая оболочка органа. В этом случае нужно пересмотреть свой рацион и придерживаться диеты. Если же кроме спазмов в желудке возникла рвота или понос, а температура тела остается в пределах нормы, то, скорее всего, это отравление некачественными продуктами.
Вывести токсины из организма помогут сорбенты, например, Смекта, активированный уголь. Также необходимо придерживаться щадящей диеты и восполнять потерянную жидкость (пить много воды или делать регидратационные растворы).
При обнаружении органической патологии врач назначит этиотропную терапию, которая устранит причину заболевания
Диарея, рвота, абдоминальные боли и повышение температуры тела указывают на развитие инфекции, которая проникла в желудочно-кишечный тракт через пищу, воду или грязные руки. При бактериальной инфекции требуется прием антибактериальных средств, а при вирусной — противовирусных.
Также показана симптоматическая терапия, которая может включать прием сорбентов, спазмолитиков, регидратационных растворов, обволакивающих средств. Острая боль в животе может быть признаком серьезного заболевания, требующего хирургического лечения, а может быть спровоцирована нервным или физическим перенапряжением, плохим питанием.
Определить, что именно вызвало резкую боль иногда достаточно сложно, поэтому необходима консультация специалиста. После обследования гастроэнтеролог поставит диагноз и назначит адекватное лечение. Если возникновение абдоминального синдрома связано с нарушением диеты, чрезмерным употребление алкоголя или перееданием, то необходимо сбалансировать диету и отказаться от вредных привычек.
Неприятный симптом – боль под нижней челюстью может сопровождать травмы, являться признаком нескольких заболеваний. В жизни людей возникают ситуации, когда болит вся челюсть или симптом наблюдается только с одной её стороны. Оценка характера ощущений, их интенсивности, длительности, дополнения другими симптомами помогают заподозрить развитие конкретного заболевание. О патологиях, при которых наблюдается боль в нижней челюсти, важно узнать подробно.
1. Перелом нижней челюсти
Сильная болезненность под подбородком, челюстью сопровождает её переломы. При них наблюдается частичное или полное нарушение целостности кости. Все повреждения челюсти такого типа специалисты делят по локализации (могут быть расположены справа, слева, с двух сторон), по характеру перелома и в зависимости от расположения щели в кости.
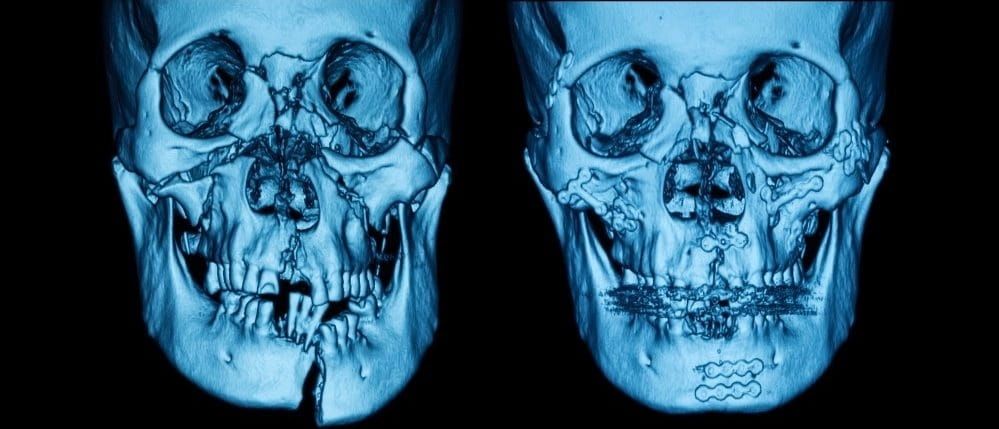
Основной признак перелома нижней челюсти – сильная боль в месте травмирования. Ткани в этой области отекают, опухают, на них появляются кровоподтёки. Пострадавший человек отмечает, что болит при нажатии нижняя челюсть, чрезвычайно затруднено, просто невозможно пережевывание пищи. Возникает онемение участка челюсти, лицо часто имеет асимметричность. Зубной ряд принимает неровный, ступенчатый вид, зубы начинают шататься.
Жалобы пациента, его осмотр врачом, результаты рентгенографии позволяют подтвердить перелом нижней челюсти. Для больного необходима антисептическая обработка поврежденных тканей. По показаниям проводится удаление зубов в месте перелома, обломков кости, сглаживание её краев, ушивание поврежденных тканей. Затем выполняется иммобилизация челюсти. Врач выбирает методы – бинтовую повязку, проволочное шинирование, лигатурные соединения (межчелюстные). Для избавления от боли в челюсти назначаются обезболивающие, седативные средства.
2. Дисфункция височно-челюстного сустава
Травмы головы или шеи, верхней, нижней челюсти, патологии прикуса, бруксизм, некачественное стоматологическое лечение и протезирование, ревматоидный артрит – основные причины патологии, которая носит название дисфункция височно-челюстного сустава.
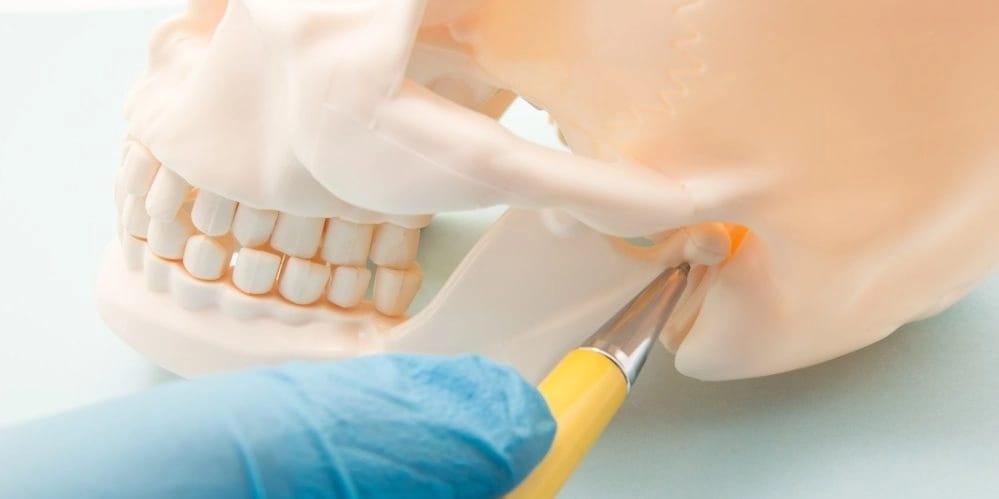
Понять, что с суставом начали происходить патологические изменения можно по признакам. Движения челюстью начинают сопровождаться несвойственными звуками – щелчками, хрустом, хлопками. Человек может отметить, что наблюдается затруднение при открытии рта – сустав может заклинить. Возникают различные боли – головные, лицевые, зубные, в челюсти. Давит на глаза, ощущается посторонний шум в ухе или звон. Процесс может сопровождать депрессивное состояние, проблемы со сном, сухость во рту, болезненность языка, светобоязнь.
Для подтверждения дисфункции височно-челюстного сустава необходимы диагностические процедуры – консультации профильных медиков (отоларинголога, ревматолога, невролога), инструментальные исследования (рентгенография, компьютерная томография, МРТ, УЗИ, ортопантомография, электромиография).
Особенности лечения зависят от причины, вызвавшей патологию сустава. Для избавления от боли назначают седативные средства, антидепрессанты, нестероидные противовоспалительные препараты. Необходимы инъекции глюкокортикостероидов (в сустав), новокаиновые блокады. Большое значение имеет диета, физиопроцедуры, массаж.
3. Остеомиелит
Челюсть болит снизу, если развивается гнойно-воспалительный процесс – остеомиелит нижней челюсти. Её кости, мягкие ткани подвергаются постепенному разрушению. Процесс вызывают травмы, гематогенные, одонтогенные изменения. Остеомиелит может носить острый или хронический характер.

Для заболевания характерны основные признаки:
- сначала возникают периодические боли в зубах и челюсти, которые затем становятся постоянными, ощущаются в области шеи, в ухе;
- повышается температура тела, появляется слабость;
- увеличиваются в размерах близкорасположенные к челюсти лимфоузлы, они могут болеть;
- появляются свищи на десне;
- десна деформируется, становится видимым участок пораженной кости.
4. Артроз
Артроз – заболевание дегенеративного характера, при котором наблюдается изменение тканей височно-нижнечелюстного сустава. Чрезмерная нагрузка на него, неправильный прикус, инфекции, заболевания органов и систем, пожилой возраст, генетика – это только часть списка причин артроза височно-нижнечелюстного сустава.

Развитие болезни сопровождают основные признаки:
- любое воздействие на челюсть связано с болью;
- возникает перекошенность лица;
- смещен угол нижней челюсти, боль возникает при открытии рта;
- движение челюстью сопровождает хруст;
- рот невозможно открыть широко;
- шейно-лицевые мышцы становятся жесткими, появляются мышечные спазмы.
После первичного осмотра больного врач направляет его для прохождения рентгенографии, электромиографии, КТ. Особенности проявления симптомов определяют подход к лечению. Используется медикаментозная терапия, ортопедия, хирургическая операция, физиопроцедуры, особое питание. Для избавления от боли в челюсти назначаются препараты местного действия, НПВС, антидепрессанты.
5. Стенокардия
Боль в нижней челюсти слева может указывать на сердечно-сосудистую патологию. Этот симптом является признаком стенокардии. Для этого заболевания характерными являются симптомы:
- внезапное возникновение боли, с последующим постепенным её нарастанием;
- от боли человеку становится затруднительно дышать, она носит сжимающий, давящий характер;
- болеть может левая часть грудины, вся грудная клетка;
- человек начинает прижимать руки к области расположения сердца;
- боль иррадирует, распространяется в другие участки тела слева – шею, плечо, лопатку, челюсть, руку, её кисть.
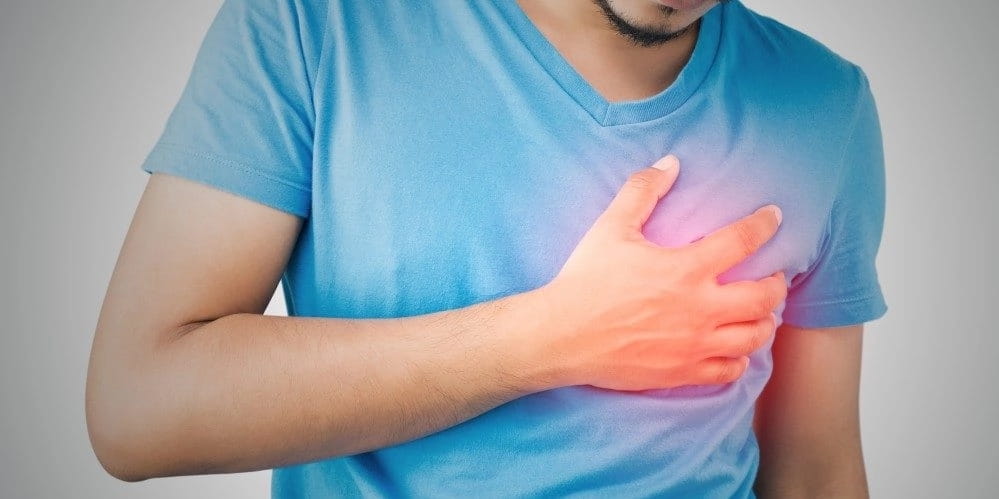
Приступ длится обычно не менее 15 минут. Лицо человека становится бледным, приобретает особое выражение – страдальческое. Артериальное давление может повыситься, имеются признаки тахикардии. В качестве первой помощи необходим прием нитроглицерина. Для диагностики требуется проведение анализов крови, ЭКГ, ЭхоКГ, коронарография, нагрузочные тесты. Больному назначается комплексное медикаментозная лечение, ЛФК. В тяжелых состояниях используется хирургический метод лечения – ангиопластика, шунтирование коронарных артерий, протезирование сердечных клапанов.
К какому врачу следует прийти на прием
Почему болит под нижней челюстью определяет врач. Для диагностики заболевания, вызвавшего симптом, можно посетить специалистов:
- травматолога;
- челюстно-лицевого хирурга;
- ЛОРа;
- стоматолога;
- ортодонта;
- невролога;
- онколога;
- ревматолога;
- кардиолога.
Пациент часто испытывает затруднение с выбором необходимого специалиста. В таком случае возможную причину боли в челюсти поможет определить врач общей практики или терапевт.

Другие причины боли в нижней челюсти
Для появления болей под нижней челюстью достаточно развития у человека других патологических процессов:
- стоматологических заболеваний;
- невралгии;
- последствий неправильного прикуса;
- воспалений лимфатических узлов;
- гнойно-воспалительных явлений;
- нарушений работы околоушных слюнных желез;
- заболеваний гайморовых пазух;
- нарушений сосудистой системы
- роста опухолей (доброкачественных, раковых).
Лечению в каждом случае предшествуют диагностические исследования.
Почему важно определить причину боли в нижней челюсти и начать лечение
Медики называют много причин почему нижняя челюсть болит. Оставить без внимания такой симптом и не обратиться в клинику очень сложно из-за сильной болезненности в челюсти, наличия других неприятных проявлений. Травмы, воспалительные и инфекционные процессы, заболевания зубов, десен, патологи сердца и сосудов, лимфоузлов, ЛОР-органов часто имеют опасные для жизни больного последствия, осложнения. Вовремя подтвержденный диагноз, проведение необходимой терапии позволит вернуться в привычную жизнь, избавит от неприятного симптома – боли в нижней челюсти.
Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter.
Читайте также:


