Асептическая дегенерация коленного сустава
Активные действия человека в окружающем мире обеспечиваются благодаря слаженной работе костно-суставного аппарата. Большую роль в этом играют коленные суставы. Их основная функция заключается в поддержании опоры и ходьбы, что предоставляет человеку свободу передвижения, возможность заниматься спортом, трудовой и повседневной деятельностью.
Коленный сустав ежедневно испытывает нагрузки, нередко превышающие прочность его структур. Травмы колена – частое явление в спорте и быту, они возникают как результат пренебрежения правилами безопасности или несчастного случая. Кроме того, многие люди страдают от хронических повреждений и заболеваний, которые приводят к дегенеративно-дистрофическим изменениям в тканях коленного сустава.
Анатомия
По своему строению коленный сустав относится к сложным сочленениям – в его формировании принимают участие суставные поверхности бедренной, большеберцовой кости и надколенника, окруженные общей капсулой. Стабильность и устойчивость соединению придают связки, образующие развитую сеть волокон, которые удерживают колено в анатомически правильном положении, предотвращая его смещение.
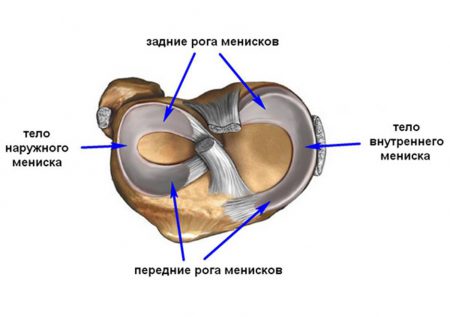
Важным компонентом сустава являются мениски, которые представляют собой эластичные хрящевые пластинки, расположенные между поверхностями соединяющихся костей. Присутствие медиального (внутреннего) и латерального (наружного) менисков позволяет правильно распределять нагрузку на большеберцовую кость. Такие хрящевые пластинки имеют полукруглую форму, состоят из тела, переднего и заднего рога. Благодаря им обеспечивается плотное прилегание суставных поверхностей, амортизация движений и дополнительная стабилизация колена.
Колено обладает достаточной прочностью и защищенностью от влияния внешних факторов, однако сильное или длительное механическое воздействие способно вызвать различные повреждения компонентов сустава.
Причины

Дегенеративно-дистрофические заболевания суставов являются распространенным явлением в среднем и пожилом возрасте. Однако, подобные изменения нередко встречаются и у молодых людей, активно занимающихся спортом (футболом, хоккеем, лыжами, легкой и тяжелой атлетикой). Этому способствует воздействие на коленный сустав следующих факторов:
- Травмы – ушибы, растяжения связок, переломы.
- Повышенная нагрузка на сустав (статическая и динамическая).
- Длительные неудобные позы (на корточках, с согнутыми коленями).
- Постоянная вибрация или сотрясение (при работе с движущимися механизмами).
- Избыточный вес.
- Воспалительные заболевания суставов (артриты).
- Обменно-метаболическая патология (подагра, гипотиреоз).
- Врожденные аномалии строения соединительной ткани (дисплазии).
При длительном воздействии повреждающего фактора развиваются дистрофические изменения в тканях – разволокнение, образование кист, размягчение, некроз и обызвествление. В дальнейшем это провоцирует вторичные нарушения в виде разрывов, ущемления менисков, что приводит к существенному ограничению двигательной функции сустава.
Разнообразие причин дегенеративной патологии колена требует профилактики травматизма и предупреждения суставного поражения при общих заболеваниях. Устранение факторов риска поможет не только провести более эффективное лечение патологии, но и вовсе избежать ее возникновения.
Симптомы

Дегенеративно-дистрофические болезни коленного сустава имеют схожее происхождение, но могут проявляться различными клиническими формами. В основном это зависит от вовлечения в патологический процесс определенных структур: менисков, суставных поверхностей и подлежащей костной ткани. Различают такие виды дегенеративной патологии колена:
- Менископатия.
- Остеоартроз.
- Кистозная перестройка.
- Асептический остеонекроз.
Заболевания имеют общие черты в симптоматике, однако характеризуются специфическими изменениями в тканях, определяемыми при дополнительном обследовании. Многое в развитии той или иной патологии может сказать механизм повреждения, ставшего толчком к развитию дистрофических процессов. Это можно выяснить при расспросе пациента о тех обстоятельствах, которые предшествовали заболеванию.
К общим признакам дегенеративной патологии коленного сустава относят:
- Боли в колене, усиливающиеся при нагрузке.
- Ограничение движений.
- Деформация сустава.
Поскольку такие изменения имеют хронический характер, они развиваться постепенно, сопровождаясь поначалу стертой клинической картиной. Появление слабых симптомов может не обращать на себя внимание, создавая у пациента ложное впечатление о незначительности патологии или ее преходящем характере. Однако по мере прогрессирования болезни проявления становятся все более выраженными, появляются осложнения.
Чтобы избежать опасных последствий и вовремя начать терапию, нужно при первых же симптомах обратиться к врачу.
Хроническая менископатия развивается при частых травмах коленного сустава и постоянной нагрузке, что распространено среди бегунов, футболистов и тяжелоатлетов. В большинстве случаев характерно повреждение медиального мениска. Дистрофические процессы снижают эластичность хрящевой ткани, из-за чего повышается риск разрывов тела, переднего или заднего рога.
После стихания реактивного воспаления, вызванного травмой, боль становится периодической, приобретает тупой ноющий характер. В области медиального или латерального мениска формируется уплотнение, которое можно прощупать соответственно с наружной или внутренней стороны суставной щели. Наблюдается ограничение движений, особенно ротационных, возникает болезненность при боковой нагрузке на голень.
При разрывах заднего рога происходит нарушение сгибания конечности, а в случае повреждения переднего – разгибания, что обусловлено их смещением в полость сустава и блокировкой движений. Наблюдается боль при попытке стать на ногу, ощущаются щелчки в колене. Дегенеративное повреждение внутреннего мениска нередко сопровождается скоплением жидкости в полости сустава, что приводит к увеличению его в размерах, усилению боли и значительному ухудшению подвижности.
Дегенеративные повреждения менисков – серьезная патология, которая требует своевременного лечения. Это позволит избежать потери функции сустава и развития контрактур.
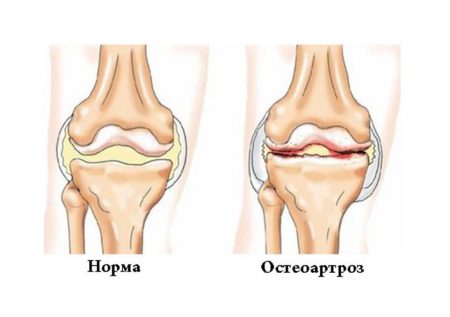
Деформирующий артроз коленного сустава часто рассматривается как спутник старения, а также следствие травм и обменных нарушений. Патология распространена среди женщин постменопаузального возраста, в организме которых наблюдается недостаток эстрогенов.
В патологический процесс при стеоартрозе вовлекается не только хрящ, но и подлежащая костная ткань, связки, синовиальная капсула, сухожилия и мышцы. При этом наиболее характерными симптомами будут:
Остеоартроз является частой причиной инвалидности, приводя к значительной утрате функциональных возможностей и снижению качества жизни человека.
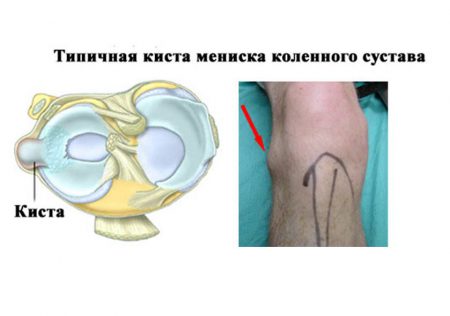
В результате локального воздействия выраженных нагрузок происходит образование в подхрящевой костной ткани кист – полостей, заполненных жидкостью. Наиболее часто это происходит в области медиального мыщелка бедренной кости. Нередко патология скрывается под маской деформирующего артроза, что создает трудности в диагностике.
Начало заболевания, как правило, незаметное. Возникает незначительная боль, которая может усиливаться при нагрузке. Со временем наблюдается нерезкое ограничение подвижности. Процесс может осложняться некрозом костной ткани, патологическими переломами, прорывами кист в полость сустава и гемартрозом. При этом происходит усиление болевого синдрома, возникают явления артрита, повышается температура тела. Ограничения движений в колене становятся выраженными, наблюдаются атрофии мышц.
Заболеванию подвержены не только взрослые, но и дети. В последнем случае асептический остеонекроз известен под названием остеохондропатии, при которой хрящевая и костная ткань имеет способность к восстановлению.
На ранних стадиях заболевание сопровождается нерезкими болями и небольшими функциональными ограничениями. Со временем костная ткань разрушается, формируются патологические переломы, выраженные деформации коленного сустава. У взрослых не происходит регенерации поврежденных участков, формируются дегенеративные изменения хряща, а поэтому патология протекает гораздо тяжелее, чем остеохондропатия. Это приводит к значительным функциональным нарушениям.
Учитывая различные варианты дегенеративной патологии коленного сустава и схожесть их симптоматики, необходимо проводить тщательное дифференцирование указанных нарушений.
Диагностика
Для подтверждения диагноза используют инструментальные методы обследования. Они позволят выявить характерные для каждого заболевания признаки и наглядно оценить степень развития патологии. Наиболее часто пользуются возможностями таких методов:
- Рентгенографии.
- Магнитно-резонансной томографии.
- УЗИ суставов.
- Артроскопии.
При менископатиях наилучший результат получают с использованием томографии, УЗИ и артроскопии. Рентгенография имеет широкое распространение при выявлении нарушений в костных структурах.
Лечение

Дистрофически-дегенеративные процессы в тканях требуют упорного и длительного лечения. Для достижения максимальной эффективности необходимо использовать весь комплекс традиционных средств. Характер патологии и степень ее развития определяют возможность применения консервативных или хирургических методов. Таким образом, при указанных заболеваниях рекомендуют:
- Прием медикаментов.
- Физиотерапию.
- ЛФК и массаж.
- Операцию.
Во всех случаях нужно уменьшить нагрузку на пораженные суставы – снизить вес, ходить с тростью или на костылях. При менископатиях с отрывами переднего или заднего рога, тяжелых формах кистозной перестройки и асептического некроза существует необходимость иммобилизации конечности гипсовой повязкой или ортезом. Кроме того, в случае ущемления мениска проводят вытягивание конечности (аппаратную тракцию) для устранения блокировки. Если в полости сустава скопилась жидкость или кровь, то рекомендуют лечебную пункцию с удалением патологического содержимого и одновременным промыванием антисептиками.
Каждый из методов имеет свои преимущества при различных заболеваниях, однако наилучшие результаты показывает комбинированное лечение. Назначение конкретных средств производится в строгом соответствии с показаниями.
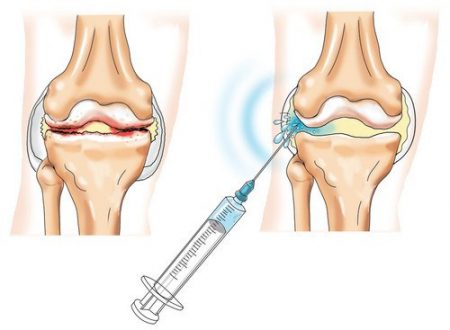
Использование лекарственных средств при дегенеративной патологии колена призвано уменьшить выраженность симптомов, ликвидировать воспаление, создать условия для восстановления нормальной структуры костной и хрящевой ткани. Это становится особенно актуальным при обострении процесса, когда необходимо быстро купировать боль, снять мышечный спазм и отечность тканей. Применяют такие лекарственные средства:
- Противовоспалительные и обезболивающие (диклофенак, мелоксикам, нимесулид).
- Противоотечные (L-лизина эсцинат).
- Гормоны (дипроспан, гидрокортизон).
- Миорелаксанты (мидокалм).
- Хондропротекторы (хондроитина и глюкозамина сульфат, гиалуроновая кислота).
- Препараты кальция и витамина D.
Наиболее выраженный эффект оказывает внутрисуставные инъекции, когда медикаменты сразу поступают в патологический очаг и не оказывают общих побочных эффектов на организм. Рекомендуют введение дипроспана, препаратов гиалуроновой кислоты. В последующем можно принимать таблетированные формы, втирать в колено лекарства в виде мази или геля.
Принимать препараты в домашних условиях необходимо в строгом соответствии с рекомендациями лечащего врача. Самостоятельно менять дозы и курс приема недопустимо.
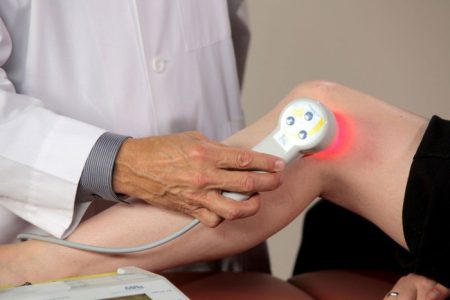
Назначение физиопроцедур при менископатиях возможно только после устранения ущемления или заклинивания в колене. Некоторые из методик можно применять еще на этапе иммобилизации, когда сустав покрыт гипсовой повязкой, что ускорит восстановление поврежденных тканей. Наилучший эффект наблюдается при использовании таких методик физиотерапии:
- Электрофорез.
- Ультразвуковое и лазерное лечение.
- Магнитотерапия.
- Волновая терапия.
- Парафино- и грязелечение.
- Бальнеотерапия.
Физические методы воздействия помогают снизить боль, улучшить циркуляцию крови в пораженных участках, а также стимулировать их заживление. Необходимо пройти несколько курсов для того, чтобы закрепить эффект и сделать его более стойким.
Большое значение в лечении дегенеративных заболеваний коленного сустава отводится лечебным упражнениям и массажу. Это основано на том, что восстановление хрящевой и костной ткани происходит быстрее под воздействием адекватной нагрузки. Кроме того, выполнение гимнастики позволяет предупредить контрактуры и вернуть утраченный объем движений.
На этапе иммобилизации выполняют упражнения для неповрежденных отделов конечности, а после снятия гипсовой повязки – и для больного сустава. Постепенно наращивая нагрузку, переходят к гимнастике с утяжелением и тренажерами.
Оптимальный комплекс упражнений подберет врач ЛФК. Их необходимо выполнять регулярно в домашних условиях.
Хирургическое вмешательство требуется при тяжелых менископатиях, выраженном остеонекрозе, больших кистозных образованиях или развитии осложнений. В основном используют артроскопические методики, когда операция проводится под видеоконтролем с использованием микроинструментов.
Если произошел отрыв рога медиального или латерального мениска, выполняют резекцию указанного участка. В случае разрыва фиксирующих связок их сшивают, а при полностью нежизнеспособном мениске его удаляют с возможностью замены искусственным имплантом.
Лечение дегенеративной патологии колена необходимо проводить как можно раньше, пока не сформировались стойкие нарушения. Четкое выполнение врачебных рекомендаций позволит достичь максимального результата.

Лечение в нашей клинике:
- Бесплатная консультация врача
- Быстрое устранение болевого синдрома;
- Наша цель: полное восстановление и улучшение нарушенных функций;
- Видимые улучшения после 1-2 сеанса; Безопасные безоперационные методы.
-
Прием ведут врачи
- Методы лечения
- О клинике
- Услуги и цены
- Отзывы

Дегенерация мениска – это серьезная патология, в результате развития которой происходит разрушение других суставных тканей. Мениски – это хрящевые плотные диски, обеспечивающие надежную амортизационную защиту костной ткани. Они располагаются в коленных, акромиально-ключичных, грудино-ключичных и челюстных суставах. Вол всех остальных сочленениях костей в организме человека эти структурные части отсутствуют.
Чаще всего диагностируется дегенерация мениска коленного сустава, поскольку именно на это сочленение костей оказывается максимальная физическая и механическая нагрузка. Колено подвержен различным травмам, в результате которых могут также возникнуть предпосылки для дегенеративных изменений.
В коленном суставе присутствует два мениска: латеральный (наружный) и медиальный (внутренний). Они располагаются между головками бедренной и большеберцовой костей. Они призваны обеспечивать равномерное распределение амортизационной нагрузки и стабилизацию положения костей в капсуле. Спереди мениски прикрыты надколенником и передней крестообразной связкой. По бокам стабильность положения менисков обеспечивается боковыми связками. Задняя поверхность прикрыта крестовидной связкой.
Дегенерация – это патологическое изменение, при котором меняется форма мениска и амортизационные свойства. При выраженном разрушительном процессе возникает опасность полной дисфункции колена как сочленения костей. Пациент не может свободно согнуть или разогнуть ногу, в процессе ходьбы возникают болевые ощущения посторонние звуки (скрип, хруст.
На начальной стадии дегенерация менисков коленного сустава может успешно лечиться с помощью методов мануальной терапии. В запущенных случаях требуется хирургическая операция, в ходе которой восстанавливается целостность данной структурной части.
Если вам требуется индивидуальная консультация опытного ортопеда по курсу терапии, то вы можете записаться на бесплатный прием доктора в нашей клинике мануальной терапии. В ходе приема будет проведет полноценный осмотр и рассказано о том, как правильно проводить лечение этого заболевания.
Причины дегенерации внутреннего (медиального) мениска
Дегенерация медиального диска встречается гораздо чаще, и это обусловлено его специфическим расположением. Он находится на внутренней проекции сустава, на него приходится максимальная физическая и механическая нагрузка. Первичный фактор поражения – травма. При чем человек может даже не замечать тот момента, когда впервые оказывается травматическое воздействие. Но в результате защемления, компрессии или ушиба начинается постепенное разрушение внутренней структуры мениска. Он утрачивает привычную форму, высоту и размер. Затем начинается его смещение. Роза мениска оказываются расположенными рядом с мыщелками бедренной и большеберцовой костей. При подвороте ноги, неправильной постановке стопы возникает риск травмы рога мениска.
Основные причины дегенерации внутреннего мениска могут включать в себя следующие факторы риска:
- неправильная постановка стопы в виде косолапости или плоскостопия приводит к тому, что меняется типичное положение хрящевой прокладки в суставной полости, за счет смещения возникает риск травмы;
- варусная или вальгусная деформация бедренной и большеберцовой костей приводит к неправильному положению их головок в суставной капсуле, что провоцирует смещение менисков к центру и к наружной стороне;
- избыточная масса тела создает повышенную механическую нагрузку, что провоцирует снижение высоты мениска и его протрузию;
- повышенные физические нагрузки (занятия бегом, тяжелой атлетикой, подвижными видами спорта);
- неправильный выбор обуви для повседневной носки и занятий физической культурой;
- воспалительные, в том числе и асептические, процессы в суставе (артрит, ревматизм, подагра, болезнь Бехтерева, некроз головок костей и т.д.);
- опухолевые процессы;
- растяжения связок и сухожилий;
- внутренние гематомы и кровотечения;
- травматические воздействия на мениски (в том числе и их разрыв).
Важно для профилактики дегенеративного поражения менисков вести активный образ жизни, следить за массой тела, употреблять достаточное количество чистой питьевой воды, исключать из своего рациона углеводы, отказаться от таких вредных привычек как курение и употребление алкогольных напитков. Эти факторы очень важны для физиологического восстановления хрящевой ткани, в том числе и менисков.
Дегенерация задних рогов медиального мениска
Медиальный мениск прочно связан с тканями коленного сустава. Он имеет форму неполного кольца, чаще – диска. В его анатомии выделяется три составные части: два рога (задний и передний) и тело. В области рогов мениск более тонкий. С помощью этих частей он прикрепляется к костным поверхностям.
Дегенерация задних рогов латерального и медиального менисков встречается относительно редко. Чаще всего это состояние развивается на фоне тотальных инфекций, ожирения 3-ей и 4-ой степени, опухолей и серьезных травм. Гораздо чаще диагностируется дегенерация заднего рога медиального мениска, что обусловлено его специфическим расположением. Любая травма и нестабильность коленного сустава приводит к тому, что задний рог медиального мениска попадает в узкую щель между мыщелком бедренной и большеберцовой кости. В результате этого может возникать компрессия, защемление или травматический разрыв хрящевой прокладки. Последнее состояние практически всегда требует экстренного проведения хирургической операции для восстановления целостности тканей. при остальных повреждениях может проводится консервативная терапия с целью восстановления формы и амортизационной способности мениска.
Дегенерация заднего рога медиального мениска приводит к тому, что нарушается целостность строения сустава. Эта хрящевая прокладка начинает сдвигаться. за счет внутрисуставной ротации мениска появляется нестабильность колена, возникает угроза для растяжения связочного аппарата и даже для его разрывов во время ходьбы, бега или занятий подвижными видами спорта.
Существует несколько форм дегенерации заднего рога медиального мениска:
- компрессия этой части с изменением размеров и формы;
- продольный разрыв с сохранением целостности между рогом и телом мениска;
- отделение от места крепления в области кости;
- разрыв связочного или сухожильного волокна;
- растяжение связочного или сухожильного волокна в месте крепления рога;
- пролапс, протрузия и другие виды деформации с потерей формы и амортизационных качеств.
В некоторых случаях возникает равномерная (диффузная) менископатия, которая может быть определена только при помощи МРТ обследования. обычно её симптомы проявляются только в запущенных случаях заболевания. Необходимо обращать внимание на первичные признаки этой патологии для того, чтобы иметь возможность проводить эффективное консервативное лечение на ранних стадиях.
Симптомы дегенерации менисков 1-ой, 2-ой и 3-ей степени
Обычно дегенерация мениска 1-ой степени не дают выраженных клинических симптомов. Пациент ощущает периодический дискомфорт в области коленного сустава. Боль появляется только после очень серьезных, не привычных физических нагрузок. На этой стадии возможно увидеть типичные дегенеративные изменения только при прохождении обследования МРТ.
При дегенерации мениска 2-ой степени поражения хрящевой ткани могут давать следующие признаки заболевания:
- отечность мягких тканей вокруг коленного сустава;
- болезненность при попытке совершать сгибательные и разгибательные движения голенью;
- фиксация конечности в согнутом состоянии;
- невозможность спуститься по лестнице вниз без посторонней помощи.
Хроническая дегенерация мениска 3-ей степени характеризуется тем, что пациент может отмечать:
- постоянные тупые боли в области колена, которые усиливаются при попытке спуститься вниз по лестнице;
- нестабильность положения головок бедренной и большеберцовой костей в суставной капсуле;
- неустойчивость и шаткость походки;
- расхлябанность в суставе;
- постоянные повороты ноги;
- хромоту и другие виды изменения походки.
Увидеть типичные признаки разрушения мениска на 3-ей стадии можно при проведении простого рентгенографического обследования. При движении слышны посторонние звуки, такие как хруст, щелчки, скрип и т.д. При отрыве части мениска может развиваться суставная мышь. При отсутствии своевременного лечения формируется стойкая контрактура (неподвижность) коленного сустава.
Методы лечения дегенерации мениска
На сегодняшний день возможно консервативное лечение дегенерации мениска на практически любой стадии этого заболевания. Внутрисуставные инъекции хондропротекторов позволяют частично или полностью восстановить поврежденную хрящевую ткань.
Но наиболее продуктивным и безопасным методом лечения является мануальная терапии.
С помощью мануальной терапии можно полностью восстановить нарушенное диффузное питание хрящевого волокна мениска. За счет поступления достаточного количества жидкости и растворенных в ней питательных веществ мениск быстро восстанавливает свою форму и амортизационные свойства.
В нашей клинике используются следующие методы мануальной терапии:
- массаж и остеопатия для улучшения микроциркуляции крови и лимфатической жидкости в очаге патологических изменений тканей;
- рефлексотерапия для запуска процесса регенерации тканей за счет использования скрытых резервов организма;
- лечебная гимнастика и кинезиотерапия для повышения тонуса мышц, улучшения эластичности сухожильной и связочной ткани;
- физиотерапия и лазерное воздействие.
Для каждого пациента курс терапии разрабатывается индивидуально. Поэтому, если у вас есть необходимости провести эффективную терапию дегенеративного изменения в менисках, то мы приглашаем вас на первичную бесплатную консультацию в нашу клинику. У нас работают опытные ортопеды и мануальные терапевты. Они смогут установить точный диагноз, порекомендовать дополнительные обследования в случае необходимости и назначить эффективное лечение заболевания.
Помните! Самолечение может быть опасно! Обратитесь ко врачу
Асептический некроз костей в коленном суставе
Остеонекроз коленного сустава (называемый также аваскулярный или асептичеcкий некроз) – это состояние, возникающее при нарушении кровоснабжения участка костной ткани бедренной или большеберцовой кости. Поскольку костные клетки для нормальной своей работы нуждаются в постоянном кровоснабжении, остеонекроз, сопровождающийся гибелью этих клеток, может в конечном итоге вести к деструктивным изменениям коленного сустава и выраженному остеоартрозу.
При ранней диагностике асептического некроза лечение может состоять из приема препаратов для купирования болевого синдрома и ограничения нагрузки на пораженный коленный сустав. Однако, у пациентов с более продвинутой стадией заболевания лечение практически всегда хирургическое и направлено на предотвращение прогрессирования повреждения кости и улучшение функции коленного сустава.
Коленный сустав – это самый крупный и мощный сустав человеческого тела. Он образован нижним концом бедренной кости, верхним концом большеберцовой кости и надколенником. Эти три кости в области контакта друг с другом покрыты суставным хрящом – ровной гладкой тканью, защищающей суставные концы костей и обеспечивающей беспрепятственное их скольжение друг относительно друга.
Остеонекроз коленного сустава наиболее часто локализуется во внутренней части суставного конца бедренной кости – внутреннем мыщелке, однако может также поражать наружный мыщелок или суставной конец (плато) большеберцовой кости.
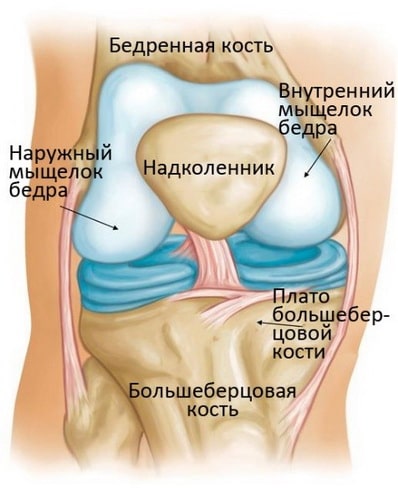
Рис. Остеонекроз коленного сустава чаще всего поражает внутренний мыщелок бедра.
Асептический некроз развивается при нарушении кровоснабжения участка костной ткани. Без адекватного питания эта костная ткань погибает и постепенно уменьшается в объеме. Как результат, суставной хрящ в области этого участка кости проваливается, приводя к развитию выраженного остеоартроза.
Остеонекроз коленного сустава обычно развивается у пациентов длительно принимающих гормональную терапию, перенесших отравление или употребляющих алкоголь. Реже некроз коленного сустава является результатом травмы.
Также выделяют спонтанный остеонекроз коленного сустава причина его обычно остается неизвестной. Спонтанный остеонероз является причиной боли в коленном суставе практически в 40 процентах случаев.
Остеонекроз коленного сустава может развиться у кого-угодно, однако чаще он встречается у лиц старше 60 лет. Женщины болеют в три раза чаще мужчин.
Не всегда удается установить причины нарушения кровоснабжения кости, однако выделяют несколько факторов риска, увеличивающих вероятность развития остеонекроза.
- Травма. Травма коленного сустава, например, стрессовый перелом или вывих, может вести к повреждению в т.ч. и кровеносных сосудов, нарушая тем самым кровоснабжение участка костной ткани.
- Пероральный прием кортикостероидов. При многих заболеваниях, например, бронхиальной астме или ревматоидном артрите, пациенты постоянно принимают кортикостероиды. До конца не установлено, как эти препараты вызывают остеонекроз, однако исследования показывают, что связь между этими препаратами и остеонекрозом существует. Индуцированный стероидами остеонекроз нередко поражает несколько суставов человеческого тела.
- Заболевания. Остеонекроз коленного сустава может развиваться при таких заболеваниях, как ожирение, серповидноклеточная анемия и системная красная волчанка.
- Трансплантация органов. Трансплантация донорских органов, особенно почек, также нередко связана с развитием остеонекроза.
- Злоупотребление алкоголем. Длительное и избыточное употребление алкоголя со временем может вызывать появление в кровеносных сосудах депозитов жира, а также увеличивать уровень кортизола в крови, что нарушает кровоснабжение кости.
Вне зависимости от причины, если остеонекроз не выявлен на ранней стадии и не начато его лечение, он неминуемо ведет к тяжелому остеоартрозу.
Асептический некроз (остеонекроз) – это стадийный процесс. Первым симптомом заболевания обычно является боль во внутреннем отделе коленного сустава. Боль может появиться внезапно и быть вызвана определенным видом активности или минимальной травмой. По мере прогрессирования заболевания человеку становится трудно стоять и удерживать вес тела на больной конечности, движения в коленном суставе становятся болезненными.
Другие симптомы заболевания включают:
- Отек по передней и внутренней поверхности коленного сустава.
- Локальная болезненность при пальпации коленного сустава.
- Ограничение объема движений в суставе.
Прогрессирование заболевания продолжается от нескольких месяцев до более года. Остеонекроз коленного сустава необходимо диагностировать как можно раньше, поскольку, согласно данным ряда исследований, рано начатое лечение позволяет добиться более благоприятных результатов.
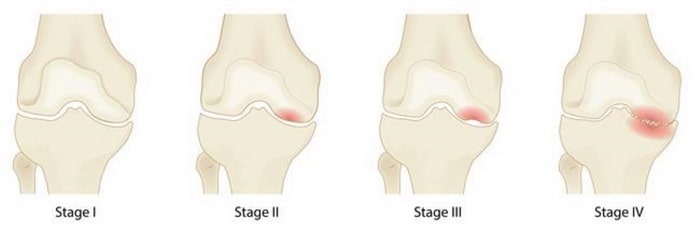
Четыре стадии остеонекроза коленного сустава. 1 стадия не сопровождается какими-либо морфологическими изменения коленного сустава, тогда как на 4 стадии развивается выраженный коллапс и тяжелый остеоартрит коленного сустава.
Доктор обсудит с вами состояние вашего здоровья в целом и историю развития вашего заболевания, попросит описать ваши текущие жалобы, после чего проведет тщательное обследование вашего коленного сустава, обращая внимание на следующие признаки:
- Отек сустава, локальная гипертермия или гиперемия
- Локальная болезненность
- Объем пассивных (с посторонней помощью) и активных (самостоятельных) движений в коленном суставе
- Нестабильность сустава
- Боль при нагрузке весом
- Любые признаки травмы мышц, сухожилий и окружающих коленный сустав связок
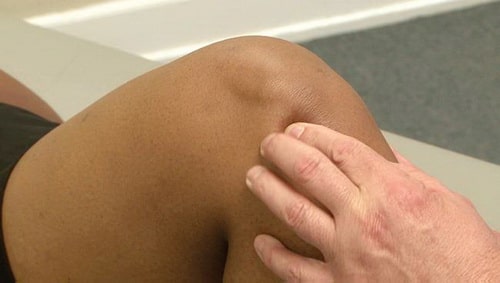
Во время обследования доктор выявит участки локальной болезненности в области коленного сустава.
Обычно остеонекроз проявляется внезапной ночной болью по внутренней поверхности коленного сустава. Боль не связана с травмой. Нередко при осмотре выявляется накопление жидкости внутри коленного сустава
Лучевые методы обследования помогут доктору подтвердить диагноз.
В настоящее время идеальным методом ранней диагностики остеонекроза коленного сустава является МРТ.
Рентгенография. Рентгенография позволяет получить изображения плотных анатомических структур, в т.ч. костей. Этот метод исследования может быть вам назначен для выявления изменений костей, возникающих на поздних стадиях остеонекроза. На ранних стадиях болезни изменений на рентгенограммах обычно не бывает.
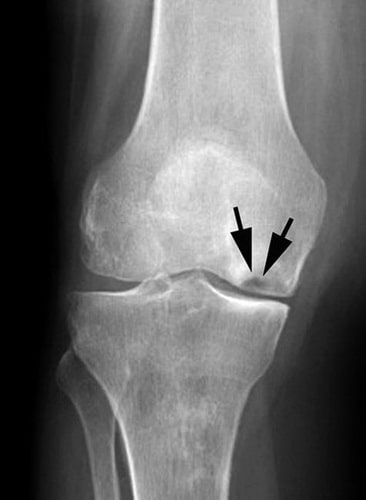
На данной рентгенограмме видны признаки остеонекроза внутреннего мыщелка бедренной кости.
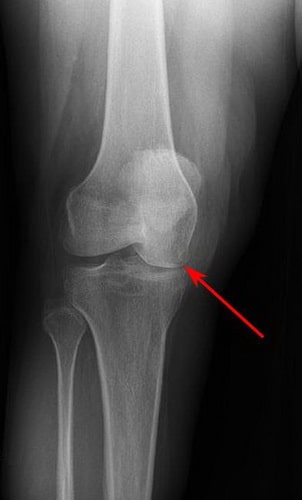
По мере прогрессирования заболевания происходит сужение суставной щели, связанное с повреждением суставного хряща.
Магнитно-резонансная томография (МРТ). Ранние изменения костей, которые могут быть не видны на рентгенограммах, нередко обнаруживаются на МРТ. Это исследование позволяет оценить, какой объем кости поражен. МРТ также позволяет обнаружить изменения, которые еще не сопровождаются какой-либо симптоматикой (например, остеонекроз противоположного коленного сустава).
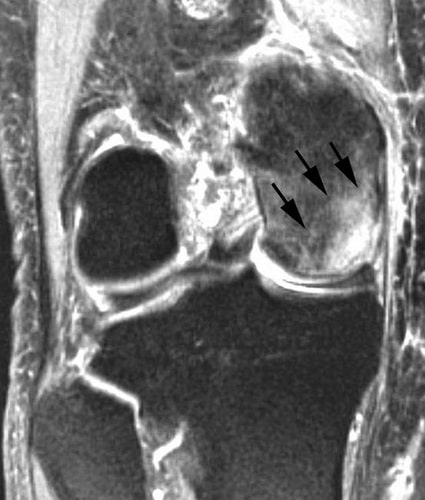
МР-признаки остеонекроза внутреннего мыщелка бедренной кости. МРТ часто применяется для ранней диагностики этого заболевания.
Костная сцинтиграфия. В некоторых случаях пациентам назначают сцинтиграфию скелета. Во время этого исследования вам в вену вводят небольшое количество радиоактивного препарата. Остеонекроз может характеризоваться усиленным накоплением радиоактивного вещества в кости в связи с усиление метаболической активности в этой области.
Тактика лечения асептического некроза коленного сустава зависит от нескольких факторов:
- Стадия заболевания
- Объем поражения
- Причины заболевания
Выделяют четыре стадии остеонекроза коленного сустава.
1 и 2 стадия – длится от 6 до 12 недель, проявляется отеком кости хорошо различимым при магнитно-резонансной томогрфии (МРТ). В этой стадии еще есть надежда на выздоровление.
В 3 и 4 стадии – наступает практически необратимое разрушение кости.
На первой стадии мы проводим консервативное лечение.
Консервативное лечение назначается на ранних стадиях заболевания. Если объем пораженной кости невелик, этого лечения будет вполне достаточно.
Консервативное лечение включает:
- Медикаментозное лечение. Прием нестероидных противовоспалительных препаратов (НПВП), таких как ибупрофен, помогает купировать боль и воспаление вашего коленного сустава. Добавление к терапии хондропротекторов и витаминов усиливает эффект от лечения.
- Ограничение нагрузки. Ограничение нагрузки на больную конечность в ряде случаев позволяет замедлить прогрессирование повреждения сустава, вызванное остеонекрозом, и создать условия для заживления. Доктор может порекомендовать вам пользовать костылями в течение некоторого периода времени, чтобы разгрузить больной коленный сустав. В некоторых случаях возможно ношение разгрузочного брейса, способствующего перераспределению нагрузки с пораженной части коленного сустава на здоровую.
- Лечебная физкультура. Ваш лечащий врач или физиотерапевт составят для вас специальную программу упражнений, которые помогут укрепить мышцы бедра и сохранить подвижность пораженного коленного сустава. В некоторых случаях во избежание перегрузки коленного сустава могут быть рекомендованы упражнения в бассейне.
- Модификация активности. Доктор может рекомендовать вам избегать определенных видов физической активности, которые вызывают или усиливают ваши болезненные симптомы.
При правильно подобранной и своевременной терапии на ранних стадиях болезни удается достигнуть очень хороших клинических результатов.
При неэффективности консервативного лечения пациентам обычно рекомендуются малоинвазивные артроскопические оперативные вмешательства.
При поражении значительной площади суставной поверхности либо при неэффективности проводимых консервативных мероприятий доктор может порекомендовать вам операцию. Существует несколько вариантов хирургического лечения остеонекроза коленного сустава.
Внутренняя декомпрессия. Эта операция заключается в формировании одного крупного или нескольких мелких костных каналов, способствующих снижению внутрикостного давления и прорастанию новых сосудов, которые будут питать пораженный участок коленного сустава.
На ранней стадии остеонекроза внутренняя декомпрессия позволяет эффективно предотвратить коллапс кости и развитие остеоартроза коленного сустава.
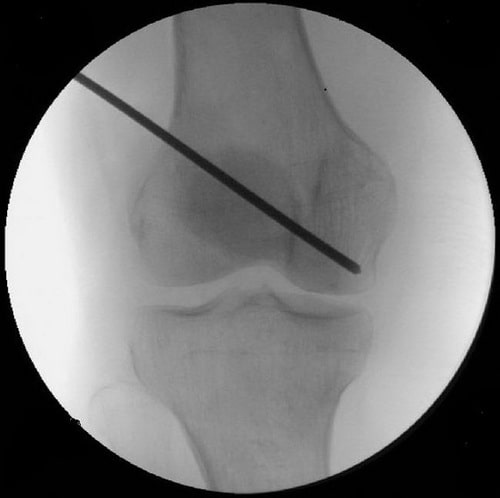
Внутренняя декомпрессия у пациента с ранней стадией остеонекроза.
Остеохондропластика. Внутренняя декомпрессия нередко сочетается с замещением пораженного участка хряща и кости коленного сустава остеохондральным трансплантатом. Трансплантат – этой фрагмент здоровой кости, который перемещается туда, где он необходим. Трансплантат может быть донорского происхождения (аллотрансплантат) либо забираться на другом участке вашего тела (аутотрансплантат).
На сегодняшний день существуют также синтетические костные трансплантаты.
Имплантация аутологичных хондроцитов (ИАХ). Это двухэтапная операция. Первым этапом выполняется артроскопия коленного сустава, во время которой врач забирает из коленного сустава некоторое количество хрящ-продуцирующих клеток – хондроцитов. Эти хондроциты доставляются в лабораторию, где их культивируют (размножают) на протяжении до 6 недель для получения большего объема клеточной массы.
Вторым этапом выполняется повторная операция, во время которой полученные хондроциты имплантируются в область дефекта хряща вашего коленного сустава. Клетки начинают здесь развиваться и замещают пораженных хрящ здоровым.
Остеотомия. Во время остеотомии доктор удаляет фрагмент большеберцовой или бедренной кости, что приводит к перераспределению нагрузки с пораженного участка коленного сустава на здоровый и помогает уменьшить боль и улучшить функцию коленного сустава.
Тотальное или одномыщелковое эндопротезирование коленного сустава. Если болезнь прогрессирует настолько, что развивается коллапс кости, пораженная часть коленного сустава может нуждаться в замене. Во время эндопротезирования пораженные участки кости и хряща коленного сустава удаляются и замещаются металлическими или пластиковыми компонентами, что позволяет восстановить функцию вашего коленного сустава.
У большинства пациентов лечение остеонекроза коленного сустава позволяет эффективно уменьшить боль и улучшить функцию коленного сустава. Исходы лечения этого заболевания варьируют и зависят от стадии процесса на момент установки диагноза и характера проводимого лечения. Со своим врачом вы обсудите возможные результаты лечения в вашей конкретной ситуации.
Читайте также:


