Артропластика коленного сустава артроскопический артролиз
Артропластика коленного сустава (АКС) – это техника имплантации искусственного сустава колена на место поврежденного сочленения. Главная цель операции — восстановление функций подвижности коленного отдела конечности. Процедура замены пораженного сустава, соединяющего бедренную, большеберцовую кость и коленную чашечку, чаще рекомендуется при гонартрозах запущенных форм.
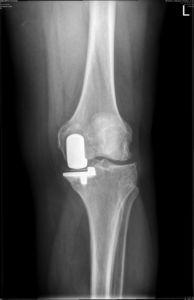
Результат частичной замены коленного сустава на рентгене.
История развития артропластики насчитывает уже более 40 лет. За этот отрезок времени специалисты добились прорыва в совершенствовании отрасли ортопедии – от уникализации конструкций коленных эндопротезов до оптимизации хирургических тактик.
Компоненты имплантов производят из износостойких биосовместимых металлических сплавов (чаще на основе титана), керамики, композитных материалов. При технически правильно проведенной операции, качественно организованной реабилитации и полном соблюдении пациентом пожизненных правил срок службы искусственного сустава в среднем составляет 15 лет.
В каких случаях применяют артропластику
Артропластика применяется при тяжелых заболеваниях и травмах коленного сустава как единственное продуктивное средство, способное избавить человека от инвалидности и невыносимой симптоматики. Применяется методика при дегенеративно-дистрофических патологиях с сильными поражениями хряща. Когда консервативные методы или другие операции не смогут обеспечить нормальную двигательную активность проблемной ноги, врачом может быть рекомендована замена сустава на имплантат. Симптомами необходимости операции являются:
- выраженная ограниченность амплитуды сгибания/разгибания колена;
- сильный болевой синдром в состоянии движения или покоя;
- прогрессирование хромоты;
- искривления костей голени и бедра;
- мышечная слабость ноги, атрофия, контрактура;
- неспособность к самостоятельному передвижению без посторонней помощи или поддерживающих приспособлений (трости, костылей и др.).
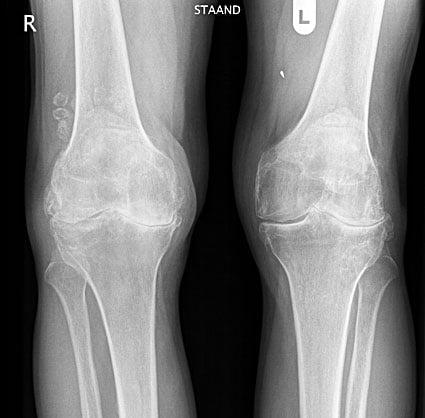
Гонартроз обоих коленных суставов.
Как показывает статистика, пациенты, которые чаще нуждаются в артропластике, находятся в возрастной категории от 60 лет и старше. В пожилом возрасте односторонний или двусторонний артроз коленей диагностируется у 85% людей в силу старения организма. Конечно, не всем нужна такая операция. В категорию риска по предрасположенности к появлению, ускоренной дистрофии и деформации коленного сочленения входят женщины, перешагнувшие 40-летний рубеж. Объясняется этот факт происходящими в женском организме гормональными изменениями, дефицитом половых гормонов, нехваткой эластина и коллагена, что неблагоприятно сказывается на тканях сустава. Основной процент людей, поступающих в клиники на прохождение артропластики, – это женщины.

Показания к операции
Поводом для артропластической реконструкции служат следующие диагнозы в стадии тяжелого патологического процесса:
- первичный и вторичный деформирующий артроз (гонартроз) – необратимое дегенеративно-дистрофическое заболевание, характеризующееся износом и разрушением хряща суставных поверхностей;
- спонтанный и вторичный аваскулярный (асептический) некроз – некротизация тканей циркумферентной зоны кости вместе с покровным хрящевым элементом как следствие критического нарушения кровообращения;
- ревматоидный артрит – серьезное системное заболевание неизвестной этиологии, когда иммунные клетки на воспаление соединительной ткани реагируют уничтожением не патогенной среды, а структурообразующих компонентов сустава;
- травматические поражения и локальные опухоли.
Противопоказаниями к АКС служат тяжелые заболевания крови; диабет в декомпенсированном состоянии; онкология последних стадий; сильно выраженный местно остеопороз; локальные гнойные и воспалительные процессы; почечная недостаточность.
Виды и процесс артропластики
Артропластика коленного сустава выполняется в зависимости от характера патологии одним из двух методов.
- Одномыщелковое протезирование – сочленение меняется на имплантат только частично. Замене подлежит или наружный, или внутренний бедренно-большеберцовый компонент. Такая тактика целесообразна лишь при условии, что структуры противоположной половины сустава, ПКС, ЗКС целые. Процедура малотравматичная, реабилитация после нее проходит относительно легко и быстро.
- Тотальная артропластика – операция предполагает полное замещение всех суставных поверхностей на искусственные аналоги. Вмешательство делается при обширной деструкции хрящевой материи, диагностируемой одновременно и в медиальном, и латеральном отделах.
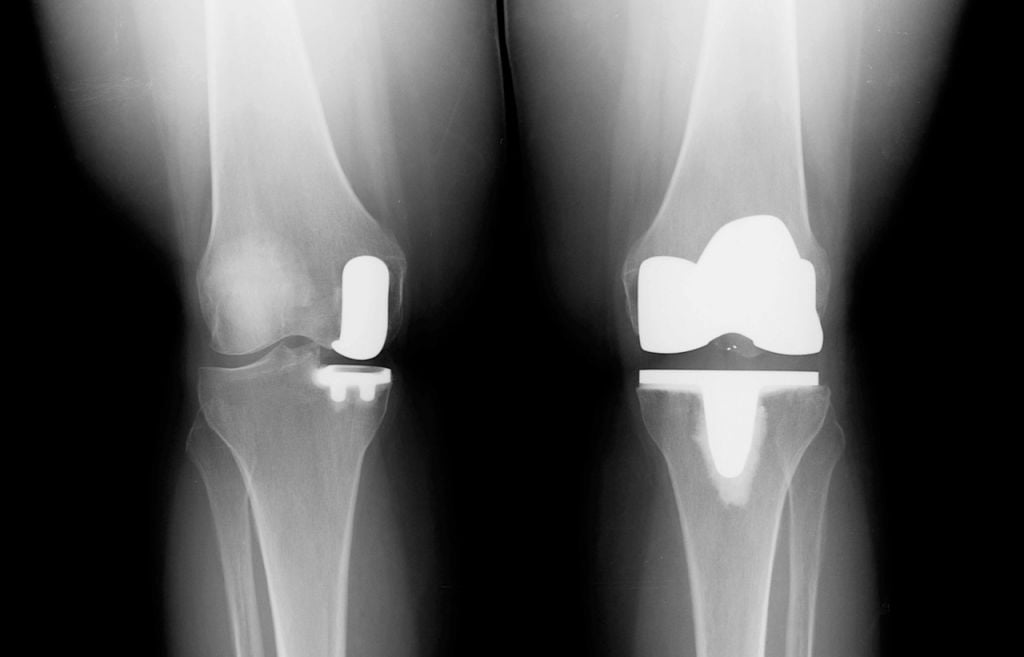
Частичный и тотальный способ.
Наркоз применяется общего типа. При частичной замене, как в случае с одномыщелковой артропластикой, возможно, пациенту проведут сеанс под спинальной анестезией. Спинальный наркоз (регионарный, син. местный) вводится в эпидуральное пространство позвоночника, и нижняя часть туловища на время вмешательства становится совершенно нечувствительной. Местная анестезия не нарушает сознания.
Подступ к суставу осуществляется через серединный парапателлярный разрез (традиционный доступ). Имплантация может быть произведена и через другой доступ, на котором специализируется хирург, например:
- чрезмышечный (midvastus);
- латеральный парапателлярный;
- Quad-Sparing (Q-S – щадящий способ без нарушения четырехглавой мышцы бедра).
Искусственный сустав колена устанавливается на подготовленные площадки бедренной и большеберцовой кости. Краевые участки костей опиливаются, очищаются от деструктурированных тканей, шлифуются. Затем производится соединение металлических элементов протеза с костными окончаниями, используя метод бесцементной посадки (пресс-фит) или технологию цементной фиксации. Далее между двумя металлическими плато, которыми специалист покрыл берцовый и бедренный эпифизы, устанавливается эластичная прокладка из полимера.
Операционное поле промывается, обрабатывается дезинфекторами, на рану ставится дренаж для контроля оттока жидкости, разрез послойно ушивается. На всю процедуру затрачивается от 60 минут до 3 часов. Разрез после операции обычно проходит вдоль посередине колена. Его длина при традиционном вмешательстве равна примерно 18 см, при использовании самого экономного доступа – 10 см.
Если состояние пациента удовлетворительное, ему разрешат на 2-3 сутки подниматься и начинать ходить с опорой на ходунки или костыли. Выписку из стационара оформляют на 7-10 сутки.
Сколько стоит артропластика и где пройти?
Стоимость артропластики с тотальным замещением костного соединения колена эндопротезом начинается в среднем с 200 тыс. рублей. Высокотехнологичное вмешательство в медучреждениях Украины стоит примерно так же, с перерасчетом в гривны – это от 100 тыс. грн.
Отечественные клиники оказывают подобную медицинскую помощь, увы, не на таком же блистательном уровне, как за границей, но по более приемлемым ценам. Например, в Германии такая операция обойдется пациенту в 15-20 тыс. евро, а в Израиле – 18-25 тыс. долларов. Заметим, в эти расценки не включена реабилитация, ее, по сути, нигде не вносят в программу лечения, что снижает шансы на благополучный исход. Исключение – Чехия.
Особенности реабилитации
На следующий день после оперативного вмешательства физиоинструктор поможет подняться с кровати, пациент сделает свои первые шаги с новым суставом, опираясь на костыли или ходунки. На предоперационных этапах обучают технике передвижения с опорно-поддерживающими приспособлениями, поэтому человек будет подготовлен к этому моменту. Нагружать на ранних порах ногу нельзя, разрешено только слегка касаться ею пола. Обязательно прописываются интенсивный курс антибиотикотерапии и противотромбозного лечения. Прописываются сильнодействующие обезболивающие и противоотечные средства, так как болевой синдром и отек после операции – стандартное явление.
Начиная с первого дня, приступают к разносторонним занятиям ЛФК с упором на укрепление мышц бедра. В раннем периоде – это изометрические сокращения бедренно-мышечного комплекса. Постепенно вводятся упражнения на сгибание-разгибание колена. При необходимости конечность тренируют на специальном тренажере, который будет помогать производить в нужном ритме, диапазоне соответствующие движения. Параллельно с лечебной физкультурой назначается посещение физиотерапевтических процедур.
С каждым вновь наступившим днем самочувствие будет улучшаться, если четко следовать квалифицированным рекомендациям реабилитолога и хирурга, физиотерапевта, методиста по ЛФК. Окончательная внутренняя адаптация вживленного устройства, восстановление подвижности колена, наконец, возвращение пациента в нормальное жизненное русло можно ожидать по истечении 2,5-4 месяцев упорной работы над реабилитацией.
В дополнение к стандартным переднемедиальному и переднелатеральному портам для полноценного рассечения спаек могут быть использованы верхнемедиальный, верхнелатеральный, заднемедиальный и, иногда, заднелатеральный порты.
а) Стандартные порты:
- Переднелатеральный порт
- Переднемедиальный порт
б) Дополнительные порты:
1. Верхнемедиальный или верхнелатеральный порты:
• Порты формируются в положении полного разгибания коленного сустава примерно на 25 мм выше верхнего полюса надколенника кзади от сухожилия четырехглавой мышцы, инструмент при этом вводится в верхний заворот коленного сустава
• Порты используются для доступа в верхний заворот и боковые каналы коленного сустава
2. Заднемедиальный порт:
• Артроскоп проводится под задней крестообразной связкой (ЗКС) вдоль медиальной стенки межмыщелковой вырезки со стороны переднелатерального порта в направлении заднемедиального отдела коленного сустава
• Для точной локализации порта используется спинальная игла 18G
• В выбранной точке кожа рассекается по игле скальпелем № 11, а подлежащие ткани разводятся прямым гемостатическим зажимом
• Порт обеспечивает доступ в заднемедиальный отдел коленного сустава
4. Нюансы техники:
• Спинальная игла при артроскопии в условиях артрофиброза коленного сустава не всегда обеспечивает возможность точной локализации артроскопических портов,
• Для полноценной визуализации коленного сустава в распоряжении хирурга должны быть артроскопы с 30° и 70° оптикой
5. Ошибки техники:
• Возможные ошибки при формировании портов и повреждение окружающих коленный сустав мягкотканных структур позволяет предотвратить хорошее знание анатомии костных и мягкотканных структур коленного сустава
6. Инструменты:
• Скальпель № 11 для кожных разрезов
• Прямой гемостатический зажим
• Спинальная игла 18G
• 30° и 70° артроскопы
• Корзинчатые щипцы
• Радиочастотный аблятор
• Опционально: артроскопическая помпа
• Канюли для отведения жидкости
• Опционально: С-дуга
Техника операции артроскопического артролиза коленного сустава
а) Обследование в условиях анестезии:
• Позволяет оценить объем пассивных движений в коленном суставе, выявить наличие механического препятствия сгибанию или разгибанию коленного сустава, оценить подвижность и характер движения надколенника, обнаружить костный хруст или мягкотканные щелчки при движениях в суставе (рис. 3 и 4)
• Обследование в условиях анестезии также позволяет оценить состояние связочного аппарата, выявить избыточное натяжение связочных трансплантатов, препятствующее нормальной подвижности коленного сустава
б) Редрессация в условиях анестезии:
• В условиях адекватной седации пациента и релаксации мышц выполняется осторожная редрессация коленного сустава, которая в ряде случаев позволяет устранить дефицит сгибания или разгибания сустава, при этом необходимо пальпировать коленный сустав с тем, чтобы оценить, где и в какой момент может произойти релиз внутрисуставных сращений или исчезнуть сопротивление со стороны периартикулярных тканей. Этот этап вмешательства можно выполнить и позже после частичного артроскопического релиза (описано ниже)
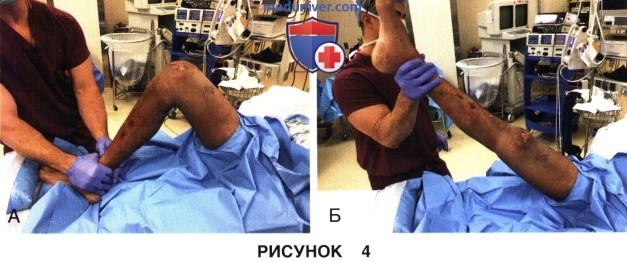
• Устранения дефицита сгибания коленного сустава можно добиться за счет медленного равномерного сгибания коленного сустава, при котором хирург удерживает дистальный конец бедра и проксимальный конец голени (тем самым создавая короткий рычаг приложения силы), прилагая одновременно своим телом усилие, направленное на сгибание голени. Во время такого маневра можно ощутить или услышать звуки, характерные для разделения периартикулярных или внутрисуставных спаек и сращений (рис. 5, А)
• Для устранения дефицита разгибания стопу помещают на валик и оказывают осторожное давление на коленный сустав, добиваясь тем самым расслабления излишне натянутых задних мягких тканей и разделения спаек в заднем отделе коленного сустава (рис. 5, Б)
в) Нюансы 1 этапа:
• К истории болезни не лишним будет приложить фотографии, отражающие объем движений в суставе до и после операции, которые могут служить для пациента наглядным средством мотивации для сохранения достигнутой подвижности коленного сустава
• Для достижения полного, физиологического объема движений при редрессации коленного сустава может понадобиться постепенное артроскопическое рассечение внутрисуставных сращений
г) Ошибки 1 этапа:
• Слишком быстрые и агрессивные усилия, прилагаемые к коленному суставу (особенно использование длинного рычага), могут привести к перелому бедра, большеберцовой кости или повреждению разгибательного аппарата коленного сустава
• Неадекватная анестезия и/или релаксация мышц ограничивают возможности редрессации коленного сустава за счет отсутствия надлежащего расслабления мышц и появления болевых ощущений, сопровождающих проводимые с коленным суставом манипуляции
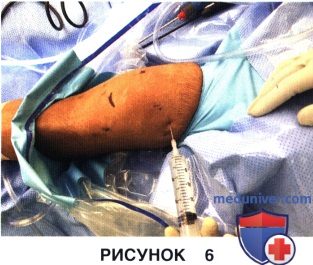
а) Коленный сустав медленно растягивается вводимым через верхнелатеральный порт физиологическим раствором, для чего используется спинальная игла 18G и шприц объемом 60 мл. Объем вводимого раствора обычно составляет 120-180 мл (рис. 6)
• Игла может быть заменена артроскопической канюлей, а порт использоваться в дальнейшем для введения или выведения жидкости
б) Первым этапом выполняется стандартная диагностическая артроскопия, призванная оценить распространенность спаечного процесса и обнаружить другие возможные причины ограничения движений в суставе
в) Артроскоп вводится через стандартный переднелатеральный порт в верхний заворот коленного сустава, через переднемедиальный порт вводится шейвер
г) Обнаруженные в верхнем завороте сращения рассекаются (рис. 7, А и Б) и восстанавливается, собственно, верхний заворот коленного сустава, протяженность которого должна составлять 3-4 см выше верхнего полюса надколенника (рис. 7, В):
• В зависимости от локализации обнаруженных изменений возможно использование дополнительных артроскопических портов
• Для разделения плотных сращений может понадобиться аблятор, корзинчатые щипцы или кусачки, и только после этого возможно использование шейвера
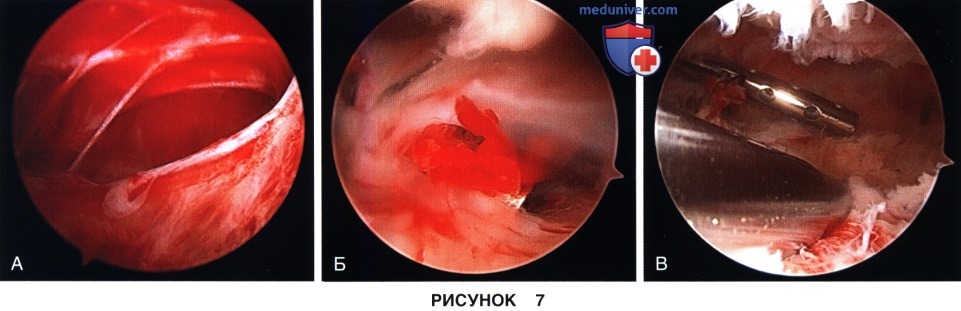
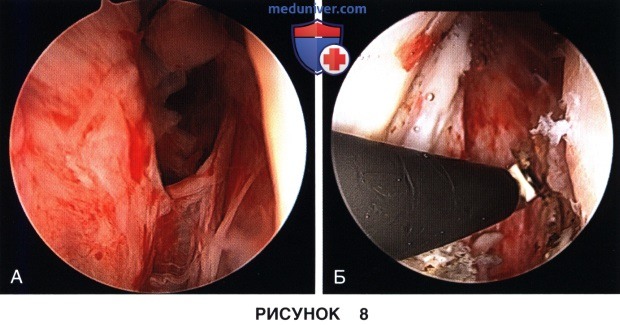
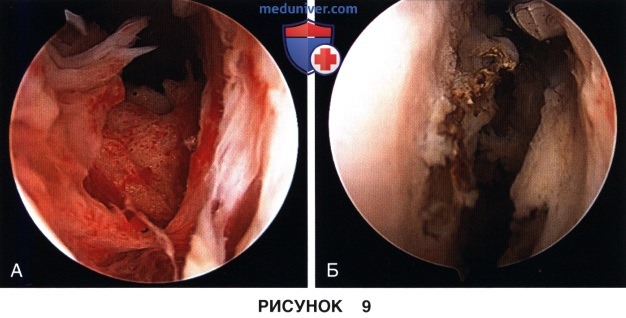
д) Следующим этапом восстанавливается просвет медиального (рис. 8) и латерального (рис. 9) каналов коленного сустава, спайки в области каналов резецируются, а капсула сустава должна оставляться интактной:
• Плотные рубцы в области боковых каналов сначала могут быть резецированы аблятором или кусачками и только после этого может появиться возможность для работы шейвером
• Для резекции спаек в области латерального канала и наружного края надколенника артроскоп и шейвер можно поменять портами
е) В зависимости от результатов обследования в условиях анестезии и интраоперационной оценки подвижности надколенника может быть показан селективный релиз или удлинение латерального или медиального удерживателя надколенника:
• Для адекватного доступа в латеральный канал коленного сустава и к латеральному удерживателю надколенника артроскоп и шейвер также можно поменять местами, либо возможна визуализация этой области со стороны верхнелатерального или верхнемедиального портов с использованием 70° артроскопа (рис. 10)
• При необходимости выполняется Z-удлинение удерживателя, которое должно начинаться на расстоянии примерно 1-1,5 см от наружного или внутреннего края надколенника
• Постепенный релиз удерживателя надколенника позволяет оптимизировать визуализацию и уменьшить степень давления надколенника на сочленяющуюся с ним поверхность блока мыщелка бедра и связанным с этим давлением болевой синдром в переднем отделе коленного сустава
ж) По завершении резекции всех внутрисуставных сращений и спаек выполняется тщательный гемостаз тем же аблятором или электрокоагулятором, что необходимо для предотвращения рецидива спаечного процесса
з) Нюансы 2 этапа операции:
• Использование в ходе релиза сращений или плотных хорошо васкуляризированных тяжей синовиальной оболочки радиочастотного аблятора или электрокоагулятора позволяет одновременно добиться хорошего гемостаза и улучшения визуализации сустава
• Адекватный релиз перипателлярного и переднего отдела коленного сустава является обязательным для восстановления полного сгибания моментом
• Использование 70° артроскопа или добавочных верхних портов обеспечивает возможность более полноценного релиза сращений в области медиального и латерального каналов коленного сустава
• Для улучшения визуализации возможно использование канюль для отведения жидкости и выполнение вмешательства под турникетом
• При дефиците разгибания или ригидной сгибательной контрактуре коленного сустава троакар и артроскоп иногда сначала приходится вводить в область межмыщелковой вырезки
и) Ошибки 2 этапа операции:
• Отек мягких тканей, выпот в полости сустава, наличие плотных сращений может ограничивать возможность точной локализации ориентиров и, как следствие, привести к субоптимальному размещению артроскопических портов
• Внесуставное введение жидкости или повреждение капсулы сустава ведет к экстравазации жидкости и ухудшению визуализации
• Слишком агрессивное введение троакара или инструментов на начальном этапе вмешательства у пациентов с дефицитом полного разгибания может стать причиной ятрогенного повреждения суставного хряща блока мыщелка бедра
• Избыточный релиз латерального удерживателя надколенника может нарушить его кровоснабжение и привести в ятрогенной медиальной нестабильности
а) Фиброзно измененное жировое тело или слизистая связка и сращения в области межмыщелковой вырезки резецируются через стандартные переднемедиальный и переднелатеральный порты, инструменты в которых по мере необходимости меняют местами
б) В направлении изнутри наружу с помощью радиочастотного аблятора выполняется релиз переднего отдела коленного сустава в области претибиального заворота кпереди от края мениска, таким образом создается свободное пространство вдоль передней поверхности большеберцовой кости примерно на 1 см ниже уровня суставной щели (рис. 11):
• У пациентов с артрофиброзом после реконструкции ПКС и неоптимальным положением трансплантата (рис. 12) может быть показана резекция ПКС и отсроченная ее реконструкция при необходимости.
в) Нюансы 3 этапа операции:
• Для резекции сращений сначала можно воспользоваться корзинчатыми щипцами или кусачками, что обеспечит возможность более эффективной работы шейвером в последующем
г) Ошибки 3 этапа операции:
• Избыточная резекция гипертрофированной слизистой связки может привести к нарушению целостности ПКС или, реже, ЗКС
• При релизе переднего отдела коленного сустава возможно случайное повреждение или дестабилизация передних рогов менисков или межменисковой связки
• Излишне активный дебридмент жирового тела или претибиальной области может вести к повреждению сухожилия надколенника и способствовать развитию вторичного спаечного процесса в препателлярной области и формированию patella baja
Редактор: Искандер Милевски. Дата публикации: 14.3.2020
Артроз — распространенная среди людей пожилого возраста патология. Если суставы отказывают и перестают действовать, то прибегают к помощи артролиза — хирургической операции, позволяющей восстановить функциональность элементов скелета.

История возникновения метода
В ходе манипуляции применялось долото, с помощью которого разъединялись места спаек. Затем суставная сумка сшивалась, закрывая раневую поверхность. Такая процедура не могла избавить пациента от артроза полностью, но на некоторое время (до 3 лет) устраняла болезненность и дискомфорт.

Позже стандартная операция стала дополняться формированием суставных поверхностей, резекцией концов элементов для создания пространства между ними. Стала применяться имплантация мягких тканей в пространство между пораженными суставами. Эти манипуляции значительно повышают эффективность операции и позволяют больному пользоваться конечностью.
Современные виды метода
Сегодня артролиз в первостепенном виде утратил свою актуальность, но широко применяются методы, разработанные на его основе:
- артродез;
- эндопротезирование;
- артроскопия;
- корригирующая остеотомия.

Первый способ чаще используется при лечении коленного сустава. Это наиболее радикальная из операций, так как пораженный элемент обездвиживается полностью. Во время манипуляции больную конечность фиксируют в удобном для нее положении и производят удаление разрушенных тканей. Результатом манипуляции является абсолютный анкилоз, т. е. несгибаемость колена. На сегодняшний день метод используется редко и только в тех случаях, когда суставные хрящи полностью разрушены и не поддаются восстановлению.
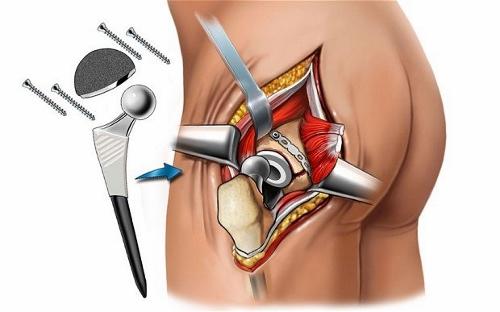
Эндопротезирование — современный способ вернуть пораженным суставам прежнюю подвижность. Он очень распространен в ортопедии, что объясняется хорошей эффективностью и недолгим реабилитационным периодом. В ходе операции происходит иссечение разрушенного элемента и замена его протезом, изготовленным из керамики, пластика или высококачественного металла. Такая манипуляция позволяет пациенту забыть об артрозе на срок более 25 лет.

Артроскопия, также называемая артроскопическим артролизом, считается достаточно простой манипуляцией, практически не имеющей противопоказаний. Она одинаково часто проводится при поражениях как локтевых, так и коленных суставов. Время операции обычно занимает не более 25 минут. После проведения вмешательства пользоваться больными суставами могут люди даже с самыми запущенными стадиями патологии. При артролизе локтевого сустава удаляют поврежденные участки тканей и хрящей, коленного — мениск и хрящи. Но операция показана лишь тем пациентам, у которых хрящевые ткани еще не полностью разрушены.
С помощью корригирующей остеотомии устраняют артроз коленных суставов. Вмешательство так же, как и артродез, считается достаточно радикальным. В ходе манипуляции проводят искусственный перелом голени, затем устанавливают металлическую пластину, которая позволяет больному осуществлять движения пораженной конечностью. Реабилитация длится в течение 1,5 месяца. Затем ограничение нагрузок на оперированное колено снимается.

Патологии, требующие применения артродеза
Несмотря на то что артроз — наиболее частая причина использования артродеза, известно еще несколько патологий, при которых врачи вынуждены выбирать данный способ лечения пациента. Основные из них:
- костный туберкулез;
- неправильное сращение костей после перелома;
- висячий сустав;
- контрактуры или хроническое воспаление сустава.

В каждом случае врачи тщательно анализируют состояние пациента и необходимость проведения оперативного вмешательства. Это обусловлено высокой травматичностью манипуляции и долгим реабилитационным периодом.
Кроме того, высок риск получения больным инвалидности. Несмотря на минусы метода, он является достаточно недорогим и доступен для людей с разным уровнем доходов.
Проведение артроскопии
Необходимость в проведении артроскопического артролиза возникает в том случае, когда у пациента отмечается усиление дегенерационных процессов и разрастание тканей в пораженном суставе. Обычно это явление присуще как артрозу, так и гонартрозу.
Вмешательство осуществляется с помощью малотравматичных инструментов, которые вводятся в суставную сумку через несколько проколов в коже больной конечности. Используется проводниковый или общий наркоз. В первую очередь освобождается надколенник, затем иссекается мениск и поврежденные хрящи. После рассечения некоторого количества спаек колено удается согнуть. Под воздействием нагрузки остальные спайки разрываются самостоятельно. Хирург промывает раневую поверхность новокаином и послойно зашивает рассеченные ткани.
После вмешательства на больную конечность накладывается передняя гипсовая шина.
Показания для проведения корригирующей остеотомии

Данное вмешательство показано в случае, когда наблюдается одностороннее поражение коленного сустава. Целью операции является снятие давления на пораженные хрящевые ткани путем изменения оси конечности. Благодаря остеотомии в большинстве случаев пропадает необходимость в проведении эндопротезирования колена.
Операция, как правило, проводится под общим наркозом. По окончании вмешательства разрез сшивается, конечность помещается в гипсовую шину.
При выборе методов оперативного лечения специалист в первую очередь ориентируется не только на диагноз и общее самочувствие пациента, но и на его финансовые возможности. Это обуславливается высокой стоимостью хирургического вмешательства, связанного с устранением последствий артроза, гонартроза и других патологий, приведших к неподвижности суставов.
В клинику травматологии и ортопедии ГКБ №31 г. Москвы за период с января по декабрь 2005 года обратилось 23 пациента по поводу ограничения объема движений в коленном суставе после предшествующей иммобилизации. Возраст пациентов составлял от 20 до 42 лет, женщин было 8, мужчин - 15.
Патология коленного сустава, по поводу которой осуществлялась иммобилизация, в данной группе представлена следующем образом: гемартроз коленного сустава - 12 пациентов, вывих надколенника - 2, повреждение/растяжение связочного аппарата - 5, после экстренных оперативных вмешательств в других клиниках по поводу разрыва связочных структур - 4. У 20 больных из исследуемой группы иммобилизация коленного сустава продолжалась от 4 до 6 недель, у 3 пациентов иммобилизация составила от 3 до 4 недель. Основной жалобой больных являлось ограничение объема движений в коленном суставе, максимальный объем движений в коленном суставе до оперативного лечения составлял до 60° сгибания. Следует отметить, что иммобилизацию коленного сустава в большинстве случаев осуществляли в положении полного разгибания, поэтому разгибание в коленном суставе практически не страдает.
В исследуемой группе 19 пациентов до оперативного лечения проходили курс реабилитационной терапии в специализированном отделении реабилитации без значительного положительного эффекта. Предоперационное обследование включало в себя клиническое обследование, рентгенографию коленного сустава в стандартных проекциях, МРТ-исследование, артрометрию. При клиническом обследовании отмечали состояние связочного аппарата, тонус и объем мышц бедра и голени, фиксировали объем и болезненность движений в пораженном коленном суставе. У всех пациентов отметили гипомобильность надколенника и гипотрофию четырехглавой мышцы бедра, что было особенно заметно при сравнении с контрлатеральной стороной.
Артроскопическое вмешательство проводили по стандартной методике с использованием оборудования и инструментария различных фирм. В ходе оперативного вмешательства использовали пневматический турникет. Метод выбора обеспечения анестезиологического пособия - спинальная анестезия, которая гарантирует не только полную релаксацию мышечного аппарата, но и позволяет продемонстрировать пациенту объем движений в коленном суставе непосредственно после операции, а также длительный безболезненный период непосредственно после операции. В ходе оперативного вмешательства во всех случаях отмечено наличие значительных спаек и Рубцовых изменений во всех доступных областях полости коленного сустава, особенно в области верхнего заворота. При помощи артроскопического шейвера, вакуумных кусачек удаляли все рубцы и спайки, затем сгибали ногу в коленном суставе до максимально возможного угла. В большинстве случаев (22 из 23), после удаления рубцового компонента из полости сустава, объем движений в коленном суставе увеличивался в среднем на 15-20° , затем осуществляли плавную ручную редрессацию, во время которой особенно уделяли внимание увеличению подвижности надколенника в пателло-феморальном сочленении. Уже в ходе операции в 20 случаях удалось достичь сгибания в коленном суставе до 120°, в 3 случаях - до 900 . В конце оперативного вмешательства устанавливали дренажную систему по Редону в полость сустава, производили эластичное бинтование конечности.
В послеоперационном периоде удаляли дренаж через 24-48 часов со времени перенесенной операции, сразу же после удаления дренажа назначали лечебную гимнастику, направленную на увеличение объема движений в суставе и укрепление мышц бедра и голени заинтересованной конечности. Средняя продолжительность пребывания больного в стационаре составила 3 койко-дня. По выписке из стационара всех пациентов направляли в отделение реабилитации.
Контрольный осмотр осуществляли через 3 месяца после перенесенной операции. Объем движений в коленном суставе составил 120-0-0° у 18 пациентов; 90-0-0° - у 4 пациентов; 80-10-5° - у одного пациента.
Выводы:
- иммобилизация коленного сустава в качестве одного из методов лечения требует тщательно го обоснования к применению и динамического наблюдения в каждом конкретном случае;
- артроскопический артролиз коленного сустава является одним из эффективных методов лечения артрофиброза коленного сустава, особенно после длительной иммобилизации и неэффективности реабилитационных мероприятий;
- артроскопический артролиз коленного сустава позволяет объективно оценить состояние суставных поверхностей надколенника, бедра и большеберцовой кости после предшествующих травм, степень рубцовых изменений в суставе, состояние связочного аппарата;
- реабилитационная терапия является необходимым звеном в лечении пациентов со свежими травмами и последствиями травм коленного сустава, а также после длительной иммобилизации;
- артроскопический артролиз коленного сустава при артрофиброзе должен сопровождаться незамедлительным курсом интенсивной реабилитационной терапии в условиях специализированного отделения.
Королев А.В., Загородний Н.В., Ахпашев А.А., Гнелица Н.Н.
Кафедра травматологии и ортопедии РУДН, ГКБ больница № 31, г. Москва
Читайте также:


