Артроцентез коленного сустава что это

Колено – двухкостный мыщелковый сустав, считающийся в организме человека самым сложным по строению. Он регулярно испытывает повышенные нагрузки, поэтому у большинства людей к 40-50 годам уже частично изнашивается – хрящи высыхают, уменьшаются в размерах. Без лечения начинают развиваться различные болезни, воспалительные процессы, деформации, повышается риск травмирования. В некоторых ситуация помочь больному может только операция – артроскопия коленного сустава, ведь зачастую консервативные меры оказываются неэффективными.
Что такое артроскопия коленного сустава?

Артроскопия колена – это разновидность эндоскопической операции на коленном суставе, которая проводится с диагностической или лечебной целью. Она предполагает введение артроскопа (устройство в форме трубки с подсветкой) в суставную полость через небольшой прокол. Информацию о состоянии менисков, связок и других структур коленного сустава специалист получает по видео на мониторе: для этого внутрь колена вводится одна или несколько камер. Изображение на экране увеличено в 40-60 раз, благодаря чему хирург может детально рассмотреть даже мельчайшие патологические изменения.
Кроме специальной оптики, в ходе артроскопии применяются тонкие манипуляционные инструменты:
- кусачки;
- зонды;
- шейверы;
- крючки;
- канюли;
- иглы для биопсии.
Артроскопия коленного сустава является малоинвазивной операцией, и все-таки она относится к хирургическим вмешательствам, может иметь осложнения и требует реабилитации. Тем не менее, артроскопия переносится пациентом легче, чем открытая операция, зато сложна для специалиста: все действия должны быть точными, скоординированными, иначе сустав может быть поврежден.
Преимущества процедуры
Артроскопическая операция на коленном суставе позволяет выполнять самые тонкие манипуляции на менисках, связках, суставной капсуле, хрящах, при этом повреждения окружающих тканей будут минимальными. Риск травмирования самого сочленения костей при артроскопии практически отсутствует.
Прочие достоинства операции:
- малое количество разрезов, следовательно, короткий восстановительный период;
- отсутствие необходимости долго лежать в больнице;
- возможность ходить уже через несколько дней, а на костылях – буквально через сутки;
- практически полное отсутствие шрамов и рубцов, скорое заживление ран;
- решение широкого спектра проблем – от лечения артроза до восстановления поврежденного мениска.
Виды операций
В зависимости от цели и типа операции в ее ходе можно:
- изучить состояние полости коленного сустава, менисков и связок;
- выявить все существующие патологические изменения;
- оценить функцию основных структур;
- провести необходимые лечебные манипуляции – сделать пластику, удалить ткани и т.д.
Чаще всего операция артроскопия проводится при травме коленного сустава, особенно, при повреждении менисков. Если требуется резекция менисков, вмешательство называется менискэктомией. Операция направлена на восстановление целостности поврежденных элементов, которые сшивают специальными рассасывающимися нитями. При застарелой травме осуществляют удаление части хрящей – экстирпацию.
Прочие виды артроскопии коленного сустава:
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ? "Эффективное и доступное средство для восстановления здоровья и подвижности суставов поможет за 30 дней. Это натуральное средство делает то, на что раньше была способна только операция."
- Полная замена менисков – установка донорских трансплантатов. Также может осуществляться вживление хрящей из коллагеновых волокон.
- Артропластика для восстановления стабильности колена. Назначается при разрыве или сильном растяжении связок. Может включать пересадку трансплантата из подколенного сухожилия (абразивная артропластика).
- Артроскопическая санация. Предполагает удаление гноя, остатков крови, пораженных инфекцией зон, очагов некроза из сустава.
- Диагностическая артроскопия. Используется как самая надежная мера при диагностике сложных, сочетанных заболеваний и травм колена. Чаще всего выполняется диагностическо-лечебная операция, предполагающая последующее хирургическое лечение обнаруженных заболеваний.
Показания к проведению
Изначально артроскопия области колена применялась только как исследовательская процедура. Сейчас она назначается для выполнения широкого спектра реконструктивных манипуляций малоинвазивным способом. Очень часто артроскопия назначается больным с ревматоидным артритом – тяжелой деформирующей патологией, вызывающей сильные боли и тугоподвижность колена. Вмешательство поможет восстановить функцию колена, причем чем раньше оно будет проведено, тем больше шансов у человека на полноценную жизнь в будущем.
Среди патологий травматического характера, которые чаще всего становятся показаниями для артроскопической операции на разных участках коленного сустава, значатся:

Не менее часто артроскопия производится на запущенной стадии гонартроза, при воспалении синовиальной оболочки – синовите, при остром гнойном бурсите (воспалительном процессе в бурсе). Также показаниями могут служить некроз мыщелков, крупные кисты, рассекающий остеохондрит. Менее часто встречающиеся заболевания тоже могут стать основанием для операции — синдром медиопателлярных складок, контрактуры сустава, гиперплазия жирового тела, болезнь Кенига.
Противопоказания к процедуре
В некоторых случаях оперативное лечение не может быть проведено из-за высокого риска осложнений. Так, артроскопия коленного сустава воспрещена при ряде острых состояний в области колена: в большинстве ситуаций поможет только открытое вмешательство с удалением пораженных тканей.
Речь идет о таких заболеваниях:
- тяжелый гнойный процесс, в том числе – угрожающий системным распространением;
- обильное кровоизлияние, обширный гемартроз;
- остеомиелит – гнойное воспаление кости;
- туберкулез костной ткани;
- полный разрыв всех связок;
- сложные сочетанные травмы.
Нельзя производить артроскопию при общем нестабильном состоянии больного, после сердечного приступа. Запрещены манипуляции при неполном восстановлении от инсульта, инфаркта, в шоковом и ослабленном состоянии. Сложности с улучшением функции сустава артроскопическим методом будут при анкилозе – разросшуюся фиброзную ткань лучше удалять через открытый доступ. При высоком риске последствий от наркоза меняют тип анестезии на эпидуральный или локальный, либо вовсе отказываются от вмешательства.
Временными противопоказаниями до исчезновения или коррекции также служат:
- ОРВИ, грипп, иные инфекции;
- период менструации;
- нарушения свертываемости крови;
- обострение хронических патологий.
Подготовка к операции

Перед выполнением артроскопии коленного сустава с целью лечения или диагностики нужна определенная подготовка. Она предусматривает полное обследование сустава и консультацию специалиста хирургического отделения – ортопеда, травматолога.
Непосредственно перед помещением в отделение пациент должен сделать ряд анализов и пройти обследования:
- ОАК, БАК;
- общий анализ мочи;
- флюорографию;
- кардиограмму;
- анализ на РВ;
- определение группы крови, резус-фактора.
Обязательно производится консультация с анестезиологом, в ходе которой врач изучит показатели здоровья и подберет самый подходящий вид наркоза. Накануне перед артроскопией нужно отказаться от тяжелой пищи и курения, за 12 часов до вмешательства – перестать кушать, за 4 часа – прекратить пить. Обязательно бреется нога в области колена, чтобы антисептическая обработка была более надежной. Перед артроскопией коленного сустава делают клизму и дают успокоительное, если в этом есть потребность. В ряде случаев делают премедикацию – вводят комплекс седативных, антигистаминных, анальгезирующих средств.
Как выполняется артроскопия коленного сустава?
Операция проводится после введения анестезии. Нужно помнить, что это вмешательство чрезвычайно редко осуществляется под местным обезболиванием, поскольку его действие слабое и кратковременное. 
Обычно специалисты применяют такие формы анестезии:
Крайне нежелательно, чтобы артроскопия шла более 2 часов. В таком случае мениски, мыщелки, нервные стволы слишком долго остаются обескровленными и могут повреждаться.
Ход вмешательства выглядит таким образом:
- вводится анестезия согласно выбранному протоколу;
- на ногу накладывается эластичный бинт, жгут с целью обескровливания;
- делается 2-3 разреза размером до 3-6 мм, затем через них осуществляются проколы троакаром;
- вводятся инструменты и средства видео, фотообзора;
- в полость сустава закачивается стерильная жидкость для промывания от крови, продуктов воспаления с целью оптимизации обзора;
- сустав обследуется, выявляются все отклонения от нормы;
- производятся лечебные манипуляции (пластика связок, иссечение мениска, санация, ушивание, удаление инородных тел и т.д.);
- проколы зашиваются (с оставлением дренажа).
Результаты артроскопии – что дает операция?
Артроскопия коленного сустава помогает специалисту рассмотреть все структуры данной анатомической зоны – суставные поверхности костей, хрящи, надколенник, связки и сухожилия, синовиальные сумки. Нормальный суставной хрящ имеет толщину 3-4 мм, на вид гладкий, эластичный, белый. Если состояние хряща изменено, чаще диагностируется самое распространенное заболевание колена – артроз. Обычно в ходе операции не только уточняется степень артроза, но и производятся лечебные мероприятия.
Во время проведения артроскопии можно решить различные проблемы с менисками, заболевания которых становятся осложнениями травм, занятий спортом. Плотные, упругие хрящевые образования внутри колена прикреплены к суставной капсуле, и при резком ударе могут отрываться или разрываться. Если раньше существовало мнение, что при разрыве хрящ надо полностью удалять через открытый разрез, то сейчас и медиальный, и латеральный мениски сохраняют в как можно большем объеме, а все действия производят путем артроскопии. Это помогает снизить риск развития артроза, быстро вернуться к повседневной жизни.
Кроме прочего, вмешательство дает возможность произвести:
Давно забытое средство от боли в суставах! "Cамый эффективный способ лечения суставов и проблем с позвоночником" Читать далее >>>
- реконструкцию связочного аппарата;
- удалить свободные фрагменты (обломки) костей, хрящей;
- откачать гной, кровь и промыть суставную полость;
- удалить некротизированные ткани;
- закрепить надколенник при его вывихе;
- иссечь рубцы, спайки, соединительнотканные тяжи.
Осложнения после операции
Осложнения артроскопии встречаются редко, обычно она успешно переносится пациентом и не вызывает последствий. Есть ряд неприятных симптомов, которые считаются нормальными после любого хирургического вмешательства, и избежать их практически невозможно. К таковым относятся боль, отек мягких тканей в первые 1-3 суток после проведения процедуры. В течение 2-4 недель также наблюдается ограничение подвижности сустава, что тоже является нормой.
Аномальные осложнения встречаются редко и обычно связаны с нарушением правил обработки ран или неправильным поведением самого больного. Игнорирование обязательных процедур, перевязок, ранние избыточные нагрузки на ногу сильно увеличивают опасность неприятных последствий.
Среди них можно назвать:
- воспаление мягких тканей;
- проникновение инфекции в суставную полость;
- гемартроз (кровоизлияние);
- тромбоз окружающих сосудов.
Изредка в ходе артроскопии случайно повреждаются связки, нервные стволы, сосуды, что может вызвать необходимость в выполнении нового вмешательства (сразу или спустя 4-6 недель после заживления тканей). Нужно срочно обратиться к доктору, если наблюдаются сильное покраснение тканей, резкий отек и болезненность при касании, гипертермия ноги или повышение температуры тела. Устранять такие последствия надо без промедления, иначе есть риск инфекционного поражения тканей!
Реабилитация пациента
Восстановительный период может длиться от 2 до 12 месяцев в зависимости от сложности манипуляций, возраста больного, соблюдения рекомендаций врача, правильности назначенных мер реабилитации.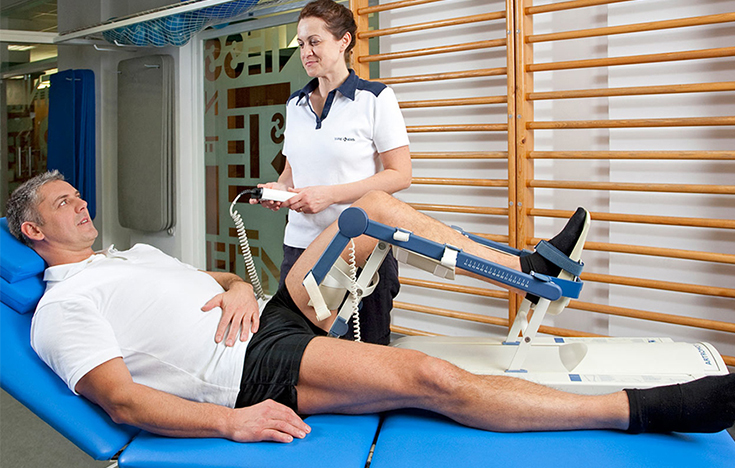
Обычно в стационаре человек находится 3-5 суток, во время которых ему:
- обездвиживают нижнюю конечность, ставят ее на возвышение, чтобы снизить отек;
- регулярно меняют повязки, обрабатывают кожу антисептиками;
- дают антибиотики, анальгетики;
- накладывают холодные компрессы на 40 минут;
- делают эластическое бинтование ноги, либо выдают компрессионное белье;
- применяют шину или жесткий ортез (после сложного вмешательства);
- к концу 2 дня убирают дренаж.
В течение недели нужно ходить с опорой на костыли, ортопедическую трость. Если же проводилась артроскопическая пластика, нога и вовсе должна быть обездвижена на 2 недели до заживления тканей. Согласно рекомендациям врача, с 4 по 15 день начинают делать лечебную гимнастику, которая направлена на восстановление подвижности мышц, сухожилий.
Вначале ЛФК выполняется только в положении лежа, затем – стоя, а в позднем восстановительном периоде к ней добавляются занятия на тренажерах, плавание, пешие прогулки. Полная нагрузка на ногу разрешается только спустя 1-2 месяца. Также при реабилитации посещают сеансы физиотерапии (по показаниям), массажа. Обязательно следят за правильным питанием, обогащая его мясом, желатином, яйцами, молочной пищей. Эти меры помогут быстро восстановиться после проведенной артроскопии.

По сведениям Всемирной организации здравоохранения, суставные боли знакомы каждому четвёртому жителю Российской Федерации. Если не принимать мер к их устранению, со временем может нарушиться обмен веществ, возникнут грыжи, могут появиться различные новообразования, ограничится подвижность.
Чтобы поставить точный диагноз или провести необходимое лечение, выполняют артроцентез. Этот метод, применяемый по назначению врача, имеет свои особенности, противопоказания и возможные осложнения.
Суть процедуры и её разновидности
Пункция сустава — медицинская манипуляция, при которой игла шприца входит в суставную полость с целью забора жидкости для сдачи на анализ или удаления, введения лечебных средств.

Процедура для диагностики назначается, если другие методы обследования не дают ясной картины заболевания. Она определяет такие патологические включения, как кровь, гной, экссудат (жидкость, которая накапливается в тканях в результате воспаления), различные образования. Они присущи воспалительным процессам, образующимся при травмах, туберкулёзе, менингите, аллергии, волчанке.
Причиной могут являться дистрофические поражения хрящевой ткани, образование спаек. По внешнему виду жидкости врач определяет характер заболевания. Чтобы узнать возбудителя инфекции, наличие атипичных клеток, свойственных опухолям костей и хрящей, специфических тел, необходимо жидкость отправить на посев и микроанализ. Пункция помогает определить причину гнойных выделений, поставить диагноз и назначить лечение.
Артроцентез для лечения назначается в следующих случаях:
- удаление крови, экссудата, гноя;
- доставка в суставную сумку антибиотиков, анальгетиков, кислорода;
- введение новокаина перед вправлением вывиха, перелома;
- лечение кортикостероидами, лидазой, препаратами для восстановления хрящей.
Кислород щадяще разрушает спайки, используется для сращивания тканей при их деформации, разрушении. Антибиотиками лечат септические постинфекционные и реактивные артрозы. Стероидные гормоны применяются при ревматоидном артрите, бурсите.
Аспирация (удаление суставной жидкости) увеличивает подвижность сочленения, предупреждает появление кисты Бейкера. Также она осуществляется с целью дальнейшего промывания и доставки лекарственных препаратов.
Широко распространено введение в суставную полость гиалуроновой кислоты. Она входит в состав синовиальной жидкости, повышает упругость хрящей, их скольжение и регенерацию. Позволяет отсрочить эндопротезирование. А при небольших деформациях — полностью восстановить функции.
Хондропротекторы уменьшают болевой синдром, предупреждают прогрессирование остеоартроза.
Показания к процедуре
Пункцию назначают в следующих случаях:
- травмы со скоплением жидкости в суставной сумке;
- поражения при аллергии;
- острые гнойные и хронические воспалительные процессы;
- предоперационное обследование;
- ревматоидный артрит, артроз;
- блокировка сустава;
- системные заболевания (туберкулёз, волчанка, бруцеллёз).
Техника артроцентеза
Пункция проводится в больничных условиях врачом травматологом или ортопедом, который хорошо знаком с анатомическими особенностями суставов. Во избежание ожога синовиальной оболочки, после обработки места прокола йодом дважды делают смыв спиртом. Проводят местную анестезию, которая обеспечивает безболезненность самой процедуры и первых часов после неё.
Артроцентез выполняют в положении лёжа или сидя на сгибах, в местах, где отсутствуют крупные сосуды и нервные окончания. Прокол делают двухмиллиметровой иглой при взятии жидкости на исследование, откачивая её. Для введения лекарства достаточно иглы диаметром 1 мм.
Чтобы избежать попадания воздуха, инфекции, непосредственно перед процедурой кожу сустава оттягивают и сдвигают. Таким образом, происходит изгиб образуемого канала. Иглу вводят медленно до прокола суставной сумки. По завершении манипуляции смазывают антисептиком, туго перебинтовывают стерильным перевязочным материалом.
Процедура на этом крупном сочленении считается довольно сложной, поэтому её проводят под контролем ультразвукового и рентген аппарата. При этом применяются специальные иглы с лазерными насечками.
Техника выполнения пункции тазобедренного сустава выглядит следующим образом: если провести прямую от большого вертела к центру паховой связки, то посередине будет находиться головка бедра. Игла вводится в эту точку перпендикулярно коже до тех пор, пока не уткнётся в костную ткань, после этого делается отступ на 2 см. Если прокол сделан в нужном месте, синовиальная жидкость набирается быстро.

Пункцию плечевого сустава производят сзади, сбоку и спереди. Техника выполнения в различных положениях немного отличается. В первом случае пациент ложится на живот. Врач находит задний край дельтовидной мышцы. Немного ниже края акромиального отростка находится ямка, в которую вводится игла вперёд к клювовидному выступу лопатки.
При втором способе процедуру проводят, когда пациент лежит на боку. Верх плечевой кости расположен на 1 см ниже конца акромиального отростка, под выступающую часть которого вводится игла по фронтальной плоскости.
В третьем случае пациент должен лежать на спине. На 3 см ниже конца ключицы нащупывают клювовидный отросток лопатки. Игла вводится между ним и головкой плечевой кости по направлению спереди назад. Вне зависимости от положения, глубина прокола достигает 4–5 см.

При наружной манипуляции рука больного должна быть согнута под тупым углом. Прокол делается между локтевым отростком и надмыщелком плеча над головкой лучевой кости. Внутренний прокол при пункции локтевого сустава предполагает сгиб руки под прямым углом. Место входа иглы — верхушка локтевого отростка.
Местом для пункции лучезапястного сустава является тыльная поверхность между сухожилиями разгибателя большого и указательных пальцев у места их пересечения с линией, соединяющей шиловидные отростки костей предплечья.

При пункции коленного сустава техника выполнения представляет собой следующее: пациент должен лежать на спине с немного приподнятой ногой, под которую подложен валик. Точка пункции коленного сустава находиться на уровне середины надколенника в 1 см от его нижнего края. Игла вводится в сухожильное растяжение четырёхглавой мышцы.
При пункции голеностопного сустава прокол сзади делается между сухожилиями малых берцовых мышц и пятки. При введении иглы спереди выбирается точка между сухожилием длинного разгибателя пальца и краем медиальной лодыжки.
Противопоказания и возможные осложнения
Если артроцентез выполнен в специальном кабинете при полной стерильности инструментов и операционного поля врачом-травматологом или ортопедом, то риск возникновения осложнений минимален.
К ним относятся:
- Нарушение структуры (хряща, кости, нерва, сосуда).
- Кровоизлияние в сустав.
- Инфицирование.
- Аллергические проявления.
Осложняет процедуру введения кислорода присутствие в суставе изменённых складок или перегородок синовиальной оболочки, объёмного жирового тела. В этом случае существует вероятность возникновения эмфиземы, эмболии сосудов.
При введении кортикостероидов в результате кристаллизации присутствует риск образования воспаления, отмирание ткани, потеря пигментации в месте прокола. Возможны неприятные последствия в виде отёков, повышения сахара в крови, набор веса.
Инфицирование происходит при поддерживании иглы пальцами, когда она продвигается через ткани. Для этих случаев предусмотрен пинцет. О попадании патогенной флоры сигнализирует сильная пульсирующая или жгучая боль, повышение температуры. Симптомы могут проявиться не сразу, а через несколько дней. Самолечение недопустимо, этим ситуация только осложнится.
Забор большого количества биологического материала для исследования провоцирует воспаление, разрушение костной ткани.Вероятными последствиями процедуры являются гематомы и изменение цвета кожи в местах воздействия.
Пункция не осуществляется в следующих случаях:
- нарушение свёртываемости крови, приводящее к гемартрозу;
- изменения анатомического строения сустава, его неподвижность в результате травмы;
- наличие в области прокола инфицированного участка кожи (гнойные прыщи, фурункулы, ссадины, ожоги)
- проявления псориаза.
Терапия антикоагулянтами не относится к противопоказаниям, но врач должен учитывать этот момент, стараясь меньше травмировать ткани сочленений.
Восстановление после процедуры
Артроцентез относится к малым операциям. В процессе проведения больному наносится микротравма, поэтому после того, как пройдёт действие анестезии, возникает боль и отёк, которые сохраняются несколько дней.
Важно придерживаться следующих рекомендаций:
- соблюдать щадящую двигательную активность (по возможности покой);
- защищать сустав от неблагоприятных внешних воздействий;
- применять обезболивающие, противовоспалительные средства, физиотерапевтические процедуры, если назначены врачом.
Обычно через неделю больной полностью восстанавливается. При инфицировании места прокола нужно обратиться к врачу.
Артроскопия коленного сустава – эндоскопическая операция, применяемая с целью развернутой диагностики и хирургического лечения различных суставных повреждений. Высокоинформативная визуальная методика позволяет высококачественно обследовать и лечить сустав закрытым способом, используя пункционные порталы, что существенно уменьшает степень операционной травмы, минимизирует болезненные ощущения и в значительной мере сокращает сроки восстановительного периода.
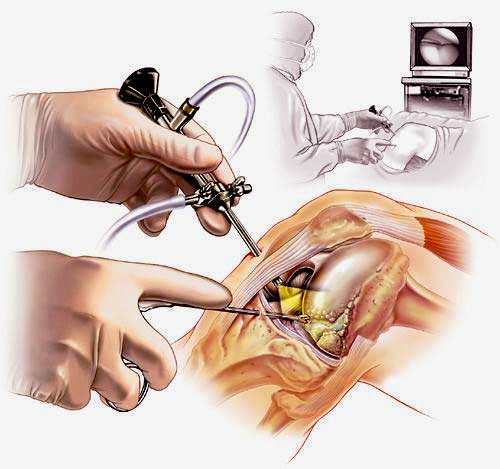
Наглядная схема проведения операции.
Как операцию, стали применять еще на рассвете 20 столетия. Но до нашего времени процедура прошла еще множество этапов совершенствования. И сейчас она стала по-настоящему незаменимым направлением в ортопедии, благодаря минимальной травматичности, стопроцентной диагностической достоверности и высокой эффективности.
Понятие и преимущества процедуры
Хирургия проводится с использованием специализированной волоконной оптики современного поколения, встроенной в инновационный прибор под названием артроскоп. Благодаря уникальному прибору процедура и получила свое название. В процессе производится внутреннее изучение костных и хрящевых тканей, менисков, сухожилий, мышц, связок, соединительнотканных элементов, синовиальной жидкости.
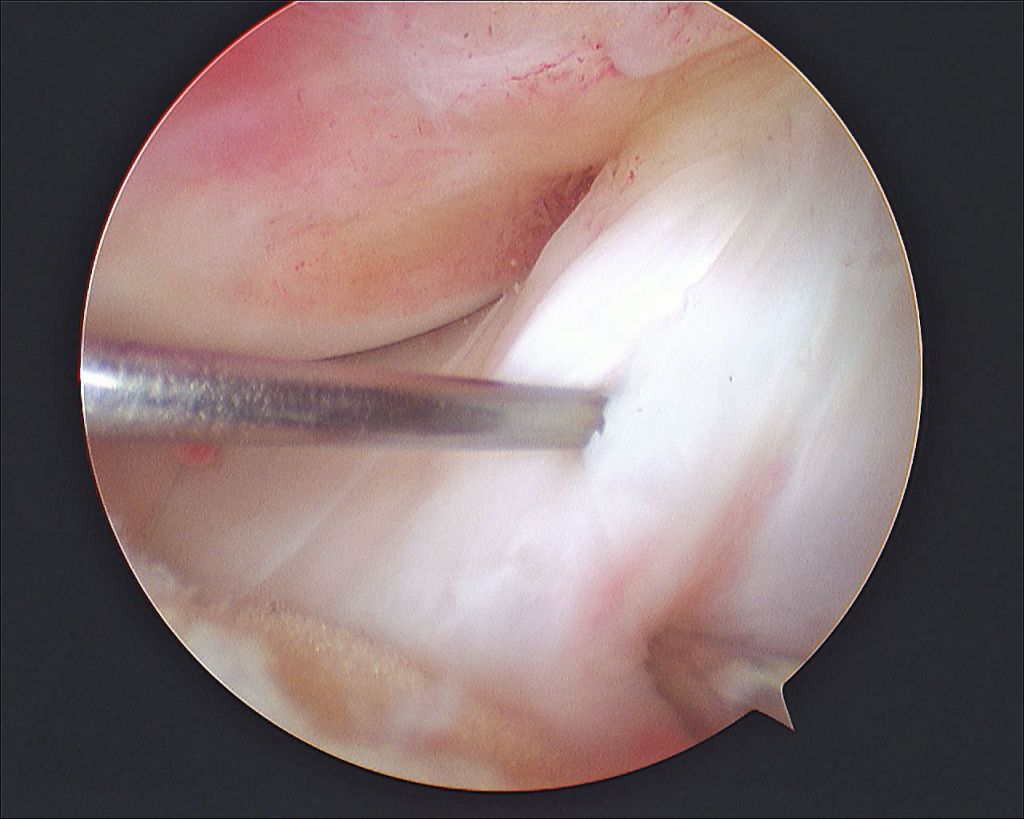
Изображение полости сустава.
Доказано, что артроскопия превосходит любые существующие способы диагностики. Она четко показывает изнутри все структурные единицы костного соединения в самых мельчайших подробностях, позволяет определить даже мелкие скрытые повреждения, которые нельзя выявить при помощи стандартной рентгеноскопии или артрографии, ультразвука, МРТ, КТ и прочих популярных методов визуализации.
Метод используется не только как средство диагностики, но и в качестве лечебно-восстановительной тактики. Обнаружив те или иные нарушения хрящевой поверхности, доктор может сразу же их ликвидировать. Оперативные манипуляции он выполнит через дополнительный разрез (размер около 6 мм) с использованием микрохирургических инструментов, при этом весь процесс он будет совершать, глядя на монитор.
Показания и противопоказания
Сразу отметим, что к негативным последствиям лечение приводит крайне редко. Однако такое не исключается, если ее стали делать вопреки противопоказаниям. Но сначала осветим рекомендации, а уже после ограничения.
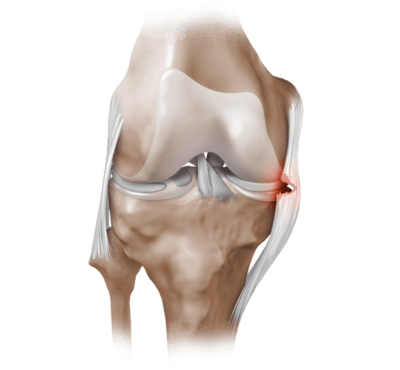
Частичный надрыв боковой связки коленного сустава.
Процедура может быть назначена при:
- неясной причине патологических симптомов, когда другие способы бессильны ее установить;
- разрывах связок, поврежденных сухожилиях;
- подозрении на вывих чашечки (надколенника);
- наличии свободных тел в полости;
- воспалении синовиальной оболочки неопределенного генеза;
- асептическом некрозе головки суставной кости;
- травмах, дегенеративно-дистрофических заболеваниях мениска;
- артритной болезни и гонартрозе;
- внутрисуставных переломах и пр.
Она противопоказана при наличии таких недугов, как:
- гипертония;
- сахарный диабет в стадии декомпенсации;
- нарушенный баланс свертываемости крови;
- тяжелая дисфункция легочной или сердечной систем;
- локальные кожные воспаления.
С осторожностью выполняется лечебно-диагностическая артроскопия, последствия могут носить непредсказуемый характер, при аллергии на местный/общий анестетик. Поэтому обязательно сообщите специалисту, если у вас имеется склонность к аллергическим реакциям на любые медикаменты.
Подготовка пациента к операции
Подготовка заключается в тщательном осмотре пациента, сборе анамнеза, проведении основных инструментальных и лабораторных тестов. Пока врач не убедится, что это безопасная операция, не взвесит все за и против, операция невозможна. Поэтому вначале всегда назначают обход некоторых специалистов узкого профиля, например, кроме ортопеда или травматолога, в зависимости от ситуации, еще кардиолога, эндокринолога, пульмонолога, аллерголога и пр.
Предельно важно учесть абсолютно все результаты предварительной диагностики. Они будут влиять на выбор наркоза, особенная роль отводится подбору оптимально подходящего вида анестетика, который не причинит вреда организму.
Кроме врачебного обхода, пациенту выдают направления на ЭКГ и флюорографию, на прохождение лабораторных анализов крови и мочи. Удостоверившись, что за эту операцию браться целесообразно, проводят консультацию по подготовке. На консультации предупреждают, что за 12 часов до начала процедуры потребуется остановить прием пищи, за пару недель до нее прекратить прием антикоагулянтов (аспирина, гепарина и лекарств на их основе).
Пациенты, оставившие отзывы, сообщают о предостерегающих рекомендациях врачей по поводу курения и приема алкоголя. С вредными привычками придется расстаться за 10-14 суток до вмешательства и, конечно, постараться к ним после вообще не возвращаться или хотя бы свести к минимуму дозу. При намерении прибегнуть только к диагностике предоперационная подготовка осуществляется аналогичным правилам.
Описание микрохирургического процесса
В отзывах пациенты рассказывают, как быстро и безболезненно перенесли процедуру, при этом без общего наркоза. Это вполне вероятно, но не забывайте, что клинические случаи не у всех одинаковы, да и физиологический статус у каждого пациента свой. Поэтому было бы правильнее сказать, что боль, благодаря сильной местной анестезии практически невозможна. Однако постоперационные неприятные ощущения в области прооперированного участка немного беспокоить какое-то время, скорее всего, будут.
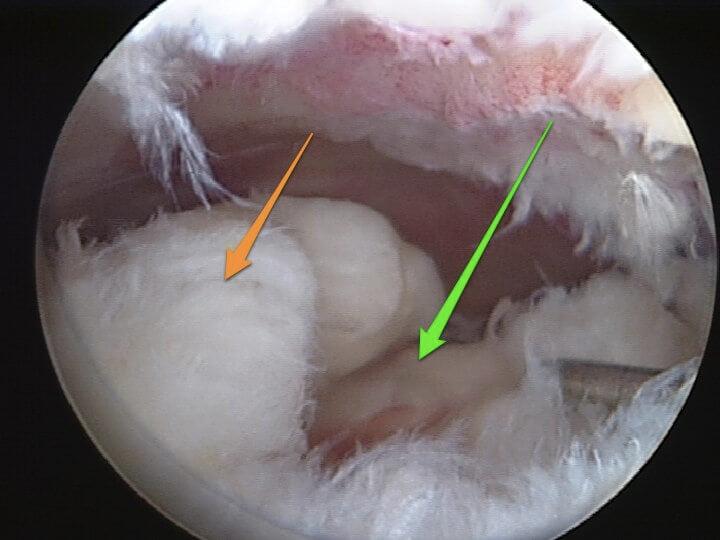
Разволокнение связок при их разрыве.
Видео позволяет разобраться во всех тонкостях процесса. Их предостаточно на просторах интернета. Но ввиду того, что специфические сюжеты не каждый сможет досмотреть до конца, мы предлагаем о важных моментах просто и спокойно почитать.
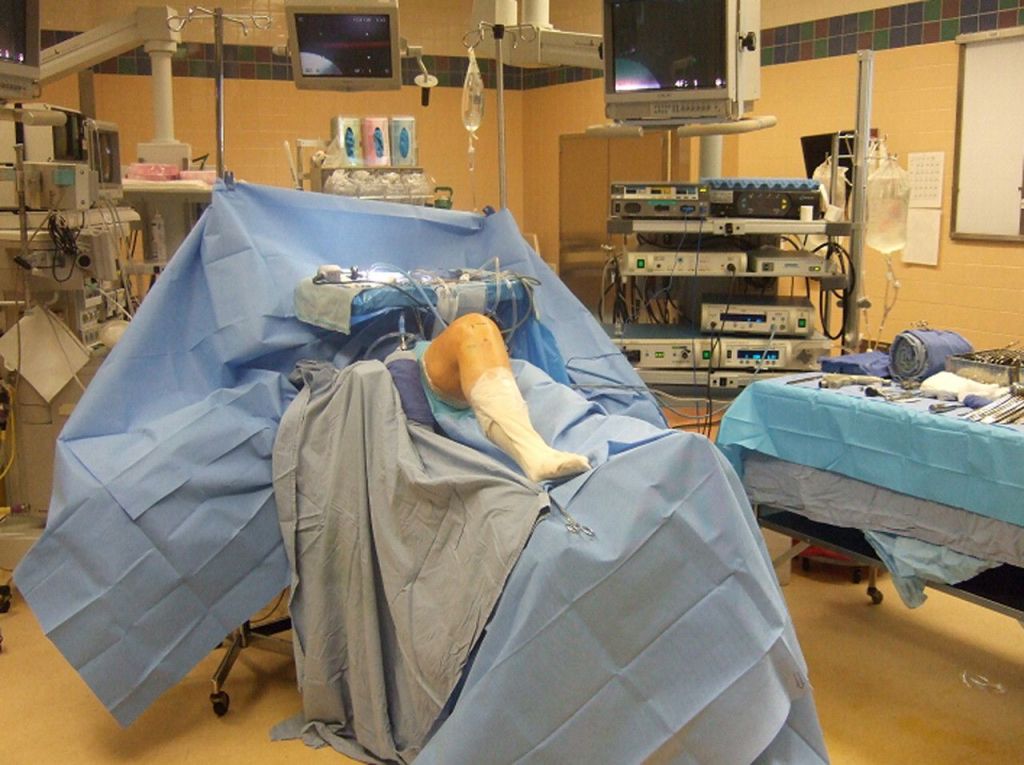
Расположение пациента на операционном столе.
Исходя из этиологии и степени патологических изменений, состояния больного и сопутствующих заболеваний, анестезиологическое средство подбирается индивидуально. Чаще всего применяется местный наркоз, то есть анестезия регионарного типа (эпидуральная или проводниковая). Регионарный анестетик содержит лидокаин, ропивакаин или бупивакаин. К основному раствору для усиления анестезирующего эффекта могут добавить в мини-дозе лекарство из категории опиатов. В некоторых ситуациях, все же, уместен общий внутривенный наркоз.
Сначала, вне зависимости от планов хирурга, будет осуществлена диагностическая артроскопия. Она предусматривает введение эндоскопического зонда в виде стержня в полость костного соединения. Когда наркоз вступит в силу, тогда начинается диагност-хирургия. Для этого полусогнутую в колене конечность ближе к бедру жгутируют для уменьшения кровотока, после чего делают прокол (6 мм), через который подается контраст-вещество, чтобы усилить видимость суставных и околосуставных структур. Далее через этот операционный порт вводится трубка. Специалист досконально осматривает каждый миллиметр проблемного органа.
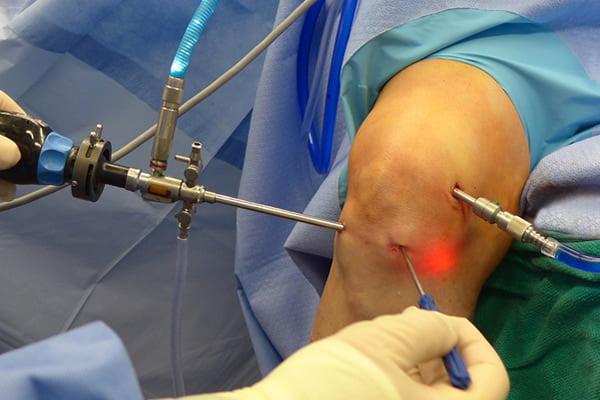
Операционное поле, можно видеть свечение внутри.
Видео в реальном времени транслируется на экране, выявляет любые существующие дефекты в больном сочленении. Если врач посчитает нужным выполнить регенерацию патологических элементов, он создаст дополнительный разрез (6-8 мм), через который нужным инструментом из микрохирургического набора устранит обнаруженный дефект. Он может сделать частичную резекцию костно-хрящевых тканей, пластику связок и сухожилий, сшивание или удаление (частичное, полное) мениска, экспроприировать хондромные тела, извлечь выпот и гной, ввести противовоспалительные лекарства, взять фрагмент тканей или синовии для изучения их состава и др.
По окончании хирургии операционное поле промывается, а весь инструментарий извлекается. Доктор производит обработку дезинфицирующими составами рану, ставит дренаж и делает маленький шов, который закрывает стерильным лейкопластырем. На прооперированное колено, чтобы придать ему максимальную обездвиженность, накладывается плотная фиксирующая повязка от стопы до середины бедра.
На весь сеанс уходит в среднем 1 час, в отдельных случаях – до 3 часов. Восстановительные меры несложные, но их нужно строго соблюдать, чтобы не спровоцировать опасные осложнения. О негативных явлениях, которые способны развиться, речь пойдет дальше.
Осложнения после артроскопии коленного сустава
Как любой хирургический способ, данный метод, даже при всей своей миниинвазивности, может иметь неблагоприятный исход. К осложнениям приводят несоблюдение реабилитационных норм, нарушение принципов асептики и антисептики, врачебные ошибки. Неблагополучная картина возникает нечасто, поэтому паниковать не стоит. Нужно изначально со всей долей ответственности отнестись к выбору клиники.
Отзывы пациентов после артроскопии коленного сустава вместе с данными официальной статистики позволили нам сформировать список самых частых эксцессов. В него входят следующие негативные явления, возникающие в ранний или отдаленный послеоперационный период:
- повышение общей температуры тела;
- ярко выраженный перманентный или периодический болевой синдром в области сустава, нередко иррадирующий в голень, тазобедренный сегмент;
- локальная гиперемия, отечность, гипертермия;
- местные инфекции, абсцессы;
- тромбоэмболия сосудов;
- внутрисуставное кровоизлияние;
- артрит на фоне воспаления, бурсит;
- кровотечение из раны;
- боль и онемения из-за повреждения нервных образований;
- нарушение целостности связок, как следствие некорректных манипуляций хирурга.
Особенности восстановления
Для предупреждения отекания мягких тканей покрывающих колено к ране прикладывают холод. Сухие компрессы со льдом положены каждые 60-90 минут на начальных этапах реабилитации. Человеку необходимо оставаться в стационаре под наблюдением специалистов минимум двое суток. Ему прописываются хорошие болеутоляющие препараты, а также средство из серии антибиотиков для профилактики инфекционного патогенеза. Вставать разрешается уже на 3 день, но ходить позволяется исключительно с ходунками или костылями. Оберегать ногу от полной нагрузки надо не менее одной недели.

Успех артроскопической операции на коленном суставе всецело завит от качества постоперационного ухода. Полное восстановление наступает примерно через 1-1,5 месяца, все это время нужно выполнять в строгом порядке все пункты реабилитационной программы, индивидуально составленной высококомпетентным реабилитологом.
Интенсивными темпами восстановиться помогают массаж, комплекс ЛФК, физиотерапия, упорный труд и терпение. Приблизительно через 7-10 дней возможна отмена поддерживающих средств для передвижения, человеку разрешается передвигаться так, как этого требует природа, а именно, без поддержки на двух ногах с равнозначной нагрузкой, движения при этом плавные и медленные, шаг мелкий. Лечебная гимнастика и ходьба определенный промежуток времени осуществляются в специальном функциональном ортезе, надетом на проблемную ногу.
Занятия лечебной физкультурой на ранних сроках щадящие. В первую неделю занимаются, как правило, в положении лежа. Основу комплекса составляют напряжение/сокращение тазобедренных мышц, поднятие прямой конечности на 45 градусов с 5-секундным удержанием, разминка голеностопа. К лимфодренажному массажу прибегают с целью снятия послеоперационного отека. Он выполняется профессионально обученным массажистом вручную или посредством микротокового аппарата. В поздний период прописываются велотренировки, плаванье, ходьба и бег в воде.
Заключение
Процедура очень высоко ценится специалистами, ведь помимо такого высокоинформативного обследования, она позволяет параллельно исправлять обнаруженные недостатки, причем делать это высокотехнологично, без травматического рассечения надсуставных мягких тканей и без обнажения костного соединения.
Предпочтительнее будет обследовать, а если потребуется, прооперировать колено, в одной из высокоспециализированных клиник Европы. Там данной методикой владеют на высшем уровне. Замечательные хирурги-ортопеды по этой части работают в Чехии, об этом значится в европейских научно-медицинских источниках. Да и, как показывают отзывы, артроскопия голеностопного сустава, коленного сочленения в Чехии, пациентов привлекает цена.
Читайте также:


