Антибиотики при лечении переломов нижней челюсти



Медикаментозное и физиолечение переломов челюстей
Антимикробная терапия переломов челюстей
Применение антимикробных препаратов при переломах челюстей должно быть строго обосновано. Если у пострадавшего на 3-4-е сут с момента перелома травматический отёк уменьшается, инфильтрация тканей в области перелома не увеличивается, температура тела остаётся в пределах нормы, не отмечается усиления боли, то антимикробные препараты можно не назначать.
В случае развития воспаления и нарастания клинической симптоматики необходимо назначить антибиотики широкого спектра действия (до определения чувствительности к ним микрофлоры) в сочетании с сульфаниламидными препаратами длительного действия. Наиболее целесообразно использовать остеотропные антибиотики: тетрациклин, окситетрациклин, вибрамицин8, линкомицин и др. Также следует проводить дезинтоксикационную терапию, используя внутривенное капельное введение растворов гемодеза*, реополиглюкина*, форсированный диурез.
Назначают обезболивающие, жаропонижающие и десенсибилизирующие препараты. В области инфильтрата рекомендуется проведение курса блокад с 0,5 % раствором прокаина, которые вызывают длительную (до 72 ч) гипертермию тканей и оказывают положительное влияние на обменные процессы в тканях.
Физические методы лечения переломов челюстей и лечебная гимнастика
Выбор физических методов лечения зависит от сроков, прошедших после травмы. В первые 1-2 дня после травмы для уменьшения отёка и инфильтрации тканей сочетают гипотермию и диадинамотерапию на область перелома. В дальнейшем проводят УВЧ-терапию или воздействие на очаг инфракрасными лучами, парафиновыми аппликациями. Эту терапию рекомендуется чередовать с УФ, облучением тела пациента, что способствует повышению иммунитета, вызывает образование в организме витамина D.
Для уменьшения боли и воздействия на травмированный нижний луночковый нерв используют импульсные токи, электрофорез анестетиков, дарсонвализацию, ультратонтерапию и др.
После стихания острых воспалительных явлений для усиления кровообращения в зоне повреждения применяют постоянный электрический ток или вакуумную терапию на область перелома, что позволяет добиться сокращения сроков нетрудоспособности пациентов.
При инфицированных открытых переломах костей используют переменное магнитное поле с частотой 50 Гц в сочетании с апротинином, биогенными стимуляторами (ФиБС*, Алоэ* и др.) и антибиотиками. Под влиянием магнитного поля, обладающего противовоспалительным действием, уменьшается посттравматический отёк, ускоряется созревание мозоли, восстанавливается трофика тканей в зоне повреждения, повышается бактерицидный эффект антибиотиков. Курс лечения включает 10 процедур по 20 мин каждая.
При удовлетворительном общем состоянии больного через 1-2 дня после травмы показан курс лечебной гимнастики, способствующий быстрой психической адаптации больного, улучшению дыхания и усилению обменных процессов.
Если для иммобилизации отломков использовались остеосинтез или гладкая шина-скоба, больному рекомендуется производить осторожное открывание рта во время приёма пищи и совершать движения нижней челюстью без нагрузки на неё. При использовании двучелюстных шин с зацепными петлями и резиновых колец открывание рта можно производить через 3-4 нед после шинирования (время наступления консолидации отломков). В эти сроки обычно отмечается ограничение открывания рта из-за контрактуры в области ВНЧС и изменений со стороны жевательных мышц в результате длительного обездвиживания нижней челюсти. Поэтому для разработки движений в суставах рекомендуется проводить лечебную гимнастику, состоящую из повторяющихся движений нижней челюсти. С этой целью также используют резиновые пробки, распорки или роторасширитель, которые вводятся в рот и используются для осуществления насильственных движений нижней челюсти.
В.А. Козлов и др. (1978) рекомендуют временно снимать резиновые кольца (при одиночных переломах на 9-11-е сут, при двойных - на 14-16-е сут после шинирования) на время приёма пищи 3 раза в день, что позволяет обеспечить достаточную васкуляризацию тканей в зоне перелома, нормализовать процессы минерального обмена, оптимизировать регенерацию костной ткани за счёт большего усвоения солей Са и Р в результате раннего функционирования органа.
Уход за полостью рта
Уход за полостью рта имеет большое значение при лечении больных с переломами челюстей. В этот период во рту появляется много дополнительных ретенционных пунктов из-за наличия различных элементов проволочных шин, где задерживаются остатки пищи, являющейся средой для развития болезнетворных микроорганизмов.
Назубные шины, лигатуры, отсутствие движений нижней челюсти являются причиной ухудшения самоочищения полости рта и зубов, а также местом задержки остатков пищи. В этих условиях дополнительные гигиенические мероприятия должны включать специальную обработку полости рта. Врач во время перевязок должен тщательно очищать шины и зубы от остатков пищи с помощью орошения и промывания преддверия рта антисептическими растворами. Далее производят очистку шин от остатков пищи с помощью пинцетов или зубочистки. Сьёмные шины промывают щёткой с мылом после каждого приёма пищи и перед сном.
Во время перевязок контролируют положение шины, её зацепных петель и состояние проволочных лигатур. Ослабленные лигатуры подкручивают и аккуратно подгибают к зубам.
Больной должен полоскать рот антисептиками после каждого приёма пищи и в промежутках между едой и перед сном, чистить зубы пастой и зубной щёткой, с помощью зубочистки извлекать оставшиеся после чистки остатки пищи.
Больной с переломом челюсти не может принимать обычную по консистенции пищу и пережёвывать её. Это затрудняет нормальное протекание репаративных процессов костной ткани. Поэтому необходимо организовать его полноценное питание.
При бимаксиллярном скреплении отломков кормление производят с помощью поильника с резиновой трубкой, длинной узкой ложечки или зонда. Резиновую трубку вводят через дефект на месте отсутствующего зуба или в ретромолярную щель за зубом мудрости. Пищу из поильника, подогретую до температуры 45-50 °С, вводят мелкими порциями до чувства насыщения больного.
Питание через желудочный зонд осуществляют врачи или средний медперсонал. Зонд вводят в желудок через нижний носовой ход. Пищу небольшими порциями вводят через зонд с помощью шприца или воронки не реже четырех раз в сутки. При этом её количество распределяется таким образом: на завтрак - 30 % суточного объёма пищи, на обед - 40 %, на ужин - 20-25 % и на второй ужин - 5-8 % обьёма (А.Т. Руденко). Кормление с помощью желудочного зонда производят в течение 10-14 сут. После извлечения зонда переходят на кормление больного из поильника.
Бессознательное состояние больного и затруднение глотания являются показанием для проведения парентерального питания. Для этого используют специальные питательные составы, которые вводят внутривенно капельно. При невозможности энтерального приёма пищи она может вводиться ректально в виде питательных клизм. Используют 0,85 % раствор поваренной соли, 5 % раствор глюкозы*, аминопептид*9, 4-5 % раствор очищенного этанола (Б.Д. Кабаков, А.Т. Руденко).
Пища должна быть жидкой или кашицеобразной консистенции и содержать полный набор суточного объёма белков, жиров, углеводов и витаминов, богата клетчаткой.
Пищевой рацион больных с челюстно-лицевой травмой в стационарных условиях включает первую и вторую челюстную диеты. Первый челюстной стол имеет консистенцию сливок. Его назначают больным с нарушением функции жевания и глотания на весь срок иммобилизации. Суточная энергетическая ценность первого челюстного стола составляет 3000-4000 калорий. Второй челюстной стол назначают пациентам, у которых используются методы иммобилизации, позволяющие открывать рот во время приёма пищи. Эта диета является переходной к общему столу.
При парентеральном питании для внутривенного введения используют смеси простейших полипептидов и аминокислот (амино- пептид*9, гидролизин Л-103*, гидролизат казеина*, унепит*9). Дополнительно вводят растворы глюкозы, поваренной соли и витамины.
Суточный объём питательных смесей составляет в среднем 1,0- 1,5 л. Их вводят 2-3 раза в сутки капельно очень медленно (20- 25 капель в минуту).
Источник: Хирургическая стоматология : учебник (Афанасьев В. В. и др.); под общ. ред. В. В. Афанасьева. - М. : ГЭОТАР-Медиа, 2010

Медикаментозное и физиолечение переломов челюстей
Антимикробная терапия переломов челюстей
Применение антимикробных препаратов при переломах челюстей должно быть строго обосновано. Если у пострадавшего на 3-4-е сут с момента перелома травматический отёк уменьшается, инфильтрация тканей в области перелома не увеличивается, температура тела остаётся в пределах нормы, не отмечается усиления боли, то антимикробные препараты можно не назначать.
В случае развития воспаления и нарастания клинической симптоматики необходимо назначить антибиотики широкого спектра действия (до определения чувствительности к ним микрофлоры) в сочетании с сульфаниламидными препаратами длительного действия. Наиболее целесообразно использовать остеотропные антибиотики: тетрациклин, окситетрациклин, вибрамицин8, линкомицин и др. Также следует проводить дезинтоксикационную терапию, используя внутривенное капельное введение растворов гемодеза*, реополиглюкина*, форсированный диурез.
Назначают обезболивающие, жаропонижающие и десенсибилизирующие препараты. В области инфильтрата рекомендуется проведение курса блокад с 0,5 % раствором прокаина, которые вызывают длительную (до 72 ч) гипертермию тканей и оказывают положительное влияние на обменные процессы в тканях.
Физические методы лечения переломов челюстей и лечебная гимнастика
Выбор физических методов лечения зависит от сроков, прошедших после травмы. В первые 1-2 дня после травмы для уменьшения отёка и инфильтрации тканей сочетают гипотермию и диадинамотерапию на область перелома. В дальнейшем проводят УВЧ-терапию или воздействие на очаг инфракрасными лучами, парафиновыми аппликациями. Эту терапию рекомендуется чередовать с УФ, облучением тела пациента, что способствует повышению иммунитета, вызывает образование в организме витамина D.
Для уменьшения боли и воздействия на травмированный нижний луночковый нерв используют импульсные токи, электрофорез анестетиков, дарсонвализацию, ультратонтерапию и др.
После стихания острых воспалительных явлений для усиления кровообращения в зоне повреждения применяют постоянный электрический ток или вакуумную терапию на область перелома, что позволяет добиться сокращения сроков нетрудоспособности пациентов.
При инфицированных открытых переломах костей используют переменное магнитное поле с частотой 50 Гц в сочетании с апротинином, биогенными стимуляторами (ФиБС*, Алоэ* и др.) и антибиотиками. Под влиянием магнитного поля, обладающего противовоспалительным действием, уменьшается посттравматический отёк, ускоряется созревание мозоли, восстанавливается трофика тканей в зоне повреждения, повышается бактерицидный эффект антибиотиков. Курс лечения включает 10 процедур по 20 мин каждая.
При удовлетворительном общем состоянии больного через 1-2 дня после травмы показан курс лечебной гимнастики, способствующий быстрой психической адаптации больного, улучшению дыхания и усилению обменных процессов.
Если для иммобилизации отломков использовались остеосинтез или гладкая шина-скоба, больному рекомендуется производить осторожное открывание рта во время приёма пищи и совершать движения нижней челюстью без нагрузки на неё. При использовании двучелюстных шин с зацепными петлями и резиновых колец открывание рта можно производить через 3-4 нед после шинирования (время наступления консолидации отломков). В эти сроки обычно отмечается ограничение открывания рта из-за контрактуры в области ВНЧС и изменений со стороны жевательных мышц в результате длительного обездвиживания нижней челюсти. Поэтому для разработки движений в суставах рекомендуется проводить лечебную гимнастику, состоящую из повторяющихся движений нижней челюсти. С этой целью также используют резиновые пробки, распорки или роторасширитель, которые вводятся в рот и используются для осуществления насильственных движений нижней челюсти.
В.А. Козлов и др. (1978) рекомендуют временно снимать резиновые кольца (при одиночных переломах на 9-11-е сут, при двойных — на 14-16-е сут после шинирования) на время приёма пищи 3 раза в день, что позволяет обеспечить достаточную васкуляризацию тканей в зоне перелома, нормализовать процессы минерального обмена, оптимизировать регенерацию костной ткани за счёт большего усвоения солей Са и Р в результате раннего функционирования органа.
Уход за полостью рта
Уход за полостью рта имеет большое значение при лечении больных с переломами челюстей. В этот период во рту появляется много дополнительных ретенционных пунктов из-за наличия различных элементов проволочных шин, где задерживаются остатки пищи, являющейся средой для развития болезнетворных микроорганизмов.
Назубные шины, лигатуры, отсутствие движений нижней челюсти являются причиной ухудшения самоочищения полости рта и зубов, а также местом задержки остатков пищи. В этих условиях дополнительные гигиенические мероприятия должны включать специальную обработку полости рта. Врач во время перевязок должен тщательно очищать шины и зубы от остатков пищи с помощью орошения и промывания преддверия рта антисептическими растворами. Далее производят очистку шин от остатков пищи с помощью пинцетов или зубочистки. Сьёмные шины промывают щёткой с мылом после каждого приёма пищи и перед сном.
Во время перевязок контролируют положение шины, её зацепных петель и состояние проволочных лигатур. Ослабленные лигатуры подкручивают и аккуратно подгибают к зубам.
Больной должен полоскать рот антисептиками после каждого приёма пищи и в промежутках между едой и перед сном, чистить зубы пастой и зубной щёткой, с помощью зубочистки извлекать оставшиеся после чистки остатки пищи.
Больной с переломом челюсти не может принимать обычную по консистенции пищу и пережёвывать её. Это затрудняет нормальное протекание репаративных процессов костной ткани. Поэтому необходимо организовать его полноценное питание.
При бимаксиллярном скреплении отломков кормление производят с помощью поильника с резиновой трубкой, длинной узкой ложечки или зонда. Резиновую трубку вводят через дефект на месте отсутствующего зуба или в ретромолярную щель за зубом мудрости. Пищу из поильника, подогретую до температуры 45-50 °С, вводят мелкими порциями до чувства насыщения больного.
Питание через желудочный зонд осуществляют врачи или средний медперсонал. Зонд вводят в желудок через нижний носовой ход. Пищу небольшими порциями вводят через зонд с помощью шприца или воронки не реже четырех раз в сутки. При этом её количество распределяется таким образом: на завтрак — 30 % суточного объёма пищи, на обед — 40 %, на ужин — 20-25 % и на второй ужин — 5-8 % обьёма (А.Т. Руденко). Кормление с помощью желудочного зонда производят в течение 10-14 сут. После извлечения зонда переходят на кормление больного из поильника.
Бессознательное состояние больного и затруднение глотания являются показанием для проведения парентерального питания. Для этого используют специальные питательные составы, которые вводят внутривенно капельно. При невозможности энтерального приёма пищи она может вводиться ректально в виде питательных клизм. Используют 0,85 % раствор поваренной соли, 5 % раствор глюкозы*, аминопептид*9, 4-5 % раствор очищенного этанола (Б.Д. Кабаков, А.Т. Руденко).
Пища должна быть жидкой или кашицеобразной консистенции и содержать полный набор суточного объёма белков, жиров, углеводов и витаминов, богата клетчаткой.
Пищевой рацион больных с челюстно-лицевой травмой в стационарных условиях включает первую и вторую челюстную диеты. Первый челюстной стол имеет консистенцию сливок. Его назначают больным с нарушением функции жевания и глотания на весь срок иммобилизации. Суточная энергетическая ценность первого челюстного стола составляет 3000-4000 калорий. Второй челюстной стол назначают пациентам, у которых используются методы иммобилизации, позволяющие открывать рот во время приёма пищи. Эта диета является переходной к общему столу.
При парентеральном питании для внутривенного введения используют смеси простейших полипептидов и аминокислот (амино- пептид*9, гидролизин Л-103*, гидролизат казеина*, унепит*9). Дополнительно вводят растворы глюкозы, поваренной соли и витамины.
Суточный объём питательных смесей составляет в среднем 1,0- 1,5 л. Их вводят 2-3 раза в сутки капельно очень медленно (20- 25 капель в минуту).
Источник: Хирургическая стоматология : учебник (Афанасьев В. В. и др.); под общ. ред. В. В. Афанасьева. — М. : ГЭОТАР-Медиа, 2010
Стоматология. Понятная и Доступная.
О лечении переломов нижней челюсти я уже писал. Тогда я наткнулся на волну непонимания со стороны некоторых из своих коллег - зачем же так все усложнять? Ведь еще Шаргородский в 60-х годах прошлого столетия писал, что 97% переломов нижней челюсти можно вылечить с помощью шин Тигерштедта. То, что бывает с зубами, полостью рта и человеком после двухмесячного шинирования, профессор деликатно умалчивал.
Но, согласитесь, что как с момент изобретения способа шинирования военным врачом Тигерштедтом (1915 г.), так и с середины прошлого века, когда тезисы Шаргородского еще были актуальны, многое, очень многое в медицине изменилось. На первое место выходит самый главный пункт клятвы Гиппотраха "не навреди", ну а методика лечения переломов челюстей межчелюстным связыванием или шинированием, ну никак не отвечает этому требованию.
Именно поэтому лечение переломов челюстей методом накостного остеосинтеза выходит на первый план. И сейчас почти не осталось технических препятствий для проведения этой операции в амбулаторных условиях.
В этой записи я расскажу Вам о данной методике, ее преимуществах и недостатках, о показаниях и противопоказаниях к операции остеосинтеза в амбулаторных условиях, об особенностях ведения пациентов с переломами нижней челюсти и т. д.

Несмотря на свою простоту и хорошие результаты, метод редко используется не то, что в стоматологических поликлиниках, но и в стационарах. Причина этого не только в особенностях советской и постсоветской медицины, задачей которой ставится не здоровье пациентов, а выполнение каких-то непонятных показателей. К сожалению, во многих докторах еще сильно убеждение, что любая операция - это зло, которого нужно избегать любой ценой. Ну а то, что при некоторых заболеваниях консервативное лечение не только неэффективно, но и ведет к непоправимым последствиям, как-то упускается из виду.
Когда Тигерштедт придумывал свои шины, когда Шаргородский, Робустова, Бернадский и сотоварищи писали свои учебники, возможности медицины были весьма ограничены. Еще не существовало высокоэффективных анестетиков и антибиотиков, не было биоинертных материалов и хороших инструментов. Не было методик, которые позволяли бы провести хирургическую операцию с минимальным риском для жизни. Никто не задумывался о качестве жизни пациентов, а получаемый процент осложнений считался вполне приемлемым - ведь все работали на госпредприятиях, где не было проблем с больничными листами и зарплатой.
Разве кто-то не согласится с тем, что времена изменились? Изменились требования пациентов к качеству проводимого лечения, изменилась сама система оказания медицинской помощи, в стоматологии и хирургии появилось все, о чем хирурги шестидесятых могли только мечтать. Люди давно поняли, что время - это деньги, что здоровье - это деньги. Поэтому и стал актуальным вопрос о проведении лечения в кратчайшие сроки и без отрыва от основной деятельности, ибо вряд ли кто-то сейчас захочет сидеть с перевязанным ртом в течение пары месяцев, а потом еще полгода восстанавливать поврежденные зубы и слизистую оболочку десен.
По этой причине лечение переломов челюстей любым из видов шинирования или межчелюстного связывания теряет актуальность.
- При шинировании очень сильно повреждаются зубы, ткани пародонта, что требует после снятия шин длительной и дорогостоящей реабилитации.
- На время шинирования, а это приблизительно полтора-два месяца, человек нетрудоспособен.
- Из-за проблем с питанием на время шинирования возможно обострение желудочно-кишечных заболеваний.
- При черепно-мозговой травме шинирование и особенно межчелюстное лигатурное связывание становится опасным, поскольку создает опасность асфиксии при возможной рвоте или тошноте.
- При проблемах с носовым дыханием шинирование, особенно на длительный период, либо не представляется возможным, либо может привести к серьезным осложнениям.
- Длительное шинирование неприменимо в детском или подростковом возрасте, в период активного роста лицевого скелета.
- При отсутствии части зубов шинирование не обеспечивает надежную репозицию и фиксацию отломков челюстей и не обеспечивает качественной их репозиции.
- В случае переломов со значительным смещением отломков, а также при некоторых локализациях перелома, шинирование не обеспечивает качественной репозиции отломков.
- Шинирование создает серьезную бактериальную нагрузку на полость рта, в результате при открытых переломах нижней челюсти существенно повышается риск развития остеомиелита и других гнойно-воспалительных осложнений.
- Большинство переломов нижней челюсти со смещением отломков НЕВОЗМОЖНО качественно вылечить с помощью шинирования или межчелюстного лигатурного связывания.
Ну а то, что во многих городских больницах и поликлиниках этот метод считается основным в лечении переломов нижней челюсти, говорит только о пофигизме врачей по отношению к своим пациентам.
Кстати, если рассматривать операцию остеосинтеза, то основной довод "против" звучит так:
"Как? Ну это же операция!".
Больше доводов у противников нет.
Не буду рассматривать все методики и способы накостного остеосинтеза, ибо для этого потребуется целая книжка. Разговор пойдет лишь об адаптации метода для работы в амбулаторных условиях, а также о ведении пациентов на всех этапах лечения.
Для начала нужно решить, возможно ли проведение операции в поликлинике, или же нужно обращение в стационар? Критерий отбора довольно простой: можно ли сделать операцию из полости рта?

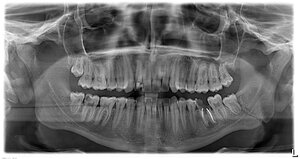
На образцово-показательной ортопантомограмм зеленым пунктиром указана зона, в пределах которой можно сделать операцию остеосинтеза без особых проблем. Красный пунктир - зона определенного риска, лечение перелома этой области уже требует специальных навыков и опыта. В целом же, при наличии нужного оборудования и инструментов (например, эндоскопической техники) можно сделать операцию остеосинтеза на любом участке челюсти, вплоть до мыщелковых отростков. Но, к сожалению, большинству амбулаторных клиник, не только государственных, но и частных, такое оборудование лишь снится в сладких снах.
Важно знать, что все переломы нижней челюсти со смещением в пределах зубного ряда - открытые. Это значит, что инфекция из полости рта легко попадает в область перелома, следовательно риск таких грозных осложнений как остеомиелит, существенно повышается.
Именно поэтому во всех случаях переломов челюсти в пределах зубного ряда со смещением отломков нужно назначать антибактериальную терапию. Забудьте про институтское зомбирование, что наиболее подходящий для этого антибиотик - линкомицин. Типа, остеотропный.
На самом деле, большинство современных антибиотиков широкого спектра действия - остеотропные, поэтому подходят для профилактики гнойно-воспалительных осложнений при переломах нижней челюсти.
Отдельный вопрос, который почему-то до сих пор вызывает много дискуссий - это удаление зубов из линии перелома. Практическое же правило очень простое: если есть сомнения, нужно ли удалять зуб - лучше удалять.
Ни в коем случае нельзя оставлять в линии перелома зубы мудрости, разрушенные кариесом или пораженные периодонтитом зубы, а также многокорневые зубы, зубы с несформированными или поврежденными корнями. Стоит ли говорить о вывихнутых, подвижных или мешающих репозиции отломков зубах?
Удалением зубов лучше всего заниматься перед шинированием.
На некоторое время до операции и после нее потребуется иммобилизация отломков нижней челюсти. Для этого нужны шины Тигерштедта. Их лучше изготовить из кламмерной проволоки (я использую №8), а для фиксации к зубам использовать тонкие ортодонтические лигатуры. "Любимые" всеми докторами шины из толстой алюминиевой или медной проволоки в сочетании с латунными лигатурами - издевательство над пациентами.
Также можно использовать шины Васильева, но с оговоркой, что стоять они должны не дольше двух недель. Хотя и за это время они успевают навредить так, что мало не покажется.
Итак, пациент зашинирован. Готовимся к операции. Обычно назначаю ее через 3-5 дней после установки шин. За это время заживает поврежденная отломками слизистая оболочка полости рта, проходят болезненные и воспалительные явления, которые очень часто сопровождают перелом нижней челюсти. К тому же пациент привыкает к шинам и уже научился правильно за ними ухаживать. Тем не менее, непосредственно перед самой операцией нелишней будет профессиональная гигиена полости рта.
Накостный остеосинтез можно проводить под местной анестезией. Если есть возможность седации - очень-очень хорошо.
Общее обезболивание, то бишь наркоз, требуется лишь в исключительных случаях, такие случаи лучше отдать стационару.
Вот пример из практики:
Молодой парень, 19 лет, очень хорошо встретил новогодние праздники:

В результате диагноз: "Закрытый левосторонний ангулярный перелом нижней челюсти со смещением отломков". Закрытый - потому что несмотря на то, что вроде как перелом находится вне зубного ряда, 38 зуб ретинированный, видимого повреждения слизистой оболочки полости рта нет.
В день обращения произведена репозиция и фиксация отломков шинами Тигерштедта с межчелюстной резиновой тягой. Зуб мудрости из линии перелома решили удалить во время операции накостного остеосинтеза, которая планируется через три дня.
1. Проводниковая и инфильтрационная анестезия в области перелома. Объем анестетика (Убистезин) - 5,1 мл.
2. L-образный разрез в левой ретромолярной области, создани доступа к линии перелома и наружной косой линии, куда планируется установка минипластины.

4. ОБЯЗАТЕЛЬНО удаляется 38 зуб.

5. Примеряется минипластина, подгоняется по размеру и форме, после чего фиксируется четырьмя минивинтами.

При этом важно контролировать прикус (для этого нужны шины и пациент в сознании). Необходимо плотно сопоставить отломки челюсти перед фиксацией, они должны совпадать как конструктор Lego. В некоторых случаях бывает так, что либо прикус не совпадает, либо отломки не совпадают. В этом случае приоритетом все же является прикус.
6. Контролируем степень фиксации отломков. Они должны быть неподвижными:

7. Накладываем швы.

8. После операции фиксируем нижнюю челюсть в прикусе резиновыми тягами.
9. Делаем контрольный снимок:

В послеоперационном периоде назначаем пациенту комплексную противовоспалительную и антибактериальную терапию. Приглашаем на послеоперационный осмотр.
Шины Тигерштедта можно снимать через 7-10 дней. После снятия шин пациент обязательно проходит пародонтологическое лечение, а в данном примере - еще и санацию полости рта.
В течение месяца рекомендуем пациенту исключить из рациона грубую пищу и принимать лечебные дозы витаминов С и D3.
Как видите, накостный остеосинтез вполне осуществим в амбулаторных условиях и не требует чего-то сверхъестественного. На реабилитацию пациента после перелома челюсти в данном случае потребуется максимум 14 дней вместо полутора-двух месяцев хождения с закрытым ртом.
Конечно, лучше челюсть вообще не ломать. Но если это все-таки случилось, было бы неплохо избавиться от навязываемого "Операция - это зло" и принять правильное решение.
Как обычно, жду Ваших комментариев и вопросов.

Переломом считается полное или частичное нарушение целостности костей человека, что происходит из-за внешней чрезмерной нагрузки, при падении или после удара. Кроме скорейшей госпитализации и диагностики больного, могут понадобиться антибиотики при переломах костей. На курс терапии влияет вид перелома, место повреждения и состояние иммунной системы пострадавшего.
Современное лечение переломов

Травма любой кости может надолго вывести человека из привычного ритма жизни. На скорость выздоровления влияет вид повреждения.
Некоторые травмы не сильно беспокоят больного и быстро срастаются. Иногда множественные повреждения крупных костей вместе с большой кровопотерей становятся большой нагрузкой для организма, а лечение затягивается на долгие месяцы.
Главными признаками сломанной кости является:
- резкая боль в травмированном месте одновременно с деформацией травмированной части тела;
- во время травмы часто слышен хруст;
- нарушение двигательной функции поврежденной конечности;
- отек и кровоизлияние из-за повреждения сосудов.

Любому человеку нужны знания неотложной помощи, видео в этой статье ознакомит с видами повреждений костей и неотложными действиями в таких случаях.
Когда нужны антибиотики
Сегодня антибиотикотерапия при переломах дала возможность остановить и предупредить инфекционный процесс в организме больного. Преимущество применения лекарственной группы в том, что патогенные микроорганизмы прекращают свое размножение, снижается риск осложнений.
При некоторых видах переломов люди не нуждаются в госпитализации. Более серьезные повреждения нужно не только тщательно обследовать в условиях стационара, но и может понадобиться оперативное вмешательство.
Основаниями для назначения группы антибиотиков могут быть:
- развитие воспалительного процесса;
- увеличение травматического отека;
- болезненные ощущения усиливаются;
- повышение температуры тела;
- проникновение инфекции в рану при открытом переломе.
Открытые повреждения костной ткани нуждаются в срочной медицинской помощи. Кожу вокруг раны внимательно осматривает врач.
На поврежденный участок накладывают стерильную повязку, чтобы избежать инфицирования. При необходимости останавливают кровотечение, конечности обездвиживают и отправляют человека в больницу. Для анализа берут мазок из раны.
Сразу после повреждения назначают антибиотики широкого спектра, чтобы в тканях была максимальная концентрация действующего вещества. Хирургическую обработку при открытых переломах проводят уже в операционных.

Антибиотики при тяжелых переломах вводят одновременно с обезболивающими препаратами во время подготовки к операции.
Показаниями к оперативному вмешательству считаются следующие состояния:
- травмы костей и суставов со смещением;
- отсутствие результатов при закрытой репозиции;
- при повреждении артерий;
- когда длительный постельный режим может принести вред организму.
Предпочтительнее короткие курсы антибиотиков не дольше 3-4 дней, ведь они не оказывают токсического действия на внутренние органы пострадавшего. На фото показаны виды переломов костей, от которых зависит выбор лекарственного средства.

Как принимать антибиотик при переломах костей
Выбор препарата полностью зависит от типа повреждения. Лечение у открытого и закрытого перелома разное. Курс терапии также меняется, если перелом со смещением, при повреждении внутренних органов и сосудов.
Перечень антибиотиков при переломах костей включает разные современные группы препаратов:
- Повреждения органов брюшной полости при переломах применяют цефалоспорины 2 и 3 поколения, а также клиндамицин, если у больного аллергия на пенициллин.
- Открытые переломы лечат надежными цефалоспоринами первого ряда.
- Когда одновременно с переломом на теле присутствует рваная рана, назначается группа цефалоспоринов первого поколения.
- Если повреждение произошло в загрязненной воде можно применять ципрофлоксацин.
- Переломы челюсти лечатся препаратами с широким спектром действия (вибрамицин, линкомицин).

Если присутствует риск развития синегнойной инфекции, назначаются следующие таблетки:
- Для взрослых подходит группа цефалоспоринов (ципрофлоксацин).
- Детям применяют ампициллин.
Инструкция к каждому препарату указывает схемы и продолжительность лечения, а точные дозировки подбирает только врач.
Способ введения чаще всего выбирают внутривенный, ведь так можно максимально быстро оставить лекарство перед проведением операции. При внутримышечном введении предпочтительнее группа аминогликозидов, которые не так болезненны при местном введении.
Внутривенно при помощи капельницы вводят лекарство медленно, которые долго вводятся. Среди таких препаратов фторхинолоны, доксициклин. Цена у современных препаратов 3 и 4 поколения немного выше, чем у других антибактериальных средств.



Важно! Кроме антибиотиков при тяжелых открытых или множественных переломах назначают жаропонижающие, обезболивающие и десенсибилизирующие средства.
Профилактический прием антибиотиков
Снизить риск развития гнойных осложнений помогает профилактика инфекционных процессов. Некоторые заболевания влияют на выздоровление человека со сломанной костью. Среди них сахарный диабет, хронические заболевания печени и почек.
Без антибиотикотерапии не обойтись в следующих случаях:
- любое оперативное вмешательство продолжительностью больше 3 часов;
- установка металлических конструкций, пластин или других деталей при переломах;
- сложные операции при повреждении костей и суставов.
В целях профилактики назначают препараты с широким спектром действия, среди которых высокие результаты показывают цефалоспорины. Лекарственное вещество с антибактериальным действием влияет на все грамположительные и грамотрицательные бактерии.
Иногда антибиотики могут нанести вред здоровью, если они назначены вместо операции или без наличия показаний к их применению. Часто, когда травма открытая и в нее проникла инфекция, одних лекарственных веществ становится недостаточно.
Самостоятельное применение препаратов с мощным антибактериальным действием приводит к тяжелым последствиям. При повышении дозировки лекарства существует риск развития аллергической реакции организма. Профилактика будет максимально эффективной, если ее проводят сразу же после повреждения.
Чтобы кость не только срослась, но и функционировала как раньше, нужно полностью пройти курс лечения и реабилитации. Не стоит отказываться от медикаментозного лечения, ведь антибиотики при лечении переломов способны предупредить многие инфекционные процессы. Комплексный подход к проблеме поможет получить максимальный результат и вернуть человеку его здоровье.
Читайте также:


