Анкилозирующий спондилит коленного сустава
Анкилозирующий спондилит – это хроническое заболевание, которое охватывает суставы позвоночника и структуры соединительных тканей, которые к ним прилегают. Вызывает боль и жесткость в суставах и позвоночнике. Заболевание носит аутоиммунный характер.
Чаще всего он охватывает осевой скелет, но может также поражать периферические суставы и внесуставные структуры. Проявляется в возрасте 20-30 лет. До настоящего времени не было выявлено ни одного фактора, ответственного за возникновение заболевания. Причины анкилозирующего спондилита неизвестны, но было обнаружено, что у пациентов повышен титр энтеробактериальных антител. Заболевание имеет иммунологическое, генетическое и экологическое происхождение.
Анкилозирующий спондилит – симптомы
Анкилозирующий спондилит изначально не дает явных симптомов, поэтому распознается довольно поздно. Боли усиливаются по мере развития болезни. Общие симптомы включают низкую температуру, потерю веса и усталость. Они сопровождаются симптомами опорно - двигательного аппарата, которые включают в себя:
- усиливающуюся ночную боль в пояснично-крестцовой области, которая иррадиирует в коленные суставы, ягодицы и пах. Первоначально односторонняя и прерывистая, а через несколько месяцев постоянная;
- боль и отек коленных или голеностопных суставов, иногда также подошвенный апоневроз и воспаление ахиллова сухожилия.
Самым ранним симптомом заболевания является дугообразный изгиб позвоночника в поясничной области и связанная с этим болезненность крестцово-подвздошных суставов. Паравертебральные мышцы постепенно исчезают, что дает эффект гладкой спины. На поздней стадии заболевания суставы в позвонках заменяются костными анастомозами, которые значительно снижают подвижность. Характерными симптомами являются кифоз, то есть наклон тела вперед и неспособность оглянуться назад, не поворачивая всё тело
В ходе болезни симптомы также появляются и в других органах, в том числе сердечно-сосудистой системы (нарушения проводимости, клапанная регургитация), дыхательной системы (фиброз), мочеполовой системе (протеинурия), пищеварительной системе (язва желудка и двенадцатиперстной кишки) и нервной системе. Болезнь также может повлиять на глаза – на это указывает рецидивирующее воспаление передней части сосудистой оболочки.
У мужчин анкилозирующий спондилит развивается быстрее. У женщин симптомы слабее, поэтому заболевание диагностируется слишком поздно, когда лечение уже невозможно.
Анкилозирующий спондилоартрит – диагностика и лечение
Самое важное в диагностике анкилозирующего спондилита – это история болезни и физикальное обследование, проверка подвижности позвоночника и грудной клетки. На заболевание указывает наличие антигена HLA B27, хотя есть случаи, когда у больных нет этого антигена.
Тесты на анкилозирующий спондилит – это, прежде всего, рентгеновские снимки и, при необходимости, компьютерная томография и магнитно-резонансная томография. На заболевание указывает повышенный уровень СРБ и СОЭ, что определяется в анализе крови. В сыворотке крови нет белка, который является ревматоидным фактором, поэтому диагностика заболевания затруднена.
Лечение анкилозирующего спондилита включает нефармакологическое лечение, фармакотерапию и хирургическое вмешательство. Обучение пациентов является очень важным фактором, препятствующим прогрессированию заболевания. Пациент должен спать на твердой поверхности с небольшой подушкой и прекратить употребление табака. При анкилозирующем спондилите очень помогают упражнения и физиотерапевтические процедуры, которые предотвращают огрубение тканей. Также важно позитивное отношение к жизни и не поддаваться болезням – иногда рекомендуется психотерапия.
Медикаментозное лечение включает введение нестероидных противовоспалительных препаратов (НПВП) и глюкокортикостероидов, которые вводятся в суставы или периартикулярные ткани. Пациенты, которые не могут использовать НПВП, могут облегчить боль с помощью парацетамола или слабых опиоидов. Сульфасалазин используется у людей с анкилозирующим спондилитом и периферическим артритом.
В случае, если пациент не отвечает на стандартное лечение, врач может выбрать биологическое лечение анкилозирующего спондилита. Он использует ингибиторы ФНО (фактор некроза опухоли). Это современный метод, который рекомендуется для пациентов с очень активным или хроническим воспалением.
В случае значительной деформации позвоночника может потребоваться хирургическое вмешательство. При сильной боли, значительной степени разрушения сустава и высокой инвалидности рекомендуется выполнять артропластику сустава позвоночника, то есть процедуру, включающую удаление пораженного сегмента сустава и замену его искусственным элементом.
Анкилозирующий спондилит или болезнь Бехтерева сложно диагностировать. Некоторые заболевания могут проявляться аналогично Болезни Бехтерева, что может привести к постановке ошибочного диагноза.
Основные симптомы болезни Бехтерева
Анкилозирующий спондилит (АС), или болезнь Бехтерева (ББ), является типом воспалительного артрита, при котором поражаются позвоночник и крестцово-подвздошные суставы, вызывая сильную хроническую боль и дискомфорт. Участки, где связки и сухожилия прикрепляются к костям (так называемые энтезы), также часто вовлечены в этот процесс. Боль от энтезита может проявляться в таких местах как:
- пятка,
- нижняя часть стопы;
- локоть.
Симптомы обычно появляются в позднем подростковом или раннем взрослом возрасте, хотя они могут возникать даже раньше или намного позже. По мере прогрессирования заболевания формируется новая кость, что является частью попытки организма излечиться, что может привести к срастанию участков позвоночника и скованности.
Существует два основных фактора, которые усложняют диагностику АС.
- Первый фактор - это распространенность болей в спине. Согласно одной из оценок, до 90 процентов людей обращаются к врачу по поводу болей в пояснице в течение жизни. Поэтому когда молодой активный человек жалуется на боль в спине, его жалобам не уделяют достаточно внимания и не проводят дополнительных методов обследования.
- Второй фактор: между появлением симптомов и тестами, подтверждающими диагноз или даже предполагающими заболевание по рентгеновскому снимку, проходит достаточно много времени. Рентген крестцово-подвздошных суставов часто показывает изменения, называемые сакроилиит. Исследования показывают, что в среднем на 7–10 лет откладывается постановка диагноза с момента появления симптомов.
Кроме того, начальные симптомы могут быть нетипичными у некоторых людей, особенно у женщин , что может затруднить диагностику. Например, люди могут сообщать о других симптомах, кроме боли в пояснице, в качестве основной жалобы.
Нет ни одного лабораторного теста, который бы точно определил, что у человека Анкилозирующий спондилит . Определенные анализы крови могут показать воспаление, но оно может быть вызвано разными проблемами со здоровьем.
Кровь также может быть проверена на определенный генетический маркер под названием HLA-B27 , который связан с анкилозирующим спондилитом. Но не у каждого с таким геном есть или будет развиваться заболевание. Около 80 процентов детей, которые наследуют HLA-B27 от родителей с этим заболеванием, им не заболевают. И не у всех, кто имеет болезнь Бехтерева, есть HLA-B27.
Хотя течение и симптомы варьируются у разных людей, чаще всего при заболевании наблюдаются такие симптомы:
- Боль в нижней части спины или ягодицах.
- Боль, которая постепенно нарастает и длится более трех месяцев.
- Боль и скованность, которые обычно усиливаются утром или после периодов бездействия; и имеет тенденцию облегчаться с помощью упражнений.
- Усталость.
- На ранних стадиях АС может наблюдаться субфебрилитет, потеря аппетита и общий дискомфорт.
- Со временем жесткость и боль могут распространяться по позвоночнику в шею, а также в ребра, плечи, бедра и пятки.
- Некоторые позвонки в позвоночнике могут слиться воедино, делая его менее гибким.
- Воспаление глаз, которое вызывает боли в глазах, чувствительность к свету и ухудшение зрения.
Заболевания, которые могут имитировать болезнь Бехтерева
Анкилозирующий спондилит - наиболее распространенная форма спондилоартрита. На ранних стадиях он может иметь симптомы, схожие с другими формами спондилоартрита, таких как реактивный или энтеропатический артрит.
Некоторые из симптомов или заболеваний, которые имитируют анкилозирующий спондилит:
Хроническая боль в пояснице
Чем отличаются воспалительные и механические боли
Воспалительные боли в спине уменьшаются при физической нагрузке и усиливаются после отдыха. С механическими болями в спине все наоборот: отдых заставляет чувствовать себя лучше, а активность - хуже.
Фибромиалгии
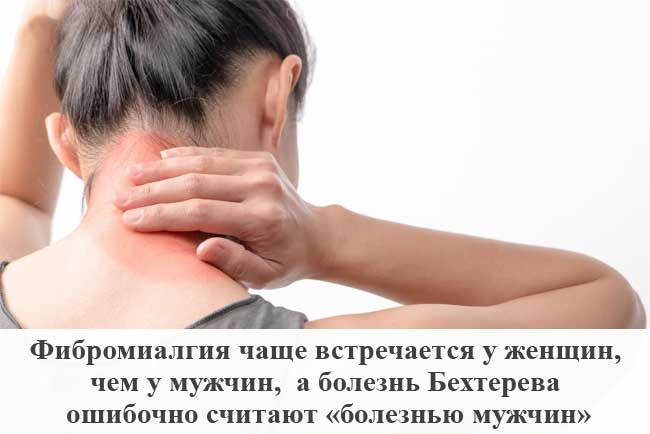
Одно из исследований показывает, что 21 процент женщин и 7 процентов мужчин, у которых был диагностирован АС, изначально считали, что у них фибромиалгия. Ошибка в диагностике может объясняться частичным совпадением некоторых симптомов, таких как:
- боль в пояснице,
- усталость,
- проблемы со сном.
Реактивный артрит
Реактивный артрит – это форма спондилоартрита, сопровождается болью и оттеком в суставах. Причиной является бактериальная инфекция в других органах, чаще всего кишечника, половых органах или мочевых путей. Ряд бактерий может вызвать реактивный артрит. Некоторые из них передаются через пищу, такие как сальмонелла и кампилобактер, другие передаются половым путем, например, хламидиоз.
Реактивный артрит обычно нацелен на колени, суставы лодыжек и ступней, но - как и в случае с болезнью Бехтерева, могут быть боли в пятках, пояснице или ягодицах. У многих людей с реактивным артритом также развивается воспаление глаз. Врачи обычно диагностируют реактивный артрит, используя историю инфекции, поражения суставов и мышц.
Псориатический артрит
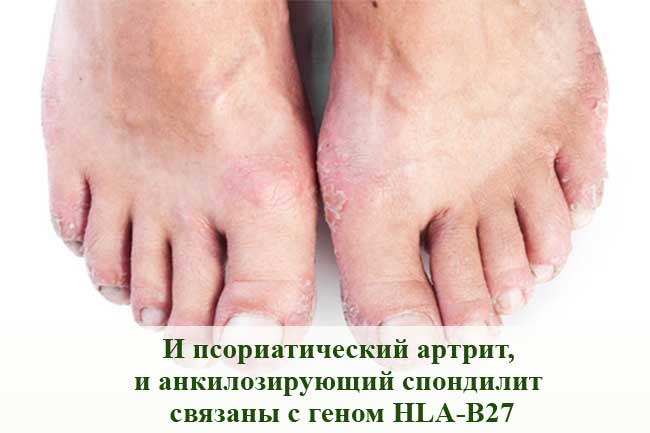
Этот воспалительный артрит поражает некоторых людей, страдающих псориазом - другим аутоиммунным заболеванием, которое часто вызывает красные пятна на коже, покрытые чешуйками. У большинства людей сначала развивается псориаз, а затем развивается псориатический артрит, но проблемы с суставами могут иногда начинаться до появления пятен на коже, или они могут появляться одновременно. При псориатическом артрите наблюдается воспаление суставов между позвонками позвоночника и крестцово-подвздошных суставов, как при AС. И псориатический артрит, и AС связаны с геном HLA-B27.
Но, есть характерные признаки псориатического артрита (кроме бляшек от псориаза), которые включают изменения ногтей и припухлость в пальцах рук и ног, называемую дактилитом.
Энтеропатический артрит
При воспалительном заболевании кишечника (ВЗК), также может быть энтеропатический артрит. Наиболее распространенными формами ВЗК являются язвенный колит и болезнь Крона. При этом страдают суставы на руках и ногах, чаще всего на голенях, но могут вызвать воспаление в нижней части позвоночника и крестцово-подвздошных суставах или повлиять на весь позвоночник - аналогично AС. Боль в пояснице и скованность от энтеропатического артрита могут возникнуть до того, как станут заметны такие симптомы как боль в животе и диарея.
Диффузный идиопатический гиперостоз скелета (DISH)
Если говорить о диффузном идиопатическом гиперостозе скелета или болезни Форестье, то это заболевание является типом артрита, который вызывает затвердение связок и сухожилий, обычно вокруг позвоночника. Эти окостеневшие области могут образовывать наросты (так называемые костные шпоры), которые могут вызывать боль, скованность и снижение диапазона движений. Согласно исследованиям, болезнь Форестье чаще встречается у пожилых людей и может быть спутана с болезнью Бехтерева в этой возрастной группе. Это связано с тем, что оба состояния могут вызывать сходные ограничения в подвижности позвоночника и нарушение осанки. Тем не менее, рентгенографические изображения будут отличаться. DISH вызывает вертикальный рост костей по сравнению с горизонтальным ростом костей при AС.
Анкилозирующий спондилит – это форма хронического воспаления позвоночника и крестцово-подвздошных суставов. Болезнь может также поражать другие суставы, сухожилия и связки, однако поражение крестцово-подвздошных суставов считается наиболее характерным признаком заболевания.
Крестцово-подвздошные суставы расположены в нижней части спины, где крестец соединяется с двумя тазобедренными костями. Хроническое длительное воспаление в этих областях вызывает боль и скованность в позвоночнике и вокруг него. Пораженные суставы становятся опухшими и болезненными. Со временем хроническое воспаление позвоночника (спондилит) может привести к полному слиянию позвонков, тем самым приводя к процессу, который называется анкилозом.
Анкилозирующий спондилит – относительно редкое заболевание, поражающее примерно 1 человека на 1000. Оно в 2-3 раза чаще встречается у мужчин, чем у женщин. Обычно у женщин заболевание протекает слабее, чаще поражая другие суставы, помимо позвоночника.
Болезнь поражает все возрастные группы, но чаще всего его первое появление происходит во втором или третьем десятилетии жизни. Примерно в 10-20% случаев заболевание развивается у молодых людей в возрасте до 16 лет.
Причины
Причины анкилозирующего спондилита до сих пор окончательно не выяснены. В настоящее время известно, что ответственность за развитие заболевания несут как наследственные (генетические) факторы, так и некоторые факторы окружающей среды.
Обнаружено, что тенденция к развитию заболевания передается по наследству, и большинство (почти 90%) пациентов с анкилозирующим спондилитом имеют ген комплекса тканевой совместимости, называемый HLA-B27. Присутствие этого гена не вызывает болезнь, а только увеличивает вероятность ее развития, в то время как под влиянием других дополнительных факторов окружающей среды возникает уже заболевание со всеми характерными симптомами.
В дополнение к наличию HLA-B27 в возникновении заболевания также могут играть роль и другие наследственные факторы. У носителей HLA-B27, у которых есть родственники, страдающие анкилозирующим спондилитом, риск развития заболевания в два раза выше, чем у тех носителей HLA-B27, у которых нет больных родственников. Специфическая роль белка, кодирующего геном HLA-B27, до сих пор неизвестна.
Хроническое воспаление тканей в результате длительной активации собственной иммунной системы организма при отсутствии активной инфекции является наиболее характерной особенностью воспалительных аутоиммунных заболеваний, к которым относится данное заболевание.
Симптомы
Симптомы анкилозирующего спондилита вызываются воспалением позвоночника, суставов, других органов. Они выражаются в различной степени у отдельных пациентов.
Воспаление позвоночника вызывает боль и скованность в нижней части спины, верхней части спины, шеи и остальной части позвоночника. Боль и скованность обычно появляются постепенно и постепенно усиливаются с течением времени. В некоторых случаях начало бывает быстрым и бурным. Боль и скованность обычно бывают более выраженными утром или после длительных периодов иммобилизации. Те же симптомы обычно уменьшаются при движении и применении тепла (например, теплый душ по утрам).
Как правило, симптомы начинаются с неприятных ощущений в нижней части спины, начиная с крестца и тазобедренных суставов, позже распространяясь на верхнюю часть позвоночника и грудную клетку.
Характерно, что симптомы обычно начинаются в возрасте до 40 лет. Поскольку чаще всего боли в спине и скованность возникают у молодых людей, их нередко неправильно истолковывают как спортивные травмы.
Хронический спондилит и анкилоз вызывают изгиб верхней части позвоночника (кифоз). Болезнь также может повлиять на суставы, где ребра соединяются с позвоночником. Из-за искривления позвоночника и ограниченной способности расширять грудную клетку нарушается дыхательная способность легких. Кроме того, анкилозирующий спондилит может вызвать воспаление и фиброз легких, заставляя пациентов жаловаться на кашель и одышку, особенно при физической нагрузке или сопутствующих инфекциях. То есть затруднение дыхания может быть серьезным осложнением данной болезни.
Поражение плечевого и тазобедренного суставов более характерно для анкилозирующего спондилита, который начинается в молодом возрасте. Примерно у 10% пациентов поражается височно-нижнечелюстной сустав, что приводит к болевым ощущениям и ограничению подвижности нижней челюсти при приеме пищи и разговоре.
Анкилозирующий спондилит также может поражать некоторые внутренние органы, чаще всего глаза, сердце и кровеносные сосуды, легкие и почки.
У пациентов часто развивается воспаление радужной оболочки глаза (ирит). Раздражение характеризуется покраснением, усилением слезотечения, болью и жжением в глазу, особенно когда взгляд направлен на ярко освещенные предметы (так называемая светобоязнь). Воспалительные явления могут наблюдаться в одном или в обоих глазах. Если в дополнение к радужной оболочке воспаление глаз охватывает цилиарное тело и сосудистую оболочку, это состояние называется увеитом. Увеит может быть серьезным осложнением анкилозирующего спондилита; он может серьезно повредить глаза и зрение, поэтому требует вмешательства офтальмолога.
В редких случаях болезненный процесс может влиять на систему возбуждения сердца, вызывая аномально медленную частоту сердечных сокращений (брадикардию). При таком состоянии может возникнуть необходимость в имплантации кардиостимулятора.
Также при анкилозирующем спондилите может быть поражена аорта, расположенная в непосредственной близости от сердца. Такое поражение может вызвать недостаточность аортального клапана и проявляться одышкой, быстрой утомляемостью и головокружением.
Поскольку анкилозирующий спондилит является системным ревматологическим заболеванием, для него также характерны некоторые общие симптомы, которые не относятся к определенному органу и поэтому называются системными. Наиболее характерными из них являются:
• хроническая усталость и быстрая утомляемость;
Диагностика
Информация о наличии родственников с таким заболеванием или симптомами чрезвычайно важна. Особенно характерными для анкилозирующего спондилита являются боль и утренняя скованность в нижней части спины и ягодиц, сопровождающиеся или не сопровождающиеся симптомами со стороны других суставов, сухожилий и внутренних органов.
Важным является возрастной диапазон, в котором возникают симптомы, а также их типичная динамика в течение дня (симптомы более выражены утром и становятся менее ощутимыми в течение дня). Ранние симптомы заболевания могут быть очень нетипичными (особенно у женщин), поэтому тщательный опрос чрезвычайно важен.
Клиническое обследование может обнаружить признаки воспаления в суставах и ограниченность движений. Это особенно заметно в суставах позвоночника. Наблюдается снижение подвижности шейного и поясничного отделов позвоночника, а также болезненность в области крестцово-подвздошных суставов. Способность грудной клетки полностью расширяться при дыхании может быть нарушена из-за поражения суставов грудной стенки. Серьезное вовлечение позвоночника придает пациенту своеобразную осанку.
Во время клинического осмотра врач может обнаружить, что поражены и другие органы (воспаление легких, воспаление сосудистой оболочки глаз, повреждения почек, нарушения сердечной деятельности и т. д.). При наличии глазных симптомов может потребоваться специализированное обследование у глазного специалиста с использованием специального аппарата, такого как офтальмоскоп, биомикроскоп и т. д.
Если информация, полученная в результате обследования, свидетельствует о том, что имеется поражение позвоночника или других суставов, будут назначены специальные визуальные тесты.
Наиболее распространенным из них является рентгеновское исследование шейного, поясничного отделов позвоночника, крестцово-подвздошных и других суставов. Менее часто используемыми исследованиями визуализации (в основном из-за их более высокой стоимости), которые могут предоставить информацию о состоянии перечисленных областей, являются компьютерная томография и магнитно-резонансная томография.
До сих пор нет лабораторных исследований, которые бы четко демонстрировали или отрицали наличие заболевания.
Обычные анализы крови могут показать повышенную скорость оседания эритроцитов (СОЭ), которая может присутствовать при любом воспалительном процессе в организме и не является специфической для анкилозирующего спондилита. Также может присутствовать анемия (низкий уровень железосодержащего пигмента эритроцитов), которая также неспецифична только для анкилозирующего спондилита. Наличие в крови белка HLA-B27 в значительной степени усиливает подозрение о болезни, но не подтверждает диагноз единолично.
Для исключения или подтверждения других связанных спондилоартропатий, таких как псориатический артрит, реактивный артрит или синдром Рейтера и артрит при болезни Крона и язвенном колите, назначается ряд специальных анализов крови, мочи, стула и т. д.
Лечение
Поскольку причина болезни до сих пор остается неизвестной, нет никакого лекарства, которое привело бы к полному выздоровлению. Поэтому целью лечения анкилозирующего спондилита является облегчение имеющихся симптомов (боль, скованность в позвоночнике, потеря подвижности позвоночника, симптомы со стороны других суставов и внутренних органов – легких, сердца, почек и т. д.). Программа лечения также включает методы, направленные на обеспечение социально активной и полноценной жизни пациента. Помимо участия многих специалистов различных областей медицины (ревматологов, кардиологов, офтальмологов, ортопедов, неврологов, физиотерапевтов и психотерапевтов), процесс лечения требует активного участия самого больного.
Лечение анкилозирующего спондилита включает использование препаратов, которые подавляют иммунный ответ и снижают активность воспалительного процесса в позвоночнике и периферических суставах, что влияет на боль и скованность в них. Применение физиотерапии помогает преодолеть скованность, боль, поддерживать подвижность позвоночника и пораженных суставов, сохранять дыхательную способность грудной клетки и легких.
Нестероидные противовоспалительные препараты (диклофенак, напроксен, целекоксиб и т. д.) – наиболее часто используемые средства. Обычным побочным эффектом этой группы лекарств является тошнота и рвота, диарея, боль в животе и даже кровотечение из язв желудка. Чтобы избежать таких эффектов эти лекарства принимаются после еды.
Если симптомы не поддаются лечению вышеуказанными лекарственными средствами и если есть серьезные симптомы со стороны других суставов (колени, тазобедренные суставы, лодыжки, на которые обычно не влияют нестероидные противовоспалительные препараты), назначаются иммуносупрессоры. Чаще всего при анкилозирующем спондилите используются метотрексат и сульфасалазин, которые позволяют добиться долгосрочного облегчения симптомов и подавить воспалительный процесс. Эти лекарства можно вводить перорально или в виде инъекций. Длительное лечение метотрексатом обычно требует периодического обследования пациента, поскольку препарат оказывает негативное влияние на печень и кроветворную функцию костного мозга (с развитием цирроза и анемии в тяжелых случаях).
Относительно новой группой препаратов, которые влияют на определенные стадии воспалительного процесса на молекулярном уровне, являются блокаторы ФНО. ФНО – это белок, который является важным медиатором в развитии воспалительного процесса и который обнаруживается в особенно высоких концентрациях у пациентов с анкилозирующим спондилитом. Эти лекарства (инфликсимаб, адалимумаб, ритуксимаб и т. д.) полезны тем, что они подавляют активность болезни, уменьшают воспаление в суставах и других органах и улучшают подвижность позвоночника. Блокаторы ФНО особенно эффективны в случае длительного анкилозирующего спондилита с тяжелым поражением спинного мозга, на который не влияют нестероидные противовоспалительные препараты, а также иммуносупрессоры. Благоприятный эффект этих препаратов может продолжаться в течение длительного времени, и прекращение лечения приводит к возвращению симптомов в течение нескольких месяцев.
Кортикостероиды (принимаемые перорально или в виде инъекций в соответствии с различными схемами лечения) являются сильнодействующими противовоспалительными препаратами, которые могут эффективно противодействовать симптомам, но длительное применение их сопряжено с высоким риском развития ряда серьезных побочных эффектов, таких как катаракта, атрофия и истончение кожи, ломкость кровеносных сосудов, выпадение волос, развитие сахарного диабета, остеопороз и ломкость костей, подверженность бактериальным и вирусным инфекциям и др.
Воспаление и поражение других органов лечатся индивидуально, что иногда требует сотрудничества между специалистами в различных областях медицины. Воспаление различных тканей и структур глаза (увеит, иридоциклит) лечат глазными каплями и высокими дозами кортикостероидов, принимаемых перорально или в виде инъекционных форм. Для расслабления глазных мышц можно использовать капли атропина. При поражении сердца может потребоваться имплантация кардиостимулятора, который обеспечивает правильную частоту сердечных сокращений, или лекарства для лечения сердечной недостаточности. Серьезное нарушение дыхательной функции может потребовать искусственной вентиляции легких.
Пациентам с тяжелыми изменениями суставов может быть показано оперативное вмешательство.
Поддержание нормальной социальной активности включает в себя обучение пациентов пониманию природы своего заболевания, изменение вида деятельности, присоединение к группам помощи и т. д.
Лечение анкилозирующего спондилита обычно продолжается длительное время. Даже когда достигается ремиссия заболевания (симптомы исчезают на длительное время, лабораторные анализы не показывают активности заболевания и т. д.), лечение обычно продолжается, но с применением уменьшенных доз препаратов и с измененными схемами лечения. Это требует регулярных осмотров у врача, который следит за развитием заболевания у конкретного больного и меняет схему лечения в соответствии с состоянием пациента.
Прогноз
Прогноз для пациентов с анкилозирующим спондилитом, как правило, хороший, и больные в большинстве случаев могут вести нормальный образ жизни. Спонтанно или под влиянием лечения заболевание может претерпевать изменения в своем течении с периодами ремиссии или обострения.
У некоторых больных это заболевание вызывает тяжелую инвалидность и обычно требует длительного лечения нестероидными противовоспалительными препаратами. Поражение периферических суставов (бедра, плеча и т. д.), начало заболевания в более раннем возрасте и плохая реакция на лечение нестероидными противовоспалительными препаратами являются неблагоприятными факторами, указывающими на плохой прогноз развития заболевания. Во многих случаях анкилозирующий спондилит протекает в легкой форме и остается недиагностированным длительное время.
Анкилозирующий спондилит – это хроническая болезнь, которая сопровождается воспалением позвоночного столба. Его также называют болезнью Бехтерева и спондилоартритом.
Патология постоянно прогрессирует, а ее этиологические факторы остаются до настоящего момента времени неизвестными. Болезнь относится к группе спондилоартритов и становится причиной сращения межпозвонковых суставов с дальнейшим ограничением подвижности позвоночника.
Что такое анкилозирующий спондилоартрит?
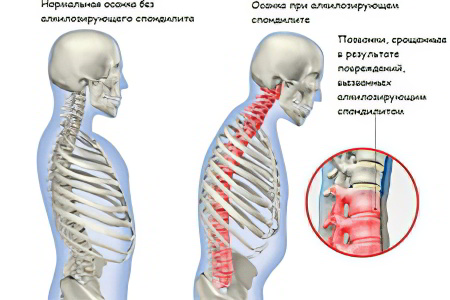
Анкилозирующий спондилоартрит – это системное заболевание, характеризующееся воспалением соединительной ткани с поражением суставов и связок позвоночного столба. Кроме перечисленных структурных элементов, могут страдать внутренние органы и периферические суставы. Патология имеет хроническое течение и все время прогрессирует. Итогом болезни является ограничение подвижности позвоночника и его деформация. В результате, человек становится инвалидом.
Симптомы анкилозирующего спондилоартрита
Симптомы заболевания напрямую зависят от того, на какой стадии развития находится патология. Анкилозирующий спондилоартрит отличается хроническим течением, поэтому изменения в суставах и тканях происходят постоянно.
Стадии развития болезни Бехтерева:
Начальная стадия. В этот период появляются первые симптомы патологии.
Развернутая стадия. Симптомы болезни ярко выражены.
Поздняя стадия. В суставах происходят кардинальные изменения.
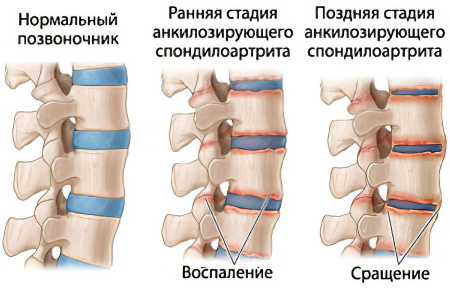
Примерно у 10-20% людей патология имеет скрытое течение и на ранней стадии развития ничем себя не проявляет.
В других случаях заболевание характеризуется следующим набором симптомов:
Боль в области крестца. Именно болезненные ощущения данной локализации становятся первым сигналом развивающейся патологии. Чаще всего боль сосредотачивается с одной стороны крестца, но может иррадиировать в бедро и в поясницу.
Скованность позвоночника. Она особенно заметна в утренние часы, после сна, либо после длительного времяпрепровождения в одной позе. В течение дня скованность пропадает, также избавиться от нее удается благодаря разминке. Отличительной характеристикой боли и скованности, возникающих при болезни Бехтерева является то, что эти ощущения усиливаются в состоянии покоя, а после физической активности пропадают.
Боль в грудной клетке. Она возникает из-за того, что поражению подвергаются реберно-позвоночные суставы. Усиливаются боли при попытке глубоко вдохнуть, а также во время кашля. Иногда люди путают такие болезненные ощущения с сердечными болями и с межреберной невралгией. Врачи рекомендуют пациентам не урезать глубину вдоха, не переходить на поверхностное дыхание.
Ухудшение настроения. Не все пациенты с болезнью Бехтерева страдают от упадка сил и от депрессии. Апатия развивается только у части больных.
Возникновение давящего чувства в груди. Оно появляется из-за ухудшения подвижности ребер. Люди с болезнью Бехтерева переходят на дыхание животом.
Опущение головы. Этот симптом возникает из-за того, что страдают суставы, а сам позвоночный столб деформируется.
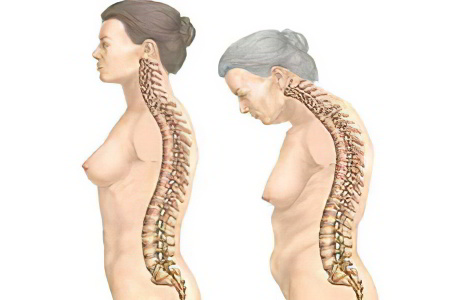
На поздней стадии развития болезни у человека возникают следующие симптомы:
Признаки радикулита. Они характеризуются сильными болями в позвоночнике, онемением мышц, их покалыванием. В области поражения снижается тактильная чувствительность, мышцы теряют тонус, становятся слабыми и атрофируются. Любые физические нагрузки приводят к усилению болей.
Нарушение кровоснабжения головного мозга. У человека возникают головные боли, они тупые, пульсирующие, чаще всего сосредоточены в затылочной области. Больной страдает от головокружения и шума в ушах, могут случаться зрительные нарушения. Ухудшение питания головного мозга может проявляться учащением сердцебиения, приливами жара, потливостью, раздражительностью, слабостью и повышенной утомляемостью.
Удушье. Приступы возникают из-за того, что подвижность грудной клетки ухудшается, увеличивается давление на легкие, оказываются пережатыми кровеносные сосуды.
Повышение артериального давления. Этот симптом развивается из-за того, что страдает кровоснабжение головного мозга, усиливается нагрузка на сосуды и сердце.
Деформация позвоночного столба. Его суставы окостеневают, что приводит к ухудшению их подвижности. Шейный отдел сильно выгибается вперед, а грудной отдел назад.
Симптомы поражения других органов
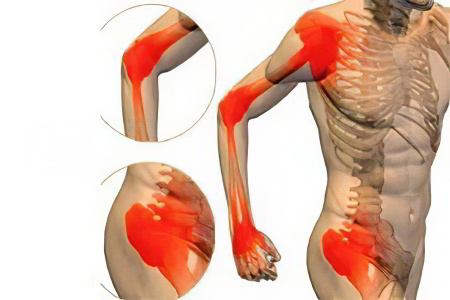
В зависимости от формы болезни, будут различаться симптомы анкилозирующего спондилита.
При ризомелической форме страдают тазобедренные суставы, поэтому симптомы патологии можно выделить следующие:
Окостеневание позвоночного столба.
Медленное нарастание патологических признаков.
Боль в области тазобедренных суставов. С одной стороны они будут болеть сильнее.
Иррадиация болей в бедро, пах, колени.
При периферической форме болезни страдают коленные суставы и суставы стопы.
Основные признаки нарушения:
В течение долгого времени человека беспокоят только те симптомы, которые касаются позвоночного столба.
Страдают от периферической формы болезни преимущественно подростки. Чем позднее развивается патология у человека, тем ниже риски поражения суставов.
Боли сосредотачиваются в коленях и в голеностопных суставах.
Суставы деформируются, перестают нормально выполнять свою функцию.
Скандинавская форма болезни проявляется такими симптомами, как:
Поражение мелких суставов стоп и кистей.
С течением времени суставы деформируются, ухудшается их подвижность.
Клиника скандинавской формы болезни напоминает ревматоидный артрит.
Причины анкилозирующего спондилоартрита
Несмотря на достижения современной медицины, точные причины болезни Бехтерева остаются неизвестными.
Врачи только делают предположения относительно того, из-за чего может развиваться патология:
Наследственная предрасположенность к развитию патологии. Как показывают наблюдения, от отца сыну болезнь Бехтерева передается в 89% случаев.
Перенесенные урогенитальные инфекции. Вероятность развития болезни Бехтерева повышается, если урогенитальная инфекция имеет хроническое течение, а человек не получает адекватной терапии.
Снижение иммунитета. Причины ослабления защитных сил организма могут быть самыми разнообразными. Чем слабее иммунитет, тем выше вероятность возникновения болезни Бехтерева.
Сначала при болезни Бехтерева поражается крестец и подвздошная область, а затем патология распространяется на другие суставы.
Диагностика
Чтобы выставить верный диагноз, больному потребуется пройти ряд исследований. Без комплексной диагностики определить болезнь Бехтерева не удастся.

Если у человека возникают симптомы, которые могут указывать на болезнь Бехтерева, ему нужно обратиться к таким специалистам, как:
Терапевт. Врач может заподозрить болезнь выставить предварительный диагноз. Для его уточнения потребуется сдача дополнительных анализов и посещение врачей более узкой специализации.
Вертебролог. Этот врач занимается болезнями позвоночника.
Ревматолог. Этот врач лечит ревматизм и другие патологии суставов.
Ортопед. Доктор этой специальности занимается выявлением и лечением болезней опорно-двигательного аппарата.
Для начала врач изучает анамнез пациента, выполняет его осмотр, пальпирует позвоночник и другие суставы, оценивает их подвижность.
Исследования, которые необходимо пройти для уточнения диагноза:
Сдача крови на общий анализ. У больного будет повышен уровень СОЭ и положительная реакция ДФА, что указывает на воспалительный процесс в организме. При этом ревматоидный фактор будет отсутствовать.
Анализ крови на антиген HLA-B27. Это исследование проводят в спорных случаях.
Наиболее информативными методами диагностики являются МРТ и рентгенография.
Лечение анкилозирующего спондилоартрита
Полностью вылечить болезнь Бехтерева не удастся. Однако если лечение было начато вовремя, то появляется возможность остановить ее прогрессирование, не допустить развития осложнений и обездвиживания больного. Пациенту назначают пожизненную терапию, которая не должна прерываться. Врача потребуется посещать системно. В противном случае патология будет прогрессировать.

Препараты, которые используют для лечения болезни Бехтерева:
Нестероидные противовоспалительные средства: Кетопрофен, Диклофенак, Нимесулид, Мовалис, Ортофен, Кетопрофен, Сульфасалазин, Аэртал. Эти препараты являются основными в лечении болезни Бехтерева. Их применение позволяет улучшить самочувствие больного, уменьшить боль, устранить воспаление.
Стероидные противовоспалительные средства: Преднизолон, Дипроспан, Кеналог. Эти препараты позволяют быстро устранить воспаление. Их назначают только в том случае, когда НПВС не позволяют справиться с болью.
Иммуносупрессанты: Метотрексат, Азатиоприн, Хлорбутин. Их использование способствует подавлению иммунитета человека. Иммуносупрессанты назначают при аутоиммунных патологиях, к которым относят болезнь Бехтерева.
Иммуномодуляторы: Вобэнзим. Эффект от использования иммуномодуляторов сводится к купированию воспаления при аутоиммунных патологиях.
Миорелаксанты: Мидокалм, Сирдалуд. Прием препаратов способствует расслаблению мышц, уменьшению болей, стимуляции кровоснабжения пораженных тканей, общему улучшению самочувствия.
Хондропротекторы: Терафлекс, Румалон, Глюкозами. Эти препараты способствуют восстановлению поврежденных тканей.
Сосудистые препараты: Пентоксифиллин, Трентал. Их использование позволяет нормализовать питание тканей, пораженных болезнью.
Ремикейд (Инфликсимаб). Этот препарат относится к иммунодепрессантам последнего поколения, который был изобретен благодаря генной инженерии. Его использование позволяет купировать воспаление в суставах и не допустить окостенения их тканей.
Лечение стволовыми клетками. Такая терапия отличается повышенной эффективностью, если проводят ее на ранних стадиях развития болезни и в сочетании с кинезитерапией. Лечение стволовыми клетками позволяет не допустить окостенения позвоночника, восстановить подвижность суставов, не дать патологическому процессу распространиться на внутренние органы. Лечение будет длительным и сложным, стойкой ремиссии удается добиться у 50% пациентов.
Само по себе немедикаментозное лечение не позволит добиться положительного эффекта, но в сочетании с лекарственной коррекцией и кинезитерапией результат не заставит себя ждать.
Методы, которые могут быть реализованы при болезни Бехтерева:
Физиотерапевтическое воздействие на организм. Больным может быть показана магнитотерапия, лечение ультразвуком, бальнеотерапия, прием бишофитных, хлоридно-натриевых и сероводородных ванн.
Рентгенотерапия. Такое лечение предполагает оказание воздействие рентгеновских лучей на область поражения.
Массаж. Он показан после достижения стойкой ремиссии. Воздействовать на позвоночник нужно правильно, выполнять процедуру разрешено только профессионалу. В противном случае можно навредить человеку.
ЛФК. Больной должен заниматься адаптированными видами спорта. Комплекс составляют в индивидуальном порядке. Ежедневное выполнение упражнений позволит не допустить окостеневания тканей и поддерживать работоспособность позвоночного столба.
Кинезитерапия – это лечение дыхательными техниками и движением.
Выполнение упражнений в бассейне. Прежде чем приступать к плаванию, нужно проконсультироваться с доктором.
Выполнение гимнастических упражнений на специальных подвесках.
Видео: реальная история из жизни:
Если Вы узнали себя в этом видео или ощущаете схожие симптомы в молодом возрасте, обязательно обратитесь к ревматологу для консультации!
Хирургическое лечение при болезни
К хирургическому вмешательству прибегают на последних стадиях развития патологии, когда у больного развился анкилоз, то есть движения суставом невозможны.
У пациента с прогрессирующим анкилозирующим спондилитом позвоночник согнут вперед, движения в нем значительно ограничены. Это тяжелое осложнение, которое делает больного беспомощным. Благодаря развитию медицины окостеневание тканей позвоночника встречается все реже, так как патологию обнаруживают на ранних стадиях развития. Тем не менее, такие случаи не исключены и больным требуется операция.
К хирургическому вмешательству готовят пациентов, которые не могут поднять голову из-за искривления позвоночника. Они страдают от сильных болей, их не удается купировать с помощью лекарственных средств. Кроме того, у больных диагностируют нарушения в работе сердца, легких и других внутренних органов. В патологический процесс вовлекаются суставы.
Во время операции врач удаляет позвонки, в которых имеются клиновидные разрастания. Такая манипуляция позволяет разогнуть позвоночник. Реабилитация после вмешательства продолжительная и занимает несколько месяцев. В этот период больному необходимо носить корсет из гипса. Пациент обязательно должен заниматься специально разработанными упражнениями.
Если позвонки сильно повреждены, то их нужно удалять и заменять протезом. Чаще всего таким больным требуется эндопротезирование коленных и тазобедренных суставов.
Осложнения и последствия
К осложнениям болезни Бехтерева относят:
Поражение сердца и аорты. Человек страдает от сильной одышки, от болей в груди и нарушений в работе сердца.
Амилоидоз. У пациента страдают почки, может развиться органная недостаточность.
Пневмония, туберкулез. Эти патологии развиваются из-за того, что подвижность грудной клетки сильно ограничивается.
Чтобы не допустить развития осложнений, нужно вовремя начинать лечение.
Меры профилактики

Рекомендации по профилактике болезни Бехтерева, которые дают врачи:
Укреплять иммунную систему.
Беречь позвоночник от травм.
Спать на жесткой поверхности.
Следить за осанкой.
Регулярно посещать врача для прохождения планового осмотра.
Соблюдение этих несложных правил позволит свести риски развития патологии к минимуму.

Автор статьи: Волков Дмитрий Сергеевич | к. м. н. врач-хирург, флеболог
Образование: Московский государственный медико-стоматологический университет (1996 г.). В 2003 году получил диплом учебно-научного медицинского центра управления делами президента Российской Федерации.
Помогла статья - поделитесь с друзьями:

5 диет, эффективность которых подтверждена современной наукой

Мумиё – 12 доказанных лечебных свойства
Боль в спине относится к одной из распространенных жалоб современного человека. Часто встречающейся, её разновидностью является локализация в межлопаточной области. Коварность подобного болевого синдрома заключена в множестве причинных факторов и механизмов развития. Ведь межлопаточная локализация боли может быть.
Спондилез встречается довольно часто. Болезнь сопровождается дегенеративными и дистрофическими изменениями позвоночника. Пострадать может как один, так и несколько его отделов. При заболевании разрушаются позвоночные диски, которые представлены.
Долгое время на боль в области спины ссылались люди достаточно зрелого и пожилого возраста. На сегодняшний день эта проблема мучает даже детей подросткового возраста. Связано это, в первую очередь, со снижением физической активности и нарушениями обменных процессов. Подобные обстоятельства приводят к.
Боль в спине с правой стороны может быть вызвана различными нарушениями в организме, заболеваниями, травмами и некоторыми другими причинами. В любом случае необходимо посетить специалиста, чтобы установить истинную причину болей.Ниже представлен список заболеваний и состояний, которые могут вызвать тупые, ноющие или.
Стрессовые ситуации, нервные расстройства – вот те причины, из-за которых большинство людей попадает в больницы с жалобами на сильные боли в спине. В последнее время медики доказали, что такое растение как зверобой помогает намного улучшить состояния больных. К тому же, люди, которые принимали препараты на основе.
Практически всем знакомо это неприятное ощущение, когда спину сковывает от боли и нет ни возможности, ни желания пошевелиться. А если боль возникает регулярно, нарушая привычный образ жизни человека, то требуется незамедлительная квалифицированная помощь. Не стоит с этим шутить! Кроме того, врачи выступают категорически против.
Первым шагом успешной борьбы с болью в спине или пояснице является правильное определение причины её возникновения. Поводом для оказания специализированной помощи могут быть люмбалгия и прострелы на фоне переохлаждения, люмбаго, ущемление седалищного или других периферических нервов, грыжи межпозвоночных дисков.
Читайте также:


