Анкилоз голеностопного сустава рентген
Показания

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
В состав голеностопного сустава входят 3 кости:
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Таранная. По-другому ее называют надпяточной. Она является нижней частью сустава, покрыта хрящевой тканью. Основная функция – распределение веса по стопе.
- Малоберцовая. В нижней части эта тонкая кость соединена с таранной и образует наружную лодыжку.
- Большеберцовая. Крупная кость голени идет от коленного сустава в голеностопный, где образует медиальную лодыжку.
Кроме костных образований, сустав включает связки, сухожилия, мышцы-сгибатели и разгибатели стопы, нервные окончания.
Рентгеновское исследование основано на том, что мягкие ткани пропускают лучи, а твердые — поглощают. В итоге мышцы и кожа на снимках видны как темные образования, а кости – светлые. Способность хорошо отображать особенности костных тканей служит причиной, почему его назначают именно для диагностики костных заболеваний.
В зависимости от патологии, направление на рентген дают хирург, травматолог, ортопед, невропатолог, онколог.
Рентген голеностопного сустава назначается при следующих жалобах:
- болезненные ощущения в суставе;
- снижение объема движений;
- отеки;
- изменение формы сустава.
Все эти признаки дают основание подозревать следующие патологии, для дифференциации которых и проводится исследование:
- Травмы. Во время занятий спортом, на скользком льду, неаккуратном движении происходят перелом или вывих костей, разрыв связок, повреждение мышц. В большинстве случаев при этом пациент жалуется на боль, ограничение движения сустава, отеки. На рентгенограмме видны переломы, смещение костей, признаки разрыва синдесмоза, наружных и внутренних связок.
- Артрит. Воспалительные процессы ведут к сильным болям, появлению отечности. Дополнительными признаками становятся лихорадка и боли в голове.
- Артроз. Болезнь характеризуется разрушением хрящевой ткани. К основным симптомам относят боль, скрип, хруст. Нога часто подворачивается. На снимках отчетливо видно сужение суставной щели, образование остеофитов, остеосклеротические образования.
- Нарушение целостности и плотности костной ткани. При рентгене обнаруживается низкая плотность, жидкость, признаки эрозии, кисты.
- Остеомиелит. На эту болезнь инфекционной природы указывают образования свищей, сильные боли, лихорадка, отеки. На рентгенограмме видны участки мертвых и подвергшихся склеротическим изменениям тканей, полости, в которых скапливается гной.
- Новообразования — на снимках представляют собой очаги круглой формы с ровными краями.
Как лечить периостит большеберцовой кости?
Узнайте, как наложить повязку на голеностопный сустав.
Травмирование голеностопного сустава
Любые травмы голеностопного сустава, если их вовремя не лечить, могут стать причиной развития осложнений. Наиболее частым заболеванием при получении травмы является артроз, это не только хронический, но также необратимый процесс. Процесс лечения артроза связан с регулярной профилактикой и достижением стойкой ремиссии, чтобы человек чувствовал облегчение.
При артрозе пациент не может полноценно двигаться, из-за чего приходится менять профессиональную деятельность. При запущенной форме пострадавший может быть преждевременно выведен на инвалидность.
Если сустав деформируется сбоку, происходит вывих голеностопного сустава. Человек ощущает сильную боль во время ходьбы, конечность в области поражения отекает, наблюдается цианоз. Нередко при подобной травме частично разрываются связки, и такую травму не всегда легко отличить от вывиха без дополнительного исследования.
При разрыве и растяжении связок голеностопа в результате вывиха стопа имеет патологическое положение, вывернута в сторону. При повреждении сосудов наблюдается кровоизлияние под кожу.
Для выявления ушиба, перелома или воспалительного процесса врач должен провести диагностику и выявить характер травмы. С этой целью используется рентген, МРТ и метод пальпации.
Описание мрт голеностопного сустава: тонкости и особенности
Описать мрт голеностопа сложнее, чем прочитать рентгенограмму. Магнитно-резонансный томограф позволяет визуализировать на снимках не только костную составляющую, но и окружающие мягкие ткани. Квалифицированный врач лучевой диагностики четко знает анатомическое строение исследуемых областей.
Наши специалисты готовы качественно прочитать мрт голеностопного, коленного, тазобедренного сустава для пользователей сайта.
При традиционной рентгенограмме артроз голеностопного сустава определяется по следующим признакам:
- Сужение суставной щели;
- Образование краевых остеофитов;
- Снижение плотности костной ткани за счет уменьшения содержания кальция.
При 3-4 степени остеоартроза суставная щель не прослеживается, так как развивается анкилоз (полное срастание костей).
В клинической практике часто случается, что на рентгенограмме не обнаруживается серьезных рентгенологических синдромов, а у пациента прослеживается ограничение подвижности конечности, отечность голеностопа, коленного или тазобедренного сустава. Чтобы тщательнее определить причину изменений, врачи назначают мрт голеностопного сустава, описание которого с большой достоверностью определит этиологический фактор.
Расшифровка томограммы помогает обнаружить повреждения мениска, синовиального хряща, разрыв мышц, кисту Бейкера и другую патологию, которую нельзя визуализировать при использовании традиционного метода.
Расшифровка мрт коленного сустава или что показывает томограмма колена
Расшифровка мрт коленного сустава показывает повреждение мениска, состояние сухожильных влагалищ, изменения суставно-связочного аппарата. Институты спортивной медицины используют магнитно-резонансную томографию для определения разрывов связок у спортсменов.
Метод обладает высокой степенью достоверности (около 97%). Повсеместное его распространение ограничивается высокой стоимостью оборудования, необходимостью подготовки квалифицированных специалистов.Наши врачи лучевой диагностики качественно и оперативно расшифровать ваши снимки. Мы формируем альтернативное мнение!
Существует ряд нозологических форм, при которых мрт коленного сустава – единственный диагностический метод визуализации патогенетических изменений тканей (опухоли начальных стадий, миодистрофия Гланцмана, спаечная болезнь). Исследование помогает выявить аномалии хода анатомических образований колена – сосудов, нервных стволов, венозной системы.
Врожденные мутации у детей с помощью мрт коленного сустава можно обнаружить на раннем этапе. Магнитно-резонансная томография не характеризуется радиационным облучением пациента, что позволяет применять метод при диагностике заболеваний у маленьких пациентов.
Грамотное описание магнитно-резонансных томограмм, правильная расшифровка снимков позволяет своевременно обнаружить заболевание. На ранней стадии возможно радикальное лечение.
Предлагаем квалифицированных врачей лучевой диагностики для расшифровки мрт тазобедренного, коленного, голеностопного сустава.
Что такое рентген голеностопного сустава
Это доступное и безопасное диагностическое исследование, используемое с целью обнаружения нарушений в строении суставных структур. В ходе него задействуются рентгеновские лучи.
Диагностика дает возможность установить локализацию воспаленной зоны, определить ее характер, понять, связана ли возникшая симптоматика с другими заболеваниями.
По сути, рентген — это направленные лучи, обладающие способностью проходить через мягкие ткани. Но твердые костные структуры их задерживают. В результате на готовом снимке мягкие ткани выглядят темными, костные — светлыми.
Диабетическая остеоартропатия или артропатия Шарко
Диабетическая остеоартропатия (артропатия Шарко) – тяжёлое, редкое осложнение сахарного диабета, которое проявляется безболевым прогрессирующим разрушением преимущественно мелких суставов стоп и голеностопного сустава неинфекционного характера.
При сахарном диабете довольно высока частота поражения опорно-двигательного аппарата. Но остеоартропатия Шарко развивается лишь у 1% страдающих сахарным диабетом. Частота остеоартропатии значительно повышается при длительности сахарного диабета более 10 лет.
Также важны уровни сахара крови, регулярность приёма сахароснижающих препаратов, и то, применялись ли для лечения препараты инсулина. Чаще процесс односторонний. При несвоевременно начатом и неадекватном лечении приводит к стойкой инвалидизации пациента. Болезнь впервые была описана учёным Шарко и названа в честь него. Как правило, предсказать развитие болезни невозможно, что осложняет ведение таких больных.
При диабете происходит поражение нервов, в результате нарушения чувствительной и двигательной иннервации, что приводит к снижению всех видов чувствительности. Это ведёт к повышению риска травмирования. Кроме того, при сахарном диабете происходит деминерализация костной ткани, что повышает шансы травматического повреждения с развитием остеоартропатии.
Таким образом, при любой травме кости и суставы могут деформироваться и ломаться. При том, если произошло повреждение нижней конечности, такой пациент может его даже не почувствовать и продолжить нагружать повреждённый сустав или кость. Снижение чувствительности нижних конечностей может приводить в изменению походки и перераспределением нагрузки на суставы с последующим их разрушением.
Кроме основных проявлений травмы возникает воспалительный процесс, сопровождающийся отёком. Связки сустава ослабевают, растягиваются и может произойти их разрыв. В результате этого сустав деформируется, если рядом располагаются здоровые суставы, то они обязательно вовлекаются в деструктивный процесс. Любое, даже мелкое повреждение может инициировать появление артропатии Шарко. Из-за открытия артерио-венозных шунтов происходит усиление кровотока в костной ткани, что вызывает вымывание минерального компонента, ещё больше ослабляя кость. Следует учесть, что не у всех больных, страдающих диабетической полинейропатией, развивается стопа Шарко.
Остеоартропатия не развивается у пациентов, которые страдают диабетическим нарушением кровоснабжения нижних конечностей, так как при ишемии невозможно усиление кровотока с вымыванием из кости минерального компонента.
- 1 стадия – острое разрушение сустава с микропереломами кости, растяжение суставной капсулы с последующими подвывихами. Стопа отекает, кожа над ней краснеет, температура кожных покровов повышается. Боли при этом не беспокоят. На рентгенограмме выявить патологические изменения довольно сложно, так как они в основном представлены разряжением костной ткани и микропереломами.
- 2 стадия – фрагментация костей. Стопа начинает деформироваться, свод может уплощаться. На рентгенограмме можно обнаружить фрагменты кости.
- 3 стадия – деформация стопы значительно выражена и заметна невооружённым взглядом. Возможно образование спонтанных переломов и вывихов. Пальцы клювовидно сгибаются. Функция стопы резко нарушена, она напоминает мешок с костями. На рентгенограмме можно обнаружить фрагменты костной ткани и значительное нарушение её нормальной формы.
- 4 стадия – развитие осложнений: образуются длительно незаживающие язвы (дефект кожных покровов), которые могут привести к проникновению инфекции и развитию тяжёлых гнойных осложнений (флегмоны, гангрены, остеомиелита).
Крайне важно установить диагноз как можно раньше, что предотвратит развитие необратимых изменений в стопе. Но выявление болезни на ранних этапах затруднено, что связано с невозможностью визуализировать характерные изменения в костях и суставах при помощи рентгенограммы. На начальных этапах важно отличить неинфекционный процесс от возможных инфекционных. Вспомогательными методами являются сцинтиграфия костей и магнитно-резонансная томография. Если у больного сахарным диабетом возник отёк стопы – обязательно нужно исключить остеоартропатию Шарко.
Лечение зависит от того, в какой стадии развития находится остеоартропатия, насколько разрушен сустав, успел ли сформироваться ложный, присоединилась ли вторичная инфекция и сопровождается ли заболевание формированием длительно незаживающих хронических язв. На начальных стадиях необходимо максимально снизить вероятность переломов.

Анкилоз — неподвижность сустава, которая развивается вследствие патологических процессов в нем. Патология начинается с частичного нарушения подвижности — контрактуры, и заканчивается полной потерей двигательной функции. Это не самостоятельное заболевание, а проявление других патологических изменений в суставе. Анкилоз может развиться на фоне воспалительных, дегенеративных или гнойных процессов, после перенесенных травм и хирургических вмешательств.

Патология проявляется боль при напряжении мышц, утренней скованностью, краснотой и локальным повышением температуры кожи в области поражённых суставов. Если вы заметили перечисленные признаки заболевания, не медлите и запишитесь на приём к ортопеду.

Описание
Анкилоз – один из наиболее неблагоприятных исходов травматических повреждений и заболеваний сустава. Может возникать в любом возрастном периоде, пик заболеваемости приходится на средний и пожилой возраст. Врожденная форма – анкилозы на фоне артрогриппоза выявляются редко. Нижние конечности страдают чаще верхних, первое место по распространенности (почти 50% от общего количества случаев) занимает анкилоз коленного сустава. Наибольшее клиническое значение имеют поражения крупных и средних суставов конечностей и распространенные анкилозы позвоночных сочленений при болезни Бехтерева.

Классификация анкилозов
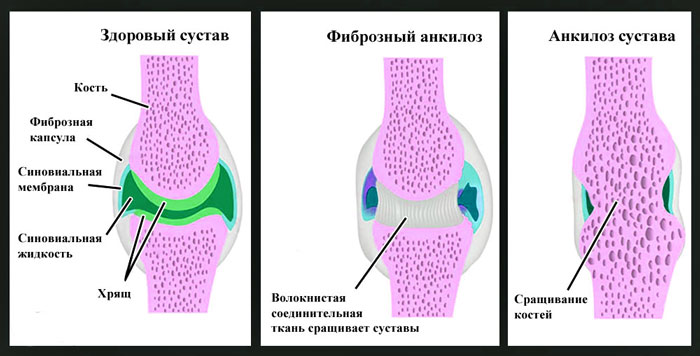
Анкилоз сустава бывает костным и фиброзным. При фиброзном анкилозе в суставах сохраняется едва заметная подвижность, а при костном – движения полностью отсутствуют. При костном анкилозе концы костей соединяются друг с другом на меньшем либо большем протяжении костной тканью, а при фиброзном – между суставными концами костей появляется прослойка фиброзной ткани, которая может содержать остатки хряща или синовиальной оболочки. Различают полные анкилозы суставов, когда движения полностью отсутствуют и их нельзя восстановить, и неполные, при которых подвижность сустава частично сохранена и ее можно увеличить. По расположению анкилозы классифицируются на внутрисуставный, внесуставный и капсулярный.

Причины
Зарастание межсуставного просвета происходит по целому ряду причин:
- гнойно-воспалительные заболевания сустава и подлежащих структур;
- травматическое поражение подвижного сочленения;
- проникающие раны, сопровождающиеся кровоизлиянием в суставную полость, либо последующим инфицированием;
- дегенеративно-дистрофические изменения суставных элементов;
- вынужденная длительная неподвижность сустава (иммобилизация гипсом, бандажом);
- неверное лечение внутрисуставных переломов;
- оперативное вмешательство в область сустава.
Перечисленные состояния провоцируют разрушение хрящевых волокон, метапластическое перерождение их клеток, окостенение.
Особую категорию занимают врожденные анкилозы, возникающие на фоне аномального формирования костно-мышечной системы при внутриутробном развитии. В этом случае провокатором выступает генетическая предрасположенность. Заболевания этой формы встречаются достаточно редко.

Признаки анкилоза суставов
Анкилозы и контрактуры имеют схожие признаки. Самым главным симптомом анкилоза является ограниченная подвижность сустава. Другие симптомы зависят в основном от того положения, в котором произошла фиксация. Например, если анкилоз коленного сустава случается, когда нога находится в полусогнутом состоянии под углом, то больной ходить не сможет. Если же нога зафиксируется в выпрямленном состоянии, то пациент сможет вполне свободно и ходить, и работать. При фиброзном анкилозе сустава самым главным симптомом является его болезненность при совершении качательных движений. При костном анкилозе больной, как правило, не испытывает боли.

Как понять, что в суставе формируется анкилоз
Начальные проявления анкилозирующего процесса такие же, как и у других заболеваний суставов, например артроза – скованность, припухлость, боль в суставах. Позже к общим симптомам присоединяются сухожильные контрактуры; конечности принимают вынужденное положение.
Для определения типа анкилоза по характерным изменениям в примыкающих мягких тканях проводится МРТ сустава. Выгодные сращения дифференцируют от невыгодных, измеряя углы сгибания суставов.

Как проводится диагностика?
Контрактуру или анкилоз сустава врач может заподозрить при осмотре пациента. Для постановки диагноза определяется объем выполняемых пораженным суставом движений. Измеряются углы, которые характеризуют деформацию в анкилозированном суставе, выясняют положение конечности – порочное или функционально удобное.
Функционально удобное положение:
- для локтевого сустава – это сгибание на 90°;
- плечевого – отведение до угла 80-90°;
- тазобедренного – сгибание до 145-155°;
- лучезапястного – отведение на 8—10°, сгибание под углом 165°;
- голеностопного – подошвенное сгибание до угла 95°;
- коленного – сгибание на 170-175°.
Анкилоз голеностопного сустава или другого подвижного сочленения можно подтвердить такими диагностическими процедурами, как:
- рентген, при котором в кистях, стопах и иных частях определяется контрактура;
- МРТ или КТ;
- ультразвуковая диагностика поврежденного участка.

Лечение
Для осуществления исправления порочного положения при выявлении такого нарушения, как анкилоз коленного сустава, могут применять методы мануального воздействия на сустав и мягкие ткани, окружающие его. В медицине различают две техники мануальной терапии: суставную и мышечную. В состав этих техник входят: лечебный массаж, терапия при помощи противовоспалительных медпрепаратов, имеющих нестероидную природу, и препаратов с обезболивающим эффектом, а также препаратов, созданных на основе гормонов.
Для купирования болевого синдрома, отечности, воспаления применяются фармакологические препараты:
- глюкокортикостероиды — Преднизолон, Дексаметазон, Гидрокортизон;
- нестероидные противовоспалительные средства — Ибупрофен, Диклофенак, Нимесулид, Мелоксикам.

Хирургическое лечение
Полное излечение при анкилозе с использованием консервативных методов невозможно, так как устранить сращение можно только хирургическим путем.
Для полного выздоровления требуется одна из следующих операций:
- Редрессация – растяжение тканей с последующим восстановлением их нормального расположения.
- Остеотомия – искусственный перелом кости, соединившей суставные концы.
- Артропластика – хирургическое удаление лишней костной ткани, срастившей сустав, и создание между суставными концами прокладки из искусственного материала, которая заменяет хрящ.
- Эндопротезирование патологического сустава – полная его замена.

Профилактика
Чтобы избежать анкилоза, нужно внимательно отнестись к больному суставу – необходимо как можно раньше начинать его комплексное лечение, а также лечение внутрисуставных переломов, включающее лекарственную терапию (внутреннюю и наружную), лечебную гимнастику, направленную на разработку больного сустава и его мышц.
Для профилактики возникновения и прогрессирования артроза в соседних суставах страдающему анкилозом рекомендуются регулярные занятия лечебной физкультурой, а также периодический массаж, физиотерапия и санаторно-курортное лечение.
Врач с 36 летним стажем работы. Медицинский блогер Левио Меши. Постоянный обзор животрепещущих тем по психиатрии, психотерапии, зависимостям. Хирургии, онкологии и терапии. Беседы с ведущими врачами. Обзоры клиник и их врачей. Полезные материалы по самолечению и решению проблем со здоровьем. Посмотреть все записи автора Левио Меши
Анкилозом называется неподвижность сустава вследствие сращения суставных поверхностей.
В зависимости от характера ткани, которая развивается между суставными поверхностями, различают следующие анкилозы:
- костные (истинные);
- фиброзные (рубцовые);
- хрящевые (обычно врожденного характера).
В зависимости от распространенности процесса в суставе, анкилозы могут быть:
- полными;
- частичными.
В зависимости от расположения сращений, различают анкилозы:
- внутрисуставные (центральные) – сращение сочленяющихся суставных поверхностей между собой;
- внесуставные (периферические) – образование внесуставной костной перемычки между костями, которые образуют сустав.
Сращение суставных концов при анкилозе может носить следующий характер:
- врожденный (первичный);
- приобретенный (вторичный).
Положение, в котором зафиксирован сустав при анкилозе, может быть:
- функционально выгодным (удобным);
- функционально невыгодным (неудобным).
Наиболее частыми причинами анкилозов являются:
- острые или хронические инфекционные процессы в суставе;
- разрушение суставных концов при закрытых травмах и ранениях;
- инфицированные открытые раны;
- дегенеративно-атрофические процессы в суставе (артрозы);
- неправильное лечение переломов и травм (особенно внутрисуставных) с чересчур длительной иммобилизацией сустава;
- операционные вмешательства (резекция суставных концов костей).
При всех перечисленных процессах происходит разрушение хрящевого покрова суставных поверхностей костей грануляционной тканью, разъедающей хрящевую пластинку и организующей кровяные сгустки. Происходит метапластическая перестройка патологических продуктов в полости сустава, и он становится неподвижным. 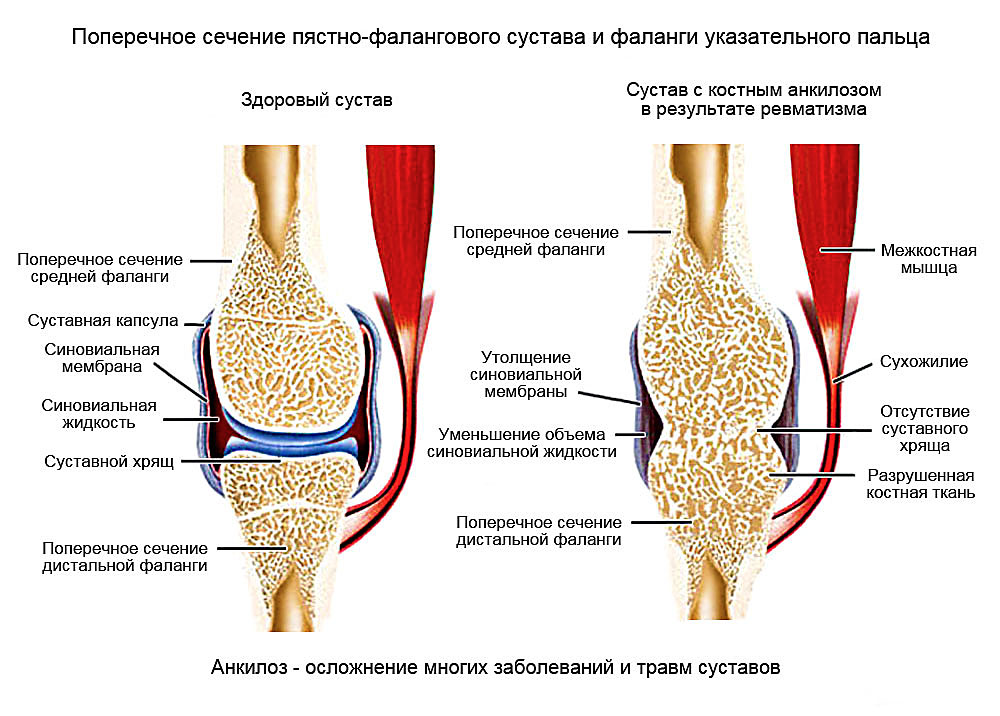
Способствует развитию процесса покой поврежденного сустава (например, при длительной его иммобилизации).
Особенно характерно возникновение анкилозов при повторяющихся повреждениях, закрытых переломах или ранениях, ушибах и травмах с кровоизлиянием внутрь тканей. Также способствуют формированию анкилозов наличие хронических инфекционных процессов в суставе и дегенеративных изменений (артроза). Открытые ранения могут инфицироваться, что приводит к длительному гнойному процессу, разрушению хрящевой ткани и разрастанию костной или фиброзной. Образуется костный и фиброзный анкилозы, соответственно.
Нередко новообразованная фиброзная ткань подвергается оссификации. Т.е. в ней начинают откладываться соли кальция, и со временем она начинает напоминать костную.
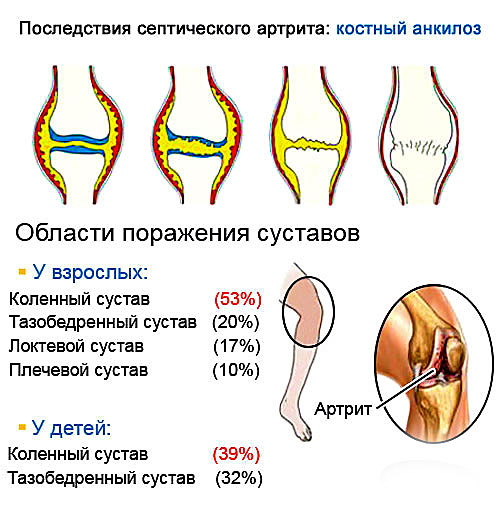
Наиболее часто анкилозы возникают при инфекционных артритах (гнойных, туберкулезных, гонорейных и других). При их возникновении происходит значительное разрушение аппарата сустава, что способствует возникновению анкилоза. Слипчивые формы артритов, встречающиеся при некоторых ревматических, инфекционных или токсических поражениях суставов, также могут привести к формированию анкилозов.
Очень часто анкилозирующие процессы возникают в суставах позвоночника. При этом происходит слияние тел позвонков или их отростков. Воспалительные заболевания челюсти (например, остеомиелит), некоторые инфекционные болезни (скарлатина и другие) могут приводить к возникновению анкилозов височно-нижнечелюстного сустава. Обычно процесс бывает односторонним, но примерно в 25% случаев встречается двустороннее поражение.
Врожденные (первичные) анкилозы могут возникать при дефектах формирования костной и/или хрящевой ткани во внутриутробном периоде. При этом ребенок рождается с фиброзно анкилозированными суставами. Такая патология сустава является разновидностью анкилоза и называется артрогрипозом. Врожденные костные анкилозы встречаются редко и часто являются проявлением генетической формы патологии.
При неврогенных артропатиях центрального происхождения никогда не возникает анкилозов.
Симптомы анкилоза
Главным симптомом анкилоза является отсутствие движений в суставе вследствие сращения его поверхностей. Причем в ходе образования анкилоза сустав может вначале стать тугоподвижным, а затем совсем теряет возможность двигаться.
Другими проявлениями могут быть:
- Нарушение основной функции сустава. В зависимости от характера пораженного сустава, это может быть нарушение походки или полное отсутствие возможности ходить (анкилозы в суставах нижних конечностей), осанки (анкилозы в суставах позвоночника), жевания и речи (анкилозы височно-нижнечелюстного сустава) и другие.
- Хронические боли, возникающие вследствие нарушения статики. Особенно их возникновение характерно для фиброзных форм анктилозов.
- Деформация сустава. Происходит изменение суставных поверхностей. Они могут стать выпуклыми, неровными, значительно утолщенными. Выглядит процесс эстетически неприятно, особенно если поражается височно-нижнечелюстной сустав (характерна асимметрия лица).
- Патология осанки – возникает при анкилозах суставов позвоночника, нижних конечностей.
- Атрофия мышц конечности происходит при длительно существующих анкилозах.
- Если анкилоз возник в период роста организма (в детском возрасте), то пораженная конечность может отставать в росте от здоровой (визуально – она меньше по размеру). При анкилозе височно-нижнечелюстного сустава может развиваться микрогения (недоразвитие нижней челюсти), боле выраженная на стороне поражения.
Симптомы анкилоза зависят от того, в каком положении сустав зафиксирован. Если оно функционально невыгодное (например, коленный сустав согнут под углом), то ходить человек не сможет. Если положение более выгодно функционально – сохраняется способность к некоторым движениям и возможность работать.
Фиброзные анкилозы отличаются от костных тем, что для них характерно возникновение хронических болей в суставе и сохранение некоторой способности к качательным движениям. При костных анкилозах обычно боли нет, а движения отсутствуют полностью.
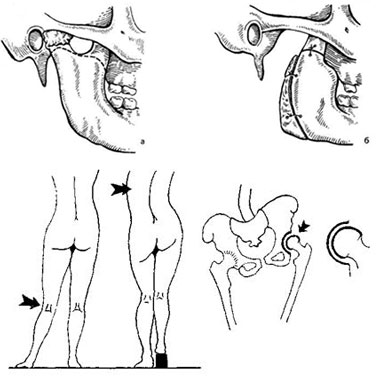
Различные виды анкилозов, в зависимости от их функциональной выгодности, могут быть представлены следующим образом:
- положение плеча в отведении – функционально выгодное, так как сохраняется функция приведения и отведения конечности;
- положение плеча в отведении – функционально невыгодно, при этом функция верхней конечности практически невозможна.
- положение под прямым углом – функционально выгодно;
- выпрямленное положение верхней конечности – функционально невыгодно, резкое нарушение функции конечности.
- умеренное тыльное сгибание кисти – функционально выгодно;
- анкилоз в ладонном отведении кисти – функция кисти резко нарушается.
- выпрямленное положение конечности с небольшим отведением – функционально выгодно;
- согнутое и приведенное положение – функционально невыгодно, больной вынужден пользоваться костылями.
- положение разгибания – функционально более выгодное;
- положение сгибания – резко нарушает функцию конечности, появляется необходимость пользоваться костылями.
- положение стопы под прямым углом – более выгодно;
- положение подошвенного сгибания – ведет к удлинению конечности и нарушению ходьбы.
Такое деление на функционально выгодные и невыгодные типы анкилозов – относительно. Все зависит от вида анкилоза, сопутствующей патологии и других факторов. При любых анкилозах функция будет значительно нарушена при сравнении со здоровым суставом, и будет нарушаться работоспособность больного.
При подозрении на анкилоз обращаются к травматологу или хирургу.
Целями диагностики является установление этиологии процесса и характера анкилоза (костный, фиброзный, хрящевой).
Предположить диагноз анкилоза обычно бывает не сложно, но часто возникают сложности в дифференцировке его от рубцовой контрактуры. Особенно это характерно для тех случаев, когда сохранен небольшой объем пассивных движений в суставе (обычно – качательные движения).
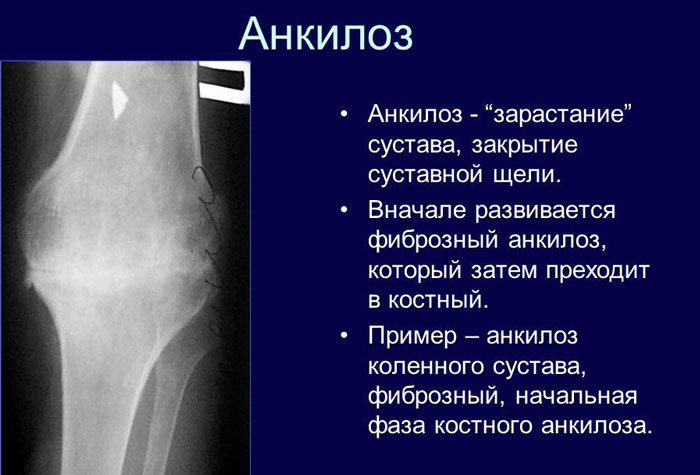
Рентгенологическое исследование – основной метод для дифференциальной диагностики между костным анкилозом и фиброзным, а также другими формами патологии. В ряде случаев оно помогает выявить причину, приведшую к возникновению анкилоза (например, воспалительный процесс в суставе).
Костный анкилоз на рентгене проявляется отсутствием суставной щели, переходом одной кости в другую, отсутствием видимых суставных поверхностей. Если анкилоз затрагивает не всю суставную поверхность, то он является неполным.
Фиброзный анкилоз рентгенологически выявляется на основании сужения суставной щели, изменения конфигурации (уплощения) суставных поверхностей.
Более информативными и современными методами для диагностики анкилозов являются компьютерная и магнитно-резонансная томография.
Вспомогательный характер носят данные лабораторных и других исследований, позволяющие подтвердить этиологию процесса (например, воспалительные изменения в крови при инфекционном артрите).
Лечение анкилоза
Основная цель терапии – максимальное восстановление функции сустава. Лечение должно быть полноценным и начинаться как можно раньше.
Терапия анкилозов может быть:
- оперативной (хирургическая коррекция);
- консервативной (медикаментозные средства, физиотерапевтические процедуры и другие методы).
Если в суставе есть воспалительный процесс, то его купирование выходит на первый план.
Хирургическое лечение в первую очередь проводится в тех случаях, когда сустав зафиксирован в функционально невыгодном положении.
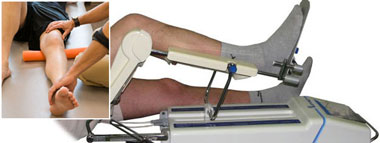
- редрессация – растяжение тканей или сдавление с последующим восстановлением их нормальной конфигурации;
- остеотомия – выпрямление конечности для придания ей более выгодного положения;
- артропластика – разъединение суставных поверхностей с формированием новых, между которыми помещаются прокладки из пластической ткани;
- эндопротезирование сустава – полная замена сустава на искусственный при тяжелых случаях анкилозов.
Противопоказаниями к хирургическому вмешательству являются опасность рецидива основного заболевания, полная атрофия мышц, обширные рубцовые изменения тканей. После купирования воспалительных явлений операция возможна не ранее чем через 6-8 месяцев при отсутствии других противопоказаний. В случае инфицирования послеоперационной раны (нагноения) анкилоз может возникнуть вновь.
- комплексное ортопедическое лечение;
- медикаментозная терапия (нестероидные противовоспалительные средства, антибактериальные и обезболивающие, а также другие препараты, которые часто вводятся внутрь сустава);
- физиотерапевтические процедуры (СМТ, УВЧ, электрофорез);
- лечебная физкультура (ритмическое напряжение мышц руки или ноги в гипсовой повязке);
- массаж;
- мануальная терапия.
При фиброзных анкилозах разрабатываются качательные движения на фоне использования обезболивающих препаратов.
В лечении важны сознательное и последовательное участие больного в процессе терапии, выполнение всех рекомендаций специалистов. Только в этом случае можно рассчитывать на максимальное восстановление функции сустава.
К мерам профилактики возникновения анкилоза относятся:
- рациональное лечение травм;
- применение способов иммобилизации, не нарушающих тонуса мышц, не затрудняющих кровоток и позволяющих ранние активные движения;
- лекарственная терапия, физиотерапевтические процедуры и лечебная гимнастика, направленные на разработку больного сустава и повышения тонуса мышц.
![]()
Своевременное и правильное использование современных методов лечения анкилоза позволяет добиться благоприятного исхода. Однако восстановление полного объема движений в пораженном суставе, особенно после воспалительных процессов, затруднительно.
Чтобы предотвратить развитие артроза в соседних суставах, больному с анкилозом рекомендованы регулярные занятия лечебной физкультурой, массаж, физиотерапевтические процедуры, санаторно-курортное лечение.
Читайте также: