Абсцедирующий фурункул коленного сустава
Фурункул это воспалительное новообразование, возникающее при поражении волосяного фолликула. Чаще всего развивается такая опухоль вследствие проникновения в подкожные жировые ткани золотистого или белого стафилококка. Появление абсцесса обусловлено осложнениями, вызванными разрывом фурункула и проникновением гноя в кровь.
Механизм развития и провоцирующие факторы
Абсцедирующий фурункул возникает на месте чирья. Причиной появления такого образования служит присоединение патогенных бактерий типа стафилококка или стрептококка. Первичный фурункул развивается в воспаленном волосяном мешочке.
Спровоцировать появление чирья могут:
- вросший волос,
- прыщи,
- акне,
- заболевания кожи,
- дисфункция сальных желез.
У мужчин появление нарывов на лице возможно после бритья. Из-за этих факторов снижается местный иммунитет, и организм не может противостоять активности патогенной микрофлоры, что ведет к образованию гнойника в месте поражения.
Если появляются множественные чирьи, то в этом случае говорят о развитии фурункулеза. Локализуются такие новообразования на различных частях тела:
- паховая зона,
- лицо,
- шея,
- носогубный треугольник,
- верхние и нижние конечности (исключая ступни и ладони).
К факторам, вызывающим развитие абсцедирующего фурункула, относят:
- контакт кожи с химическими веществами и другими сильными раздражителями,
- дефицит или переизбыток витаминов,
- гормональный дисбаланс,
- несоблюдение правил гигиены,
- продолжительное течение инфекционных патологий,
- нагрев фурункула,
- удаление фурункула без антисептической обработки проблемной зоны,
- повышенное потоотделение.
Часто к абсцедирующему фурункулу приводит неправильное лечение обычного чирья либо запущенный воспалительный процесс в подкожной клетчатке.
Симптомы и стадии развития
Выделяют следующие стадии абсцедирования фурункула:
- появление припухлости в проблемной зоне,
- края новообразования уплотняются,
- развивается воспалительный процесс в подкожной клетчатке, а верхние слои дермы краснеют.
По мере того как болезнь прогрессируют, пациента начинают беспокоить следующие симптомы:
- высокая температура тела,
- повышенное потоотделение,
- интенсивные головные боли,
- озноб,
- лихорадочное состояние,
- судороги (редко),
- помутнение сознания (в крайних случаях).
Болезненность нарастает при контакте воспаленной зоны с предметами одежды.
При нормальном развитии новообразования последнее исчезает самостоятельно. Спустя несколько дней после возникновения воспалительного процесса некротические массы, содержащиеся внутри опухшей ткани, выходят наружу. Но если этого не произошло, гной со временем размягчает стержень фурункула, вследствие чего воспалительный процесс распространяется на более глубокие слои кожи.
При условии своевременного проведенного лечения нарывы на теле не несут опасности для пациента. Однако риск развития осложнений напрямую зависит от области локализации абсцедирующего чирья:
- Носогубный треугольник. Поражение этой зоны опасно тем, что гной проникает в глубокие слои эпидермиса и кровеносные сосуды, по котором распространяется по внутренним органам. В результате возникает обширный абсцесс, что может стать причиной летального исхода.
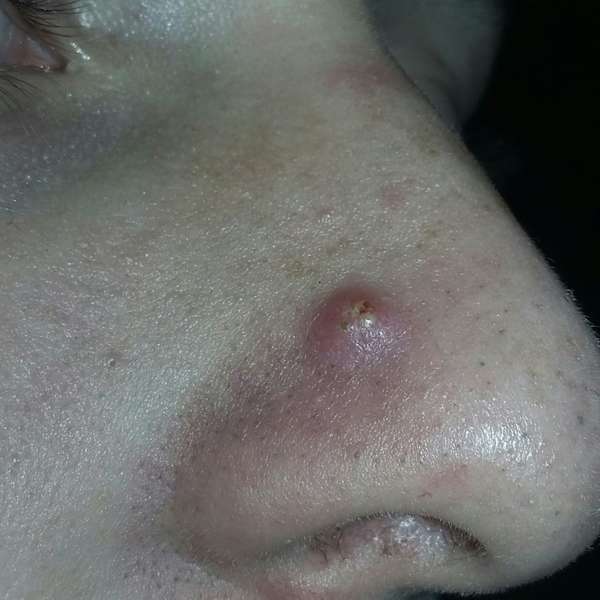
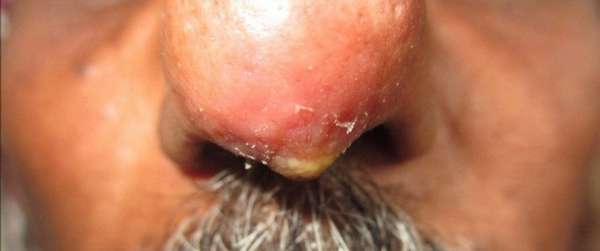
- Нос. Наиболее опасная форма заболевания. При поражении носа нередко искажается кончик или боковые стенки. В этой части располагается крупный венозный канал, по которому гной распространяется в зрительные полости, что вызывает развитие полной или частичной (на один глаз) слепоты.
Гнойники на лице опасны тем, что экссудат способен проникнуть в головной мозг, спровоцировав менингит. Это заболевание характеризуется воспалением тканей оболочки органа, вследствие чего происходит помутнение сознания и другие неврологические расстройства. В группу риска развития менингита входят пациенты с иммунодефицитом, который возникает на фоне сахарного диабета, хронических и аутоиммунных патологий.
Также опасность представляет абсцедирующий фурункул на верхней губе. Это форма новообразования в отсутствие лечения не только способна вызвать гнойный тромбофлебит лицевых вен или менингит, но и злокачественную опухоль.
Фурункулез у детей
Фурункулез у детей встречается сравнительно часто. Объясняется это особенностями развития новообразования такого типа. Дети нередко травмируют кожу, забывая обработать рану антисептическим составом.
Кроме того, эта группа пациентов подвержена:
- гиповитаминозу,
- физическому истощению из-за неправильного питания,
- физическому переутомлению,
- частому перегреву или переохлаждению,
- аллергическим реакциям.
Развитие фурункулов у детей проходит в течение трех стадий. На начальном этапе в проблемной зоне возникает плотный бугорок красного цвета, свидетельствующий о наличии воспалительного процесса. Со временем кожное образование увеличивается в размерах, а окружающие ткани отекают. В этот период нарастает интенсивность боли и повышается температура тела.
На втором этапе происходит нагноение проблемной зоны. Размер фурункула на этой стадии достигает 5 см в диаметре. В центре образования располагается некротический стержень.
На втором этапе интенсивность общей симптоматики усиливается. Ребенка начинают беспокоить следующие явления:
- высокая температура тела (более 38 градусов),
- симптомы интоксикации,
- резкая боль в проблемной зоне,
- увеличенные региональные лимфоузлы.
После прорыва новообразования состояние ребенка улучшается. Проблемная зона рубцуется и приобретает красно-синий оттенок. Все стадии развития фурункула занимают около 10-12 дней.
Характер осложнений у детей также определяется в зависимости от места расположения гнойников. Наиболее опасным считается фурункулез, поразивший лицевую часть головы. В этом случае возможно развитие лимфаденита и других тяжелых патологий.
Если новообразования располагаются в опасных зонах, лечение детей проводится в условиях стационара.
Диагностика
Фурункул имеет характерные внешние признаки, поэтому патологическое новообразование легко поддается диагностированию. Однако при подборе тактики лечения важно установить тип возбудителя, вызвавшего нагноение тканей. Кроме того, необходимо исключить наличие осложнений, которые возникли вследствие разрыва фурункула.
Для этого проводится сбор информации о состоянии пациента. Также назначаются общий анализ крови и культуральная диагностика, в ходе которой устанавливается тип возбудителя.
Методы лечения
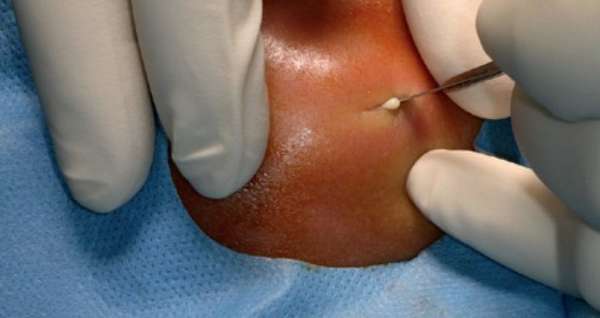
Избавиться от абсцедирующего фурункула можно только одним способом: посредством удаления новообразования. Консервативное лечение применяется в случаях, если в ходе диагностики врач-дерматолог не выявил нагноения тканей.
Хирургическое вмешательство проводится под местным наркозом. Процедура предусматривает удаление некротических масс и дренирование проблемной зоны с целью выведения гноя. После операции открытая рана обрабатывается антисептическим составом. Это поможет избежать повторного присоединения инфекции. Затем на рану наносят антибактериальную мазь и закрывают повязкой.
Пациент после операции должен на протяжении нескольких дней принимать:
- антибактериальные препараты в форме таблеток,
- иммуностимуляторы,
- витаминные комплексы.
Важно во время реабилитации не допустить повторного заражения тканей.
Продолжительность восстановительного периода зависит от глубины поражения и индивидуальных особенностей организма пациента. В среднем, кожа заживает за 3-4 недели.
Самостоятельно удалять абсцедирующий фурункул нельзя. Это приведет к инфицированию местных тканей.
Профилактика
Основным методом профилактики фурункулеза у взрослых и детей является соблюдение правил гигиены, так как наиболее частой причиной воспаления волосяного фолликула служит проникновение грязи через мелкие трещины на коже. Последние необходимо всегда обрабатывать антисептическим составом.
Вторым обязательным условием профилактики фурункулеза является поддержка иммунитета. Для этого нужно регулярно принимать витаминные комплексы, отказаться от вредных продуктов и вести активный образ жизни.
При наличии кожных патологий любого характера необходимо проводить своевременное лечение. Такие заболевания часто провоцируют воспаление тканей дермы.
Абсцедирующий фурункул это кожное новообразование, возникающее вследствие заражения волосяного фолликула стафилококком или другой инфекцией. В отсутствие лечения гнойник способен вызвать тяжелые осложнения вплоть до инвалидности или смерти пациента. Удаление нарывов этого типа проводится только с помощью хирургических методов.

Фурункул – гнойное воспаление волосяного мешочка вокруг корня волоса, оно распространяется на близлежащие ткани. Лечение фурункула зависит от:
- стадии заболевания (их насчитывается три);
- расположения гнойника;
- размера чирья;
- возраста больного;
- наличия сопутствующих заболеваний;
- физиологических особенностей (например, беременность).

Лечение чирия может быть консервативным и оперативным (хирургическим). Вскрывать фурункул или применять наружные средства для его скорейшего вызревания – решает врач. В консервативной терапии гнойника используется весь арсенал методов лечения, а после хирургического вмешательства с помощью лекарств ускоряется заживление раны.
Чем и как лечить фурункулы быстро и эффективно. Топ-7 способов
Прежде чем искать способы, как лечить чирей, необходимо удостовериться, что это он. Так, припухлости на веке – это ячмень или халязион и нужно обращаться к офтальмологу. Вероятные гнойники на глазу крайне опасны, так как находятся близко к головному мозгу.
Также нужно различать воспаление потовых желёз и чирей под мышкой: гнойник при гидрадените имеет другую форму, обычно множественный и вызревание продолжается около двух недель (вместо 3-4 дней у неосложнённого фурункула).
Чирьи появляются там, где есть луковицы волос – на ноге, руке, других оволосённых частях тела. Не может возникнуть фурункул на ладонях и подошвах, слизистых оболочках (исключение – назальная слизистая, в носу на внутренней оболочке находятся небольшие ворсинки).
Другие виды гнойных воспалений могут потребовать других видов лечения. Если применять к ним даже самые эффективную методику по борьбе с фурункулами, она может быть нерезультативной или привести к осложнениям (что усугубит ситуацию).
Мази – лекарственное средство, чаще всего используемое, когда проводится лечение фурункула в домашних условиях. Они используются на всех трёх стадиях развития чирья:
- вызревание;
- вскрытие;
- заживление.

Мазь Вишневского – проверенное временем средство, помогающее вытянуть оставшийся в полости гной и ускорить грануляцию. Можно её применять и до вскрытия чирья, по отзывам это универсальное средство, которое используется от начала до конца лечения фурункула.
Левомеколь закладывают во вскрывшуюся полость, эта мазь успешно борется с бактериями и способствует затягиванию раны, оставшейся после выхода гноя. К преимуществам средства относится то, что она пропускает воздух, не создаёт плотную плёнку, под которой могут обосноваться патогенные анаэробные бактерии.
Активно заживляют раны после фурункулов мази, в составе которых есть облепиховое масло.
Преимущества – доступность и безвредность. В состав таких средств входят только натуральные ингредиенты, что делает возможным их применение при беременности, когда медикаментозные препараты не рекомендованы.

Чаще всего чирьи на стадии вызревания лечат луком: запекают разрезанную луковицу и тёплой прикладывают к гнойнику.
Задолго до изобретения ихтиоловой мази для лечения фурункулов сжигали берёзовую кору и полученной массой смазывали воспалённую область.
Очень эффективно такое народное средство как капустный лист: его опускают в кипяток, обваривают для смягчения и прикладывают к вызревающему фурункулу.
Практически в каждом доме найдётся на подоконнике горшок с алоэ: мясистые листья многолетнего растения помогают вытягивать гной и способствуют заживлению раны.
На начальной стадии можно избежать образования гнойника, если смазывать воспалённый участок кожи спиртовым раствором йода, борным спиртом, другими спиртосодержащими антисептиками. Протирание следует производить строго от краёв воспалённого участка к центру, чтобы не увеличивать очаг.

На голове чирей протирают салициловым спиртом. Такая процедура губительна для болезнетворных микроорганизмов, а кроме того, протирание такими растворами вызывает местное прогревание тканей и прилив крови. Это способствует устранению воспалительного процесса.
Медики также рекомендуют обрабатывать края раны после вскрытия фурункула, когда туда вводят турунду (марлевый тампон), Хлоргексидином.
Прорвавшийся фурункул очищается от гноя с помощью марлевых повязок, орошаемых гипертоническим (10%) раствором поваренной соли: поверх ранки накладывается шарик из марли, который фиксируется наклейкой, и каждые 3-4 часа увлажняется раствором. Это хорошо вытягивает оставшийся гной. Клинические исследования показали, что накладывание таких повязок оказывают действие и тогда, когда гнойный стержень ещё не вышел: 2-х дневное использование гипертонического раствора ускоряет процесс созревания чирья и его прорыв.

Чтобы фурункул быстрее прорвал, применяют компрессы с азотнокислым серебром.
Как лечить фурункул на начальной стадии, когда только начинается краснота и небольшая припухлость? В этом случае помогает тепло: прогревание кожи (особенно глубокое), к примеру, мешочком с солью или яйцом, усиливает защитные силы организма, снижает воспаление и болезненность.

Влажные компрессы для прогревания во время вызревания не рекомендуются. А вот когда гнойник прорвал, используется методика прерывистых тёплых компрессов, раз в час на 15 минут прикладывают марлю, смоченную тёплым лечебным раствором (содовым или солевым).
Можно применять процедуру прогревания УВЧ, соллюкс и другие, их проводят в поликлиниках.
Лечение антибиотиками нужно начинать в тех случаях, если:
- фурункул большой (диаметр превышает 5 мм);
- наблюдается резкое и сильное повышение температуры, больного лихорадит;
- у человека более одного чирья.
Антибиотические препараты подбирает только врач, поскольку существуют виды стафилококка, устойчивые к антибиотикам (их называют метициллин-резистентными).

Чем лечить такие фурункулы:
- Доксициклином;
- Миноциклином;
- Клиндамицином.
Если температура высокая и фурункулы множественные, к системным антибиотикам присоединяют Рифампицин, всё это перорально (таблетки). Лечение возможно проводить дома.
В больничных условиях, особенно при распространённой стафилококковой инфекции, применяют внутривенные инъекции Клиндамицина и Линезолида.
Лечение гамма-глобулином тоже предполагает уколы, их назначают, если фурункулы возникают при пониженном иммунитете. В тяжёлых случаях проводится иммунотерапия с помощью стафилококковой вакцины.
Показаниями для хирургического вмешательства являются:
- гнойник, который не вскрылся в течение недели после применения консервативных средств;
- осложнения (флегмона, абсцесс, воспаление лимфоузлов и лимфатических сосудов – чаще всего это происходит при локализации чирья в паху);
- отсутствие гнойной головки при увеличении диаметра фурункула;
- высокая температура, лихорадка.

К какому врачу идти, если ничего не помогает?
Обращаться надо к хирургу для вскрытия гнойника нужно в тех случаях, когда:
Визит к отоларингологу необходим, если фурункул локализовался внутри носового прохода или в ухе, где больной не может видеть состояние гнойника и обрабатывать его самостоятельно.
Реальные отзывы
Марина:
Александра:
Сергей:
Игорь:
Ангелина:
Абсцедирующий фурункул является грозным заболеванием. При появлении первых его признаков необходимо безотлагательно обращаться к врачу. Особенно опасны нагноения в области носа и носогубного треугольника. Из-за высокой вероятности развития серьезных осложнений их называют злокачественными. До открытия антибиотиков злокачественные фурункулы вызывали смерть в 45-65% случаев.
Прогрессирование заболевания нередко вызывает отсутствие лечения или некорректная терапия. Усугубляют состояние больного его грубые попытки самостоятельно избавиться от гнойного содержимого фурункула.
Особенности гнойничковых заболеваний кожи
Гнойничковые заболевания кожи называют пиодермиями (pyon в переводе с греч. — гной, а derma — кожа). Их возбудителями являются гноеродные микроорганизмы: стафилококки, стрептококки, вульгарный протей, синегнойная палочка, микоплазмы, кишечная палочка. Кожа является благоприятной средой обитания для многих патогенных микроорганизмов, поскольку она содержит много белковых и жировых соединений.

В состав нормальной микрофлоры многих здоровых людей входит белый и эпидермальный стафилококк. Эти бактерии способны вызывать гнойничковые заболевания. Нередко на коже людей обнаруживаются патогенные микроорганизмы, не относящиеся к постоянной микрофлоре. Возбудители заболеваний не причиняют вреда человеку благодаря действию защитных барьеров кожного покрова.
Когда защитные силы ослабевают, кожа становится уязвимой и бессильной перед опасными микроорганизмами, которые постоянно атакуют ее. В результате их деятельности на теле появляются гнойники. Пиодермии вызывают изменение состава бактериальной микрофлоры не только в очагах поражения и вблизи них, но и на отдаленных участках тела.
Пиодермия может развиться после заражения (заселения кожи новыми патогенными микроорганизмами) или в результате аутоинфекции. Аутоинфекцией называется заболевание, которое вызывают микроорганизмы, находящиеся до этого в организме в непатогенной форме.
Аутоинфекция может служить причиной появления новых очагов поражения и вызывать инфицирование окружающих больного людей.
Пиодермии могут протекать тяжело, вызывая серьезные осложнения. К опасным гнойничковым проявлениям относятся фурункул, карбункул, абсцесс, флегмона.
Чем опасны пиодермии
Опасность пиодермий заключается в разрушительном действии возбудителей заболевания на ткани тела. В результате своей жизнедеятельности гноеродные микроорганизмы выделяют токсичные вещества, которые помогают им расплавлять ткани и распространяться вглубь тела.

Токсины проникают в кровь, вызывают отравление организма и ослабление иммунной защиты. Одним из наиболее опасных возбудителей заболевания является золотистый стафилококк. Он вырабатывает несколько видов токсинов:
- альфа — угнетает иммунную систему;
- бета — изменяет структуру сосудов;
- гамма- и дельта-токсины вызывают гибель эритроцитов и других кровяных клеток.
Бактерии также выделяют эндотоксины, которые становятся причиной диареи и других признаков нарушения работы желудочно-кишечного тракта.
Патогенные бактерии вырабатывают ферменты, которые разрушают клеточные оболочки. Под действием возбудителей заболевания освобождаются жирные кислоты, вызывающие нарушение окислительных процессов в организме.
Что такое фурункул
Фурункулом называют острое воспалительное поражение волосяного фолликула, сальной железы и близлежащей подкожной жировой ткани. Оно сопровождается гнойно-некротическим процессом. Фурункул может появиться в результате осложнения остиофолликулита (воспаление верхней части волосяного фолликула и сальной железы) или фолликулита (воспаление средних и глубоких отделов волосяного фолликула), а также в качестве самостоятельного заболевания.

Гнойно-некротический процесс сопровождается отеком, уплотнением тканей, расширением кровеносных и лимфатических сосудов. На поверхности фурункула эпителий отслаивается. Внутри его скапливается гной.
Патогенные микроорганизмы вызывают омертвение пораженных тканей. Чем тяжелее протекает заболевание, тем больше тканей вовлекается в патологический процесс. Размеры нарыва могут достигать нескольких сантиметров.
Гнойник может появиться на любой части тела, на которой есть волоски. Их обнаруживают на волосистой части головы, на веках и даже в слуховом проходе. Однако чаще всего фурункулы локализуются на спине и на лице, поскольку на этих участках кожа содержит больше всего сальных желез.
Гнойники появляются на верхней губе, в зоне носогубной полосы, на крыльях носа, на подбородке, на щеках и на лбу. Реже обнаруживают фурункулы на шее. Нарывы также нередко появляются в местах, которые регулярно подвергаются механическому раздражению (ягодицы, бедра, нижняя часть спины).
Если на теле постоянно появляются новые гнойники, диагностируют фурункулез.
Почему появляется фурункул
В зоне риска находятся люди, страдающие от чрезмерного потоотделения. Провоцирующим фактором является регулярное загрязнение кожи мазутом, машинным маслом и грубыми частицами цемента, извести или угля. Особенно опасны загрязнения травмированного кожного покрова.

Запустить патологический процесс может инфицированная микроранка, появившаяся в результате бритья. Способствуют развитию гнойного процесса перегревания, переохлаждения и повышенная влажность воздуха. Нередко фурункул развивается на месте выдавленного прыщика.
Главной причиной появления фурункулов является ослабление иммунитета. Поэтому от пиодермий часто страдают люди с хроническими заболеваниями. Чем слабее иммунитет, тем крупнее нарыв и выше вероятность появления новых очагов поражения. Особенно уязвимы перед гноеродными бактериями больные сахарным диабетом.
Фурункул может появиться на теле после сильного стресса. Стрессовые состояния негативно отражаются на состоянии нервной системы. Хронический стресс может вызвать появление карбункула или стать причиной фурункулеза.
Как развивается фурункул
На первой стадии инфильтрации в очаге поражения появляется болезненное покраснение и легкая припухлость. Через 1-2 дня в зоне устья воспаленного волосяного фолликула образуется маленький узелок. Вокруг него возникает отек. Кожа уплотняется, краснеет еще сильнее и становится горячей. Площадь воспаленных тканей быстро увеличивается. Со временем формируется плотный бугорок.
По мере развития фурункула болезненность нарастает и становится очень сильной. Даже легкие прикосновения к воспаленной коже причиняют сильную боль. Человек старается ограничить движения той частью тела, на которой сформировался гнойник.

На стадии абсцедирования происходит нагноение и расплавление тканей волосяного фолликула, сальной железы и окружающих тканей. Стадия абсцедирования начинается через 3-4 дня после появления первых признаков заболевания. Через 1-2 дня фурункул приобретает конусообразную форму, а на его вершине появляется пузырек, внутри которого находится гнойное содержимое.
Иногда патологический процесс вызывает уплотнение расположенных рядом лимфатических узлов. Они увеличиваются в размере и становятся болезненными. Если на коже вокруг фурункула появляются полосы, они свидетельствуют о развитии лимфангита (воспаление лимфатических сосудов).
Постепенно размер пузырька увеличивается. Находящиеся внутри гнойно-некротические массы оказывают давление на кожу пузырька и вызывают ее разрыв. После прорыва гнойника его содержимое выходит наружу, обнажая гнойный сгусток — стержень. Он тоже отторгается, оставляя после себя глубокое раневое отверстие.
Как только начинает выходить содержимое нарыва, болезненность уменьшается. Больной ощущает резкое улучшение самочувствия. Уже на второй день после отторжения гнойно-некротических масс отек и боль полностью исчезают, уплотнение рассасывается.
На стадии разрешения происходит заживление раны. Она очищается от налета и затягивается, образуя глубокий рубец. Весь цикл развития фурункула занимает от 1 до 2 недель. Размер оставшегося после него рубца зависит от величины нарыва и глубины поражения внутренних тканей.
Развитие карбункула
Фурункул и карбункул имеют одинаковое происхождение. Патологические процессы отличаются площадью поражения и числом вовлеченных элементов. При карбункуле воспалительный процесс развивается не в одном волосяном фолликуле, а сразу в нескольких. Он может распространиться за пределы подкожной жировой ткани и вызвать поражение мышц. Одиночные карбункулы обычно появляются на ягодицах, спине и задней поверхности шеи. Они могут развиться из фурункула.

На стадии инфильтрации появляется сразу несколько прыщиков, вокруг которых формируется обширная зона поражения. По мере развития патологического процесса в него вовлекаются не только более глубокие слои кожи и подкожной жировой клетчатки, но и новые волосяные фолликулы.
Размеры очага поражения могут достигать величины ладони. Он становится выпуклым и приобретает полусферическую форму. В центральной части карбункула образуется участок глубокого некроза, на котором ткани расплавляются и приобретают синюшно-черную окраску.
После освобождения полости карбункула от гнойных масс в ней можно обнаружить зеленовато-желтые гнойные сгустки — стержни. Они отторгаются значительно медленнее, чем при фурункуле. Процесс полного очищения полости занимает несколько дней. Когда стержни выходят наружу, остается глубокая рана синюшно-багрового цвета. Она имеет рваные неровные края.
После отторжения гнойно-некротического содержимого состояние больного улучшается. Болезненность и отек уменьшаются. Очищение и рубцевание раны длится от 2 до 3 недель. После карбункула остается крупный и глубокий рубец, который образуется в результате спаивания здоровых тканей.
Абсцедирующий фурункул
Абсцедирующий фурункул диагностируют в случаях, когда появляются признаки абсцесса. Абсцессом называют гнойное воспаление тканей с последующим их расплавлением. В патологический процесс могут вовлекаться ткани подкожной жировой клетчатки, мышц и даже костей.
Если фурункул приобретает абсцедирующую форму, на его вершине не формируется пузырек, из которого позднее выходят гнойно-некротические массы.

Не имея возможности выйти наружу, патогенные микроорганизмы продолжают разрушать внутренние ткани. Они вызывают расплавление и омертвение тканей почти на всей площади уплотнения.
Со временем гнойник может разорваться внутри тканей. В таком случае его содержимое распространится по внутренним слоям эпидермиса и подкожной жировой ткани (флегмона). Инфицированные гнойно-некротические массы могут проникнуть в мышцы, кровеносные сосуды и вызвать сепсис.
Абсцедирующая форма фурункула чаще всего развивается, если не было проведено адекватное лечение фурункула. К глубокому поражению внутренних тканей могут привести попытки выдавить фурункул. Механическое давление на воспаленные ткани помогает патогенным микроорганизмам проникать в более глубокие слои человеческого тела.
Самая опасная форма абсцедирующего фурункула возникает при его локализации на крыльях носа. Носовые пазухи имеют систему венозного дренажа, которая соединяется с венозным каналом. Венозный канал расположен вблизи наружных стенок носа. Он связан с глазной веной и кровеносными пазухами, находящимися в кавернозном синусе. Если в венозный канал попадет содержимое фурункула, инфекция может распространиться по кровотоку глазной вены и вызвать слепоту одного или обоих глаз.
При попадании гнойных масс в полости пещеристого синуса возможно развитие менингита (воспаление мягких оболочек головного мозга). Если содержимое нарыва проникнет в лицевую вену, может развиться ее паралич. Не менее опасен абсцедирующий фурункул, расположенный на верхней губе. Риск развития тяжелых осложнений выше у людей с ослабленным иммунитетом.
Воспалительный процесс при абсцедирующем фурункуле нередко вызывает тошноту и повышение температуры тела до 37-38°С. У больного могут появиться судороги. Если обнаружен абсцесс, фурункул вскрывают хирургическим путем.
Читайте также:


