Заболевания костей грудного отдела
Кроме того, несмотря на ее кажущуюся неуязвимость, она, как любая кость, подвержена травмам и заболеваниям. Поэтому информация об анатомии грудины и ее особенностях, а также о ее заболеваниях, более чем актуальна.
Особенности строения грудины

На грудине находятся выемки, играющие роль пазов для других костей, их суставов и крупных кровеносных сосудов:
- в верхней части рукоятки крепятся ключицы;
- между ключичными выемками находится яремная вырезка, в которой пролегает передняя яремная вена;
- выемки, расположенные по бокам тела и рукоятки, предназначены для крепления хрящевой части ребер. Первые (если смотреть сверху вниз) семь пар ребер соединяются с этими выемками и в месте их сочленения образуются грудино-реберные суставы.
Мечевидный отросток грудины — одна из наиболее интересных ее частей. Если тело и рукоятка одинаковы у всех людей и различаются лишь по размерам (пропорционально типу телосложения и росту человека), то мечевидный отросток может существенно варьироваться по размерам и форме. Так, он может быть остроконечным (как кончик ножа), более скругленным, может иметь отверстие в самом центре или быть с раздвоенным кончиком.
Что может вызывать боль в грудине?
Учитывая близкое расположение грудины к внутренним органам, боль может быть вызвана огромным множеством причин — от чрезмерного напряжения грудных мышц при кашле, до тяжелых патологий сердца. Но в этих случаях болит не собственно грудина, — боль распространяется на нее от пораженного внутреннего органа. А неприятные симптомы, связанные именно с этой костью, могут быть обусловлены следующими состояниями:
Ушиб чаще всего становится следствием удара, нанесенного рукой или ногой непосредственно в центр грудной клетки. Также травма может произойти при падении с высоты, с ударом о землю плашмя, лицом вниз. Самым характерным симптомом при ушибе грудины является боль, усиливающаяся на вдохе и гематома в поврежденной области.

Этот вид травмы встречается крайне редко, и чаще всего его причиной становится дорожно-транспортное происшествие. Чаще всего такую травму получает водитель, ударяющийся о рулевую колонку в момент аварии. Перелом грудины — травма настолько же опасная, как и редкая. Позади этой кости находятся легкие, и совсем рядом — сердце. При переломе со смещением высока вероятность попадания отломков грудины внутрь, в грудную полость, что может стать причиной травмы легких. Кроме того, резкий удар по грудине вызывает резкое повышение давления в грудной полости, что может вызвать ушиб сердца — травму закрытого типа, требующую оказания человеку неотложной помощи.
Важно: при травмах грудины, вне зависимости от степени их тяжести и самочувствия пострадавшего, обязательна врачебная консультация. У ушибов и переломов могут быть очень серьезные отсроченные последствия, которые способны проявиться только через несколько часов или суток с момента травмы, когда изменения в организме стали необратимыми.
Это инфекционное воспаление и нагноение кости, причиной которого может быть:
- послеоперационное осложнение (часто – после аортокоронарного шунтирования);
- системные инфекции (туберкулез, сифилис и пр., распространяющиеся по организму с током крови);
- инфекционные заболевания органов грудной полости, при которых возбудители распространяются с пораженного органа на грудину.

Это заболевание может протекать очень вяло, не проявляясь выраженными симптомами. От начала воспаления до обращения к врачу могут пройти недели и месяцы, в течение которых больного беспокоят только тупые, ноющие боли в груди и периодическое повышение температуры тела. В лучшем случае, инфекционный процесс протекает на передней поверхности грудины, вследствие чего гной выходит наружу, через образовавшийся свищ. В худшем — инфекция локализуется на задней части грудины и инфицированное содержимое гнойника прорывается внутрь, в грудную полость.
Это воспаление хрящевых тканей ребер, которые соединяются с костью грудины. Причиной заболевания может стать открытая травма грудной клетки, при которой инфекция попадает в ткани ребер через повреждения в коже и мышцах. Реже реберный хондрит возникает под влиянием инфекций, уже присутствующих в каких-либо органах, и с током крови проникающих в ребра.

Кроме перечисленных заболеваний могут выявляться злокачественные образования, врожденные аномалии ее строения и многие другие патологии.
Как лечатся заболевания этой кости?
Травмы и заболевания этой кости ни в коем случае не должны оставаться без внимания. Расположение ее рядом с жизненно важными органами способствует распространению воспаления или инфекционного процесса на легкие, средостение, сердце.
Лечение болезней проводится после детального обследования, которое может включать в себя:
![]()
рентгенографическое исследование грудины и грудной клетки;- КТ или МРТ;
- ПЭТ КТ;
- лабораторные исследования крови;
- биопсия и пр.
Терапия назначается в соответствии с результатами диагностики, и может существенно различаться даже при идентичных заболеваниях, но у разных людей. На выбор тактики лечения влияет возраст больного, индивидуальные особенности его состояния здоровья, причины заболевания/травмы этой кости, степень тяжести и/или распространенности патологического процесса и другие факторы.
Важно: своевременное лечение болезней грудины может, без преувеличения, спасти человеку жизнь, предотвращая тяжелые осложнения на сердце и органы дыхания. Поэтому самодиагностика, равно как и самолечение, недопустимы.
Генетические заболевания обусловлены патологическими нарушениями строения генома. "Дефектный" ген может быть получен от одного из родителей и проявиться как на 100%, так и на 10%. А вот болезни с наследственной предрасположенностью значительно отличаются от генетических. Если последние излечить невозможно, то заболевания, к которым человек имеет наследственную предрасположенность, возможно нивелировать рациональным питанием, здоровым образом жизни и профилактическими мерами.
Пять генетический заболеваний позвоночника и костей
Такие болезни напрямую связанны с нарушениями генома и проявляются в виде дефектов развития скелета человека. Генетические заболевания обусловлены нерациональным формообразованием ткани или нарушениями роста. Подобные болезни носят в медицине общие название - дисплазии.
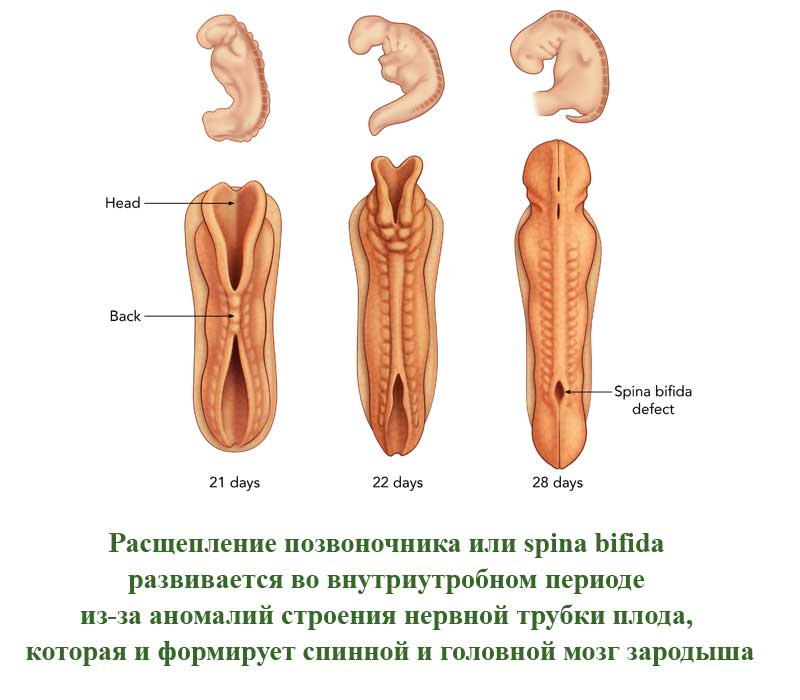
Это порок развития позвоночного столба, которое проявляется в виде недоразвитых позвонков. Такие позвонки не сомкнуты, через щель может быть виден спинной мозг. Заболевание развивается во внутриутробном периоде из-за аномалий строения нервной трубки плода, которая и формирует спинной и головной мозг зародыша. Расщепление позвоночного столба может проявляться и в закрытом виде, когда спинной мозг не виден снаружи.
В легких случаях заболевание могут обнаружить лишь при рентгеновском обследовании. А вот при самых серьезных формах болезни у ребенка могут сразу же образовываться свищи в полости позвоночника. Очень часто заболевание в тяжелых формах сопровождается параличом нижней части тела.
В более, чем 80% случаев, расщепление позвоночника сопровождается гидроцефалией спинного мозга и пороками развития головного мозга, а также - черепа.
По американской статистике, заболевание встречается у одного пациента из 1500. Российская статистика приводит следующие данные - 3 случая на 10000 человек. Однако, многие случаи расщепления позвоночника на территории СНГ остаются нераспознанными у новорожденных из-за легкой формы болезни.
Болезнь часто именуют остеопетрозом. Может протекать в двух формах:
- замедленной;
- злокачественной.
Генетическое заболевание встречается с частотой в 1 случай на 20000 пациентов. Для остеопетроза характерны такие симптомы:
- повышенная ломкость костей;
- увеличение плотности костной ткани;
- уменьшение размеров костномозговых лакун;
- нарушение гемопоэза;
- уменьшение массы костного мозга.
Генерализированный остеоклероз проявляется в достаточно раннем возрасте в виде разных беспорядочных слоев клеток костной ткани, увеличения общей массы костей и замедленном росте скелета.
При злокачественном течении болезни часто возникают внезапные переломы костей, развивается геморрагичекий синдром, жировая дистрофия органов, нарушается дентиногеез. Характерен очень небольшой рост.
В случае замедленного остеопетреза болезнь может быть выявлена лишь в 50% и протекать абсолютно бессимптомно. Выявляют заболевание случайно во время рентгена. В некоторых случаях может наблюдаться симптоматика синдрома "Кость внутри кости".
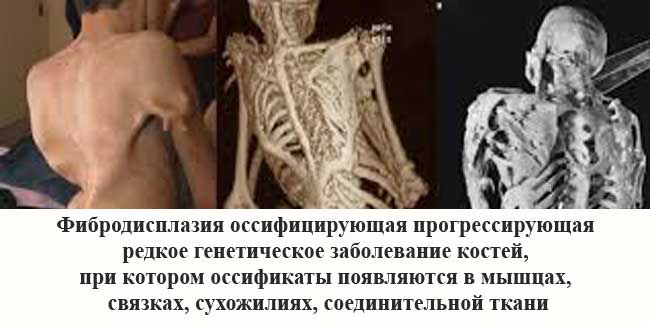
ФОП - это генетическое и очень редкое заболевание костей. При такой болезни организм начинает формировать новую костную массу в виде оссификатов в ненадлежащих местах тела, а именно внутри:
- соединительных тканей;
- связок;
- мышц;
- сухожилий.
К образованию оссификатов в организме может привести абсолютно любая травма: порез, операция, ушиб, внутримышечная инъекция или перелом. Поэтому образования такого типа удалять нельзя - на их месте костная ткань разрастется еще больше. По физиологическим признакам оссификаты совершенно не отличаются от здоровых костей.
Проблема лишь в неправильном расположении образования костной ткани. Возникает ФОП из-за мутаций гена ACVR1/ALK2. Данный ген кодирует рецептов костного морфогенетического белка. Носителем гена быть невозможно, его наличие в теле всегда вызывает развитие фибродисплазии оссифицирующей. Передается заболевание по наследству и на данный момент является неизлечимым.
Такие заболевания характеризуются чрезмерным развитием костной массы. Носят общее название - остеохондродисплазии. Гиперостозы возникают из-за генетических нарушений и патологий остеобластов и остеокластов. Наиболее часто встречаются такие формы остеохондродисплазий:
- Болезнь Лери или мелореостоз;
- пикнодизостоз.
Мелореостоз чаще всего поражает мужчин, может развиться в любом возрасте. Характеризуется болезнь избыточным образованием эндостальной или периостальной кости. Процесс может происходит в двух зонах одновременно. Зарождается болезнь Лери с поражения нижних конечностей. Процесс может переходить на все суставы, отдельные кости таза, позвоночный столб, ребра и даже череп. Все пораженные кости довольно слабо изменены и деформированы, кортикальный стой утолщен, а костномозговая полость сужена неравномерно.
Мелореостоз может протекать совершенно бессимптомно продолжительное время, однако, при значительном уменьшении габаритов костномозговых лакун развивается болевой синдром в пораженной конечности. Нога при этом может укорачиваться или увеличиваться, развивается анкилоз сустав, нарушается гемопоэз.
Пикнодизостоз проявляется в виде карликовости и остеоскрероза. В основе заболевания лежит неравномерное, чрезмерное и очаговое периостальное развитие компактной кости. Развивается явная деформация скелета в виде:
- сколиоза;
- кифоза;
- гипоплазии ключиц;
- укорочении пальцевых фаланг;
- уменьшении длины предплечий.
В молочных зубах ребенка быстро развивается кариес, склеры глаз приобретают характерных болезни голубой оттенок. На продолжительности жизни пикнодизостоз не сказывается.

Остеопороз представляет собой заболевание, сопровождающееся серьёзным нарушением состояния костей. Заболевание может развиваться в разных частях скелета, провоцируя хрупкость определённых его отделов.
Причиной недуга становятся многочисленные факторы, главное место среди которых занимает нехватка кальция и других компонентов, участвующих в костеобразовании. Остеопороз грудного отдела позвоночника относится к числу самых опасных форм этой патологии.
Что такое остеопороз
Остеопороз может быть клиническим симптомом заболеваний, связанных с состоянием костного скелета и обменными процессами в организме или развиваться в виде самостоятельной патологии. Зоной поражения при таком недуге являются кости. Под воздействием определённых изменений в организме они становятся хрупкими, что повышает риск внезапных переломов, причину которых не всегда удаётся установить. Остеопороз может поражать конкретные группы суставов и отделы позвоночника.
Симптомы

Начальный этап развития остеопороза грудного отдела позвоночника отличается бессимптомным течением. Постепенно у пациента появляются характерные болевые ощущения. Возникать они могут как в состоянии покоя, так и после выполнения физической нагрузки.
Спазматические приступы сопровождают пробуждение, когда тело во время сна находилось в неподвижном положении. Симптоматика усиливается при значительном поражении позвоночника патологическим процессом.
Признаками поражения грудного отдела позвоночника являются следующие состояния:
- болевые ощущения в области позвоночника после минимальных физических нагрузок;
- прострелы, отдающие в поясницу или крестцовый отдел;
- регулярные болевые спазмы в области лопаток и рёбер;
- судорожные ощущения в области икроножных мышц;
- боль в области спины при кашле, чихании или во время смеха;
- искривление позвоночного столба;
- деформация грудного отдела и спины (выпячивание живота в сочетании с прогибом спины);
- клиновидная деформация позвоночника (столб сгибается вперёд);
- появление сутулости и уменьшение роста;
- преждевременное появление седины волос;
- ограничение подвижности отдельного участка позвоночника;
- уменьшение расстояния между тазовыми костями и рёбрами;
- возникновение компрессионных переломов позвоночника.
Диагностика
Высокая степень смертности пациентов от остеопороза позвоночника обусловлена поздней диагностикой патологии. При подозрениях на тревожные симптомы необходимо скорее обратиться к терапевту или ортопеду-травматологу. Для подтверждения диагноза необходимо сделать МРТ или рентген (первый вид процедуры имеет большую эффективность). Дополнительно следует проконсультироваться с профильными врачами — эндокринолог, гастроэнтеролог, гинеколог для женщин и пр. Выявить нарушение уровня кальция в организме способны обычные анализы крови.
Лечение
Терапия остеопороза отличается длительностью. Выявление патологии на начальном этапе развития сокращает срок лечения в незначительной степени. Главной задачей врачей является подбор средств для восстановления уровня кальция в организме пациента и восстановления всех процессов, связанных с формированием костной ткани. Терапия недуга проводится комплексно и включает в себя ряд методик.
Терапия включает в себя следующие методики:
- приём препаратов кальция (медикаменты назначаются в виде таблеток или капельниц, при тяжёлых формах заболевания эти виды терапии совмещаются);
- восстановление состояния костной ткани бисфосфатами (регулярный приём Осталона или Алендроната снижает риск переломов, принимать такие препараты надо совместно со средствами на основе кальция);
- лечение гормональными средствами (методика назначается женщинам в период менопаузы, основу терапии составляют препараты с содержанием эстрадиола и эстриола);
![]()
проведение общеукрепляющей терапии витаминными комплексами (витамины групп А, С и В помогают повысить эффективность медикаментов и улучшить всасывание полезных веществ организмом);- устранение болевых ощущений обезболивающими средствами (можно использовать препараты в разных формах выпуска, хорошей эффективностью обладают Найз и Мовалис);
- использование препаратов для улучшения метаболизма (витамин D3 и витаминные комплексы на его основе);
- улучшение общего состояния и подвижности суставов с помощью ЛФК (упражнения подбираются индивидуально, все движения должны быть плавными и создавать риск получения дополнительных травм позвоночных отделов);
- выполнение дополнительных физических упражнений (гимнастическая стенка, скандинавская ходьба, плавание, занятия танцами или посещение спортивного зала);
- оздоровление массажными процедурами (массаж осуществляется в медицинских учреждениях, доверять такие процедуры сомнительным специалистам не стоит);
- диетическое питание (в рационе обязательно должны присутствовать продукты, богатые кальцием, рекордсменами в этом случае являются творог, молочная продукция, сыр, рыба и свежая зелень);
- проведение физиотерапевтических процедур (хорошими результатами при лечении остеопороза обладают баротерапия, магнитотерапия и электрофорез).
Профилактика

Начало развития остеопороза может возникнуть не только во взрослом, но и в детском возрасте. Профилактику заболевания надо начинать как можно раньше, включая внутриутробный период развития ребёнка.
Достаточное содержание кальция в рационе и физическая активность способны снизить риск проблем с позвоночником и костным скелетом. Во взрослом возрасте необходимо уделять внимание не только данным факторам, но и сигналам организма. При появлении симптомов остеопороза откладывать обследование не стоит.
Профилактика недуга включает в себя следующие рекомендации:
- соблюдение правил здорового питания, активного образа жизни и отказ от вредных привычек;
- причину любых болевых ощущений в области спины, поясницы и позвоночника надо выяснять обследованием в медицинском учреждении;
- достаточное нахождение на свежем воздухе и под солнцем.
Полезное видео
Заключение
От остеопороза сложно избавиться, особенно при его поздней диагностике. Если недуг стал причиной необратимых последствий, то благодаря полноценной терапии можно замедлить или остановить его прогрессирование. К симптомам поражения грудного отдела позвоночника надо относиться с высокой степенью ответственности. Эта форма болезни считается смертельно опасной.
Патология позвоночника является довольно частой проблемой среди людей трудоспособного возраста. В первую очередь это связано с повышенной нагрузкой, которую ежедневно испытывает скелетная система. Также немаловажную роль играет низкая двигательная активность и сидячий образ жизни.

Наверное, нет такого человека, который хотя бы однажды не испытал боль в спине. А при патологии позвоночника люди практически живут с этим симптомом, периодически ощущая улучшение состояния. Поэтому указанная проблема в настоящее время приобрела широкое распространение.
Нередко пациентов беспокоит именно грудной отдел позвоночника. Чаще, конечно, происходит поражение поясницы или шеи, что связано с их структурно-функциональными особенностями. Болевой синдром создает значительные препятствия для повседневной жизни, мешая работать и активно проводить время. Наверное, все хотели бы узнать, почему он возникает и что нужно делать для излечения заболевания. В этом поможет только специалист.
Патология грудного отдела требует ранней диагностики для выяснения ее причин.
Причины
Большинство людей связывают боли в спине с остеохондрозом. Это заболевание и на самом деле стоит в первых рядах среди патологии позвоночника. Его роль в появлении неприятных симптомов отмечена даже среди лиц молодого возраста. Но неверно считать, что это единственная причина боли. Существуют и другие заболевания, которые поражают позвоночник с не меньшей частотой. Таким образом, патология грудного отдела включает:
- Остеохондроз.
- Межпозвонковая грыжа.
- Деформации позвоночника: сколиоз, кифоз, лордоз.
- Болезнь Бехтерева.
- Остеоартроз.
- Ревматоидный артрит.
- Травмы.
- Опухоли.
Учитывая такое разнообразие факторов, которые в состоянии вызвать появление боли в области спины, следует внимательно отнестись к диагностическому процессу. Не нужно все списывать на проявления остеохондроза. Да, он, безусловно, в той или иной мере будет присутствовать у большинства пациентов, однако причиной боли может стать совершенно другое состояние.
Чтобы установить происхождение неприятных ощущений в грудном отделе позвоночника, необходимо провести клиническое обследование пациента.
Симптомы

При первичном осмотре врач обращает внимание на все проявления заболевания. При этом большое значение уделяется детализации предъявляемых жалоб. Даже боль сама по себе может сказать о многом. Следует лишь выяснить ее характерные черты. Этот симптом может иметь такие особенности:
- Вид: колющая, стреляющая, тянущая или ноющая.
- Выраженность: сильная, умеренная или слабая.
- Локализация: в области спины, надплечья, грудной клетки, межреберий, с иррадиацией в верхнюю часть живота или руки.
- Частота: периодическая или постоянная.
- Длительность: кратковременная или продолжительная.
- Зависимость от внешних факторов: усиление при наклонах, поворотах, глубоком дыхании, кашле, чихании или натуживании.
Как правило, боль в грудном отделе позвоночника появляется из-за компрессии (сжатия) корешков, отходящих от спинного мозга. Многие заболевания сопровождаются структурными изменениями и образованием разного рода препятствий для прохождения нервов: выпячивания межпозвонкового диска, костные наросты или отломки, опухоли и др. При этом появляются и другие симптомы, связанные с нарушением прохождения импульса по волокнам, входящим в состав корешка:
При пальпации можно заметить болезненность околопозвоночных точек, спазмирование мышц в области грудного отдела. Из-за нарушения иннервации некоторых внутренних органов – бронхов, сердца, диафрагмы, верхних отделов кишечника – что не редкость и при остеохондрозе, могут появляться признаки функциональных изменений:
- Ускорение пульса.
- Повышение давления.
- Кашель.
- Одышка.
- Вздутие живота.
Поэтому необходимо проводить тщательную дифференциальную диагностику патологии позвоночного столба с заболеваниями внутренних органов.
На основании клинического обследования можно поставить предварительный диагноз, который можно подтвердить с помощью дополнительных методов.
Диагностика

Чтобы иметь полную картину заболевания и точно установить его причины, необходимо задействовать специфические и высокоинформативные методы исследования. Они используются не только при патологии позвоночника и позволят провести дифференциальный диагноз с другими болезнями, имеющими схожую клиническую картину. Исходя из ситуации, пациенту рекомендуют пройти такое обследование:
- Клинический и биохимический анализ крови.
- Рентгенографию.
- Компьютерную томографию.
- Магнитно-резонансную томографию.
- Электромоиграфию.
- Электрокардиографию.
Кроме того, необходимо проконсультироваться у врачей смежных специальностей: невропатолога и травматолога. Когда приходится проводить дифференциальную диагностику остеохондроза с сердечно-сосудистой патологией, обязателен осмотр кардиолога.
Лечение
После установления окончательного диагноза приступают к лечению. Оно должно быть комплексным – включать средства этиотропного, патогенетического и симптоматического воздействия на патологический процесс.
Это означает, что прежде всего нужно сконцентрировать внимание на устранении причины болезни, а также воздействовать на механизм ее развития. А устранение симптомов проводится для улучшения общего состояния пациента. Чтобы добиться максимального эффекта, используют различные консервативные и хирургические методы.
Лечение остеохондроза, как и любой патологии позвоночного столба, проводится в соответствии с региональными и международными рекомендациями по оказанию медицинской помощи.

Хотя питанию не придают столь важное значение в лечении заболеваний позвоночника, но все же стоит рассмотреть те рекомендации, которые помогут улучшить состояние организма путем нормализации обменных процессов. Уменьшить нагрузку на скелет поможет снижение массы тела, в чем диета как раз играет исключительную роль.
Кроме того, добиться улучшения метаболизма костной и хрящевой ткани можно путем включения в рацион продуктов, богатых кальцием (молоко, творог, твердые сыры, орехи, капуста) и коллагеном (холодец, студень, желе).
Когда поражается грудной отдел позвоночника, основное внимание уделяется применению лекарственных препаратов. Они оказывают наиболее быстрый и выраженный эффект, что позволяет путем воздействия на патологический процесс улучшить качество жизни пациентов. Принимать лекарства необходимо только по назначению врача, чтобы избежать нежелательных явлений. При остеохондрозе и других болезнях позвоночника рекомендуют прием следующих препаратов:
- Противовоспалительные и обезболивающие (Мовалис, Диклоберл, Нимесил).
- Миорелаксанты (Толперил, Мидокалм).
- Витамины группы B (Мильгамма, Нейровитан).
- Улучшающие кровообращение (Трентал).
- Противоотечные (L-лизина эсцинат).
- Антиоксиданты (Мексидол).
- Сосудистые (Актовегин).
- Улучшающие нервную проводимость (Нейромидин).
В начале терапии используют инъекционные формы препаратов, а по мере стихания острых явлений переходят на таблетки. Кроме того, широко применяют лекарственные средства локального действия: мази, гели, пластыри с обезболивающим и противовоспалительным эффектом.
Дозировка и курс приема лекарственных препаратов устанавливается врачом. Самолечение недопустимо.
В комплексе с медикаментозными средствами используют физические методы воздействия на болезнь. Это позволяет достичь более выраженного терапевтического эффекта за короткое время. При остеохондрозе позвоночника рекомендуют такие процедуры:
- Электрофорез лекарственных препаратов.
- Магнитотерапия.
- Лазерное лечение.
- Волновая терапия.
- Рефлексотерапия.
- Бальнеотерапия.
Чтобы лечение было максимально эффективным, необходимо проконсультироваться у физиотерапевта. Врач подскажет оптимальные методики для каждого пациента.

Лечение любой патологии позвоночника, в том числе и остеохондроза, не обходится без гимнастических упражнений. Они помогают поддерживать прочность и упругость тканей, формировать мышечный корсет и восстановить нормальную двигательную функцию. Эффективным будет выполнение следующих упражнений:
- В положении стоя медленно привести плечи вперед, одновременно сгибая голову и касаясь подбородком грудины. После этого разогнуться назад.
- Поочередно приподнимать плечи – правое и левое, затем оба вместе.
- Выполнять вращения плечевого пояса вперед и назад.
- Проводить наклоны туловища в стороны, приподнимая при этом руки над головой, до ощущения напряжения мышц спины на противоположной стороне.
- Лежа на спине с валиком под грудным отделом, развести руки в стороны и согнуть ноги в коленях. Проводить наклоны таза в стороны, не меняя положения верхней части тела.
Все упражнения выполняются по 8–10 раз, удерживая принятое положение несколько секунд. Хорошо сочетать гимнастику с массажем спины – тогда обеспечивается расслабление мышц и улучшается их кровоснабжение.
Следует помнить, что занятия нельзя проводить в острый период заболевания. Если какие-то движения причиняют боль, их следует прекратить.
Если консервативные мероприятия не приносят ожидаемого эффекта, а при обследовании выявлены выраженные структурные изменения, следует подумать о хирургическом вмешательстве. В некоторых случаях иного выхода просто нет.
Так, операция однозначно показана при опухолевых процессах, тяжелых травмах, выраженных грыжах межпозвонковых дисков. Ее методика зависит от патологии и может варьироваться от микрохирургических техник до открытого хирургического доступа. Но в любом случае проводится удаление патологических образований и восстановление анатомической целостности тканей.
Почему возникает боль в грудном отделе позвоночника, можно узнать после комплексного обследования. А дальнейшее лечение проводится исходя из диагноза и в соответствии с рекомендациями врача.
Читайте также:




