Втягивание межреберных промежутков у детей

Обычно воспаление бронхов у детей — это следствие перенесённых инфекций: острых респираторных вирусных заболеваний, гриппозного состояния. Также провоцирующим фактором возникновения у ребёнка бронхита является переохлаждение, особенно часто возникающее в межсезонье. Главный симптом — кашель, досаждающий малышу и днём, и ночью. Несвоевременная диагностика и неправильное лечение чреваты серьёзными последствиями в виде воспаления лёгких и бронхиальной астмы.
Характеристика бронхита и основные симптомы
Бронхитом называют воспалительный процесс, который затрагивает слизистую оболочку бронхов.

Бронхит — это воспаление слизистой оболочки бронхов
В обычном состоянии бронхи у детей производят небольшое количество слизи. Она предохраняет органы дыхания от повреждений, помогает увлажнению вдыхаемого воздуха, удаляет чужеродные частицы. Однако при проникновении в дыхательные пути возбудителей инфекций или аллергенов бронхиальные клетки увеличивают выработку слизистого секрета. Застой слизи затрудняет дыхание, нарушает функционирование лёгких, служит питательной средой для чужеродных агентов.
Кроме того, отмечается общая интоксикация организма:
- повышенная температура тела;
- сниженный аппетит;
- диарея и рвота (как следствие — обезвоживание);
- потливость;
- слабость.
Ещё один важный признак — проблемы с дыханием и одышка. В особо тяжёлых случаях хрипы, иногда сопровождаемые свистом, прослушиваются и без специальных инструментов.
Симптоматика в зависимости от вида заболевания
Воспаление бронхов у малышей протекает по-разному и проявляется в зависимости от тяжести болезни, причины его возникновения и степени выраженности симптомов. В медицинской литературе выделяют три вида заболевания:
-
Острый бронхит — это стремительно возникающие воспалительные процессы в бронхиальном дереве, которые при должном лечении быстро устраняются, а функции дыхания восстанавливаются в полном объёме. Острый бронхит, в свою очередь, делится на:
-
простой — не сопровождается симптомами непроходимости респираторных путей и считается самой распространённой формой болезни у малышей до трёх лет;

Для обструктивного бронхита характерно сужение просвета бронхов
Признаки в зависимости от возбудителя болезни
Ещё одна классификация основана на факторе, который спровоцировал появление болезни. Так, в зависимости от причины развития воспаления бронхиты могут быть:
-
вирусными — возбудителями являются вирусы гриппа и парагриппа, цитомегаловирусы, аденовирусы, респираторно-синцитиальные вирусы, энтеровирусы и т. д.;

Пыльца растений — один из факторов, провоцирующих развитие аллергического бронхита у детей
Конечно, истинную причину возникновения заболевания могут показать лишь лабораторные исследования. Однако существует ряд характерных признаков, которые помогают дифференцировать разные формы бронхитов, вызванные вирусами, бактериями или аллергическими агентами.
Особенности воспаления бронхов у детей разного возраста
Большую опасность воспаление бронхов представляет для грудничка. Причиной этому являются особенности строения респираторных путей, в частности бронхов: стенки очень тонкие, диаметр просвета узкий, а хрящевая ткань ещё слабо развита.
Из-за воспаления и отёка просветы бронхов резко сужаются, вследствие чего возникает одышка, затрудняются вдох и выдох. В результате может развиться такое опасное состояние, как гипоксия — дефицит кислорода.
- Для новорождённых и грудничков больше характерен бронхиолит, сопровождающийся ринитом и одышкой. Особенно часто он возникает у недоношенных, ослабленных малышей, склонных к аллергическим реакциям. Ребёнку становится сложно дышать. При первых же признаках заболевания необходимо обращаться к педиатру.

Бронхолит чаще встречается у новорождённых и грудничков
Методы диагностики бронхита
Первичная диагностика проводится врачом на основе визуального осмотра (цианоз, втягивание межрёберных промежутков), характера откашливания и выслушивания хрипов. В некоторых случаях может быть показано проведение лабораторных и инструментальных исследований.
При воспалительных процессах в бронхах наблюдаются определённые изменения в общем анализе крови:
- Для острой формы характерны повышенные показатели СОЭ (скорость оседания эритроцитов).
- При вирусной природе болезни отмечается уменьшение количества лейкоцитов, увеличение процента лимфоцитов. Если присоединяется бактериальная инфекция, число лейкоцитов увеличивается.
- Высокий уровень эозинофилов в крови указывает на аллергическое происхождение воспаления бронхов.
- Увеличенное количество моноцитов указывает на наличие вирусной или бактериальной инфекции.
При подозрении на бронхиолит у грудничков проводят исследование газового состава крови. Признаками этого состояния является гипоксемия (пониженный уровень кислорода в крови) и гиперкапния (превышение уровня углекислого газа в анализах).
Если бронхит имеет затяжной характер, то, вероятно, к вирусной инфекции присоединились бактерии. В этом случае проводят анализ мокроты, чтобы определить тип возбудителя и подобрать оптимальный антибактериальный препарат.
Основными инструментальными способами диагностики бронхита считаются:
- аускультация — прослушивание бронхов с помощью стетоскопа. Доктор устанавливает характер дыхания (жёсткий или мягкий), выслушивает хрипы, клокочущие звуки при отделении слизистого секрета, определяет удлинённость вдохов и выдохов;
- рентгенологическое исследование, которое применяется относительно редко. Оно необходимо для исключения воспаления лёгких у ребёнка. При бронхиолите и обструктивном характере бронхита наблюдается повышенная прозрачность лёгочной ткани, расширенные межрёберные промежутки.
Дифференциальная диагностика
Не всегда удаётся точно диагностировать бронхит у детей, поскольку симптомы этого заболевания совпадают с проявлениями других инфекционных патологий.
- У младенцев бронхит иногда приходится дифференцировать от коклюша. Последний характеризуется регулярными приступами рвоты, болями в животе, тогда как при воспалении бронхов они встречаются гораздо реже. В этом случае назначают анализ мокроты.
- Обструктивный бронхит необходимо отличать от бронхиальной астмы. При воспалении бронхов кашель и одышка наблюдаются постоянно, при астме эти симптомы носят приступообразный характер. Чтобы уточнить диагноз, назначают рентген или анализ мокроты.
Чаще всего требуется дифференцировать острое воспаление бронхов от пневмонии. Для этого педиатр прослушивает малыша, уточняет особенности протекания болезни. Иногда проводится рентгенологическое обследование либо анализ крови.
| Симптомы | Бронхит | Острая пневмония |
| Температура | обычно ниже 38 °C | часто превышает 38 °C |
| Продолжительность лихорадки | менее 3 суток | приблизительно 7 дней |
| Локализация хрипов | локализованы равномерно, прослушиваются над всей поверхностью лёгких | хрипы расположены над определёнными участками (к примеру, справа под ключицей или слева под лопаткой) |
| Общее состояние | обычно удовлетворительное | резко ухудшается, отмечается выраженная интоксикация |
Доктор Комаровский о бронхите у детей — видео
Выраженность симптоматики при бронхите во многом зависит от возраста больного. Чем старше ребёнок, тем легче он переносит заболевание. Особую опасность воспаление бронхов представляет для новорождённых и грудничков. Поэтому при появлении специфических признаков необходимо как можно скорее обратиться к педиатру. Своевременная диагностика позволит избежать серьёзных осложнений.

- Основные причины и механизмы обструкции
- Проявления патологии у детей
- Методы диагностики
- Принципы лечения
- Профилактика

Симптомы бронхита - кашель, затрудненное дыхание
Основные причины и механизмы обструкции
Бронхиальная обструкция является защитной реакцией организма на инфекцию или химический раздражитель. Она должна препятствовать проникновению микроорганизмов в легочную ткань, но способна ухудшить состояние ребенка. Предрасполагающими факторами для развития такой формы бронхита являются:
- охлаждение;
- перегрев;
- загрязненный воздух;
- пассивное курение;
- снижение иммунитета;
- хронические инфекции;
- плохие бытовые условия;
- патология внутриутробного развития.
Не каждая инфекция вызывает острый бронхит с признаками обструкции. У маленьких детей его связывают с распираторно-синтициальным вирусом и парагриппом 3 типа. У школьников причиной обструктивной формы могут быть хламидийная и микоплазменная инфекция легких. Остальные типы ОРВИ сопровождаются нарушением проходимости бронхов в 20% случаев.
Грипп редко приводит к развитию обструкции бронхов. Поэтому после него чаще, чем при других инфекциях дыхательных путей, развивается пневмония.
Заражение происходит воздушно-капельным путем. Через носоглотку вирус проникает в кровь и разносится гематогенно в нижние дыхательные пути. Частично он проникает непосредственно через бронхиальное дерево. РС-вирус и парагрипп вызывают сосочковое разрастание эпителия, что снижает проходимость бронхов. Повреждение клеток приводит к нарушению эвакуации слизи, нарушению трофики и нервной регуляции в бронхах. Активируется симпатическая нервная система и запускается синтез медиаторов воспаления. Это становится причиной:
- более сильного отека бронхов;
- спазма бронхиальных мышц;
- усиления выработки слизи.
Так у детей развивается обструктивный бронхит с характерными клиническими проявлениями.
Проявления патологии у детей
Симптомы появляются после короткого инкубационного периода. Он может длиться от нескольких часов после контакта с больным человеком до 2 суток. У детей до года признаки непроходимости дыхательных путей появляются на 2-3 сутки после начала ОРВИ. Небольшая обструкция может не приводить к появлению дополнительных симптомов, если ребенок сохраняет активность.
До формирования обструкции проявляется клиника респираторного синдрома:
- насморк;
- кашель;
- покраснение зева;
- конъюнктивит.
Выраженность и сочетание симптомов зависит от инфекционного фактора. При аденовирусной инфекции первым признаком становится высокая температура, слезотечение и насморк, кашель присоединяется через сутки-двое.
Обструктивный бронхит у детей развивается в течение 2-3 дней
Обструктивный бронхит у детей развивается постепенно в течение нескольких суток при выраженных признаках инфекционного процесса. Этим он отличается от бронхиальной астмы. Ее приступ возникает на фоне относительного благополучия и отсутствия высокой температуры. Основными проявлениями нарушения проходимости бронхов являются:
- приступообразный кашель;
- появление одышки, ребенку трудно дается выдох;
- учащенное дыхание;
- удлинение выдоха;
- шумное дыхание;
- в тяжелых случаях на расстоянии слышны хрипы.
Ребенок становится вялым, раздражительным. Но выраженность признаков зависит от тяжести состояния. У детей без предшествующих патологий дыхательных путей обструктивный синдром проявляется в легкой или среднетяжелой форме. При наличии бронхиальной астмы, пассивном курении, бронхо-легочной дисплазии или перенесенных пневмониях обструкция развивается в тяжелой форме.
Степень тяжести оценивается по специальной таблице, в которой учитываются следующие показатели:
- частота дыхания в соответствии с возрастной нормой;
- свистящие хрипы – появляются на выдохе, вдохе или слышны на расстоянии;
- выраженность эмфиземы легких – вздутия грудной клетки;
- участие вспомогательных мышц в дыхании.
Признаком тяжелого состояния, которое требует экстренных мер, являются следующие симптомы:
- дыхание до 70 раз в минуту;
- возбужденное, беспокойное поведение ребенка;
- втяжение межреберных промежутков и яремной ямки, расположенной на шее над грудиной;
- парадоксальное движение грудной клетки;
- западение мечевидного отростка грудины;
- посинение носогубного треугольника, языка.
Сколько дней длится болезнь, зависит от индивидуальных особенностей. Но в большинстве случаев прогноз благоприятный, выздоровление происходит через 10-14 дней. В некоторых случаях она может приобретать затяжной или рецидивирующий характер.
Методы диагностики
Диагностика основывается на клинических проявлениях патологии. Общий осмотр позволяет оценить состояние ребенка. Может наблюдаться небольшая бледность кожных покровов, а при тяжелых формах – цианоз губ, участка кожи под носом.
При ауксультации легких врач слышит жесткое дыхание без локальных изменений, отмечает экспираторную одышку. Сухие хрипы слышны на выдохе, иногда появляются разнокалиберные влажные хрипы, рассеянные по легким. Частый признак – изменение слышимых хрипов после откашливания.
Для дифференцирования диагноза от пневмонии и других патологий дыхательной системы выполняют рентгенографию легких. На снимках отмечаются признаки эмфиземы и инфильтрация корней легких.
Лабораторная диагностика необходима для оценки общего состояния. В общем анализе крови происходят следующие изменения:
- ускорение СОЭ до 15-19 мм/ч;
- повышение уровня лейкоцитов;
- воспалительные изменения в лейкоцитарной формуле.
При вирусной инфекции характерен лимфоцитоз и моноцитоз, а изменения в общей картине крови сначала незначительно увеличиваются лейкоциты, а затем возникает их спад – лейкопения. Для присоединения бактериальной флоры характерно увеличение количества нейтрофилов в формуле крови и нормальной количество лимфоцитов.
Другие методы диагностики не обязательны. Их используют при развитии осложнений, присоединении болезней других внутренних органов.
Если обструктивная форма бронхита повторяется больше 2-3 раз за 12 месяцев, при этом проявления регистрируются в течение 24 месяцев, такое заболевание считают рецидивирующим. Его диагностическими критериями являются:
- невыраженная дыхательная недостаточность;
- непродолжительная лихорадка или ее отсутствие;
- мокрота слизистая, но редко после присоединения бактериальной инфекции становится слизисто-гнойной.
Детям после 5 лет больше вероятность перехода патологии в астму. Особенно у детей с наследственной предрасположенностью, атопическим дерматитом или аллергией. Поэтому диагноз рецидивирующего обструктивного бронхита не ставят.
Принципы лечения
Клинические рекомендации при обструкции легких содержат одинаковые принципы терапии для бронхита и астмы. Немедикаментозное лечение включает обильное питье. В сутки ребенку нужно не менее 1,5 л жидкости. Для маленьких детей рассчитывается по массе тела – 100 мл/кг. Облегчает состояние массаж грудной клетки, который помогает эффективно откашливаться. Электрофизиотрепия по данным исследований не показала хороших результатов в острую фазу болезни, поэтому ее рекомендуют в период восстановления. При тяжелой форме обструкции применяют ингаляции увлажненным кислородом.
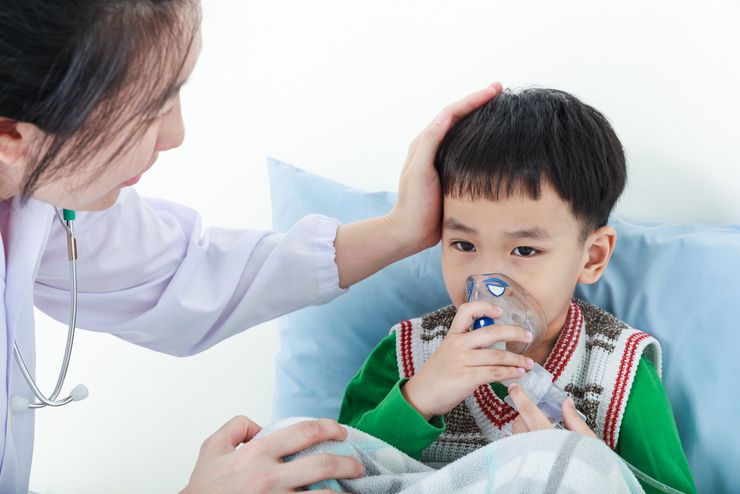
Лечение включает ингаляции лекарственных препаратов
Для снижения температуры применяют ибупрофен, парацетамол. В качестве противовоспалительного средства рекомендуют фенсперид. Если лихорадка продолжается более 3 дней, назначаются антибиотики. С первых суток болезни антибактериальные препараты необходимы в следующих случаях:
- дети грудного возраста;
- признаки бронхиолита или пневмонии;
- выраженные признаки интоксикации.
При легкой степени обструкции для лечения необходимы бронхолитики беродуал, сальбутамол. Их назначают 3-4 раза в сутки. Дополняют их действие эуфилином, кленбутеролом. При средней тяжести состояния ингаляцию бронхолитиков делают 3 раза в час. Если нет эффекта, усиливают схему преднизолоном. При тяжелой степени необходимо капельное введение эуфилина, глюкококртикоиды.
В схему лечения включают муколитики. Амброксол используют при легких формах патологии. В остальных случаях необходим ацетилцистеин, который принимают под контролем врача. При нарушении дозировки может возникнуть пародоксальное сгущение мокроты и ухудшение состояния.
Профилактика
У детей, перенесших обструктивный синдром, при последующих рецидивирующих ОРВИ он может формироваться уже в первые сутки болезни. Поэтому необходимо устранить факторы, которые могут стать причиной обструкции.
Комната, где большую часть времени находится ребенок, должна часто проветриваться, чтобы снизить уровень запыленности. Уменьшить сухость воздуха можно при помощи специальных увлажнителей или развешенных на приборах отопления влажных полотенец.

Важно часто проветривать комнату ребенка, который часто болеет
Запрещено курить рядом с ребенком, а также находиться с ним в местах для курения. Детям, склонным к аллергии, необходимо вести пищевой дневник и исключать из рациона аллергенные продукты.
Бронхит провоцируется множеством внешних факторов, на которые можно повлиять и уменьшить риск повторения заболевания. При появлении первых признаков респираторной инфекции нужно перевести ребенка на домашний режим, много поить и применять симптоматическое лечение. Но бронхит самостоятельно лечить нельзя, чтобы избежать утяжеления состояния.
Воспалительной инфильтрацией (воспалением) или пневмонией принято называть развивающийся в легких процесс, сопровождающийся выпотом жидкости в микроскопические воздушные мешочки – альвеолы, составляющие легочную ткань и отвечающие за газообмен. Если она не первична, то пневмонию часто рассматривают как следствие перенесенного ОРЗ и гриппа. От этого заболевания не застрахованы даже новорожденные, не говоря о детях дошкольного возраста.
Признаки пневмонии у ребенка могут отличаться в зависимости от формы ее протекания: общая картина либо типична, как и симптомы, либо атипична и сопряжена с проявлением ряда недомоганий. Заболевание характеризуется общим недомоганием, гипертермией (повышением температуры), сбивающимся дыханием, специфическим кашлем, межреберным втяжением кожи, цианозом (посинением) носогубного треугольника, изменениями показателей в составе крови согласно результатам анализа.

Ухудшение общего состояния ребенка
У детей, заболевших пневмонией, кардинально меняется поведение. Они начинают проявлять беспокойство, капризничают, плачут чаще обычного, становятся вялыми, физически слабыми, их активность снижается вплоть до обездвиженности, плохо едят, могут вообще отказываться от приема пищи из-за интоксикации (диареи и/или рвоты). Отмечается нарушение сна: ребенок непродолжительно и неспокойно спит, а просыпаясь - начинает плакать. Тяжелее всего болезнь переносят младенцы. Помимо перечисленных, первые признаки пневмонии у грудничка – это отказ от груди, частые срыгивания, переходящие во рвоту, жидкий стул, насморк и постоянные приступы кашля. Картина осложняется, если ребенок недоношен, страдает анемией или рахитом.
Гипертермия тела
Симптомом пневмонии считается температура более 38°С, удерживающаяся 3-5 дней, трудно сбиваемая препаратами для понижения жара, с ознобом и потливостью. У грудничков из-за незрелой иммунной системы и слабой терморегуляции подобных скачков может и не быть, температура часто держится в пределах нормы или не превышает 37,5°С, однако состояние может стать тяжелым даже при таких условиях.

Дыхательная недостаточность

Характерный кашель
У ребенка першит горло, появляется покашливание. Постепенно оно переходит в кашель, который во время плача или при кормлении еще больше усиливается. У него особый характер: сначала он сухой, навязчивый, особо мучительный по ночам и после пробуждения, не проходит даже на 7-10 день, как при простуде. Далее кашель смягчается, но становится почти постоянным, глубоким и влажным, с примесью мокроты. У детей постарше она имеет зеленоватый или ржавый оттенок, у грудных детей мокрота светлая и они обычно ее заглатывают. Контактировать с кашляющим больным не опасно, поскольку пневмония заразна лишь в некоторых, довольно редких случаях: если вызвана граммотрицательными бациллами, пневмохламидиозами, анаэробами, стафилококками и прочими сложными вирусами, а также отличается гноеродной флорой, устойчивой к лечению.
Межреберное и надключичное втяжение кожи
На фоне уже имеющихся симптомов этот фактически является стопроцентным признаком воспаления легких у детей. При пневмонии дыхание сильно затруднено, а чтобы его облегчить, заболевший малыш старается задействовать все грудные мышцы. Раздев ребенка, нужно проверить, происходит ли изменение рельефа его кожи в области ребер и ключицы при дыхании. Если на вдохе кожный покров втягивается (проваливается) в промежутки между ребрами с одной или обеих сторон грудной клетки либо ее надключичных частей (надгрудинной ямки), то прогрессирует пневмония. При надавливании ребенок может ощущать боль в животе – это воспаление в нижних отделах легких. Когда развивается прикорневая пневмония (корень легких), ее особенно сложно диагностировать, поскольку ребенок дает неоднозначные жалобы о характере и дислокации боли.

Цианоз носогубного треугольника
Изменения показателей в составе крови и рентген
- нейтрофилез (увеличение количества нейтрофилов при бактериальной этиологии);
- умеренный лейкоцитоз (число белых кровяных телец возрастает до 9-15*109/л);
- ускорение СОЭ (скорости оседания эритроцитов).

- это усилившийся легочный рисунок и прозрачность полей легких (результат эмфиземы);
- расширившиеся корни;
- наличие теней от очагов воспаления (форма неправильная, размер от 0,5 до 2,5 см).
Часто легкие воспаляются под воздействием хламидий или микоплазмы, когда заболевание начинается как обычная простуда, но с тем отличием, что в нормальные сроки оно не проходит. При этом у ребенка возможны сильные боли в области сердца и грудной клетки с обеих сторон, в частности, если развивается двухсторонняя пневмония или воспаление уже затронуло плевру. Когда пневмония атипична, ее признаки схожи с симптомами ряда других легочных заболеваний (бронхит, трахеит, туберкулез). При верном и своевременном диагнозе лечение занимает 2-3 недели.
Как вовремя обнаружить пневмонию - Доктор Комаровский - видео

Ритм и тип дыхания у ребенка, детей, расстройства, одышка
Оценка состояния дыхания начинается с определения его частоты и ритма с учетом возраста ребенка. Частоту дыхания лучше подсчитывать у спящего ребенка, хотя это далеко не всегда возможно. В состоянии бодрствования частота дыхания обычно выше, поэтому важно знать диапазон нормы.
Ритм дыхания у здорового ребенка не бывает регулярным, дыхание варьирует как по частоте, так и по глубине. Периодически ребенок производит глубокий вдох, что иногда беспокоит родителей.
Принято различать следующие типы характера дыхания.
К расстройствам ритма дыхания относятся патологические типы дыхания.
Дыхание Чейна-Стокса — дыхательные циклы постепенно нарастают, а по достижении максимальной для данного периода глубины дыхания происходит постепенное снижение ее до минимальной глубины и переход в паузу, в период паузы больной может терять сознание. Наблюдается при нарушениях кровообращения, кровоизлияниях в мозг, менингитах, опухолях головного мозга, тяжелых интоксикациях, вызванных химическими отравлениями, и др.
Дыхание Биота — чередование равномерных дыхательных движений и продолжительных пауз, строгая закономерность числа дыханий и продолжительность пауз отсутствуют. Наблюдается при опухолях мозга, менингитах, менингоэнцефалитах, диабетической коме.
Диссоциированное дыхание Грокко — нарушение координационной функции нервно-регуляторного аппарата, обеспечивающего гармоническую и последовательную работу отдельных групп дыхательной мускулатуры. Этот тип дыхания наблюдается при тяжелых состояниях: нарушениях мозгового кровообращения, абсцессах мозга, базальном менингите, реже — при диабетической коме, уремии.
Дыхание Куссмауля характеризуется медленными или быстрыми глубокими дыхательными движениями с вовлечением вспомогательной дыхательной мускулатуры. Основным патологическим процессом, вызывающим этот тип дыхания, является ацидоз: диабетическая кома, ацетонемическая рвота, метаболический ацидоз любого происхождения.
Различаются также грудной и брюшной типы дыхания в зависимости от того, преобладает при спокойном дыхании подвижность грудной клетки (грудной тип) или передней брюшной стенки (брюшной тип). При брюшном типе дыхания в фазу вдоха опускающейся диафрагмой внутренние органы отдавливаются книзу, происходит выбухание передней брюшной стенки. Брюшное дыхание преобладает у детей раннего грудного возраста. У детей старше 2 лет преобладает грудной тип дыхания, что связано с переходом ребенка в вертикальное положение, изменяющим направление ребер.
Патологически выраженное преобладание брюшного типа дыхания может указывать на следующие состояния: недостаточность межреберных мышц при полиомиелите, полирадикулите (синдром Гийена-Барре), параличе Ландри, постдифтерийном параличе, при наследственной амиотрофии (болезнь Верднига-Гоффманна) и синдроме высокого поперечного поражения спинного мозга; болевой паралич грудных и межреберных мышц (например при переломе ребер).
При выпадении функции диафрагмы дыхание обеспечивается только интенсивными движениями грудной стенки. Соответственно при вдохе внутрибрюшные органы уже не отдавливаются книзу и не происходит выбухание передней брюшной стенки. Вместо этого брюшная стенка при вдохе втягивается, это наблюдается при поражении шейного отдела спинного мозга, шейных позвонков и нервных сплетений на шее, патологических процессах, воздействующих на диафрагмальный нерв на его пути от 4-го шейного сегмента до диафрагмы (медиастинит, опухоли средостения, последствия операций на среднем участке шеи и в грудной полости).
Существование причинной связи между симптомами диспноэ и определенными патофизиологическими состояниями до сих пор служит предметом дискуссий. Все установленные в настоящее время зависимости между гипоксемией, гиперкапнией, ишемией усиленно функционирующих дыхательных мышц и субъективным ощущением повышенной дыхательной работы, а также бронхиальным сопротивлением и направлением работы дыхательных мышц могут быть применены для объяснения лишь некоторых, но далеко не всех состояний диспноэ.
Затрудненное дыхание субъективно воспринимается как неприятное ощущение; у здоровых детей подобное ощущение возникает при дыхании через узкую трубку, что имитирует обструкцию бронхов.
Субъективные ощущения, возникающие при асфиксии, можно воспроизвести, произвольно задерживая дыхание. Подробные жалобы, естественно, можно услышать лишь от детей школьного возраста, однако и у младших детей диспноэ сопровождается неприятными ощущениями, о чем можно судить по поведению ребенка: беспокойство, растерянность, страх, поиск удобного положения позволяют без труда определить дискомфорт.
Объективная оценка степени диспноэ основана на ряде внешних симптомов. Напряжение крыльев носа при дыхании связано с участием вспомогательных мышц на вдохе, оно предотвращает сужение входа в нос вследствие всасывающего действия (падения давления) струи вдыхаемого воздуха. Напряжение крыльев носа — очень характерный симптом, который появляется даже при небольшом диспноэ. Втяжение межреберий, яремной ямки, подключичных областей представляет собой проявления диспноэ, отражающие затруднение в разных фазах дыхания.
При вдохе с усилением вследствие сужения дыхательных путей на любом уровне внутригрудное давление падает намного ниже атмосферного, что проявляется втяжением межреберных промежутков, яремной ямки, надключичных областей.
При затруднении выдоха, напротив, внутригрудное давление превышает атмосферное, поэтому межреберные промежутки уплощаются или даже могут несколько выбухать при выраженной обструкции. Более заметны, однако, втяжение подреберий, связанное с усиленным сокращением мышц живота, а также уплощение нижних межреберных промежутков вследствие сокращения внутренних межреберных мышц при усиленном выдохе. Дифференцировка инспираторных (вдох) и экспираторных (выдох) втяжений чрезвычайно важна для оценки места и степени обструктивных изменений. Обструкция верхних дыхательных путей (например, круп) проявляется прежде всего инспираторным затруднением дыхания, тогда как процессы в мелких бронхах (астма, бронхит) приводят к затруднению выдоха и вдоха.
Формы одышки у детей, ребенка: инспираторная, экспираторная и смешанная
Выделяются следующие формы одышки: инспираторная, экспираторная и смешанная.
При экспираторной одышке грудная клетка приподнята кверху и почти не участвует в акте дыхания. Выдох совершается медленно, иногда со свистом. Наблюдается при бронхиальной астме.
Смешанная одышка (экспираторно-инспираторная) свойственна бронхиолиту и пневмонии. В это определение включены все виды вентиляционных отклонений от нормы, все степени дыхательной недостаточности и другие дыхательные нарушения.
Свистящее дыхание — своеобразный феномен, возникающий при затруднении выдоха. Механизм его развития связан с вибрацией просвета крупных бронхов вследствие чрезмерного падения внутрибронхиального давления при высокой скорости струи воздуха. Громкое свистящее дыхание чаще слышно при обструктивных процессах, в значительной мере обусловленных бронхоспазмом.
Дыхание со стоном бывает у детей с тяжелой массивной пневмонией; оно возникает в связи с затруднением вдоха вследствие снижения растяжимости легкого и болевых ощущений, вызванных сопутствующим плевритом.
Читайте также:


