Старые переломы ребер на рентгене
библиографическое описание:
Рентгенологическая диагностика давности переломов ребер — 2011.
код для вставки на форум:
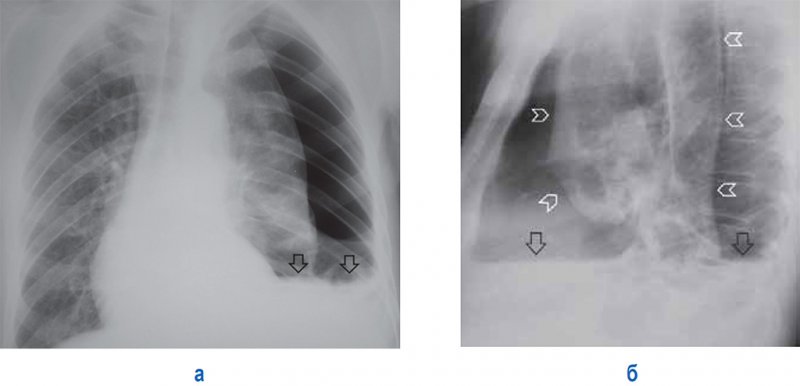
Стадии развития мозоли
- соединительнотканная;
- остеоидная;
- костная.
В место перелома пролиферирует соединительная ткань (в течение 7-10 дней). Образуется гематома (форменные элементы крови, плазма, фибрин и мигрирующие сюда с первых часов травмы фибробласты). Источником грануляционной ткани является периост, и, в меньшей степени, эндост.
Рентгенологически соединительнотканная мозоль не определяется.[1][2]
На начальных стадиях рентгенологически остеоидная мозоль не определяется. Первые нежные облаковидные очаги обызвествления появляются на рентгенограмме в среднем не раньше 3-4 недель (на 16-22-й день) после перелома. Одновременно, или несколькими днями раньше, концы отломков несколько притупляются, контуры корковых отломков в области мозоли становятся неровными и смазанными. [1][2]
Остеоидная ткань переходит в костную за счет обогащения апатитами.
В начальной фазе своего формирования костная мозоль имеет рыхлое строение, велика.
В фазе обратного развития начальная костная мозоль перестраивается, уменьшается в размерах, приобретает нормальную (или близкую к ней) архитектонику.[1][2]
Срок выраженного клинического сращения переломов ребер 3 нед. Они достаточно условны, так как костная репарация зависит от ряда условий. Процесс перестройки костной структуры продолжается около года. Линия перелома исчезает в периоде между 4-м и 8-м месяцами.[2]
По данным С.Я.Фрейдлина [4], основанным на исследовании 128936 человек, средняя длительность нетрудоспособности при переломах ребер составляет 23.9 суток (21.6 сут. — у межчин, 32.4 сут. — у женщин).
«. Первые признаки мозоли появляются на снимке лишь при ее обызвествлении. Время появления костной мозоли колеблется в очень широких пределах и зависит от ряда условий: возраста, места перелома в различных костях и в различных частях одной и той же кости, от вида и степени смещения отломков, от степени отслоения надкостницы, от объема вовлечения в процесс окружающих мышц, от способа лечения/ от осложнения течения регенеративного процесса, например, инфекцией или каким-нибудь общим заболеванием и т. д. Наиболее сильна восстановительная деятельность надкостницы в длинных трубчатых костях на местах прикрепления мышц и сухожилий, т. е. соответственно буграм, отросткам, шероховатостям. Здесь надкостница особенно толста, богата сосудами и нервами, функционально активна. По этой же причине наиболее неблагоприятно заживление переломов на границе средней и дистальной третей голени и предплечья.
У взрослых первые очаги обызвествления появляются на рентгенограмме в среднем не раньше 3-4 недель (на 16-22-й день) после перелома. Одновременно с этим или на несколько дней раньше концы отломков несколько притупляются и контуры коркового слоя отломков становятся в области мозоли несколько неровными и смазанными. В дальнейшем боковые поверхности, концы и углы костей в районе перелома еще больше сглаживаются; тень мозоли становится более интенсивной и принимает зернистый характер. Затем, при полном обызвествлений ее, костная мозоль приобретает характер гомогенной тени. Это полное обызвествление, так называемая костная консолидация, наступает на 3-4-6-8-м месяце перелома, т. е. колеблется в очень широких пределах.
В течение первого года костная мозоль продолжает моделироваться; по структуре она еще не имеет слоистого строения; ясная продольная исчерченность появляется только через 1/2-2 года.
«При свежем переломе на тщательно выполненных рентгенограммах на краях изображения костных отломков нередко удается различить выступающие зубчики. На 10-20-й день у взрослых и на 6—10-й день у детей вследствие остеокластического рассасывания костных концов эти зубчики сглаживаются и перестают различаться на снимках. При этом образуется зона рассасывания, в результате чего линия перелома, которая до сего времени могла быть недостаточно хорошо видна, а порой даже и совершенно не различима, начинает четко определяться. На 3—4-й неделе в поврежденной кости появляются признаки пятнистого или равномерного остеопороза.
Пятнистый остеопороз рентгенологически характеризуется расположенными на фоне неизмененного или несколько более светлого рисунка кости светлыми участками округлой, овальной или многоугольной формы с нечеткими контурами. Кортикальный слой при данном виде остеопороза обычно неизменен, и лишь иногда его внутренние слои представляются несколько разрыхленными. При равномерном или диффузном остеопорозе кость на снимке приобретает прозрачный, гомогенный, как бы стеклянный вид. Кортикальный ее слой истончен, но на прозрачном фоне кости его тень выступает более подчеркнуто.
Установление давности повреждения кости / Саенко А.В., Осипенкова Т.К., Пиголкин Ю.П. // Матер. IV Всеросс. съезда судебных медиков: тезисы докладов. — Владимир, 1996. — №1. — С. 102-103.
Диагностика давности закрытой травмы грудной клетки с переломами ребер / Меркулова В.Г., Толпежников В.Ф., Волксоне В.Я. // Матер. II Всеросс. съезда судебных медиков : тезисы докладов. — Иркутск-М., 1987. — №. — С. 97-99.
Особенности повреждения надкостницы от действия механических повреждающих факторов / Ширяева Ю.Н., Журихина С.И., Макаров И.Ю. // Избранные вопросы судебно-медицинской экспертизы. — Хабаровск, 2019. — №18. — С. 210-213.
Пневмоторакс В данной статье не рассматриваются вопросы диагностики колото-резанных и огнестрельных ранений грудной клетки, а также инородных тел – они рассмотрены в отдельных статьях.
Изучение рентгенограммы органов грудной клетки на предмет травматических изменений подразумевает обязательный анализ всех структур, в том числе костей и мягких тканей.
Травмы грудной клетки часто сопровождаются переломами ребер. Как правило повреждаются IV-IX ребра, переломы II-III ребер больше характерны для тяжелых травм, поскольку верхние ребра защищены слоем скелетной мускулатуры. В типичных случаях, при выраженном смещении отломков костей, диагностика переломов ребер не вызывает затруднений. Сложности диагностики возникают в случае незначительного смещения отломков кости, когда линия перелома практически не визуализируется, а сам перелом определяется только по незначительной ступенеобразной деформации кортикального слоя ребра (рисунок 1).
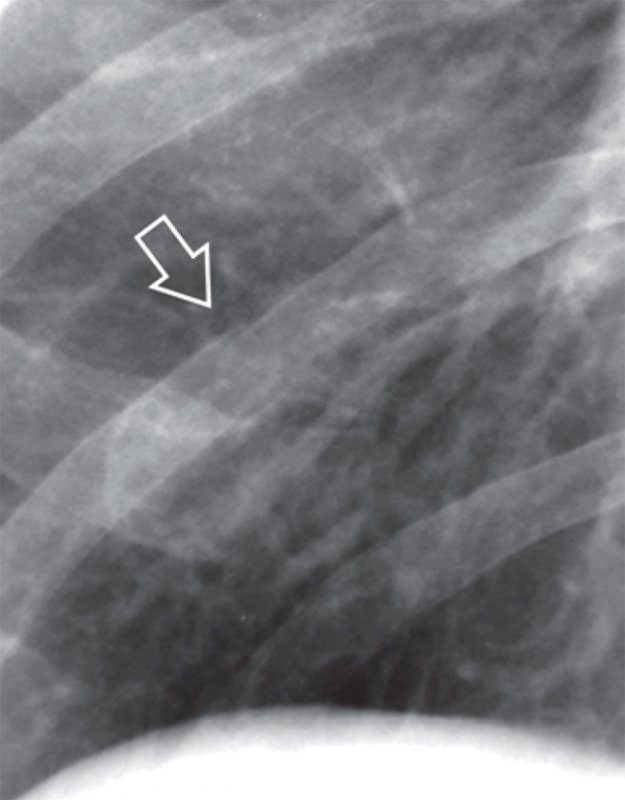
Перелом ребра
Рисунок 1. Перелом ребра: фрагмент рентгенограммы, выполненной в прямой проекции (правая половина грудной клетки). определяется перелом заднего отрезка ребра без смещения (см стрелка). Линия перелома плохо визуализируется, отмечается уступообразная деформация кортикального слоя ребра
Экстраплевральная (внеплевральная) гематома, которая может возникать на уровне перелома ребра, локализуется снаружи париетальной плевры (вне плевральной полости). На рентгенограмме она визуализируется на фоне наружного отдела легочного воля на границе с ребрами и характеризуется тенью полуовальной формы, основание тени обращено латерально.
Отметим, что в случае перелома ребер важен не только сам факт перелома, а то, что отломок кости может нанести повреждение легкому и привести к развитию пневмоторакса. При травмах грудной клетки нужно всегда искать признаки пневмоторакса! Кроме этого, другие костные структуры (видимые отделы лопаток и плечевых костей, ключицы) также необходимо изучать на предмет наличия травматических изменений (рисунок 2), а на рентгенограмме в боковой проекции – грудину (переломы грудины часто локализуются немного ниже сочленения рукоятки и тела грудины) и позвонки.
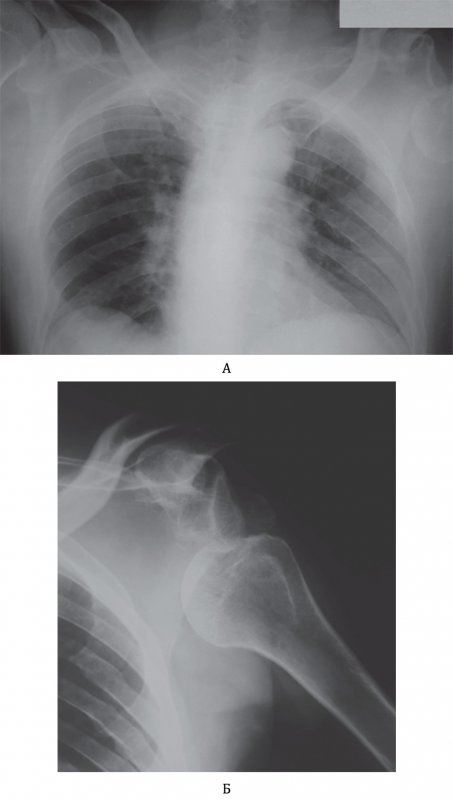
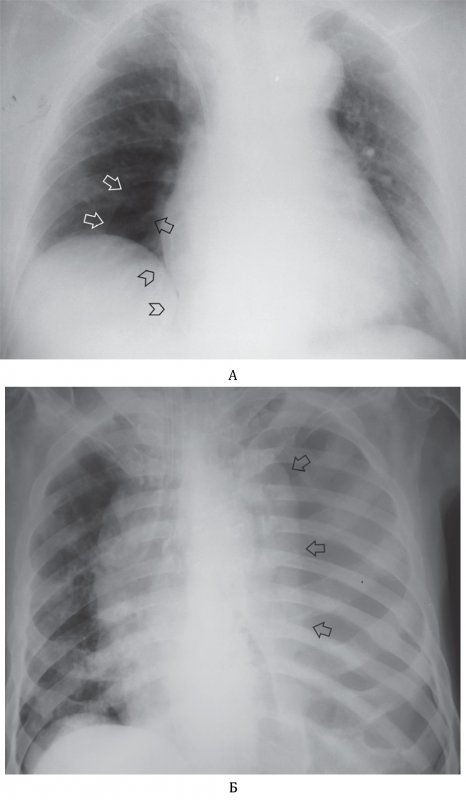
Вывих плечевой кости
Рисунок 2. Вывих плечевой кости. А – Рентгенограмма органов грудной клетки пациента после приступа эпилепсии. Головка левой плечевой кости находится вне суставной впадины лопатки. Б – Рентгенограмма левого плечевого сустава, выполненная у этого же больного: на снимке определяется вывих плечевой кости
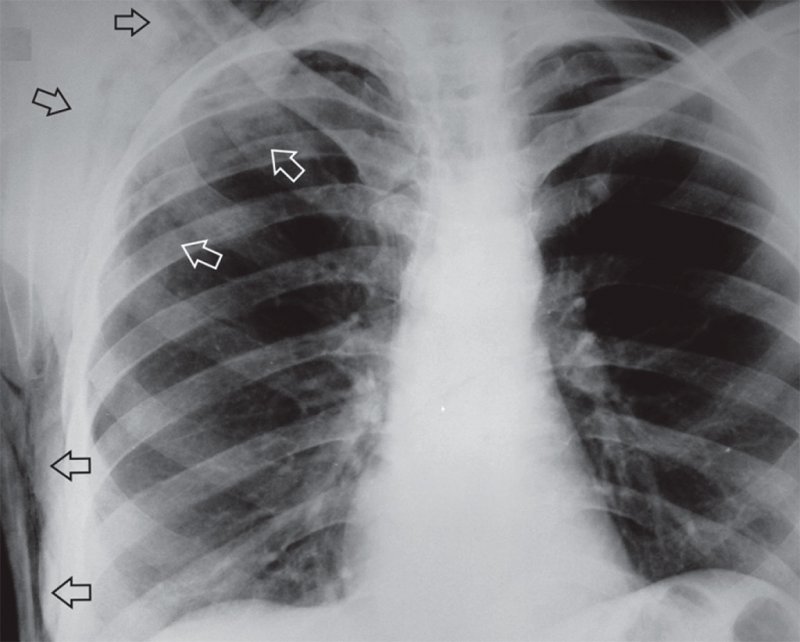
Подкожная эмфизема
Рисунок 3. Подкожная эмфизема правой половины грудной клетки после тупой травмы грудной клетки (см стрелки)
В ряде случаев межмышечная и подкожная эмфизема сопровождает разрывы легкого, которые не проявляются на рентгенограмме пневмотораксом. Это может быть обусловлено тем, что в месте разрыва легкого плевральные листки спаяны (из-за перенесенного воспаления), в результате чего воздух не проникает в плевральную полость, а поступает в мягкие ткани.
При травматическом разрыве легкого воздух может поступать в средостение по перибронховаскулярным клетчаточным пространствам (вызывает развитие пневмомедиастинума), а потом в мягкие ткани грудной клетки с дальнейшим развитием межмышечной и подкожной эмфиземы.
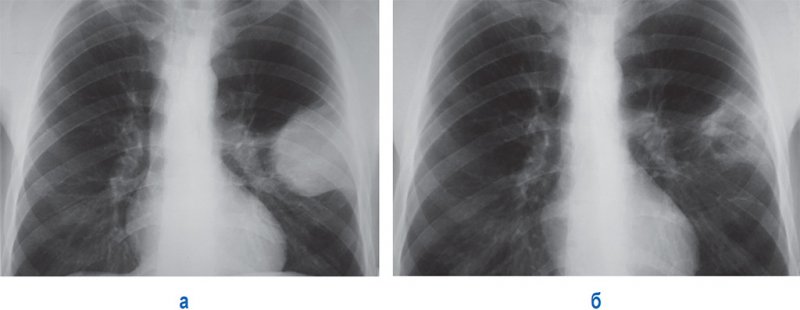
Ушиб легкого
Рисунок 4. А – ушиб левого легкого. Б – рентгенограмма того же пациента, выполненная через 7 дней: отмечается значительное уменьшение площади инфильтративных изменений, в области ушиба определяется полость округлой формы
Значительные травмы могут сопровождаться множественными ушибами легкого или занимать целую долю или даже большую часть легкого (междолевая плевра не препятствует распространению ушиба).
Дифференциальная диагностика ушиба легкого с пневмонией полагается на тот факт, что изменения в легких при ушибе проявляются непосредственно после травмы (или через несколько часов: как правило, на протяжение первых 3-4 часов и не позднее 24 часов). Постравматическая пневмония обычно присоединяется на 2-3 сутки, кроме этого, такая пневмония, как правило, развивается в центральных и нижнезадних отделах легких. Также при дифференциации ушиба легкого и пневмонии нужно учитывать клинико-лабораторные показатели.
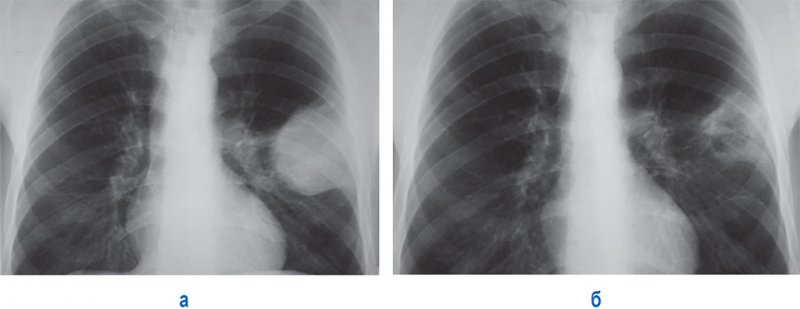
Дисковидные ателектазы, перелом ребер
Рисунок 5. Дисковидные ателектазы в левом легком, переломы ребер слева. А – рентгенограмма в прямой проекции; Б – рентгенограмма в левой боковой проекции. Над диафрагмой слева определяются дисковидные ателектазы – полосовидные тени (см стрелки)
Пневмоторакс
Пневмоторакс образуется в результате скопления воздуха в плевральной полости. Часто пневмоторакс возникает при появлении патологического сообщения плевральной полости с воздухоносными отделами легкого, обусловленного нарушением целостности висцеральной плевры. Пневмоторакс может возникать, например, при закрытой травме грудной клетки, если при переломе ребер отломки кости повреждают висцеральную плевру и ткань легкого. Отметим, что разрывы легкого с повреждением висцеральной плевры могут происходить даже при травмах без повреждения ребер. Повреждения париетальной плевры происходят в случае открытых проникающих ранениях грудной клетки (при этом воздух из окружающей среды может поступать в плевральную полость – открытый пневмоторакс).
К основным клиническим признакам пневмоторакса относятся: одышка, боль в области грудной клетки. Нужно отметить, что течение пневмоторакса может быть малосимптомным, даже при полном спадении легкого. При проведении аускультации на стороне пневмоторакса отмечается либо значительное ослабление дыхания, либо отсутствие дыхательных шумов.
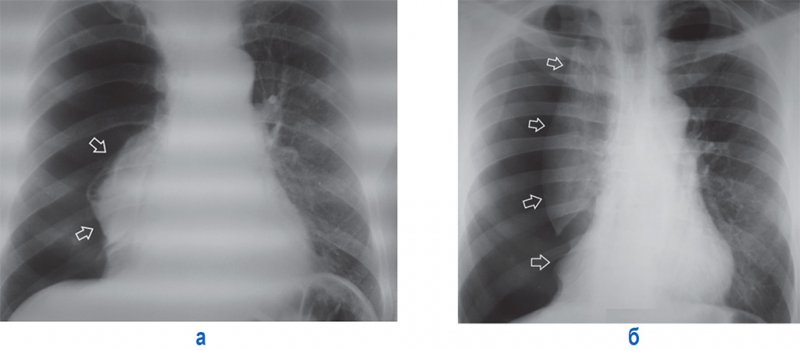
Тотальный пневмоторакс
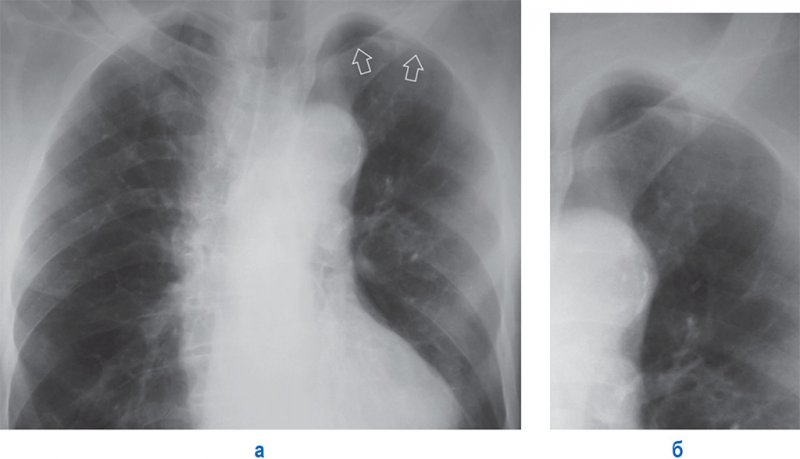
Апикальный пневмоторакс
Рисунок 7. Апикальный пневмоторакс слева. А – рентгенограмма в прямой проекции: в области верхушки слева определяется дугообразная линейная тень, обусловленная висцеральной тенью (см стрелки). Б – увеличенный фрагмент рентгенограммы А (верхушка левого легкого)
Если во время выполнения рентгенографии пациент находился в вертикальном положении, признаки пневмоторакса на рентгенограмме нужно искать в первую очередь в верхних и наружных отделах грудной клетки, особенно в области верхушек, поскольку в плевральной полости воздух поднимается вверх (в отличие от жидкости). Поджатое легкое, как правило, выглядит менее прозрачным, чем здоровое легкое, что обусловлено уменьшением его объема и сгущением легочного рисунка. Если в плевральной полости небольшое количество воздуха, на пораженной стороне прозрачность легкого может почти не отличаться от прозрачности легкого на здоровой стороне.
В зависимости от объема воздуха в плевральной полости и степени спадения легкого пневмоторакс может быть частичный и тотальный. Частичный пневмоторакс характеризуется уменьшением объема и частичным коллабированием легкого слоем воздуха в плевральной полости (рисунок 8).
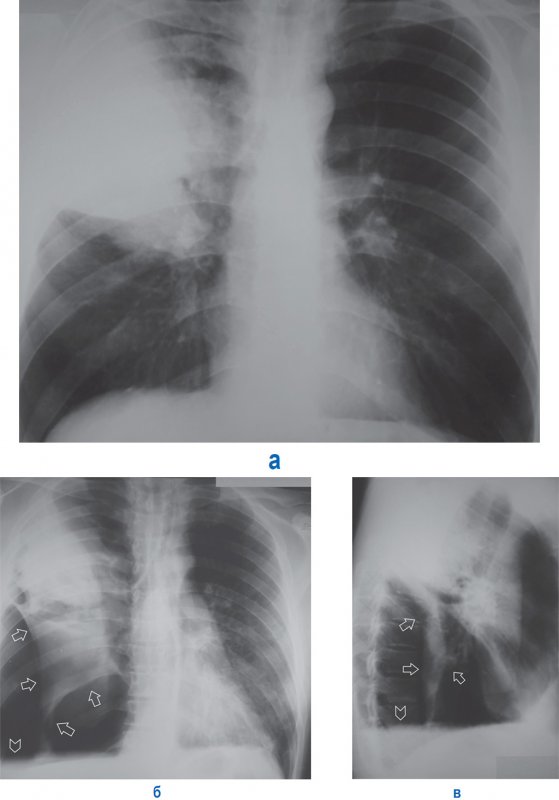
Частичный пневмоторакс
Рисунок 8. Частичный пневмоторакс справа. А – рентгенограмма в прямой проекции: в верхней доле справа отмечается инфильтрация. Б, В – рентгенограммы в прямой и боковой проекциях, выполненные у того же пациента через 5 дней: правое легкое частично коллабировано воздухом в плевральной полости (см стрелки); справа в плевральной полости также определяется выпот, верхняя граница которого образует горизонтальный уровень (см указатель) – картина гидропневмоторакса. Существует большая вероятность того, что у данного пациента развилась инфекционная деструкция верхней доли правого легкого, осложненная спонтанным пневмотораксом и эмпиемой плевры
При описании частичного пневмоторакса необходимо указывать локализацию (паракостально, апикально) и толщину слоя воздуха в плевральной полости, а также его протяженность, ориентируясь на передние отрезки ребер. В случае, когда возникают сомнения на предмет наличия пневмоторакса, пациенту следует провести повторную рентгенограмму на выдохе (в этом случае уменьшается объем легкого на стороне поражения, легкое становится менее прозрачным и легче определить наличие воздуха в плевральной полости.
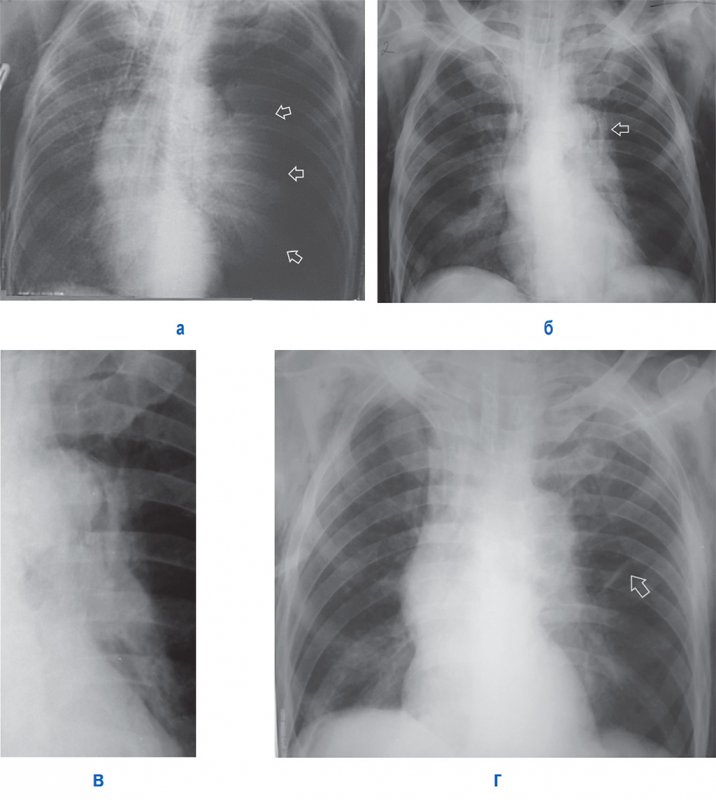
Напряженный пневмоторакс
Рисунок 9. А – Напряженный пневмоторакс слева: левое легкое коллабировано (см стрелки), отмечается смещение тени средостения вправо, увеличен объем левой половины грудной клетки; в области лопаток определяется подкожная эмфизема. Б – рентгенограмма, выполненная у того же больного после ликвидации пневмоторакса слева: в области дуги аорты определяется отслоенная медиастинальная плевра (см стрелка) – признак пневмомедиастинума; в нижней доле справа отмечается усиление легочного рисунка и снижение прозрачности (что указывает на пневмонию); в области лопаток сохраняется подкожная эмфизема. В – увеличенный фрагмент рентгенограммы Б: на снимке определяется пневмомедиастинум в области дуги аорты. Г – рентгенограмма того же пациента, выполненная через 2 дня: пневмомедиастинум не определяется; в левом легком отмечается дисковидный ателектаз (см стрелка), в нижней доле правого легкого определяются признаки пневмонии
Большой объем воздуха в плевральной полости значительно коллабирует легкое, в результате чего возникают нарушения сердечно-сосудистой деятельности и дыхательные расстройства.
ВАЖНО. Напряженный пневмоторакс – жизнеугрожающее состояние, при котором необходимо экстренно провести аспирацию воздуха из плевральной полости.
В большинстве случаев напряженный пневмоторакс развивается по принципу клапанного механизма – при вдохе воздух из легкого проникает в плевральную полость, на выдохе дефект в плевре перекрывается и обратное поступление воздуха из плевральной полости в легкое не происходит, что приводит к накоплению значительного объема воздуха в плевральной полости.
Также нужно отметить, что при напряженном пневмотораксе, кроме значительного смещения средостения в противоположную от повреждения сторону, на рентгенограмме может отмечаться увеличение объема половины грудной клетки на стороне поражения и низкое расположение диафрагмы.
При длительном пневмотораксе висцеральная плевра утолщается (рисунок 10) и в дальнейшем трудно расправить легкое.
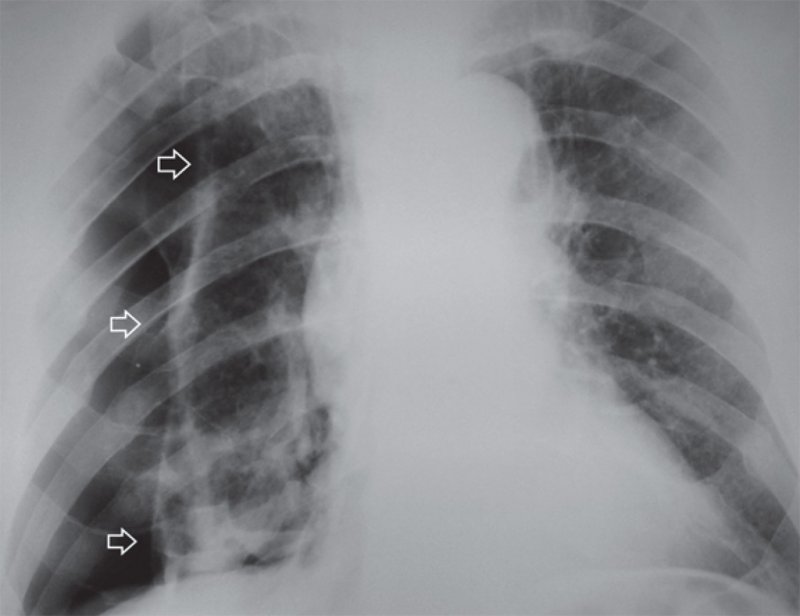
Пневмоторакс
Рисунок 10. Пневмоторакс справа: на снимке определяется частично коллабированное правое легкое, его висцеральная плевра утолщена (см стрелки)
При наличии спаек (фиброзных сращений) между листками висцеральной и париетальной плевры, может развиться осумкованный пневмоторакс. При этом спайки удерживают легкое от полного спадения – легкое спадается неравномерно (рисунок 11).
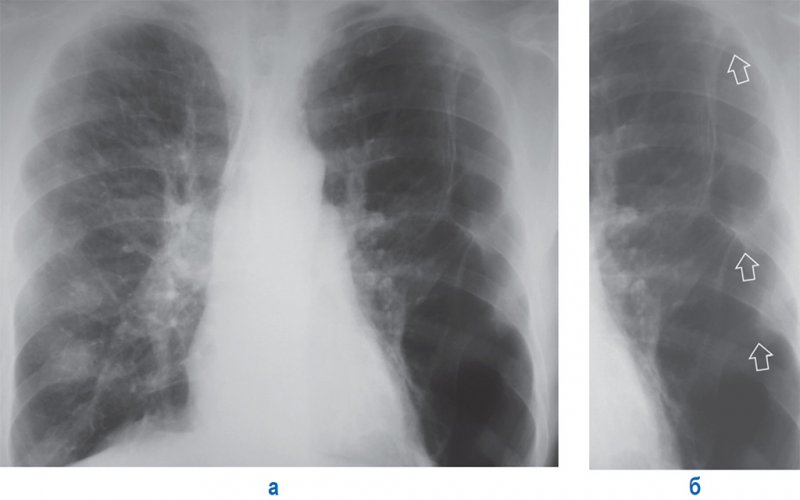
Осумкованный пневмоторакс
Рисунок 11. Осумкованный пневмоторакс слева. А – рентгенограмма в прямой проекции. Б – увеличенный фрагмент рентгенограммы А (левое легочное поле). Слева определяется частично коллабированное легкое, фиксированное в нескольких местах спайками (см стрелки). Также отмечаются признаки легочной гипертензии – расширение легочных артерий и их прикорневых ветвей
Нетравматический (спонтанный) пневмоторакс развивается в результате разрыва стенки любой воздухоносной полости в легком – каверны, буллы при эмфиземе легких, абсцесс (в случае обрыва абсцесса в плевральную полость возникает эмпиема плевры). Ятрогенный пневмоторакс может возникать при пункции плевральной полости, катетеризации подключичной вены, а также при определенных режимах искусственной вентиляции легких.
Пневмогидроторакс
Рисунок 12. Пневмогидроторакс слева. А – рентгенограмма в прямой проекции: левое легкое коллабировано воздухом в плевральной полости, срединная тень смещена вправо. Также в плевральной полости слева отмечается выпот с горизонтальной верхней границей (см стрелки). Б – рентгенограмма в левой боковой проекции: определяется край коллабированного легкого (см указатели) и горизонтальный уровень содержимого в плевральной полости (см стрелки)
Пневмоторакс
Если на рентгенограмме определяется пневмоторакс, всегда необходимо искать пневмомедиастинум, подкожную и межмышечную эмфизему, поскольку эти состояния часто сочетаются.
Пневмомедиастинум (Эмфизема средостения)
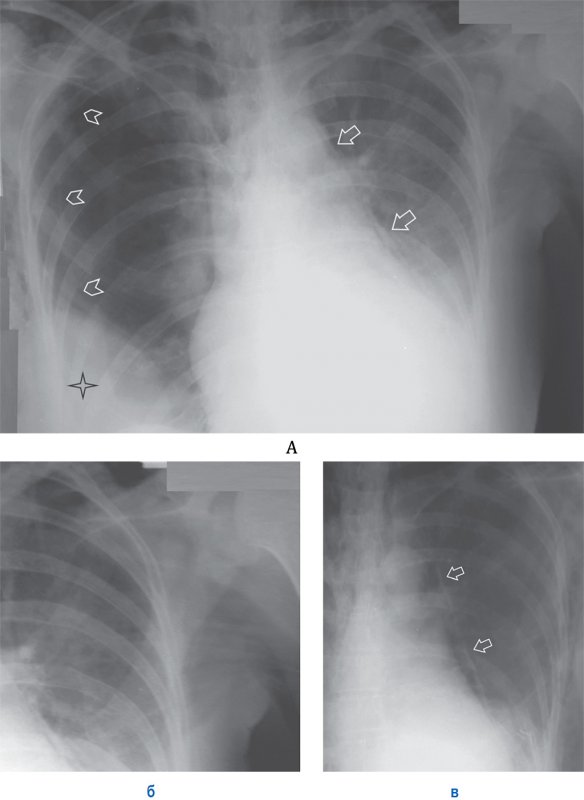
Пневмомедиастинум, пневмоторакс, межмышечная эмфизема
Рисунок 14. Пневмомедиастинум, пневмоторакс, межмышечная эмфизема. А – по левому контуру сердечной тени отмечается медиастинальная плевра, отслоенная воздухом (см стрелки). Определяется пневмоторакс справа – плохо визуализируется край легкого в виде тонкой полоски висцеральной плевры (см указатели). С обеих сторон определяется межмышечная эмфизема в виде множественных полосок просветления в области грудных мышц, также определяется эмфизема в области лопаток. Снижение прозрачности в нижнем отделе правого легочного обусловлено наличием имплантата молочной железы (см звездочка). Б – увеличенный фрагмент рентгенограммы А (левое легочное поле): на снимке определяется типичная для мышечной эмфиземы рентгенологическая картина – полоски просветления в области грудной мышцы. В – фрагмент рентгенограммы (левое легочное поле) того же пациента, выполненная на следующий день: отмечается увеличение пневмомедиастинума (см стрелки)
Разрыв крупных бронхов (чаще повреждается правый главный бронх в месте отхождения от трахеи) сопровождается поступлением воздуха в плевральную полость и в средостение, вызывая соответственно пневмоторакс и пневмомедиастинум (часто нарастающие и резистентные к лечебным мероприятиям), а также развитие межмышечной и подкожной эмфиземы, ателектаз легкого.
Разрыв пищевода может привести к развитию пневмомедиастинума, подкожной эмфиземы в области шеи, также может возникать медиастинит (воспаление средостения), образовываться плевральный выпот. В случае подозрения на разрыв пищевода, необходимо провести его исследование с применением водорастворимого контраста.
Медиастинит (воспаление средостения) на рентгенограмме определяется как двустороннее расширение тени средостения. В случае инфильтрации прилежащих отделов легких контур средостения становится нечетким. Если на фоне расширенной срединной тени определяются множественные мелкие просветления, это признак воздушных полостей, возникающих при флегмонозном медиастините. Горизонтальный уровень жидкость/газ в проекции срединной тени является признаком образования абсцесса средостения.
Отметим, что сегодня в диагностике пневмомедиастинума, медиастинита, разрывов крупных бронхов, трахеи, аорты, диафрагмы ведущую роль играет РКТ.

В статье рассмотрим, как определить перелом ребер. Данная патология представляет собой нарушение целостности нескольких ребер или одного из них вследствие травматического воздействия. Состояние сопровождается интенсивными болями в груди, которые приводят к существенному ограничению подвижности зоны грудной клетки. В связи с этим дыхание пациента становится поверхностным, что может провоцировать нарушение процессов легочной вентиляции. Множественный перелом ребер может сочетаться с различными повреждениями органов, расположенных в грудной клетке, и представлять существенную опасность для жизни. Диагноз перелома ребер ставится на основании данных, полученных после проведения рентгенографии. В случае необходимости проводится УЗИ-диагностика плевральной полости, а также ее пункция. Симптомы и лечение перелома ребра взаимосвязаны.

Это самое распространенное повреждение грудной области. Подобные травмы составляют примерно 16 % от общего количества переломов. У пожилых пациентов они встречаются чаще, и это обусловлено возрастным снижением эластичности костных структур.
Неосложненные переломы ребер грудной клетки быстро срастаются и угрозы для жизни не представляют. Главная опасность при такой травме связана с нарушением дыхательного процесса, повреждением органов и развитием сочетанных осложнений. Несложные переломы наблюдаются только в 40 % случаев. Остальные травмы такого характера сопровождаются повреждениями плевры, легких и структур сердечно-сосудистой системы. Множественные реберные переломы представляют собой серьезную травму и очень опасны тем, что могут способствовать возникновению плевропульмонального шока, который считается крайне опасным для жизни осложнением. Множественные переломы ребер со смещением костных отломков часто протекают, что также серьезно отражается на состоянии больного и методах лечения.
Причины возникновения
Чтобы выяснить, как определить перелом ребер, разберемся сначала в причинах. Главными причинами чаще всего становятся прямой удар в область грудины, падение или сдавление грудной клетки. Наиболее распространены ситуации, когда ребра ломаются в участке наибольшего изгиба – по боковой поверхности грудной клетки. Во время перелома одного ребра смещение отломков происходит очень редко. Что же касается множественных переломов, то они чаще сочетаются со смещением отломков. При этом отломки могут повредить острыми концами легкие, плевру и межреберные сосуды.
Самыми частыми причинами возникновения переломов ребер являются дорожно-транспортные происшествия, бытовые ситуации и несчастные случаи на производстве.
Симптоматика
Резкая боль при переломе ребра отмечается в груди, усиливается при движениях, кашле, дыхании, разговоре и уменьшается в состоянии покоя, в сидячем положении. Дыхание при этом поверхностного характера, грудная клетка на пораженной стороне отстает при дыхании. При ощупывании сломанного ребра определяется участок выраженной болезненности, в некоторых случаях – костная крепитация (характерный хруст отломков костей).

Боковые и передние переломы ребер (в МКБ-10 им присвоен код S22) переносятся больными тяжело, сопровождаются нарушениями дыхания. При повреждениях задних отделов нарушение легочной вентиляции, как правило, выражено меньше. При множественных реберных переломах состояние пациента резко ухудшается. Дыхание у него поверхностное, учащен пульс, кожа отличается выраженной бледностью или даже синюшностью. Больной старается неподвижно сидеть, избегает малейших движений.
В зоне перелома 9 ребра, к примеру, наблюдаются кровоподтеки, сильная отечность мягких тканей. При пальпации можно заметить разлитую резкую болезненность, костную крепитацию. Если перелом сопровождается такой проблемой, как подкожная эмфизема, то в данном случае при пальпации подкожной клетчатки определяется крепитация воздуха, которая напоминает мягкое поскрипывание.
Возможные осложнения
Как определить перелом ребер, важно обязательно знать заранее. О развитии пневмоторакса говорит ухудшение общего состояния пациента, усиливающаяся одышка. Дыхание на пораженной стороне груди не прослушивается. Кроме того, при повреждении легкого может возникать кровохарканье. Пневмоторакс и гемоторакс – это состояния, которые развиваются в ближайший период после получения травмы. Через несколько суток после перелома может возникать еще одно опасное состояние – посттравматическая пневмония. К ее возникновению в большей степени склонны люди пожилого возраста, у которых воспаление легких протекает, как правило, очень тяжело.
О развитии пневмонии может свидетельствовать ухудшение общего состояния, признаки интоксикации, затрудненное дыхание и повышение температуры. Необходимо учитывать, что у ослабленных пациентов пожилого возраста и больных с тяжелыми сочетанными травмами посттравматическая пневмония не каждый раз сопровождается гипертермией. В ряде ситуаций отмечается только общее ухудшение состояния.

Развитие посттравматической пневмонии обусловлено угнетением процессов вентиляции легких. Дыхание при переломе весьма болезненно, поэтому больной старается дышать более поверхностно. Данная проблема также часто усугубляется самолечением. Многие люди полагают, что для сращения ребер нужно ограничить их подвижность, забинтовать грудную клетку. Вследствие этого дыхание еще больше ограничивается, в легких развиваются застойные явления, возникает застойная пневмония. На самом деле при подобных травмах в большинстве случаев не требуется фиксация. Исключением являются некоторые множественные и сложные переломы ребер, при которых помощь должна оказываться исключительно в стационарных условиях. При отсутствии своевременной терапии осложнения представляют опасность для жизни. Для того чтобы предотвратить развитие осложнений либо купировать их последствия, нужно как можно быстрее обратиться за медицинской помощью.
Как определить перелом ребер?
Диагностика недуга и имеющихся осложнений проводится травматологом главным образом на основании рентгенологических исследований. При подозрении на гемо- и пневмоторакс дополнительно осуществляется УЗИ плевральной полости, рентгеноскопия легких, плевральная пункция.
Таким образом, единственной методикой определения перелома ребер (по МКБ-10 код см. выше) на сегодняшний день является качественная рентгенография.

Неосложненные повреждения ребер лечатся амбулаторно, то есть в домашних условиях. Травма более трех ребер считается показанием для экстренной госпитализации в отделение ортопедии и травматологии. При неосложненном реберном переломе в момент поступления пациента в больницу травматолог производит местное обезболивание или вагосимпатическую блокаду. После этого пациенту назначаются анальгетики, некоторые отхаркивающие препараты, проведение физиотерапевтических процедур и лечебной гимнастики для улучшения процессов вентиляции легких.
Иногда гемоторакс и пневмоторакс развиваются не на этапе поступления больного в стационар, а несколько позже. Если имеются подозрения на развитие данных осложнений, в ходе терапии проводится дополнительная рентгеноскопия. В ходе лечения сложных переломов ребер одновременно со стандартными медицинскими процедурами (прием анальгетиков, анестезия перелома, лечебная гимнастика и физиотерапия) проводятся дополнительные терапевтические мероприятия. Небольшое количество крови в плевральных полостях рассасывается самостоятельно. Если у пациента возникает выраженный гемоторакс, врачи производят пункцию плевральной полости. Под местным обезболиванием специалист вводит специальную иглу в плевральную полость и удаляет скопившуюся в этой области кровь. Иногда гемоторакс возникает повторно, поэтому в ходе терапии пункцию приходится проводить несколько раз.

При пневмотораксе в определенных случаях достаточно проведения пункции с целью удаления воздуха из плевральных полостей. Напряженный пневмоторакс считается показанием для экстренного дренирования. Под местным обезболиванием врач делает маленький разрез во втором межреберном пространстве по среднеключичной линии. В данный разрез вводится дренажная трубка. Другой ее конец опускается в банку с жидкостью. Крайне важно, чтобы банка находилась ниже уровня груди пациента. Воздух, скапливающийся в плевральной полости, выводится через трубку, и легкое начинает расправляться. Плевральный дренаж, как правило, сохраняют на протяжении нескольких суток, пока не выйдет весь воздух. Затем делается контрольная рентгеноскопия и удаляется дренаж.
При лечении посттравматической пневмонии наравне с общими терапевтическими мероприятиями (физиопроцедуры, антибиотики) очень важно проведение лечебной гимнастики для восстановления правильной вентиляции легких. Фиксировать переломы требуется крайне редко, и это делается, как правило, при множественных повреждениях грудины, которые сопровождаются нестабильными реберными переломами.
Терапия в условиях дома

Лекарства нужно принимать регулярно, а не только во время возникновения болезненных ощущений. Постепенно, при снижении выраженности боли, дозировки препаратов уменьшаются до полной их отмены. Помимо приема медикаментов следует выполнять дыхательную гимнастику, которая заключается в 10 медленных вдохах каждый час. Полезно периодическое прикладывание холодных компрессов, которые уменьшают отечность грудной клетки и помогают рассасывать гематомы. С этой же целью можно применять рассасывающие охлаждающие мази с противовоспалительным воздействием. Во время терапии нужно стараться полноценно дышать. Пациент также должен соблюдать диету, носить специальный корсет, выполнять все врачебные рекомендации.
Лечение перелома ребер в домашних условиях осуществить вполне реально. Во время бодрствования рекомендуется выполнять простейшие гимнастические упражнения, которые помогут поддержать тонус организма. Не рекомендуется постоянно находиться в постели. Это может спровоцировать развитие застойных явлений, развитие пневмонии и других серьезных осложнений.
Как определить — перелом ребра или ушиб?
Ушиб ребер – достаточно распространенное явление, и оно особенно актуально в зимний период, когда количество провоцирующих факторов (сильный ветер, гололед) увеличивается. На первый взгляд кажется, что серьезной опасности в такой травме нет и проводить терапию необязательно. Во многих случаях болезненность поврежденного участка может нарастать, а при диагностике обнаруживается не только ушиб, но и трещина ребра.
Чтобы определить характер травмы, в частности перелом или ушиб ребра, необходимо обратиться к доктору и сделать рентгенографию грудной клетки. Симптомы данных травм также сильно отличаются. При переломе ребра боль более интенсивная, чем при ушибе. Ни в коем случае при подозрении на подобную травму нельзя оставаться дома и игнорировать симптомы. Это же касается и самолечения. При ушибе или переломе ребра нужно незамедлительно поехать в больницу, где травматолог точно определит характер травмы и назначит наиболее подходящее лечение.

Какой тип перелома ребер на рентгене можно увидеть? Рассмотрим далее.
Виды реберных переломов
В зависимости от наличия повреждения кожи переломы ребер бывают:
- открытыми – целостность мягких тканей и кожи нарушается костными отломками;
- закрытыми – отломки располагаются в мягких тканях и не повреждают кожный покров.
- поднадкостничным, когда повреждается реберная костная ткань;
- полным, при котором кость повреждена по всей толщине;
- трещина, когда наблюдается повреждение только ткани кости, а перелом отсутствует.
- односторонние переломы ребер – нарушение целостности с одной стороны грудины;
- двухсторонние – повреждены ребра с обоих сторон грудной клетки.
По количеству разломов:
- единичные, когда повреждается одно ребро;
- множественные – повреждены несколько ребер.
В человеческой грудной клетке находится двенадцать реберных пар, и их переломы насчитывают, согласно статистике, около 15 % среди прочих костных повреждений. Происходит такая травма во время дорожных аварий, бытовых несчастных случаев и драк.
Как спать при переломе ребра и вести нормальный образ жизни? У пациентов в подобном состоянии наблюдается значительное ограничение подвижности, усиление болезненности при изменении положений тела, постоянное чувство дискомфорта. Если в состоянии бодрствования человек еще хоть как-то терпит боль, то во время сна перелом ребра доставляет массу неприятных ощущений. У пациентов развивается травматическая бессонница, человек подолгу не может уснуть, часто просыпается в попытках перевернуться на бок.
Врачебные рекомендации заключаются в том, чтобы выбрать наиболее подходящую позу для сна. При такой травме лучше всего спать на спине, однако многие пациенты лучше себя чувствуют, когда засыпают на боку. В таких позах человеку становится легче дышать.
Хорошим решением подобной проблемы является сон на кресле с откидной спинкой. Если человек спит на кровати, то для удобства можно использовать подушки. Их следует положить таким образом, чтобы не просыпаться ночью от боли при непроизвольных движениях тела. Можно подложить подушку под колени, что эффективно помогает для расслабления спины.
Помимо этого специалисты рекомендуют перед сном принимать болеутоляющие или даже снотворные препараты.
Профилактика и прогноз
Итак, мы рассмотрели симптомы и лечение переломов ребра. Прогноз при неосложненных одиночных травмах наиболее благоприятный. При множественных же реберных повреждениях, особенно осложненных, прогноз зависит от адекватности и своевременности начала лечебных мероприятий. Приблизительный срок нетрудоспособности при простых травмах составляет 1 месяц. Длительность терапии сложных и множественных переломов определяется их тяжестью и общим состоянием пациента.
Первичная профилактика данных травм заключается в проведении мероприятий с целью снижения травматизма. Снижение риска развития осложнений наблюдается при немедленном обращении к врачу и раннем начале медицинских процедур.
При езде в автомобиле рекомендуется использовать ремни безопасности и соблюдать правила дорожного движения.
Читайте также:


