Шишка под ребрами слева к какому врачу идти на прием
Шишка между ребрами может быть признаком серьезных патологий. В этой области у человека расположен крупный нервный узел, который называют солнечным сплетением. Он отвечает за передачу сигналов из органов в ЦНС. Эта зона чрезвычайно чувствительна к внешним воздействиям. Поэтому опухоль или уплотнение в этом месте нередко сопровождаются резкой болезненностью. Наиболее распространенные причины появления таких новообразований мы рассмотрим в статье.
Липома
Липома (жировик) - это опухоль, которая состоит из жировой ткани. Она носит доброкачественный характер. Малигнизация (озлокачествление) липомы встречается крайне редко, в основном после травмирования опухоли.
Липома выглядит как округлая шишка между ребрами. Она имеет мягкую консистенцию, подвижна и безболезненна. Опухоль характеризуется медленным ростом. Цвет эпидермиса в области образования обычно не изменен, иногда отмечается розоватый оттенок кожи.
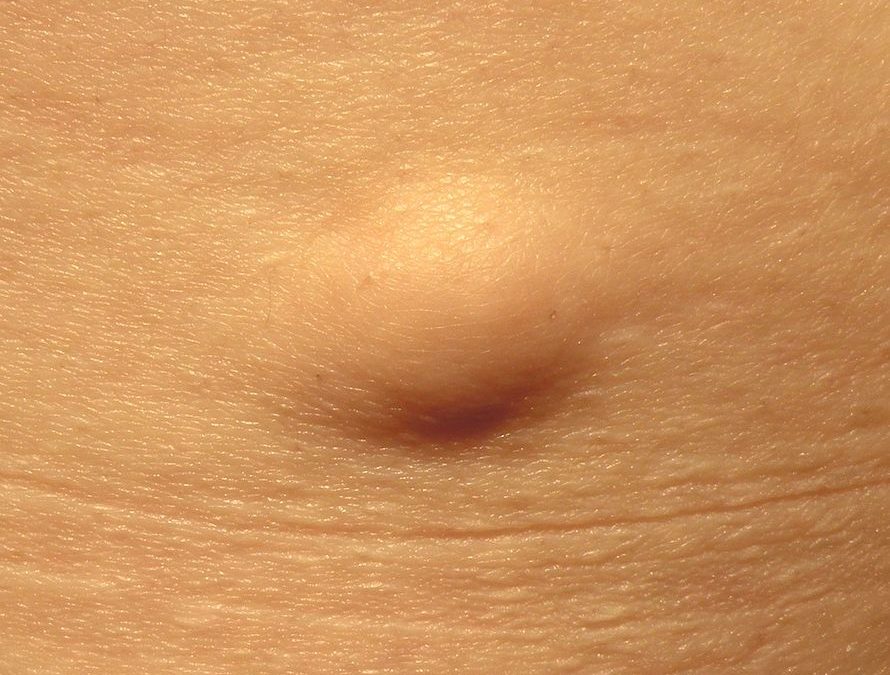
Обычно липома не причиняет человеку особого дискомфорта. Однако в запущенных случаях опухоль может разрастаться до крупных размеров и давить на внутренние органы и ткани. Лечение жировиков исключительно хирургическое. Опухоль удаляют с помощью скальпеля или лазера.
Воспаление мечевидного отростка
Шишка между ребрами посередине может быть признаком воспаления мечевидного отростка хряща грудины. Воспалительный процесс может возникнуть самостоятельно или как осложнение болезней сердца, легких, желудка.
В области между ребрами отмечается выпирание хряща. Отросток болит при надавливании. Если заболевание спровоцировано патологиями ЖКТ, то болевой синдром сопровождается тошнотой и рвотой.
Лечение проводят с помощью нестероидных препаратов, а также синтетических аналогов гормонов надпочечников. Если воспаление является следствием другой патологии, то необходимо провести терапию основного заболевания.
Грыжа диафрагмы
Шишка между ребрами в области солнечного сплетения нередко является проявлением диафрагмальной грыжи. Эта патология возникает вследствие смещения петель кишечника или желудка в загрудинную область. Спровоцировать появление грыжевого мешка могут следующие причины:
- Снижение тонуса диафрагмальных мышц. Это часто происходит у лежачих больных из-за малоподвижного образа жизни.
- Операции на органах ЖКТ. Ошибки во время хирургического вмешательства могут привести к смещению органов.
- Повышение давления в брюшной полости. Такой симптом отмечается после беременности и тяжелых родов, а также у людей, систематически поднимающих тяжести. Органы могут выдавливаться в диафрагмальное отверстие и при сильном кашле, запоре, переедании, сидячей работе.
- Растяжение связок диафрагмального отверстия.
Диафрагмальная грыжа выглядит как уплотнение в области пищевода. Человек ощущает боли за грудиной, его часто беспокоит изжога, отрыжка, икота, тошнота. Однако не всегда у пациента присутствует весь набор симптомов грыжи. Нередко это патология протекает незаметно.
Избавиться от грыжи можно только хирургическим путем. Органы, выпавшие в грудную область, перемещают на прежнее место. Без лечения возможно ущемление грыжи и некротизация тканей.
Грыжа брюшной стенки
Шишка спереди между ребрами может быть симптомом грыжи в области брюшной стенки. В этом случае части внутренних органов выпячиваются в кожу. Внешне это выглядит как небольшой нарост в области солнечного сплетения.
Часто такая грыжа не причиняет дискомфорта больному. Однако при ущемлении органов возникает острая боль, тошнота, слабость. Такое состояние требует экстренной операции, так как может наступить летальный исход вследствие некротизации тканей.

Травмы
Шишка между ребрами может образоваться в результате травмы. Даже небольшой ушиб этой области порой приводит к образованию отечности. Нередко в месте удара образуется гематома, которая болит при нажатии.
Довольно распространенной травмой является разрыв связок в области между ребрами. Чаше всего это происходит в результате поднятия тяжестей. Ведь основная нагрузка при этом приходится на мускулатуру в области солнечного сплетения. Обычно такая травма сопровождается резкой болью и отеком.
Лечение травм проводят с помощью пероральных анальгетиков и местных мазей. После снятия острых симптомов назначают сеансы физиотерапии.
У детей
Шишка между ребрами у новорожденных не всегда связана с патологией. У грудничков часто выпирает мечевидный отросток. Это является вариантом нормы и не нуждается в лечении. Обычно такой симптом исчезает самостоятельно в возрасте около 1 года.
Однако при этом важно помнить, что шишка между ребер у ребенка может быть связана и с патологией:
- грыжами диафрагмы;
- врожденными деформациями грудной клетки.
Диафрагмальные грыжи у грудничков носят врожденный характер. Такой дефект формируется во время внутриутробного развития. Это может представлять опасность для жизни малыша. Поэтому необходимо как можно скорее провести операцию по вправлению грыжи.

Если у малыша диагностирована деформация грудной клетки, то в будущем это может сказаться на дыхательной функции. Поэтому необходимо своевременно провести лечение. Назначают общий массаж и дыхательную гимнастику. В сложных случаях показана хирургическая операция.
При беременности
У беременных женщин нередко выпирает мечевидный отросток. Это может выглядеть как шишка. Обычно такое явление отмечается в третьем триместре, когда все органы смещаются из-за увеличения матки.

Обычно при этом женщина не испытывает никаких болезненных ощущений. В редких случаях у пациенток возникает отрыжка и изжога. Однако даже если шишка не причиняет неудобств, следует сообщить об этом лечащему врачу. На поздних сроках беременности повышен риск воспаления мечевидного отростка.
Диагностика
Появление шишки в межреберной зоне может быть связано с различными причинами. Поэтому выбор метода диагностики будет зависеть от предполагаемого заболевания. Чаще всего врачи назначают следующие обследования:
- рентген ребер и грудной клетки;
- биопсию (при липомах);
- УЗИ диафрагмы и брюшной полости;
- МРТ и КТ диафрагмальной области.
К какому врачу необходимо обращаться? Как мы выяснили, такие шишки могут быть признаком разных заболеваний. Поэтому нужно записаться на первичный прием к терапевту. А затем врач общей практики даст направление к гастроэнтерологу, хирургу или травматологу, в зависимости от характера патологии.
Профилактика
Как предотвратить появление шишки между ребер? Опухоль в зоне солнечного сплетения может быть признаком различных заболеваний, а каждая патология требует своей специфической профилактики.
Однако снизить риск появления отека и опухоли в области солнечного сплетения можно, если соблюдать следующие рекомендации:
- Избегать подъема чрезмерных тяжестей.
- Вовремя излечивать болезни органов ЖКТ.
- Вести активный образ жизни.
- Если человек вынужден длительное время соблюдать постельный режим, то необходимо периодически делать лечебную гимнастику.
- При ушибах зоны между ребрами незамедлительно обращаться к травматологу.
Если у пациента уже имеются признаки грыжи, то необходимо вовремя сделать операцию. Хирургическое вмешательство лучше провести на начальной стадии. Это поможет избежать ущемления органов и других опасных осложнений.
Шишка на ребре у ребенка или взрослого человека появляется вследствие воздействия различных причин. Некоторые могут нести опасность для здоровья и приводить к негативным последствиям. Чтобы избежать проблем в будущем при появлении подозрительных изменений следует обращаться к врачу.
Причины уплотнений

Уплотнение между ребрами посередине или по бокам является проявлением различных патологических состояний. Для удобства диагностики и последующего выбора лечебной тактики они разделяются на несколько групп:
- доброкачественные опухоли;
- злокачественные новообразования;
- последствия перенесенных травм;
- патологические процессы в коже;
- метаболические нарушения;
- врожденные пороки развития.
Выяснение причины появления уплотнения или шишки является обязательным диагностическим мероприятием, которое влияет на последующую терапевтическую тактику.
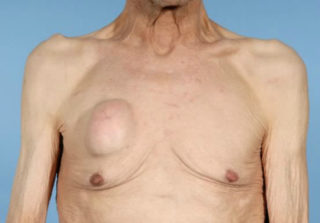
Доброкачественные опухоли развиваются вследствие мутаций в генах клеток. При этом они растут медленно, не разрушают здоровые ткани и ограничены от них соединительнотканной капсулой, а также не дают метастазов, которые представляют собой отдаленные дочерние образования. На стенке грудной клетки в области ребер могут появляться следующие опухолевые доброкачественные образования:
- Невринома – опухоль обычно происходит из ткани периферических межреберных нервов. Она медленно растет, имеет округлую форму, локализуется сбоку слева или справа в области реберной дуги подкожно, имеет эластичную консистенцию. Если нажимать на кожу, образование подвижное. Субъективно больной может ощущать онемение кожи, покалывание, что связано с нарушением функционального состояния чувствительных нервных волокон.
- Липома – доброкачественная опухоль происходит из подкожной жировой ткани. Она может достигать значительных размеров в течение длительного периода времени. Рост образования не сопровождается субъективным дискомфортом. При значительных размерах опухоли появляется неприятное ощущение тяжести или распирания.
- Хондрома – опухолевое образование развивается из хрящевой ткани, оно преимущественно локализуется спереди, сверху и внизу грудной клетки, где ребра прикрепляются к грудине. Опухоль имеет небольшие размеры и плотную консистенцию, нажатие не приводит к боли.
- Остеохондрома – комбинированная опухоль, которая одновременно формируется из костной и хрящевой ткани, может локализоваться на реберной дуге сбоку справа или слева. Образование имеет плотную консистенцию, небольшие размеры, при этом может быть больно во время прощупывания.
Доброкачественные опухоли, приводящие к появлению шишки на ребре у взрослого высоко слева или справа, не несут непосредственной опасности для жизни человека. Несмотря на это рекомендуется радикальное удаление образования, так как иногда существует риск перерождения в рак.
К опасному злокачественному новообразованию, которое может приводить к появлению шишки на грудине у мужчин, между ребер у женщин, относится саркома. Раковая опухоль формируется из соединительной ткани. Она отличается быстрым, агрессивным ростом, ранним метастазированием. При развитии опухоли вначале поражаются близлежащие регионарные лимфатические узлы, куда впадает лимфа, затем дочерние новообразования распространяются с током лимфы и крови в другие органы. Прогрессирование онкологического процесса сопровождается болевыми ощущениями, которые часто бывают нестерпимыми, они отдают в руку, плечо, лопатку, живот. На поздних стадиях развивается раковая интоксикация с истощением организма, повышением температуры тела.
Бугорки на стенках грудной клетки могут появляться следствие метастазирования в ткани и структуры опорно-двигательной системы других опухолевых новообразований. Нередко к появлению бугорков приводит рак левой или правой груди у женщин, который протекает болезненно. Если молочная железа изменилась, появилась болезненность, асимметрия, на коже появляется синяк, возможно имеет место опухолевый процесс.
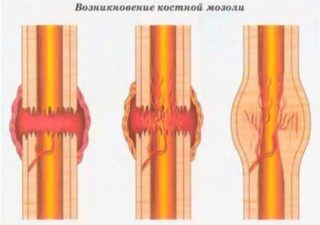
При падениях, ушибах, ударах в область грудной клетки наиболее часто повреждаются ребра, ключица, что сопровождается переломом одной или нескольких костей. При заживлении вторичным натяжением происходит формирование костной мозоли. При этом в районе перенесенной травмы можно прощупать плотные безболезненные узелки. Они могут постепенно в течение длительного периода времени уменьшаться в размерах. С возрастом и при перемене погоды костные мозоли начинают болеть и тянуть.
Травма суставов различной степени выраженности может в будущем сопровождаться формированием гигромы. Образование представляет собой выпячивание оболочки сустава снизу или вверху. Оно часто локализуется по передней поверхности стенки грудной клетки, имеет небольшие размеры и мягкую консистенцию. Появление изменений сзади со стороны спины бывает при остеохондрозе.
Воспалительные и опухолевые заболевания кожи в области грудной клетки приводят к появлению шишек или уплотнений. К наиболее распространенным патологическим процессам относятся:
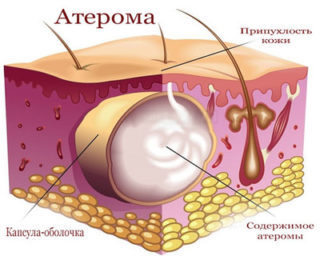
- Атерома – киста сальной железы, которая представляет собой полость, заполненную кожным салом и ограниченную соединительнотканной капсулой. Она характеризуется различной локализацией на теле человека, в том числе в нижней части грудной клетки. Образование имеет круглую форму, относительно небольшие размеры. Оно не беспокоит человека, но на фоне присоединения инфекционного процесса и воспаления появляется боль, краснеет кожа. По мере прогрессирования появляется гной, который выделяется наружу.
- Папиллома – доброкачественная кожная опухоль, спровоцированная жизнедеятельностью вируса папилломы человека. Она нередко локализуется на грудной клетке, обычно в области подмышек. Образование имеет небольшие размеры и растет на ножке.
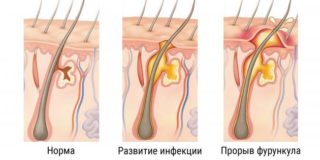
Кожная патология в большинстве случаев имеет инфекционное или опухолевое происхождение.
У взрослых людей нарушение обмена пуриновых оснований с повышением уровня мочевой кислоты в крови приводит к откладыванию солей в суставах и костях. Заболевание называется подагра. Появляются узелки, которые периодически воспаляются, что приводит к развитию сильной приступообразной боли. Подагра нередко приводит к тому, что появляется шишка между ребрами в области солнечного сплетения у мужчин.
Клиническая картина
Чтобы заподозрить происхождение патологических образований обращают внимание на особенности их формирования, а также дополнительные симптомы:
- Размер образования – крупные шишки имеют место при доброкачественных опухолях.
- Локализация опухоли.
- Наличие воспалительных изменений, к которым относятся покраснение кожи, припухлость, боль.
- Выраженность дискомфорта – интенсивная боль указывает на злокачественное происхождение опухоли.
- Развитие общей интоксикации.
На основании клинической картины невозможно сделать точное заключение, поэтому требуется проведение объективной диагностики.
Методы диагностики
Для визуализации изменений нужно делать рентген, компьютерную, магнитно-резонансную томографию, УЗИ. С целью определения функциональных нарушений назначается клинический анализ крови, мочи, биохимические пробы, электрокардиография.
При подозрении на онкологический процесс выполняется биопсия с прижизненным взятием участка измененных тканей для гистологического исследования под микроскопом.
На основании всех результатов проведенного объективного исследования устанавливается диагноз и назначается соответствующее лечение.

Боль в левом боку под ребрами служит признаком заболеваний, травматического повреждения, расстройств костно-мышечного аппарата, поражения мягких тканей, а также некоторых вирусных инфекций. Особенности клиники, диагностическая программа и тактика лечения зависят от причины возникновения боли.
Причины боли
Воспаление поджелудочной является наиболее распространенным фактором, провоцирующим боль слева под ребрами. Вызвать воспаление органа может ряд причин:
травмы верхнего этажа брюшной полости;
инфекция Helicobacter pylori;
осложнения после операций и манипуляций (эндоскопии).
Приступ панкреатита характеризует сильная боль под левым ребром, иррадиирующая в спину и плечо. Нередко люди жалуются на резкую опоясывающую боль, сочетающуюся с неукротимой рвотой.
При хроническом воспалении болевой синдром имеет тупой, ноющий характер, усиливаясь на фоне физических нагрузок, переедания, злоупотребления алкоголя или чрезмерного употребления свежих фруктов. Эта форма заболевания является логическим продолжением нелеченного острого панкреатита.
Купирование боли при остром панкреатите заключается в терапии, нацеленной на устранение его причины – воспаления поджелудочной железы. Помимо этого, в симптоматических целях назначаются анальгетики и проводятся новокаиновые блокады. Введение местного анестетика к ложу органа в острую фазу воспалительного процесса существенно снимает его болезненные проявления.
Остеохондроз, грыжи межпозвоночных дисков, компрессионные переломы позвонков при остеопорозе нередко служат пусковым механизмом резкой боли в левом подреберье. Неприятные ощущения колющего характера начинаются сзади от позвоночника внезапным приступом. Механизмом такой патологии является сдавление межреберных нервов структурами позвоночного столба. Невралгия может симулировать некоторые болезни органов брюшной полости. Ее отличительные особенности:
резкая боль под левым ребром сзади, начинающаяся от позвонков;
начало связано с резким движением;
боль обостряется при поворотах и просто наклоне туловища;
в неподвижном положении может пропадать;
отсутствуют любые диспепсические явления (тошнота, рвота, вздутие живота, изменения характера стула).
Еще одной особенностью болевого синдрома является его быстрое купирование после инъекции противовоспалительного препарата (диклофенак, диклоберл) или сеанса мануальной терапии. При отсутствии должного ухода и ликвидации причины, приступы невралгии периодично повторяются.
боль непосредственно после приема пищи соответствует язве входного (кардиального) отдела и тела органа;
симптомы через несколько часов после появляются при язве выходящего отдела;
ночные боли преимущественны для дефекта слизистой двенадцатиперстной кишки.
Кроме этого, язвенной болезни присущи диспепсические явления. Подобные симптомы и ноющая боль под левым ребром могут отмечаться и при диафрагмальной грыже. Отличительной особенностью грыжи является ранняя рвота после еды, приносящая облегчение. Также ее характеризует специфический симптом – лежание сразу после еды вызывает регургитацию желудочного сока в пищевод, проявляющуюся невыносимым кислым привкусом во рту.
Боль при язвенной болезни пропадает или значительно уменьшается на фоне диетического питания и приема лекарственных препаратов, снижающих кислотность.
Боковые стенки живота и груди богаты нервными окончаниями, при травматическом повреждении которых возникает боль. После перелома ребер она сохраняется на протяжении нескольких месяцев. Купируется после приема анальгетиков и местных противовоспалительных компрессов.
Главной опасностью травмы левой реберной дуги считается вовсе не перелом ребер, а повреждение внутренних органов. Этиология боли под левым ребром выраженного характера может заключаться в разрыве селезенки — состоянии, угрожающем массивным внутрибрюшным кровоизлиянием.
Разрыв селезенки – серьезное состояние, требующее безотлагательного оперативного вмешательства. В большинстве случаев суть операции состоит в полном удалении органа, который у взрослых уже не выполняет жизненных функций. В исключительно редких случаях, когда состояние пациента стабильное, а степень разрушения органа незначительная, удается выполнить органосберегающую операцию.
Тупая боль под левым ребром служит проявлением стенокардии и инфаркта миокарда, когда промедление и неверный диагноз имеют плохой прогноз. Лечение панкреатита, невралгии или язвы при остром инфаркте хуже абсолютной бездеятельности. Желательно помнить симптомы, сопровождающие абдоминальную форму инфаркта миокарда:
онемение левой руки;
Воспаление легкого или плевры, покрывающей данный орган — потенциальные причины болевого синдрома в месте левой реберной дуги. Болезненность колющего характера усиливается при глубоком вдохе и давлении пальцами на межреберные промежутки. Эти заболевания возникают на фоне простуды и, помимо боли, сопровождаются рядом признаков:
отставание левой половины груди в акте дыхания;
сглаживание межреберных промежутков.
Купирование боли происходит фактически самостоятельно после начала лечения основной проблемы. Для этого используются антибактериальные препараты, противовоспалительные, противокашлевые и отхаркивающие средства. В случаях экссудативного плеврита, когда в плевральной полости скапливается жидкость, может возникать необходимость выполнения пункции и аспирации воспалительного экссудата.
Слева в подреберной области находится селезеночный угол толстой кишки. При его воспалении, завороте или опухоли в данном месте может возникать болезненность. Часто ее сопровождают некоторые из симптомов:
патологические примеси в кале (слизь, кровь, гной);
диарея или запор;
отсутствие газов и стула.
Промедление в подобном случае грозит оперативным вмешательством. Поэтому при наличии подобной симптоматики необходимо немедленно ехать в больницу. Болевой синдром при патологии толстой кишки редко является ведущим симптомом, поэтому он быстро купируется после устранения первопричины заболевания.
Конкременты или песок в мочевыводящих путях — вероятная причина нарушения оттока мочи в мочевой пузырь из почек. В таких ситуациях в лоханках последних возникает повышенное давление, растягивается ткань и капсула органа, и возникает выраженный болевой синдром. Боль острого пронзительного характера преимущественно локализируется под ребрами сзади. Сопровождается такой приступ нарушением характера мочеиспускания в виде его задержки, частых позывов или кровянистого окрашивания мочи. Пациенты всегда беспокойны, им трудно найти место или удобное положение, в котором приступ не был бы таким выраженным.
Неотложная помощь при почечной колике заключается во введении комбинации различных противовоспалительных, обезболивающих и спазмолитических препаратов. Чаще боль после этого стихает. Для профилактики повторного приступа рекомендуется принять горячую ванну, положить на болезненное место грелку или выпить небольшое количество крепкого спиртного. Эти мероприятия приводят к расслаблению гладкой мускулатуры мочевыводящих путей, отхождение мелких камней и песка. В последующем пациент нуждается в обязательной плановой консультации уролога для выяснения тактики дальнейшего лечения мочекаменной болезни.
Вирус ветряной оспы после стихания симптомов заболевания не покидает организм человека, а отправляется в ганглии спинномозговых нервов, где пребывает в неактивном состоянии. При ослаблении иммунитета, переохлаждении и прочих отягчающих обстоятельствах вирус может активироваться. Но в этих случаях он вызывает уже не ветряную оспу, а заболевание, получившее название опоясывающего лишая.
Клиническая картина характеризуется жгучей болью, распространяющейся от позвоночника вдоль межреберного промежутка. Спустя несколько дней на этом месте появляются небольшие везикулы, напоминающие высыпания на губах при герпесе. Еще позже везикулы лопаются и возникают ранки, доставляющие человеку массу неудобств. Патология характеризуется недомоганием и субфебрильной температурой.
Лечение
Для лечения, помимо анальгетиков, применяют противовирусные средства, направленные на устранение причины недуга.
Как уже было сказано, боль в подреберье слева — всего лишь симптом, а не самостоятельное заболевание. При ее первичном появлении необходимо обязательное комплексное обследование, помогающее выявить причину болезненного состояния и предупредить его появлении в будущем. В противном случае возможна хронизация процесса, грозящая постоянной болезненностью, что ведет к апатии, депрессии и прочим психологическим расстройствам.
- Виды боли сбоку в левом подреберье
- Заболевания селезенки
- Заболевания кишечника
- Заболевания желудка
- Заболевания поджелудочной железы
- Заболевание мышц
- Межреберная невралгия
- Заболевание левого легкого
- Заболевания сердца
Боль под ребрами в левом боку встречается при острых и хронических заболеваниях внутренних органов, нервов, мышц. В проекции левого подреберья находятся селезенка, левый изгиб ободочной кишки, дно желудка, хвост поджелудочной железы, левая часть купола диафрагмы, межреберные нервы, нижняя доля левого легкого и плевра. Характер болевого синдрома помогает отличить одно заболевание от другого, назначить диагностическое обследование и определить тактику лечения.
Болит левый бок под ребрами сбоку, что это может быть? Обсудим в данном материале.
Виды боли сбоку в левом подреберье
Болевые ощущения могут отличаться интенсивностью, временем возникновения, зависимостью от физической активности, дыхания или приема пищи. Некоторые виды болевого синдрома свидетельствуют об обострении хронических процессов в организме и требуют проведения адекватной терапии. Острые боли в левом подреберье с высокой степенью интенсивности развиваются при неотложных состояниях. Таких пациентов необходимо незамедлительно доставить в стационар для проведения хирургического вмешательства и реанимационных мероприятий.
По интенсивности болевой синдром бывает:
- острый – постоянные интенсивные боли, вызывающие глубокие эмоциональные переживания, слабо купируются обезболивающими средствами;
- хронический – периодические боли низкой интенсивности, которые купируются обезболивающими лекарственными препаратами.
По характеру ощущений боли бывают:
- колющие;
- режущие;
- сверлящие;
- тупые;
- ноющие;
- распирающие;
- стреляющие;
- опоясывающие.
По очагу возникновению болевые ощущения бывают:
При возникновении острой не терпимой боли необходимо вызвать бригаду скорой помощи. В случае хронического болевого синдрома рекомендуют своевременно обратиться к врачу для диагностики заболевания и лечения.
Заболевания селезенки
Селезенка – это кроветворный орган. При воспалении характерно быстрое увеличение селезенки в размерах (спленомегалия), а при травмах высок риск разрыва капсулы органа с обильным кровотечением. Спленомегалия возникает при мононуклеозе, острой и хронической форме лейкоза, анемиях, гиперспленизме, гепатите и циррозе печения, ОРВИ.
При заболеваниях органа характерна распирающая, давящая боль в левом подреберье, которая не зависит от физической активности и приема пищи. При разрыве селезенки формируется участок синюшности вокруг пупка, появляется головокружение, тошнота, слабость. Боль в момент разрыва органа травматической или инфекционной природы носит острый режущий характер.
Заболевания кишечника
Патология тонкого кишечника приводит к висцеральным или отраженным болям в левом боку. Опухоль левого отдела ободочной кишки на поздних стадиях болезни вызывает ноющие боли, которые усиливаются чрез 2-3 часа после приема пищи. Болевой синдром протекает на фоне слабости, похудания, отвращения к пище. Для энтеритов характерны периодические тупые боли в левом боку, которые сопровождаются запорами и поносами, чувством переливания в животе, повышенным газообразованием. При язвенном колите и болезни Крона в кале появляется примесь крови.
Заболевания желудка
Гастрит и язвенная болезнь желудка вызывают боли в эпигастральной области и в левом подреберье. В случае гастрита, боли колющие, сверлящие, стреляющие, усиливаются после приема острой и жирной пищи. Характерно чувство тяжести в желудке, отрыжка тухлым или кислым, изжога, тошнота.
Язвенная болезнь проявляется голодными и ночными болями (усиление дискомфорта натощак), после приема пищи болевой синдром уменьшается. Характерны рвота с примесью крови, снижением веса тела, астенизация. Прободение язвы сопровождается кинжальной острой болью, рвотой, резкой слабостью, заторможенностью сознания, напряжением мышц передней брюшной стенки. Это острое состояние, требующее неотложной медицинской помощи и хирургического вмешательства.
Рак желудка вызывает отвращение к пище (чаще к мясным продуктам), постоянные ноющие боли в эпигастрии и левом подреберье, похудание, слабость, анемию. При прорастании опухоли в крупные нервные стволы возникает острый болевой синдром, который купируется только наркотическими анальгетиками.
Заболевания поджелудочной железы
Острый панкреатит относится к опасным состояниям с высокой степенью летальности (до 60%). Появляется острая боль высокой степени интенсивности, тошнота, рвота без облегчения состояния, повышение температуры тела до 39 градусов, озноб, потеря аппетита, жидкий частый стул. Заболевание обычно развивается после обильного приема острой или жирной пищи, злоупотребления алкоголем. При возникновении острого панкреатита больного необходимо срочно доставить в больницу для диагностики и терапии.
Рак поджелудочной железы в течение длительного времени протекает бессимтомно. Иногда появляется жидкий стул, тошнота, рвота после обильного приема пищи. Первым признаком заболевания часто становится желтушность кожи и склер в результате сдавливания опухолью желчных протоков. Боль в левом подреберье возникает на поздних стадиях заболевания постоянно или периодически. Болевой синдром тупой, распирающий, не зависит от приема пищи, реже интенсивный – вследствие прорастания опухоли нервных стволов. Часто сопровождается рвотой и отказом от пищи.
Заболевание мышц
Воспаление мышц – миозит может сопровождать болями в левом боку. Болевой синдром простреливающий и схваткообразный, усиливается при растяжении мышечных волокон во время наклона в противоположную сторону. При прощупывании пораженных мышц определяют болезненное уплотнение. Воспаление диафрагмы чаще возникает при врожденных или приобретенных грыжах. Тупая или жгучая боль развивается при прохождении пищи по пищеводу и наклонах тела после еды. Болевой синдром обычно возникает за грудиной, но может распространяться на левое подреберье.
Межреберная невралгия
Воспаление межреберных нервов принято называть межреберной невралгией. В большинстве клинических случаев заболевание развивается при опоясывающем герпесе. Возникает острая жгучая боль, которая локализуется в левом подреберье, может распространяться на спину в область лопаток и позвоночника. Дискомфорт усиливается при наклоне в сторону поражения. Впоследствии в межреберных промежутках формируется герпетическая сыпь – мелкие сгруппированные пузырьки с прозрачным содержимым.
Заболевание левого легкого
Боль в левом боку может появляться при левосторонней нижнедолевой пневмонии с вовлечением в патологический процесс плевры. Возникает режущая, колющая, сверлящая боль в области левого подреберья, которая усиливается на высоте вдоха. Для пневмонии характерно повышение температуры до 40 градусов, одышка, слабость, сухой или продуктивный кашель, хрипы при выслушивании дыхания.
Сухой плеврит вызывает болевой синдром на высоте вдоха, при этом симптомы со стороны легких отсутствуют. Опухоль левого легкого с распространением новообразования на плевру характеризуется болью в левом боку при дыхании, быстрым снижением массы тела, кровохарканьем, слабостью и сонливостью.
Заболевания сердца
При инфаркте миокарда болевой синдром возникает в левой половине грудной клетки, между лопатками, отдает в руку на стороне поражения. Атипичное течение заболевания приводит к возникновению отраженной боли в левое подреберье. Отмечают острые, схваткообразные, простреливающие боли в левом боку высокой интенсивности, одышку, страх смерти, сердцебиение, онемение левой руки. Прием нитроглицерина или обезболивающих средств не приносит облегчения состояния.
При появлении болей в области левого подреберья необходимо обратиться к врачу для обследования и назначения терапии. Своевременная консультация специалиста снижает риск прогрессирования болезни и развития осложнений.
Читайте также:


