Операция челюсть из ребра
В России пересадка кости для восстановления нижнечелюстной дуги впервые была сделана в 1900 г. В. М. Зыковым.
При восстановительных операциях на лице свободная пересадка кости делается почти исключительно в нижнюю челюсть. Восстановление кости верхней челюсти или скуловых костей почти никогда не производится, так как дефект верхней челюсти с успехом замещается протезом, а повреждение скуловой кости редко влечет за собой значительное нарушение функций и формы. Кроме того, восстановить форму скуловой кости проще хрящом, чем костью.
Наша клиника располагает опытом более 200 пересадок кости, из них только в 3 случаях кость пересаживалась в верхнюю челюсть. Приблизительно такие же данные имеются в клиниках, руководимых А. А. Лимбергом, Г. А. Васильевым, М. В. Мухиным, А. И. Евдокимовым и др.
Условия приживления. Кость как ткань, значительно более дифференцированная по своему строению, чем хрящ, требует для успешного приживления особо хороших условий. Прежде всего кость при помещении ее в новое ложе должна по возможности испытывать ту же функциональную нагрузку, какую она имела, будучи на материнской почве. Например, не рекомендуется пересаживать кость из гребешка большеберцовой кости под кожу спинки носа. Такая кость, поставленная в необычные условия нагрузки, будет постепенно атрофироваться, что нами неоднократно наблюдалось у больных, которым была пересажена кость с голени. Через несколько лет после пересадки мы не находили следов кости или обнаруживали очень небольшие кусочки ее. Опыт Б. Е. Франкенберга полностью подтверждает наши наблюдения.
Ложе, в которое помещается костный трансплантат, должно способствовать его приживлению. Для этого кость должна быть покрыта хорошо выраженным подкожножировым слоем. Кожа должна быть нормального строения, неистонченной. Рубцовые изменения мягких тканей могут неблагоприятно отразиться на приживлении кости из-за недостаточности кровоснабжения. Необходимо, чтобы кожа над трансплантатом лежала без всякого натяжения. Разрез кожи не должен находиться над трансплантатом. Если трансплантат покрывается слизистой оболочкой, то она также должна ложиться без натяжения и не содержать рубцов. Неполноценные мягкие ткани, которые должны покрывать костный трансплантат, необходимо заменить до пересадки другими, взятыми по соседству или со стороны.
Нормальное состояние мягких тканей важно потому, что первичное питание трансплантата идет за счет хорошего кровоснабжения из окружающих трансплантат тканей, за счет обильного прорастания его вновь образующимися капиллярами.
Для приживления трансплантата имеет значение состояние концов отломков челюсти. Они должны содержать больше губчатого вещества и не должны быть склерозированы.
Б. Е. Франкенберг отмечает, что чем раньше начнет функционировать пересаженная кость, тем сильнее в ней будут выражены репаративные процессы.
Большую роль в приживлении играет и строение самого трансплантата: губчатая кость, несомненно, быстрее вступает в связь с окружающими тканями, чем кость, покрытая кортикальным слоем.
При пересадке кости в ложе, ранее подвергавшееся воспалительному процессу, необходимо учесть возможность мобилизации скрытой инфекции. Особенно осторожным следует быть после огнестрельных повреждений.
Внедрившиеся мелкие осколки снарядов, изолированные от окружающих тканей соединительнотканной оболочкой, при операции могут вызвать новую вспышку инфекции. Поэтому если возможно, внедрившиеся инородные тела следует заблаговременно удалить.
Если до Великой Отечественной войны большинство хирургов при необходимости пересадки кости придерживалось длительной выжидательной тактики и приступало к операции лишь через несколько месяцев, а иногда через год после окончания воспалительных явлений в ране из-за боязни инфекции, то опыт военных лет показал, что страх перед возможностью вспышки инфекции несколько преувеличен.
Хирурги одни из первых стали прибегать к ранним пересадкам кости после огнестрельного повреждения, удаления опухолей и т. д. Такие операции производились не только через 1—2 месяца после заживления раны и окончания воспалительных явлений (клинически) в ней, но даже при наличии гранулирующей раны.
Б. Д. Кабаков описал 5 успешных случаев пересадки аутокости в дефект нижней челюсти после секвестрэктомии. Эксперименты, проделанные им на 100 собаках, подтвердили полную возможность применения таких пересадок в клинике.
Примечание. Автором в опытах на собаках была получена модель хронического огнестрельного остеомиелита. Показанием к таким операциям может служить длительное отсутствие срастания кости при ложном суставе после остеомиелита.
В послевоенный период в проблеме свободной пересадки кости был сделан значительный шаг вперед. По предложению Н. И. Бутиковой (1952), пересадку кости при дефекте нижней челюсти стали с успехом производить сразу же после удаления части ее по поводу не только доброкачественной, но и злокачественной опухоли. Такие пересадки к настоящему времени сделаны в различных лечебных учреждениях в значительном количестве (по Н. И. Бутиковой — 96, по Я. Э. Бронштейну — 88 и т. д.).
А. А. Лимберг и Аксгаузен (Axhausen) в 1928. почти одновременно предложили двухмоментный способ пересадки кости.
Операция состоит в том, что трансплантат помещается в первый этап операции не в дефект челюсти, а в мягкие ткани в области дефекта челюсти. Через 2—3 месяца концы трансплантата и концы отломков челюсти освежаются кусачками и кость переносится в дефект, оставаясь в то же время связанной с мягкими тканями, в которые она была помещена в первый этап операции (рис. 92).

Авторы обосновывают свою методику тем, что трансплантат, помещенный в мягкие ткани, начинает резорбироваться и становится более пористым, т. е. процессы разрушения в нем находятся в полном разгаре ко второму моменту операции. Такое состояние его будет способствовать более быстрому наступлению прочной связи с концами отломков челюстей, так как прорастание новыми сосудами проходит легче. Кроме того, А. А. Лимберг считает, что ко второму этапу трансплантат настолько биологически подготовлен, что даже случайное повреждение слизистой во время операции не повредит его приживлению. Это положение он подтвердил несколькими наблюдениями из своей практики.
А. Э. Рауэр считает, что двухмоментный способ показан в случаях, когда, например, можно ожидать вспышки инфекции (ранение дробью). Кроме того, преимущество его в том, что тяжелую для больного операцию делят на два этапа.
Двухмоментная пересадка кости сыграла большую роль. В свое время многие пользовались ею до внедрения в практику антибиотиков. В настоящее время к ней прибегают значительно реже.
Важное значение имеет место взятия трансплантата. Длительное время для пересадки кости в челюсть, нос и другие места хирурги пользовались преимущественно гребешком большеберцовой кости. Однако в настоящее время метод этот всеми оставлен, так как получение трансплантата с голени было связано с рядом трудностей. Взятие кости иногда сопровождалось переломом голени. Наблюдались переломы в послеоперационном периоде, когда больной начинал ходить. Кроме того, больной должен был долгое время лежать в постели. При необходимости заместить значительный участок кости нижней челюсти трудность состояла в том, что прямая форма гребешка голени не соответствовала изогнутости челюсти. Приходилось надпиливать трансплантат в нескольких местах, чтобы придать ему изогнутую форму (рис. 93).

Следует также отметить, что большеберцовая кость очень трудно поддается обработке, потому что обладает большей плотностью.
Предложение Клаппа использовать метатарзальную кость стопы для восстановления ветви нижней челюсти в настоящее время имеет только исторический интерес, ибо при этой операции деформируется стопа и резко нарушается ее функция.
Практически для восстановления нижней челюсти теперь пользуются только двумя видами костного аутотрансплантата: из ребра и гребешка подвздошной кости. Эти виды имеют свои преимущества и недостатки.
Ребро берется легко, и материал из него можно всегда получить в достаточном количестве. Ребро имеет изгиб, напоминающий изгиб нижней челюсти. При необходимости заменить ветвь с суставной головкой можно экзартикулировать головку ребра с костью. Ребро легко расщепляется и хорошо поддается обработке. Из ребра можно взять одну костную его часть или последнюю вместе с хрящевой частью, или один хрящевой трансплантат.
Возможность повреждения плевры при получении ребра почти исключается, если иссекать его только с наружной надкостницей или взять только его наружную пластинку. Однако ограничение экскурсии легких из-за болезненности в послеоперационном периоде иногда может вызвать осложнения со стороны легких. При необходимости взять ребро во всю толщу для предупреждения вскрытия плевры М. П. Жаков предлагает вводить большое количество 0,25% раствора новокаина в клетчатку между плеврой и надкостницей ребра.

Некоторые авторы указывают на недостаточную прочность ребра, тонкость его, особенно если взять его в расщепленном виде. Однако практика показывает, что под влиянием функциональной нагрузки ребро очень быстро утолщается (рис. 94 и 95).

Гребешок подвздошной кости имеет то преимущество, что кривизна его более, чем у ребра, соответствует кривизне челюсти. Кроме того, благодаря губчатому строению, гребешок легко поддается обработке и быстро прорастается сосудами в новом ложе. Взятие гребешка обычно не сопровождается никакими осложнениями и больной вынужден лежать в кровати не более 2—3 дней.
Вопрос о том, чем лучше пользоваться для костного аутотрансплантата — ребром или гребешком,— хотя и не решен, но он не имеет принципиального значения. В каждой клинике его решают по-своему. В нашей клинике применяется почти исключительно гребешок подвздошной кости при пластике нижней челюсти.
Техника взятия ребра. Для обезболивания при получении ребра мы пользуемся местной анестезией 1% раствором новокаина в количестве 50—80 мл. Инъекция производится по ходу межреберных нервов и в клетчатку между плеврой и ребром для отслойки плевры. Разрез ведется по ходу ребра, обычно V, VI или VII. Он должен быть достаточной длины, чтобы создать необходимый простор для работы хирурга. Разрез ведется через все мышцы до надкостницы ребра. Мышцы раздвигают крючками и отделяют их от надкостницы. Последнюю по верхнему и нижнему краям ребра надрезают. При этом необходимо соблюдать осторожность (рис. 96), чтобы нож не поранил межреберные сосуды. Затем изогнутым распатором, введенным по нижнему краю ребра, отслаивают надкостницу с внутренней стороны ребра, следя за тем, чтобы распатор все время касался кости. Когда он выйдет на верхний край ребра, его продвигают вправо и влево и этим заканчивают отслойку надкостницы. Не вынимая распатора. по нему вводят браншу реберных кусачек и пересекают ребро. Затем накладывают на мышцы и фасцию швы из кетгута, а на кожу — из шелка или капрона.

Так поступают, если нужно взять ребро во всю толщу. При необходимости получить только наружную его пластинку после надсечения надкостницы по верхнему и нижнему краю ребра ножом расслаивают ребро на наружную и внутреннюю пластинку, что достигается обычно легко. Поперечные распилы наружной стороны ребра следует сделать ручной или электрической круговой пилой до его расслойки. В настоящее время большинство хирургов пользуется расщепленным ребром, т. е. одной его наружной пластинкой, так как губчатое вещество, имеющееся на одной стороне, легче вступает в связь с окружающими тканями. Взятый кусок ребра должен быть сейчас же перенесен на заранее подготовленное ложе, между моментом получения ребра и помещения его на ложе не должно быть никаких промежуточных стадий (помещение в физиологический раствор, завертывание в марлю и др.).

Техника взятия гребешка подвздошной кости. Для получения гребешка подвздошной кости разрез делают по верхнему краю гребешка от задней ости его до передней, через все ткани сразу до надкостницы. Весь слой мягких тканей от надкостницы до краев гребешка отпрепаровывают ножом, так как сухожильные окончания мышц здесь плотно спаяны с надкостницей. Затем широким распатором с наружной стороны гребешка отслаивают мышцы вниз на 2—3 см. С внутренней стороны осторожно, все время ощущая кость, отслаивают мышцы, чтобы не повредить находящуюся вблизи брюшину. Таким образом, гребешок подвздошной кости оказывается обнаженным с трех сторон. Ассистент крючком разводит края раны, а хирург широким долотом сбивает гребешок, помещая долото сейчас же под широкую часть гребешка. Сбивать надо несильными ударами молотка, постепенно ставя долото сначала с наружной, затем с внутренней стороны. Долото можно заменить пилой Джигли (рис. 97 и 98). Толщина взятого гребешка не должна быть больше 1 см, чтобы он не выстоял под кожей после пересадки. Как и ребро, гребешок должен быть немедленно помещен в заготовленное заранее ложе.

Пересадка гомокости. Попытки пересадить человеку кость от другого человека или от трупа делались давно. Однако они всегда кончались неудачей: кость рассасывалась.
За последние десятилетия эти попытки снова возобновились в связи с применением os purum и os novum [Свант-Орель (Svant-Orell)], а также замороженной или лиофилизированной коети, т. е. замороженной и высушенной.
Опыты с применением указанных трансплантатов показали, что гомокость как таковая не приживает, а рассасывается. Она служит только мощным стимулятором для роста оставшейся костной ткани, а также как бы мостом, по которому перекидывается вновь образованная кость. Поэтому она применяется преимущественно при небольших по длине дефектах (4—8 см). В литературе описываются случаи применения гомокости при более обширных дефектах с хорошим результатом.
Например, у Анатолия половина лица сделана из силикона: глаз с глазницей и верхняя челюсть легко вынимаются и вместо них на лице остаётся большая дыра, приобретённая во время лечения рака кожи.
Благодаря протезу, мужчина может спокойно выходить на улицу и жить полной жизнью.
Восемь операций под местным наркозом
85-летний Игорь Бачелис пережил рак, но лишился полностью нижней челюсти. Сейчас на её месте протез на магнитах и штифтах.
Пенсионер садится в кресло, дергает за подбородок. В руке у него остается силиконовый кожух, имитирующий кожные покровы. Затем врач раскручивает вживленные в кость винты и извлекает пластиковую челюсть. Там, где еще секунду назад был подбородок, — пустота.
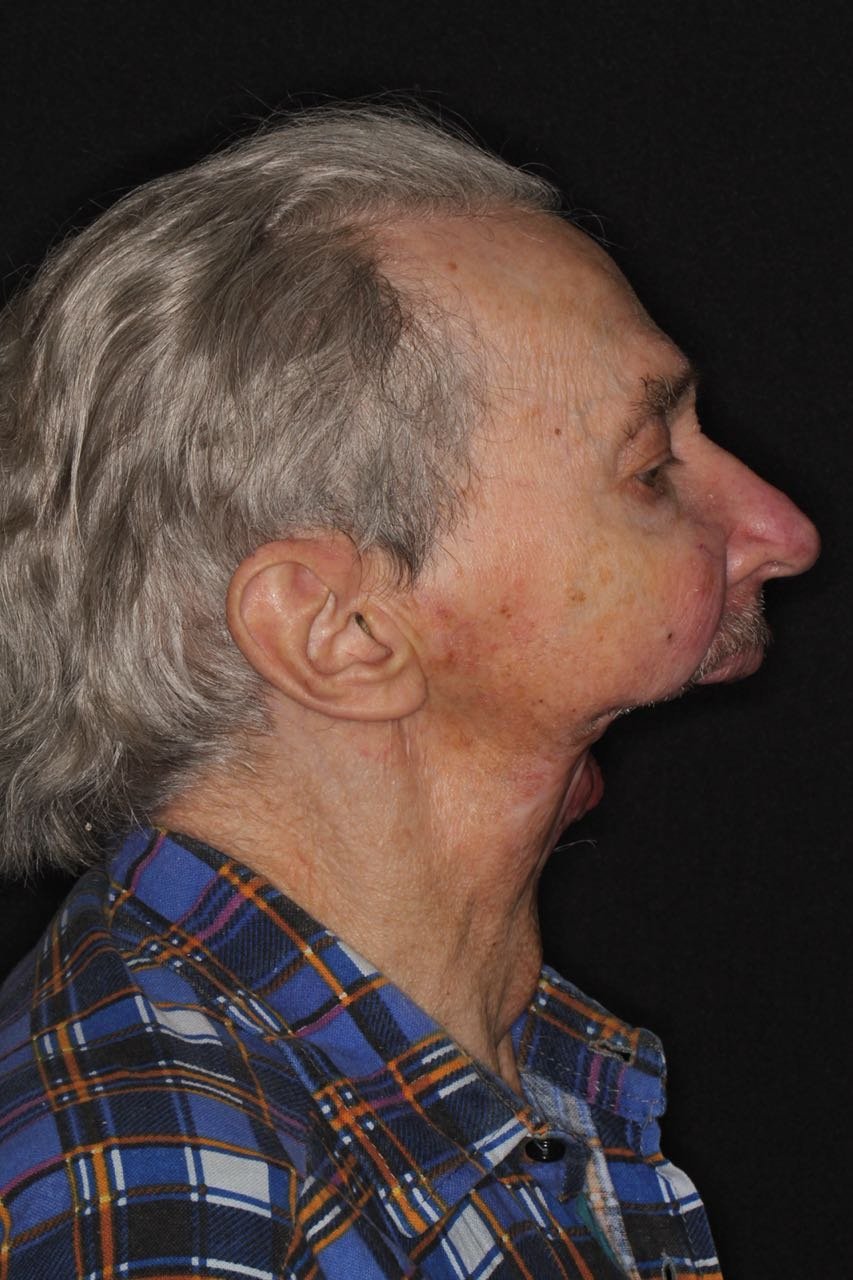
Игорь Бачелис — один из самых сложных пациентов челюстно-лицевого хирурга Давида Назаряна и ортопеда-анапластолога Артавазда Харазяна.
Из-за несвоевременной диагностики рака пришлось удалить большой объем тканей. Пенсионер перенес восемь операций. Причем все под местным наркозом — общий был противопоказан из-за состояния сердечно-сосудистой системы. Потом еще два года фактически был узником в своей квартире — из дома мог выйти, только закутавшись в шарф.

Сам Игорь Александрович после операции разговаривать почти не может: язык ему пришили к небу, иначе он бы просто выпадал изо рта.
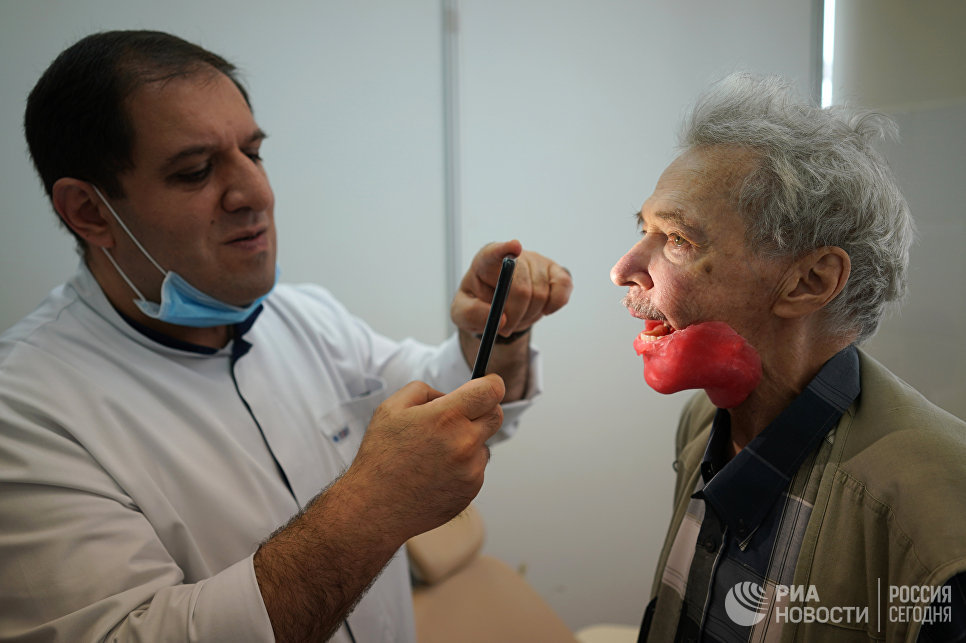
Началось все с головной боли. Игорь Александрович тогда был на даче, к врачам решил не обращаться. Приступы лечил анальгином и цитрамоном. К осени боли стали невыносимыми, в челюсти открылось что-то наподобие свища.
Однако чтобы подтвердить онкологическую природу заболевания, специалистам понадобилось еще полгода.
Стандартный силиконовый протез анапластологи изготавливают за две недели. Однако над челюстью для Игоря Бачелиса специалисты корпят уже больше года. Постоянно корректируют конструкцию, размер. Сейчас пенсионер заново учится глотать желеобразную пищу — за пять лет утратил навык. Мечта врачей — создать механизм, который позволил бы ему пережевывать жесткие продукты.
Ухо на магнитах
Когда человек теряет нос или щеку в результате онкологии, медики стараются воссоздать утраченные части лица за счет тканей пациента.
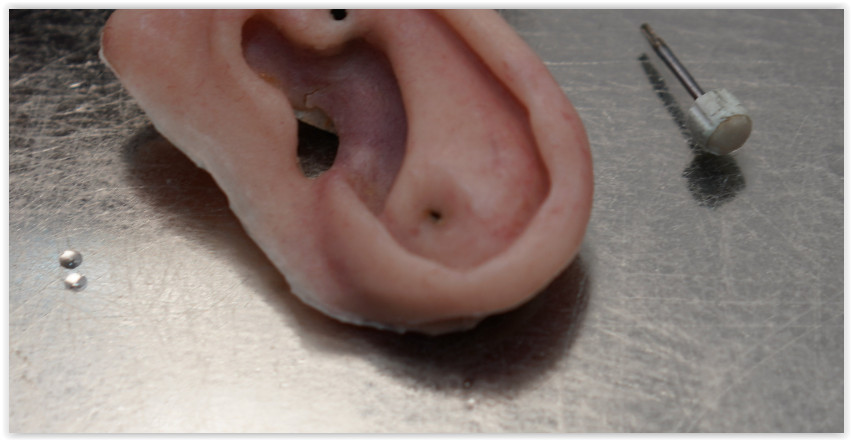
Силиконовое ухо-протез
Ежегодно анапластологи изготавливают десятки силиконовых носов, ушных раковин, орбитальных протезов.
Большинство пациентов приходят после онкологических операций или с врожденными дефектами. Но есть и те, кому лицо изуродовала производственная травма.
На другую упал рекламный щит. Он, будто лезвие, срезал ей нос и губы.
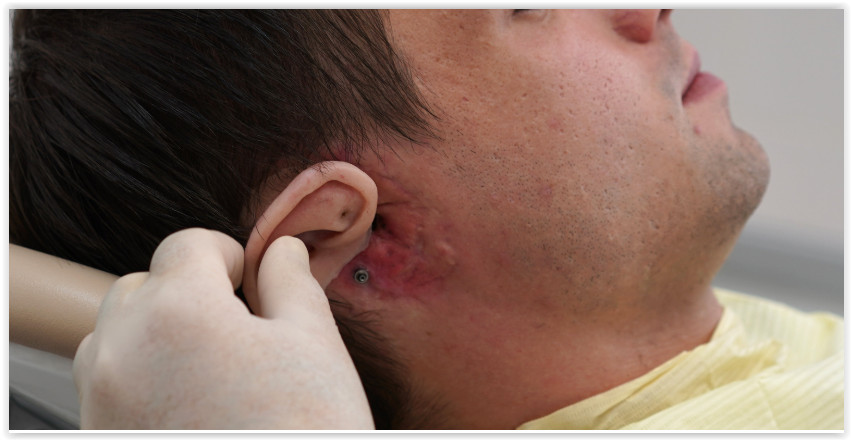
Пока мы разговариваем, в кабинет заходит очередной клиент. У финансового аналитика Алексея (фамилию он просил не указывать) с рождения была недоразвита ушная раковина. Вместо полноценной — лишь крошечный хрящ.
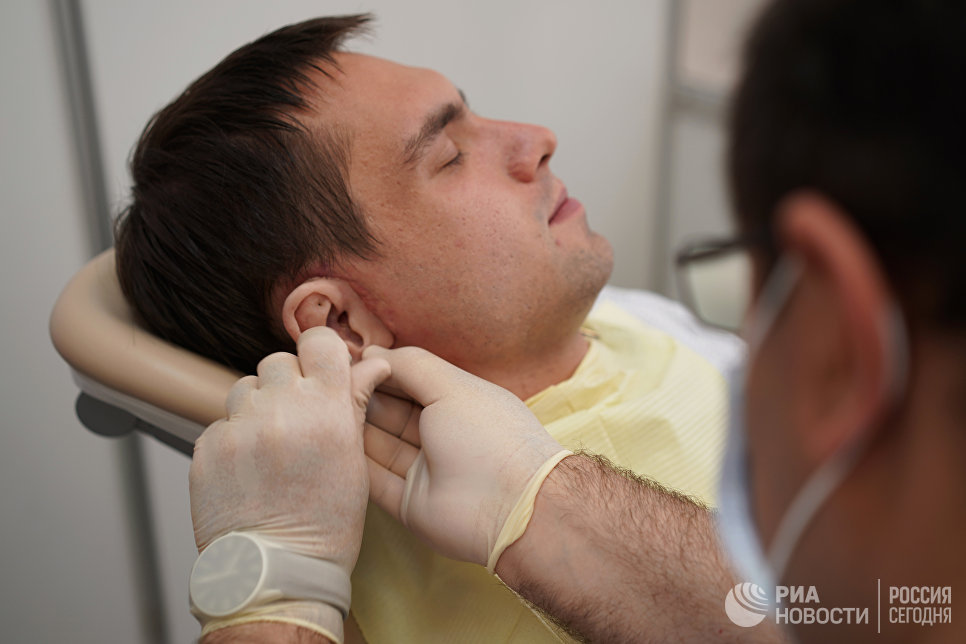
Пациент с врождённым дефектом
Несколько раз Алексею пытались сформировать внешнее ухо при помощи пересадки хряща.
Второе ухо ему сделали уже на штифтах — это уникальная авторская технология, которую разработал Артавазд Харазян.
Ушной протез
Основная задача анапластологов — сделать так, чтобы протез нельзя было отличить от живого носа или уха с расстояния полутора метров. Для этого его окрашивают в цвет кожи пациента, детально прорабатывают капилляры, поры. По словам врачей, такие протезы носят многие известные люди. Но благодаря хорошо подобранной оправе очков, маскирующей переход от силикона к коже, никто из посторонних об этом не догадывается.
Сложнее всего, уверяют специалисты, работать с женщинами. Дизайнер-анапластолог Артур Харазян (брат Артавазда Харазяна) вспоминает, как на прием записалась пациентка, которой хирурги удалили почти половину лица вместе с глазом и щекой.
Прежде чем отлить часть лица из силикона, пациенты несколько раз приходят на примерку протеза. Иногда просят переделать.
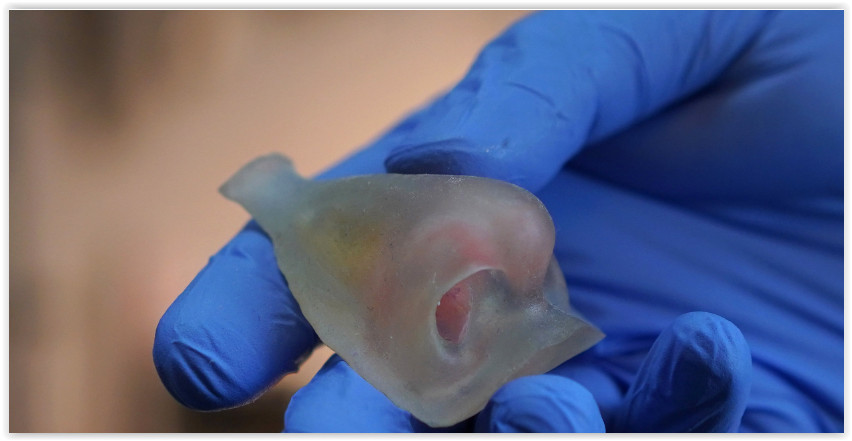
Силиконовый протез носа
Но все же для пациентов предпочтительнее свой, живой нос, нежели силиконовый. Во многих случаях восстановление утраченной части лица возможно из аутотканей.
Челюстно-лицевой и пластический хирург Давид Назарян показывает фото одного из подопечных.
У мужчины полностью отсутствовали нижняя челюсть и подбородок. Он известный художник, раньше часто посещал выставки, лекции. Но после того как из-за рака ему удалили часть лица, на улицу не выходил три года.
Следующее фото, которое показывает доктор, сделано уже после микрохирургической операции. Пока еще на подбородке Сергея (имя изменено) видны рубцы. Но главное — сам подбородок на месте.
И это не силиконовый протез — нижнюю челюсть сформировали из собственной кости Сергея.
Пока Сергей не может жевать твердую пищу — ему еще не поставили зубные протезы. Но после завершающего этапа реконструкции ограничений в еде быть не должно.
Нос со лба
В 29 лет Елена Пихуля едва не лишилась нижней челюсти. В 2016 году она поехала на родину в Запорожье. Внезапно у нее заболел зуб. Стоматолог нашел новообразование, отправил к онкологу. А тот велел срочно ложиться в больницу.
Все этапы предварительно моделировали на компьютере. Благодаря этому появилась возможность вживить в пересаженную кость зубные имплантаты. Сейчас Елена ест все что угодно, а о сложной операции напоминает лишь едва заметный шрам под подбородком.

Пациентка Елена
С помощью микрохирургической техники можно замещать практически любые дефекты лица. Врач показывает еще одно фото. У мужчины на снимке отсутствует кончик носа. Чтобы восполнить этот дефект, ему пересадили лоскут кожи со лба.
Таких несчастных не сто и не двести. Ежегодно в России только операциям в зоне орбиты глаз подвергаются четыре с половиной тысячи человек.
Всего же, по самым скромным подсчетам, в реконструкции лица нуждаются 25 тысяч пациентов.

В реконструкции лица в России нуждаются 25 тысяч человек
Как сообщалось ранее, до конца 2018 года Росздравнадзору поручено провести внеплановые проверки медицинских учреждений, проводящих пластические операции. Подробнее читайте: “Это нельзя объяснить логически”: врач — о новом порядке оказания помощи по пластической хирургии.
Сложная операция длилась около шести часов
Фото: Олег Малиновский
Хирурги Городской клинической больницы № 1 имени Кабанова провели серьёзную операцию на челюсти одного из омичей. Они удалили мужчине часть лицевой кости и заменили её ребром. Операция прошла в минувший понедельник, 20 января.
Как пояснил корреспонденту NGS55.RU заведующий отделением челюстно-лицевой хирургии Сергей Марковский (он и проводил операцию), молодой человек обратился в ГКБ № 1 имени Кабанова около месяца назад. Медики обнаружили у него амелобластому — доброкачественную опухоль. Она деформировала мужчине половину нижней челюсти и зубной ряд. Зубы вышли из прикуса, наклонились и стали подвижными. Из-за всего этого появилась сильная асимметрия лица
— Прежде этот пациент (ему около тридцати лет) уже обращался и в частные клиники, его многие доктора смотрели. Но в итоге пришёл к нам. Мы сразу ему объяснили все возможные варианты лечения этой патологии. Первый вариант был — реконструктивная пластина. То есть удаляется поражённый фрагмент челюсти, и вместо неё ставится специальная титановая реконструктивная пластина. Но для этого требуется две операции. Второй вариант — это одномоментная костная пластика ребром (что мы, собственно, и сделали). И третий вариант — это пластика тем же ребром на сосудистой ножке с мышцами и блоком тканей. Но, к сожалению, в Омске такие операции не проводятся, так что оставалось выбрать один из первых двух. Второй вариант был более рискованный, потому что в этом случае нужно было в течение одной операции удалять опухоль и сразу же проводить забор рёберного трансплантата, после чего замещать им дефект челюсти. А в первом варианте эту процедуру можно было разбить на две операции, но между ними должен был пройти приблизительно один год. Молодой человек решил не ждать, — рассказал Сергей Марковский.
В результате мужчине удалили часть ребра и поставили её на место поражённого фрагмента нижней челюсти. Его, в свою очередь, удалили вместе с зубами. Ребро прикрепили к краям челюсти и зафиксировали его титановыми пластинами и специальными винтами (шурупами). По словам Сергея Марковского, такая крупная и серьёзная операция прошла в больнице имени Кабанова впервые с момента переезда (в июле 2018 года), но в принципе такие в городе уже делали. Она длилась около шести часов, и в ней участвовали три хирурга и несколько анестезиологов.
— Зубов в ближайшее время у молодого человека не будет, потому что на данный момент перед нами стоит прежде всего вопрос о том, чтобы восстановить непрерывность челюсти. Чтобы у него не нарушилась функция открывания рта и речи, — объяснил хирург.
Сейчас молодой человек находится в сознании в реанимации, но его состояние врачи оценивают как средней тяжести. Оставшиеся зубы (которые находятся на здоровой половине челюсти) ему сопоставили в прикус и зафиксировали жёсткой тягой, из-за чего он не может открывать рот и говорить. Для того чтобы отвечать на вопросы врачей и описывать своё самочувствие, он пишет записки. Питается он жидкой пищей через трубочку.
— В таком состоянии он будет находиться ещё долгое время, но через пару дней мы планируем перевести его в отделение челюстно-лицевой хирургии. Самое главное в этой операции — это выходить больного в послеоперационный период. Технически, конечно, операция прошла успешно благодаря специальному оборудованию, которое мы использовали — физиодиспенсеру и ультразвуковому скальпелю. Они снизили травматизацию тканей. Но давать прогнозы пока рано. Технически операция выполнена, но её результат пока не известен, — рассказал заведующий отделением.
Сколько времени уйдёт на восстановление пациента после операции и приживётся ли к челюсти ребро, медики пока сказать не могут, потому что есть высокий риск новых воспалений и осложнений. Говорить об этом можно будет только через несколько недель.
Кстати, мы часто пишем о врачах и необычных операциях. Если эта тема вам интересна, то почитайте, как буквально по кусочкам собирали отца двоих детей, получившего несовместимые с жизнью травмы, или поглядите на коллекцию вещей, которые хирург вытащил из детских лёгких и бронхов.
Двухчелюстная операция, гениопластика и ринопластика — именно к этим хирургическим вмешательствам обратилась читательница Cosmo. Почему девушка решилась на это и как выбрала врача, что стоит знать о постоперационном периоде и на какие моменты стоит обратить внимание — узнай из ее личной истории.
Мой путь к подобным изменениям во внешности начался еще в 2010 году, когда я первый раз поставила брекеты. На тот момент об ортогнатических операциях (иными словами, о хирургическом воздействии на челюсть) знали, мне кажется, только самые профессиональные стоматологи-ортодонты, к которым мой ортодонт, к сожалению, не относился. В итоге – минус 2 верхних зуба. Да, зубы стали прямыми, но прикус как был странным, таким и остался. Это только потом я узнала такие слова, как дистальный и мезиальный, но это случилось сильно позже. Об этом расскажу подробнее.
В 2015 году я начала задумываться над тем, что мой профиль, мягко говоря, далек от идеала и сделать ринопластику было бы совсем неплохо. В профиль нос предательски торчал впереди челюсти, и мне это не нравилось. Я стала прикидывать стоимость операции и наткнулась на форум о пластической хирургии, где заметила ветку о гениопластике (то есть костном перемещении подбородка), изучила и подумала, что, возможно, это как раз мой случай. Я зарегистрировалась, написала в поддержку хирургов, чтобы они подсказали, что мне лучше сделать — нос или подбородок. И тут на удивление мне пришли ответы от нескольких хирургов, они единогласно рекомендовали для начала поправить прикус.
Затем я еще пару недель изучала информацию в интернете на тему операций на челюстях. Всем, кто задумывается о подобных вмешательствах, крайне рекомендую изучить страницы ветки про остеотомию. Там есть несколько крайне интересных историй как с хорошим результатом, так и с не самыми удачными вариантами развития событий, которые, к сожалению, также имеют место быть.
Для меня было важно, чтобы ортодонт умел работать с такими, как я. Что я имею в виду? Мой прикус был дистальным: нижняя челюсть меньше верхней и уходит назад. От этого в профиль получаешь эффект скошенного подбородка и так называемое птичье лицо. Мы, дистальщики, почти всегда на фотографиях выдвигаем челюсть вперед, чтобы на фото получалось немного гармоничнее. Мезиальный прикус — нижняя челюсть выдвинута сильно вперед. Яркий пример – Ксения Собчак.
Подобные операции можно делать бесплатно – по квоте, так как это считается аномалией и подходит под статью ВМП (высшая медицинская помощь). Но (!) у топ-хирургов, фамилии которых я указала, очередь на операции по квоте не менее двух лет. У остальных в МГМСУ очередь поменьше, но, к сожалению, найти о них отзывы в интернете довольно проблематично, поэтому я не рискнула обращаться к ним.
У меня все усугублялось проблемами с суставом, которые выявились после МРТ. Я какое-то время на брекеты надевала еще окклюзионную каппу, которая ставит на место сустав.
Кстати, хирург может посоветовать ортодонта, с которым он часто работает в паре, а ортодонт, разумеется, может посоветовать хирурга. Но никто ни на чем не настаивает обычно.
- Шок. Да, ты смотрел видео на YouTube подобных историй, ожидал чего-то подобного, но, конечно, не такого. Лицо все онемело и совсем не двигается. Даже жидкое не знаешь, как пить. Сходить в уборную не то что проблема — проблемище (!).
- Хочется рыдать от того, как тебе плохо после операции. Но, конечно, вариантов нет — уже ничего не исправить, так что ты просто лежишь и терпишь.
- Спать очень тяжело. Мне было еще тяжелее, так как рот почти не открывался, а нос не дышал. Кислорода крайне мало, поэтому спишь по полчаса, просыпаешься – и всё по кругу.
На второй день приезжает хирург и вселяет немного уверенности, что всё будет хорошо. На четвертый день тебя выписывают.
Дом есть дом, в нем автоматически становится лучше. Пьешь горсть таблеток несколько раз в день, что крайне сложно, так как, повторюсь, рот практически не открывается.
Из еды — только жидкое: бульон, йогурт, детские каши до 6 месяцев, разбавленные водой. И мой личный лайфхак – шоколадное молоко, которое делало жизнь чуточку приятнее.
Что касается сна, то первую неделю его практически нет. Те, кто делают подобные операции без ринопластики, с такой проблемой не сталкиваются, так как нос у них дышит.
Первые 10 дней действительно очень тяжело. Потом с каждым днем все лучше и лучше. На пятый день из носа вытаскивают распорки (специальные пластмассовые трубочки), и он начинает дышать. К десятому дню ты уже привыкаешь ничего не есть и приспосабливаешься. Кстати, за месяц восстановления, когда ты ничего не ешь, худеешь примерно на 5-10 кг (в зависимости от начального веса). У меня ушло 6 килограммов, чему я была безмерно рада.
Важно уделить особое внимание физическим ощущениям и моральному состоянию. О физических ощущениях: у тебя полностью онемевшая нижняя часть лица, причем как снаружи, так и внутри. Не день, не два, а несколько месяцев. Челюсть как будто не твоя. Восстановление чувствительности — самый медленный процесс, так как по сути тебе перерезали все нервные окончания.
Каждый день ты должен снимать специальные резинки, которые держат челюсть в одном положении, чистить зубы, пытаться открывать рот, а потом заново их, резинки, надевать. А внутри – раны и нитки после операции. И ты их не чувствуешь, но знаешь, что тебе отрезали и переставили челюсть и что эти раны — места разрезов, а эти нитки — это то, что держит твои десна. И вот снимаешь ты резинки, берешь в руки зубную щетку и пытаешься чистить зубы. В первый раз я чуть в обморок не упала. Буквально.
Следующая стадия — ты пытаешься хотя бы немного, но открыть рот, а он вообще не открывается. От слова совсем. Это странно звучит, да, но это пока ты с этим сам не сталкиваешься.
Восстановление открываемости рта — до 4 месяцев для дистальщиков. У мезиальщиков, насколько я знаю, процесс происходит быстрее. Почему именно, может рассказать хирург. Первые пару месяцев ты вообще не веришь, что когда-либо сможешь открыть рот и откусить бургер. Примерно через месяц врач разрешает есть мягкую пищу – бананы, колбасу и прочее. Это очень странно, когда такие простые вещи, как просто откусить бутерброд, – для тебя целое событие, а вкус колбасы – самое лучшее, что ты когда-либо ел.
Примерно через полгода после операции снимают брекеты. Отеки сошли, брекеты сняты – и ты выглядишь потрясающе. И вот он еще один шок, но только уже очень приятный. Это новая ты, которой всегда мечтала быть, и это правда. Все прежние мысли, негодования, переживания, болезненные и неприятные ощущения исчезли. Осталась только новая классная ты!
Стоит ли это того? Безусловно. Жалею ли я? Ни капельки. Повторила бы, если бы знала, через что придется пройти? Да, да и еще раз да!
Резюмирую, что было сделано: двухчелюстная операция, гениопластика и ринопластика. Подготовка к операции (удаление зубов + брекеты) – около полутора лет. Восстановление после операции – от 3 до 6 месяцев. Примерно через полгода после операции – снятие брекетов. После брекетов могут понадобится онклюзионные накладки (по сути коронки на зубы) на задние зубы для лучшего смыкания зубов (+ 35 тысяч за зуб).
Читайте также:


