Межреберная блокада пункция плевральной полости
Применяется при закрытых переломах ребер, при пункции плевральной полости, торакоцентезе. В шприц набирается 0,25% (0,5%) раствор новокаина. После обработки операционного поля раствором йода (или спиртом) в соответствующее межреберье производится вкол иглой по верхнему краю ребра. Игла продвигается вглубь предпосылая раствор новокаина, чувствуя концом иглы лишь межреберный промежуток. Вводится около 10-20 мл. раствора. После извлечения иглы место вкола обрабатывается раствором йода (спирта).
2. Пункция плевральной полости.
Проводится для эвакуации экссудата, гноя, крови из плевральной полости в экстренном порядке (иногда и с диагностической целью). Проводится в перевязочной или операционной с соблюдением всех правил асептики и антисептики. Положение больного (пострадавшего) горизонтальное.
После обработки операционного поля раствором йода (или спиртом) производится новокаиновая блокада соответствующего межреберного нерва. Для пункции плевральной полости пользуются специальными приспособлением: толстая игла, соединенная резиновой (силиконовой) трубочкой, на другом конце которой одета канюля от толстой иглы (или толстая игла подобная первой). Резиновый переходник от одной иглы до второй необходим для зажатия сосудистым зажимом Кохера или Бильрота с целью герметизации системы при выполнении пункции.
В систему вводится раствор новокаина специальным шприцом, зажим замыкает резиновую трубку, и хирург толстой иглой прокалывает кожу, подкожную клетчатку и наружную и внутреннюю межреберные мышцы и входит в плевральную полость. Классическим местом прокола принято считать точку, в VI-VII межреберье по средней или заднеподмышечной линии. После ощущения провала иглы в плевральную полость хирург снимает зажим с резинового переходника и по шприцу вводит в плевральную полость около 3-5 мл. раствора новокаина, а затем осторожно шприцом начинает отсасывать содержимое из плевральной полости. После прекращения отхождения экссудата (гноя, крови и т.д.) игла извлекается из плевральной полости, рана обрабатывается раствором йода (спирта) (рис.3).
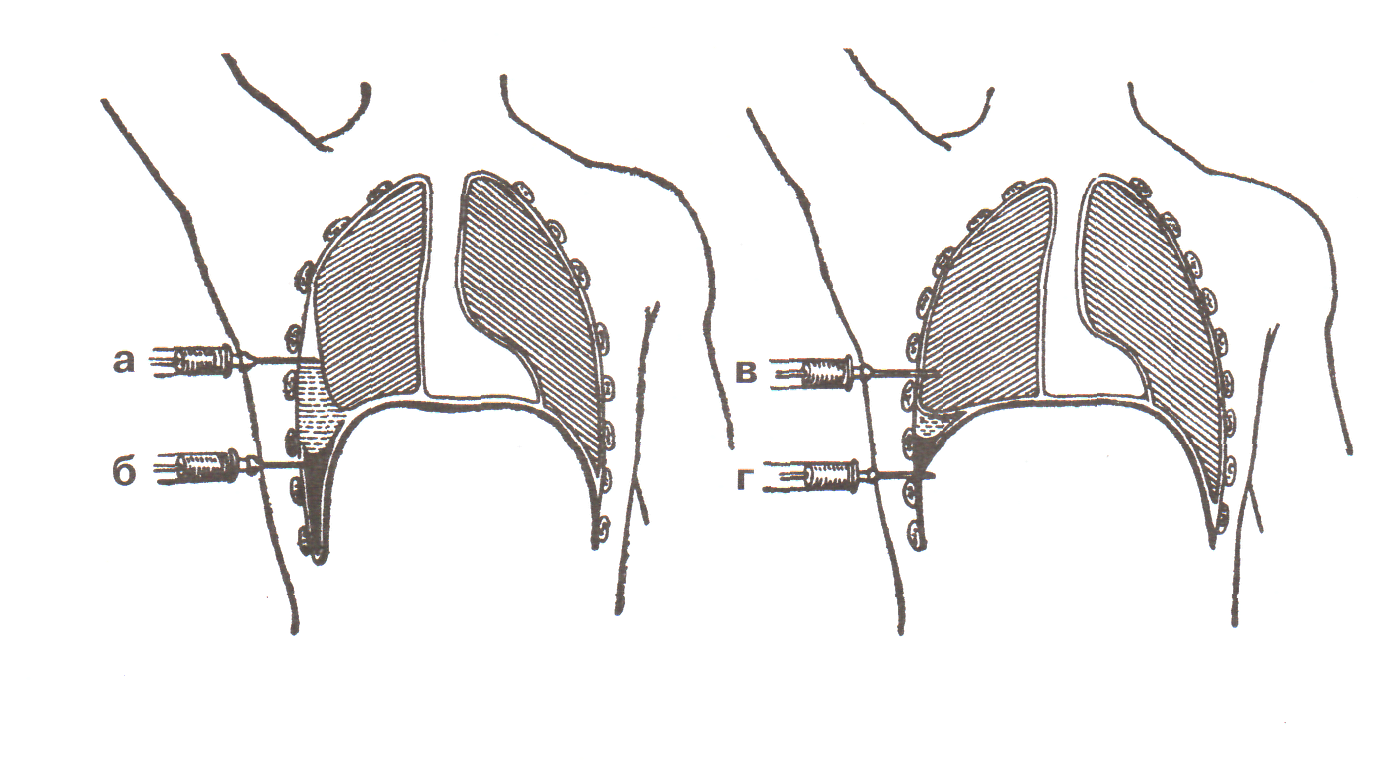
Рис.3.Возможные ошибки при плевральной пункции, а-игла находится в плевральной полости над уровнем жидкости, б-игла располагается в спайке между листками плевры рёберно-диафрагмального синуса, в-игла введена в паренхиму лёгкого над уровнем жидкости, г-игла введена в брюшную полость через нижний отдел рёберно-диафрагмального синуса.
Таракоцентез и дренирование плевральной полости.
Выполняется по экстренным показаниям при травмах грудной стенки, органов грудной стенки и грудной полости, которые сопровождаются переломом ребер, разрывом легкого, кровотечением и пневмотораксом, а так же при эмпиемах плевры пиопневмотораксах. Нередко, торакоцентез и дренирование плевральной полости выполняется после плановых операций на органах грудной полости (лобэктомия, пульмонэктомия) (рис.4).
Производится эта операция в операционной (или перевязочной). После обработки операционного поля проводится новокаиновая блокада межреберных нервов в области VI-VII межреберья по средней или задней подмышечной линии.
Дренирование плевральной полости осуществляется по двум методам:
Пассивный дренаж по Бюлау;
Активная аспирация содержимого путем подключения электроотсоса.
Эти методы имеют свои показания и противопоказания.
Дренажная трубка остается в плевральной полости до прекращения отхождения экссудата, гноя или крови, после чего она удаляется, рана ушивается наглухо.

Рис.4. Торакоцентез. а-положение больного и линия разреза, б-после смещения вверх кожи троакар введён в плевральную полость, в-положение троакара после извлечения мандрена и перед введением резинового дренажа, г-правильное расположение дренажа в плевральной полости.
Радикальная мастэктомия (маммоэктомия).
Это тотальное удаление молочной железы. Проводится при злокачественных опухолях молочной железы I-II и IIIА степени, когда опухоль еще не получила широкое распространение и нет метастазов в регионарных лимфоузлах. Удаление сей молочной железы предполагает радикальное удаление большой грудной мышцы, на которой она расположена. Кроме того, проводится тщательное удаление регионарных лимфатических узлов вместе с жировой клетчаткой: надмышечных, надключичных, парастериальных и т.д. В некоторых случаях проводится удаление и малой грудной мышцы (рис.5а,б).
Операция проводится под общим обезболиванием.
Разрез начинается от подмышечной области окаймляет молочную железу с обеих сторон и заканчивается около мечевидного отростка грудины. После тщательного гемостаза проводят отсечение большой грудной мышцы от места ее прикрепления к грудине, затем сухожилие мышцы, прикрепляющейся к плечевой кости. Тупым и острым путями отделяют всю эту массу единым блоком от глубокой фасции и межреберных промежутков. При этом a. thoracbs int и a. thoracbs lat пересекают между двумя зажимами, лигируют, а центральную культю прошивают шелковой или капроновой лигатурой, проводят удаление мелких лимфоузлов вместе с жировой клетчаткой. Затем удаляют малую грудную мышцу. Следующим этапом является тщательное удаление жировой клетчатки вместе с лимфоузлами в подмышечной, подключичной, парастериальной областях. Остается большая открытая раневая поверхность, на которую натягивается окружающая кожа, делая мелкие насечки в шахматном порядке. В ране оставляют дренажные трубки и накладываются на кожу узловые швы до дренажей.
Секторальная резекция молочной железы.
Это удаление пораженной части молочной железы при доброкачественных опухолях (фиброзная мастопатия, фиброаденома и т.п.)
Проводится разрез кожи и надкожной клетчатки, отступя от пигментного ореола на 1 см. по краю опухоли до наружного края молочной железы. Второй разрез проводится по противоположному краю опухоли. Получается разрез треугольной формы вершиной, обращенной к соску. Выделяется и резецируется пораженная опухолью часть молочной железы. Накладываются кетгутовые швы на дефект железы и послойные швы на рану. Иногда оставляются резиновые выпускники с целью дренажа.
Рис.5б. Радикальная мастэктомия. Выделение молочной железы с окружающей клетчаткой и пересечение стернальной порции m. pectoralis major у места прикрепления к плечу.
Вскрытие абсцесса (флегмоны) молочной железы при гнойно-воспалительных заболеваниях (маститах).
Маститы – частое воспалительное заболевание молочной железы, наблюдаемое у кормящих грудью матерей. По локализации гнойников различают подкожный, внутри – и междолевой, глубокий, ретромаммарный маститы. Нередко, ретромаммарная локализация гнойников осложняется субпекторальной флегмоной (абсцессом) (рис.6 а).
Острый гнойно-воспалительный очаг подлежит срочному вскрытию, удалению гнойного содержимого, промыванию и дренированию, ибо есть угроза распространения и развития сепсиса.
Техника вскрытия мастита.
Разрез проводится в радиальном направлении, но отступя от пигментного ореола на 1.0-1,5 см.
После кожного разреза над очагом гнойника, вскрытие гнойника проводится тупым путем сосудистым зажимом Бильрота или Кохера, пальцем проводят ревизию полости, вскрывая закоулки. Проводится промывание гнойной полости раствором перекиси водорода, антисептическим раствором для очищения полости, оставляются резиновые выпускники и накладывается повязка с гипертоническими растворами.
При ретромаммарной локализации гнойника разрез проводится по нижнему краю молочной железы приподнимая ее кверху. После разреза кожи к надкожной клетчатки тупым путем зажимом Бильрота проходят по грудной стенке до гнойника и вскрывают, дренируют (рис 6б).

Рис.6 Виды гнойных маститов (а) и применяемые разрезы (б), а: 1-субареолярный абсцесс, 2-интрамам-марный абсцесс, 3-ретромаммарный абсцесс, 4-галак-тофорит; б: 1-радиарные разрезы, 2-разрез по Барден-гейвру, 3-параареолярный разрез.
Первичная хирургическая обработка ран на грудной стенке.
Ранения грудной стенки и органов грудной полости могут быть проникающими и не проникающими в зависимости от повреждающего фактора: ножевые ранения, огнестрельные, осколочные или другие.
При поверхностных непроникающих ранениях техника первичной хирургической обработки ран заключается в следующем: после обработки операционного поля проводится ревизия раны, иссечение краев, удаление нежизненноспособных тканей, рассечение раны если имеются углы и закоулки, гемостаз и повторная ревизия раны, туалет и послойные швы на рану.
При проникающих ранениях первичная хирургическая обработка проводится в таком же порядке, но имеет свои особенности.
Если при первичном осмотре и ревизии раны на грудной стенке выявлено, что рана проникает в грудную полость, то после гемостаза и удаления нежизнеспособных тканей необходимо расширить рану.
Эту операцию необходимо проводить под общим обезболиванием, ибо могут быть ранения легких или других органов грудной клетки. После расширения раны и торакотомии необходимо произвести ревизию органов грудной полости: ушить рану на легких, на перикарде, диафрагме и т.д.
Ушивание раны на грудной стенке необходимо проводить тщательно, приблизить друг к другу соседние ребра, ушить межреберные мышцы, создать герметичность и накладывать послойные швы на рану. Необходимо оставлять дренажную трубку в плевральной полости, сделав торакоцентез.
Медицинский эксперт статьи

Блокада межреберных нервов достаточно проста и имеет широкое клиническое применение в качестве дополнительной меры обезболивания в послеоперационном периоде и при переломах ребер. В значительной степени она облегчает респираторный уход, способствует откашливанию мокроты и снижению частоты после операционных осложнений.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12]
Показания к блокаде межреберных нервов
Обезболивание в послеоперационном периоде при операциях на верхнем этаже брюшной полости, таких как холецистэктомия с использованием Кохеровского разреза, обезболивание в послеоперационное периоде при торакальных операциях, обезболивание при переломах ребер обезболивание и мышечная релаксация при торакальных операциях в комбинации с общей анестезией.
Объем местного анестетика - как правило, используется анестезия нескольких межреберных нервов, на каждый сегмент вводится 2-3 мл раствора в общей дозе до 20-25 мл.
Анатомия
Межреберные нервы образуются из вентральных корешков спинномозговых нервов соответствующего сегмента. Они покидают паравертебральное пространство и направляются к нижней границе выше лежащего ребра. Сначала они находятся между плеврой спереди и межреберной фасцией сзади, затем проникают в пространство между m. intercos talis internus и m. intercostalis intimus. Здесь они делятся на две или более ветвей, идущих в межреберном промежутке и снабжающих мышцы и кожу грудной и брюшной стенки. На уровне среднеподмышечной линии каждый межреберный нерв отдает латеральную кожную ветвь, снабжающую кожу заднелатеральной поверхности туловища. Верхние шесть пар оканчиваются у края грудины, их ветви иннервирую кожу передней поверхности грудной клетки. Нижние шесть пар выходят за границу ребра и снабжают мышцы и кожу передней грудной стенки. Латеральные кожные ветви проникают через наружные межреберные мышцы и делятся на передние и задние ветви, соответственно иннервирующие боковую поверхность живота далеко за пределами прямых мышц и спины. Кожные ветви свободно анастомозируют между собой, создавая широкую зону перекрестной иннервации. Тем не менее, большая часть мышц и кожной поверхности брюшной стенки может быть анестезирована блокадой 6-12 межреберных нервов. В последнее время дискутируется вопрос о том, соединяются ли смежные межреберные пространства. У своего начала они располагаются между плеврой и задней межреберной фасцией, там нет ничего, что могло препятствовать распространению раствора местного анестетика экстраплеврально, захватывая несколько смежных нервов. Даже при латеральном введении на уровне угла ребер раствор может достичь экстраплеврального пространства. Распространение раствора облегчается при переломе ребер, когда он может попасть даже в плевральную полость. Эти положения служат основанием для введения большого объема местного анестетика из одной точки в надежде на то, что это позволит захватить несколько смежных межреберных нервов. Однако распространение раствора непредсказуемо и для достижения гарантированного результата лучше вводить малые объемы из нескольких точек.
Положение больного при проведении блокады межреберных нервов
- На спине, если планируется блокада межреберных нервов на уровне средне-подмышечной линии. Это наиболее удобное положение. Рука поднимается так, чтобы ее кисть находилась под головой пациента. Голова поворачивается в противоположную сторону.
- На боку, если планируется односторонняя блокада на уровне угла ребер.
- На животе, при двусторонней блокаде межреберных нервов на уровне угла ребер.
- Ребра считаются снизу вверх, начиная с 12-го;
- Углы ребер, расположены на 7-10 см латеральнее средней линии сзади;
- Среднеподмышечная линия.
Блокада межреберных нервов зависит от клинической ситуации. При переломе ребер анестетик водится проксимально вблизи от места перелома. В случае, если проводится блокада межреберных нервов в большом количестве для послеоперационного обезболивания или в дополнение к общей анестезии она производится на уровне угла ребер. Это предполагает положение больного на боку или на животе, хотя раствор анестетика легко распространяется по межреберному промежутку на несколько сантиметров в обоих направлениях. Поэтому межреберные нервы, включая их латеральные ветви, могут рыть легко блокированы на уровне средне-подмышечной линии, когда пациент находится на спине.

[13], [14], [15], [16], [17], [18], [19]
Как проводится блокада межреберных нервов?
Выбор местного анестетика зависит от конкретных условий. Блокада межреберных нервов большом количестве вызывает высокую концентрацию анестетика в крови, что может привести к системной токсической реакции, требует тщательного учета введенной дозы. Чаще всего используется; раствор лидокаина с добавлением адреналина 1:200 000 либо 0,5% бупивакаин так же с добавлением адреналина для снижения пиков; концентрации в плазме крови. Максимальная доза не должна превышать 25-30 мл.
Осложнения и меры их профилактики
Системная токсическая реакция возможна при проведении блокады межреберных нервов в большом количестве. Ее профилактика заключается в учете суммарной введенной дозы, использовании анестетиков, содержащих адреналин, а так же в общих мероприятиях, включающих проведение аспирационных проб перед каждым введением раствора.
Пневмоторакс может иметь место при случайной пункции внутреннего листка плевры, на фоне перелома ребер может быть следствием травмы. Возможность такого осложнения нужно всегда иметь в виду при блокаде межреберных нервов. В сомнительных случаях диагностика основывается на данных рентгенографии легких. Лечение зависит от объема и скорости поступления воздуха.
Блокада межреберных нервов редко осложняется инфекция при условии соблюдения правил асептики.
Гематома. Следует избегать множественных введений иглы и использовать иглы малого диаметра (25 гейдж и менее).

[20], [21], [22], [23]

Плевральная пункция представляет собой довольно простое с технической точки зрения вмешательство на грудной стенке, которое несет как диагностическую цель, так и лечебную. Простота метода сочетается с его высокой информативностью, но не исключает возможности осложнений и требует тщательного соблюдения всех правил его проведения.
Пункция грудной полости может быть выполнена в условиях медицинского учреждения или вне его при оказании неотложной помощи, но только высококвалифицированным персоналом. В зависимости от цели и причины выбирается уровень проведения манипуляции, а другим обязательным условием считается соблюдение алгоритма манипуляции, правил асептики и антисептики для профилактики инфекционных осложнений.
Показания и противопоказания к плевральной пункции
Пункция плевральной полости выполняется в двух случаях: для диагностики различных заболеваний, сопровождающихся накоплением аномального содержимого между плевральными листками, и в терапевтических целях, когда пациент нуждается во введении каких-либо препаратов прямо в полость плевры.
Диагностическая пункция показана при:
- Возможном экссудате или транссудате между плевральными листками;
- Подозрении на гемоторакс, гнойное воспаление плевральных листков, хилоторакс;
- Заборе содержимого для бактериологического, цитологического анализа;
- Подозрении на опухолевый рост в серозной оболочке, легком, мягких тканях грудной стенки, ребрах — пункционная биопсия.
Терапевтическая пункция несет в себе лечебную цель, показаниями к ней являются:
- Извлечение содержимого — кровь, воздух, гной и др.;
- Дренирование абсцесса легкого, расположенного близко к грудной стенке;
- Введение антибактериальных или противоопухолевых препаратов, лаваж полости при отдельных видах воспаления.

Плевральные полости представляют собой замкнутые пространства, расположенные в грудной клетке снаружи от легких. Они ограничены листками серозной выстилки — плевры, окутывающей легкие и покрывающей внутреннюю поверхность грудной стенки. Плевра образует замкнутое пространство, вмещающее в себя органы дыхания. У здорового человека в плевральных полостях содержится небольшой объем жидкости, которая препятствует трению листков плевры друг о друга, при движении легкого они легко скользят, не вызывая никакого беспокойства у здоровых людей.
При многих патологических состояниях изменяется состав, количество содержимого плевральных полостей, и тогда возникает необходимость в его удалении либо исследовании. Скопление избытка серозной жидкости именуют гидротораксом, а формирующийся при этом выпот — транссудат. Он близок по составу к нормальному содержимому полости, но количество его может значительно превышать норму, достигая нескольких литров.
Различные травмы, опухоли, туберкулез могут стать причиной кровотечения, когда кровь устремляется в плевральную полость, приводя к гемотораксу. Это явление тоже требует своевременной диагностики и эвакуации содержимого.
Открытые ранения грудной клетки, разрыв крупных эмфизематозных булл создают условия для проникновения в полость плевры воздуха — пневмоторакс. Особенно опасен так называемый клапанный механизм его развития, когда при вдохе воздух засасывается внутрь, а при выдохе не выходит наружу вследствие механического препятствия. С каждым вдохом воздуха становится все больше, а состояние пациента стремительно ухудшается.
Опасность увеличения объема жидкого содержимого или появления воздуха состоит в том, что легкое сдавливается и спадается, при этом резко нарушается не только кровоток в малом круге кровообращения, где быстро нарастает давление, но и работа миокарда, поэтому в числе главных осложнений таких состояний — и дыхательная, и сердечная недостаточность.
И если при постепенном накоплении транссудата при хронической сердечной недостаточности изменения сосудистого русла и сердца нарастают медленно, давая шанс врачу определиться с диагнозом и тактикой, то при клапанном пневмотораксе патология прогрессирует так быстро, что времени на принятие решения минимум, а единственный способ спасти жизнь пострадавшего — пунктировать плевральную полость.
Некоторые заболевания самого легкого также могут стать поводом к плевральной пункции. К примеру, абсцесс (ограниченный очаг гнойного воспаления), близко расположенный к плевре и не дренирующийся через бронх, может быть вскрыт и опустошен путем пункции.
Важное назначение прокола грудной стенки — забор материала для исследования. Использование даже самых современных методов диагностики не всегда дает ответ на вопросы о сути патологии, а уточнить, к примеру, вид опухоли и степень ее дифференцировки и вовсе невозможно без пункции с последующей биопсией.
Наконец, лечебная плевральная пункция проводится для введения лекарственных средств. Преимущество ее состоит в том, что препараты поступают сразу же в очаг поражения, местно реализуя свое действие, что приводит к более быстрому эффекту и меньшему числу побочных реакций. Таким путем могут быть введены антибиотики при гнойном воспалении, цитостатики при неоплазиях легкого и самой плевры.
Плевральная пункция, назначенная как диагностическая процедура, может одновременно стать лечебной, если в ее ходе врач удалит аномальное содержимое (кровь, гной).
В части случаев прокол грудной стенки может быть противопоказан, когда высок риск серьезных осложнений после или во время его проведения:
![]()
Нестабильное состояние больного (острая гипоксия, стенокардия, инфаркт миокарда, аритмия, острая сердечная недостаточность);- Нарушения свертываемости крови;
- Буллезная эмфизема;
- Неконтролируемый кашель;
- Анатомические особенности грудной клетки;
- Сращение листков плевры между собой с облитерацией плевральной полости;
- Тяжелая степень ожирения.
Стоит отметить, что эти противопоказания к пункции плевральной полости можно считать относительными, так как при угрожающих жизни состояниях (клапанный пневмоторакс, например), процедура в любом случае будет проведена ради спасения жизни больного.
Техника прокола
Поскольку пункция — инвазивный способ лечения, связанный с проникновением в полость тела, то большое значение имеет соблюдение мероприятий по профилактике инфицирования — обработка места прокола, использование стерильного инструментария и т. д.

Осторожность должен соблюдать и персонал, ведь попадание инфицированного содержимого в глаза, на кожные микротравмы рук может привести к заражению инфекционными заболеваниями (гепатит, ВИЧ-инфекция и другие). Врач и медсестра, проводящие процедуру, должны обработать руки антисептиками, использовать при работе средства индивидуальной защиты — перчатки, очки, спецодежду.
Подготовка пациента к проколу грудной стенки проста, ведь манипуляция не требует общего наркоза и не сопровождается большой операционной травмой. Если пункция планируется в условиях лечебного учреждения, то проводится контрольное рентгенологическое исследование грудной клетки, чтобы уточнить характер и объем содержимого в плевральной полости. По показаниям проводится УЗИ.
Непосредственно перед манипуляцией необходимо измерить уровень артериального давления и пульс у пациента, так как их колебания могут быть причиной обморока или гипертонического криза. В обоих случаях плановую процедуру могут отложить. При неконтролируемом сильном кашле назначаются противокашлевые препараты, так как кашель может нарушить ход иглы, приведя к серьезным последствиям. При беспокойстве и боли показаны успокоительные средства, транквилизаторы, анальгетики. Пациент во время пункции должен быть спокоен и неподвижен.
Многие пациенты, которым предстоит пунктировать грудную клетку, испытывают страх перед вмешательством, поэтому чрезвычайно важно психологически подготовить больного и успокоить. Для этого врач поясняет суть процедуры, показания к ней, уточняет метод обезболивания, а пациент, в свою очередь, дает письменное согласие на вмешательство.
Плевральная пункция может быть произведена в операционной, процедурном кабинете или даже палате, если больной не может ходить или его транспортировка нежелательна. Пациент находится в сознании, принимает лежачее или сидячее положение в зависимости от конкретной клинической ситуации. При проведении прокола используются хирургические инструменты:
- Пинцет;
- Зажим;
- Шприцы;
- Иглы для введения анестетика и дренирования.
При эвакуации выпота медсестра готовит емкость объемом 2 литра. Взятый для бактериологического анализа материал помещается в стерильные пробирки, а ткани для гистологического анализа — в обычные нестерильные флаконы.

Плевральная пункция проводится при сидячем положении пунктируемого, который несколько наклоняется вперед, опираясь на руки, чтобы содержимое из задне-диафрагмальной области переместилось в нижние части полости. Прокол грудной стенки при жидком выпоте осуществляется в 7-8 межреберном промежутке по задней подмышечной либо лопаточной линиям. Если выпот осумкован, то есть ограничен спаянными листками плевры, то место пунктирования определяют исходя из данных рентгенографии или УЗИ, а возможно и с помощью перкуссии.
Техника проведения плевральной пункции включает несколько этапов:
- Местное обезболивание.
- Продвижение иглы вглубь тканей по мере инфильтрации их анестетиком.
- Смена иглы на пункционную, взятие небольшого количества экссудата для визуальной оценки.
- Смена шприца на одноразовую систему и удаление жидкости.
Для местной анестезии традиционно используется новокаин, причем лучше, чтобы шриц, с помощью которого он вводится, был небольшого объема, поскольку увеличение диаметра поршня делает прокол более болезненным. Особенно актуален этот подход при пунктировании детей.

Место прокола обрабатывается раствором антисептика (йод двукратно, затем этиловый спирт) и высушивается стерильной салфеткой, затем врач берет шприц с иглой и приступает к проколу. Постепенно направляя иглу в кожу, клетчатку, мышечную ткань добиваются инфильтрации их раствором новокаина и обезболивания. Пункционная игла должна вводиться в строго намеченном промежутке, по верхнему краю нижележащего ребра, так как введение ее под нижней частью чревато травмой нерва или межреберной артерии, проявляющейся обильным плохо останавливающимся кровотечением.
Когда игла движется в мягких тканях, врач чувствует упругость и их сопротивление, но в момент проникновения в плевральную полость он ощутит провал в пустое пространство. Появление воздушных пузырьков или плеврального содержимого служит моментом прекращения введения иглы вглубь. При достижении иглой свободного пространства полости тела, хирург оттягивает поршень шприца в противоположном направлении и берет выпот для визуальной оценки. Это может быть кровь, гной, лимфа и др.
После определения характера содержимого, тонкая игла от шприца извлекается, меняется на многоразовую, большего диаметра, к которой присоединяют шланг электроотсоса, а затем новая игла вводится в плевральную полость по тому же пути сквозь уже обезболенные ткани. С помощью электрического отсоса извлекается весь объем содержимого плевральной полости. Возможен и другой подход, когда врач сразу пунктирует толстой иглой, а меняет только шприц на специальную систему для дренирования.
При небольшом объеме экссудата нет необходимости в использовании электроотсоса, а выпот может быть удален при помощи шприца, но между ним и иголкой помещается резиновая трубка, которую необходимо пережимать всякий раз, как врач наберет полный шприц и отсоединит для опорожнения.
Когда цель пункции достигнута, врач быстрым движением руки вынимает иглу, а затем обрабатывает место прокола антисептиком и укрывает стерильной салфеткой или пластырем.
Если в полости плевры содержится кровь, то ее удаляют целиком, иную жидкость извлекают в объеме до 1 литра, так как в противном случае возможно смещение органов средостения и серьезные расстройства гемодинамики вплоть до коллапса.
После выполнения плевральной пункции пациент транспортируется в палату, где еще сутки должен находиться под контролем специалиста, а встать ему разрешат через 2-3 часа. Такие симптомы как тахикардия, снижение артериального давления, одышка, потеря сознания, кровотечение могут говорить о нарушении техники манипуляции и развитии осложнений.
Особенности пункции при разных видах выпота

кровь в плевральной полости при гемотораксе
Пункция плевральной полости при гемотораксе, то есть скоплении крови, имеет некоторые особенности, хотя и проводится по описанному выше алгоритму. Так, для определения, остановилось кровотечение или нет, показан тест Ревилуа-Грегуара: образование сгустков в полученной кровянистой жидкости говорит о продолжающемся кровотечении. Это важно для определения дальнейшей тактики лечения.
Жидкая кровь без свертков характеризует остановившееся кровотечение либо кровоизлияние, которое произошло давно. В плевральной полости кровь быстро лишается белка фибрина, который нужен для тромбообразования, чем и объясняется это явление.
Пункция при пневмотораксе проводится при лежачем положении пациента, на здоровой стороне тела с приподнятой и отведенной за голову рукой, но можно его и усадить. Место прокола выбирают в верхней части грудной клетки — во втором межреберном промежутке по средней ключичной линии при сидячем положении и в 5-6 межреберье по средней подмышечной, когда пациент лежит. Плевральная пункция для извлечения воздуха не требует обезболивания.
При гидротораксе пункция проводится так же, как и в случае с любой другой жидкостью, но медленное накопление относительно небольшого количества транссудата не является поводом к процедуре. К примеру, пациенты с застойной сердечной недостаточностью, у которых отмечено нарастание со временем количества плеврального выпота, могут обойтись без пункции грудной стенки. Такой гидроторакс не представляет непосредственной угрозы жизни.
Дренирование плевральной полости по Бюлау
Дренирование плевральной полости по Бюлау — это способ ее очищения от патологического содержимого путем создания постоянного оттока по принципу сообщающихся сосудов. Показаниями к установке дренажа считаются пневмоторакс, когда никакие другие методы не принесли положительного эффекта, напряженный пневмоторакс, гнойное воспаление плевры после перенесенной травмы.
Точку введения дренажа смазывают йодом, при скоплении газа прокол лежит во 2-3 межреберье по средней ключичной линии, а при наличии жидкого содержимого его производят по задней подмышечной линии в 5-6 межреберном промежутке. Для получения разреза до полутора сантиметров в длину кожу рассекают скальпелем, а сквозь полученное отверстие вводят троакар. Удалив внутреннюю часть троакара, врач помещает в полую наружную часть дренажную трубку с отверстиями на конце, через которые будет удаляться патологическое содержимое.
В случае, когда нет возможности использовать троакар, вместо него берется зажим, с помощью которого раздвигают межреберные мышцы и вводят в отверстие резиновую дренажную трубку. Для исключения движения и выскальзывания дренажа, его фиксируют к коже шелковыми нитями. Периферическая часть дренажа опускается в емкость с фурацилином.
Чтобы обеспечить отток жидкости и, в то же время, не допустить попадания воздуха в полость плевры, на дистальный конец трубки надевается резиновый клапан, который можно изготовить из фрагмента хирургической перчатки. Действуя по принципу сообщающихся сосудов, дренажная система помогает удалить кровь, гной и другой выпот.
В конце дренирования на рану накладывается стерильный лейкопластырь, и больной отправляется в палату под наблюдение. Описанная техника дренирования получила название пассивной аспирации по Бюлау, который в свое время предложил использовать троакар для помещения трубки внутрь грудной полости.
Когда из плевральной полости эвакуирован жидкий выпот, врач измеряет его объем и соотносит с данными рентгенографии или УЗИ до манипуляции. Поскольку пункция может осложниться попаданием воздуха в полость плевры при нарушении техники процедуры, то после нее проводят контрольное рентгенологическое исследование, позволяющее исключить неблагоприятные последствия. Возникновение кашля после пункции не всегда служит признаком пневмоторакса, а может говорить о расправлении легкого, которое уже ничем не сдавлено.
При проколе грудной стенки важно соблюдать точный алгоритм действий, так как с виду простая операция при нарушении техники может обернуться серьезными осложнениями. Наиболее опасными из них являются кровотечения и травмы легкого, которые могут повлечь напряженный пневмоторакс, требующий немедленного устранения ввиду риска для жизни.
Возможные осложнения
Осложнения после плевральной пункции редки. Среди них наиболее вероятны:
- Пневмоторакс при поступлении воздуха через иглу либо травмировании легкого;
- Кровоизлияние в полость плевры или стенку грудной клетки (чаще всего при прохождении иглы сквозь межреберную артерию);
- Воздушная эмболия;
- Гипотензия и обмороки при введении анестетиков либо в качестве реакции на саму процедуру у чувствительных лиц;
- Инфицирование при несоблюдении соответствующих профилактических мер;
- Повреждение пункционной иглой внутренних органов (селезенки, печени, диафрагмы, сердца).
При неаккуратных действиях специалиста возможно повреждение не только межреберных артерий, но и крупных сосудов средостения и даже сердца, которое чревато гемотораксом и гемоперикардом. Вскрытие просвета эмфизематозной буллы или попадание воздуха при введении иглы приводит к подкожной эмфиземе. Для профилактики осложнений, в том числе тех, которые могут быть нанесены рукой врача, и разработан алгоритм действий, который следует неукоснительно соблюдать любому врачу, взявшемуся за пункцию.
Читайте также:



