Клинические рекомендации остеохондроз грудного отдела
1. 2013 Клинические рекомендации "Остеохондроз позвоночника" (Ассоциация травматологов-ортопедов России).
Алгоритм диагностики
Точная топическая диагностика спондилогенных пояснично-крестцовых корешковых синдромов наиболее важна для ортопедов и нейрохирургов, занимающихся оперативным лечением пациентов со стойкими поясничными болями и поражениями спинномозговых нервов пояснично-крестцовых сегментов. Подробный анализ клинических, рентгенологических данных, использование современных параклинических диагностических методов позволяет определить патогенетически обоснованный и оптимальный вид хирургического лечения.
Существует ряд объективных причин, которые делают диагностическую задачу весьма непростой. Их подразделяют на две большие группы.
К первой группе относят индивидуальные различия позвоночно-корешково-спинномозговых взаимоотношений: это вариабельность числа поясничных и крестцовых позвонков, вариабельность уровня выхода корешков из спинного мозга и слитное их формирование, встречающиеся по данным Loredo et Bard (1988) в 1-3% случаев, другие варианты развития нервной ткани, например: короткий мешок твердой мозговой оболочки (ТМО) с высоким отхождением S1 корешков, асимметричное выхождение корешков из спинного мозга, вариабельность чувствительной и двигательной иннервации нижних конечностей волокнами, входящими в состав того или иного спинномозгового нерва, и прочее. Данные причины могут приводить к несоответствию между неврологической симптоматикой и топографией очага компрессии невральных структур позвоночного канала.
Ко второй группе относят причины, приводящие к появлению неврологической симптоматики на пояснично-крестцовом уровне и вписывающиеся в понятие "люмбоишиалгического симптомокомплекса". Сюда относят патологические состояния, которые возникают вследствие развития дегенеративных процессов (остеохондроз с экструзией или протрузией дисков и задними остеофитами, спондилѐз, спондилоартроз с гипертрофией и остеофитами дугоотростчатых суставов, изменения со стороны желтой связки и эпидуральной клетчатки, нестабильность в позвоночном двигательном сегменте) и вариабельность функциональных вертеброневральных взаимоотно-шений при нагрузках на позвоночный столб. Сюда же относят корешковые синдромы при других заболеваниях: истинный или врожденный спондилолистез, опухоли корешков, эпидуральной клетчатки, спинного мозга и его оболочек, самих позвонков, синовиальные кисты дугоотростчатых суставов, истинные кисты и псевдокисты твердой мозговой оболочки (ТМО), арахноидальные кисты, эпидуральные и арахноидальные спаечные процессы, гипертрофию и извитость корешков "конского хвоста", туберкулезный спондилит; некоторые аномалии развития позвоночника (аномалия тропизма, гиперплазия поперечных отростков, полудужек, аплазии полудужек и суставных отростков.
Кроме того, следует учитывать значение заболеваний, вызывающих похожую симптоматику. К ним относят сосудистые заболевания ног, заболевания органов живота и малого таза, патология крестцово-подвздошных сочленений и тазобедренных суставов, инфекции и интоксикации, ишемические и посттравматические невриты нижних конечностей.
Тщательно собранные жалобы и анамнез больного позволяют предположить те или иные формы дегенеративных поражений позвоночника.
Грыжи дисков возникают у больных среднего возраста, ведущих активную трудовую деятельность. Они сопровождаются значительными неврологическими нарушениями по корешковому типу, чаще всего поражается один спинномозговой нерв. Образованию грыжи диска обычно предшествуют эпизоды поясничных болей, часто связанных с физическими нагрузками. Консервативное лечение при больших выпавших фрагментах пульпозного ядра диска неэффективно.
При неврологическом обследовании можно предположительно сориентироваться в отношении локализации компремирующего процесса по длиннику и поперечнику позвоночного канала, оценивая всем известную топику неврологических нарушений:
- синдром корешка L4 (диск L3-L4) – иррадиация болей в передневнутренние отделы бедра, голени и внутреннюю лодыжку, гипестезия на передней поверхности бедра, слабость четырѐхглавой мышцы, снижение или утрата коленного рефлекса;
- синдром корешка L5 (диск L4-L5) – иррадиация болей из верхней ягодичной области в наружные отделы бедра и голени, иногда с распространением на тыл стопы, на I-III пальцы, гипестезия в этой же зоне; слабость перонеальной группы мышц, возможна гипотрофия, слабость разгибателя I пальца стопы (симптом Спурлинга);
- синдром корешка S1 (диск L5-S1) – иррадиация болей из средней ягодичной области в задненаружные или задние отделы бедра, голени, в пятку с переходом на наружный край стопы и IV–V пальцы, гипестезия в задненаружных отделах голени и наружных отделах стопы; гипотрофия большой ягодичной и икроножной мышц, слабость икроножной мышцы, снижение или отсутствие ахиллова и подошвенного рефлексов.
Отмечаются следующие синдромы компрессии корешков шейных спинномозговых нервов, которые обычно сдавливаются в межпозвонковом отверстии над одноименным позвонком.
Синдром компрессии корешка С4 проявляется болями в надплечье, может сопровождаться, амиатрофиями трапециевидной, надостной и даже большой грудной мышцы.
Синдром компрессии корешка С5 — проекционная боль и чувствительные расстройства локализуются в зоне дельтовидной мышцы, могут сопровождаться с ее слабостью и гипотрофией, снижением лопаточного рефлекса.
Синдром компрессии корешка С6 — проекционная боль и чувствительные расстройства локализуются в виде полосы по наружному краю руки, до первого пальца кисти. Снижается сила мышц, сгибающих предплечье, нарушается рефлекс с двухглавой мышцы.
Синдром компрессии корешка С7 — проекционная боль и чувствительные расстройства локализуются в виде полосы на тыльной поверхности руки, особенно в трех средних пальцах. Триципитальный рефлекс обычно снижен или отсутствует. Могут быть вегетативно-трофические нарушения в кисти.
Синдром компрессии корешка C8 диагностируется очень редко, в основном при посттравматическомя остеохондрозе с формированием грыжи или "остеофита" в межпозвонковом отверстии С7 —Th1. Проекция болей и чувствительных расстройств соответствует ульнарному краю руки, включая четвертый и пятый пальцы.
Может быть снижен карпорадиальный рефлекс.
Однако нужно помнить о вариабельности строения спинного мозга, его корешков и позвоночника. Последнее условие диктует необходимость рентгенологического исследования всего позвоночного столба с целью уточнения количества позвонков и их принадлежности к тому или иному его отделу.
При несоответствии клинических нейротопических данных и данных дополнительных методов исследования возникает необходимость в наиболее полном и детальном обследовании больного с использованием всех доступных методов.
В настоящее время, наряду с клиническими данными, врачи располагают большим арсеналом дополнительных методов исследования. При предоперационной диагностике поясничного остеохондроза используют следующие методы: обзорную, прицельную и функциональную рентгенографию позвоночника, эпидурографию, веноспондилографию, артериографию позвоночника и спинного мозга с применением метода дигитальной субтракции, спондилоартрографию, дискографию, пневмомиелографию, миелосаккорадикулографию, КТ, КТ с субарахноидальным или перидуральным контрастированием, МРТ.
Высокоинформативными методами диагностики спондилогенных радикулопатий являются миелография с водорастворимыми неионными контрастными веществами, МРТ и КТ. Они имеют значительное преимущество перед остальными методами ввиду их высокой информативности, разрешающей способности и неинвазивности. Но необходимо отметить, что ни тот ни другой метод в единственном числе не является эталонным для хирургов-вертебрологов, что заставляет их использовать дополнительные уточняющие методы исследования, в том числе инвазивные (перидурографию, миелографию, постмиелографическую КТ), позволяющие во многих случаях уточнить предоперационный диагноз.
Выявление больших грыжевых выпячиваний дисков обычно не представляет сложностей. МРТ позволяет с большой точностью определить локализацию грыжевого выпячивания по длиннику и поперечнику позвоночного канала, степень дегенерации межпозвонковых дисков и нарушения циркуляции ликвора при компрессии дурального мешка и арахноидальных спаечных процессах, дифференцировать грыжевые выпячивания дисков от адгезивных процессов в эпидуральной клетчатке, воспалительных процессов, а также опухолевых и сосудистых новообразований. С некоторой погрешностью при МРТ можно установить размеры позвоночного канала и грыжи диска. Ввиду неинвазивности метода он может быть выполнен в амбулаторных условиях.
Выявить простой разрыв фиброзного кольца диска без грыжеобразования позволяет дискография, проведенная после исключения грыжи диска вышеперечисленными методами.
Для постановки диагноза и патогенетического подхода к лечению остеохондроза используется ряд классификаций.
Клинико-патогенетическая классификация А.И. Осна, отражающая в виде четырех последовательных стадий дегенеративно-дистрофического поражения:
L. Armstrong (1952) предложил следующую классификацию остеохондроза позвоночника:
I стадия. Начальные дистрофические изменения в студенистом ядре и задней части фиброзного кольца, которое набухает, выпячивается по направлению к позвоночному каналу, раздражая рецепторы задней продольной связки твердой мозговой оболочки; при этом появляются боли в спине.
II стадия. Смещенное пульпозное ядро располагается в выпятившейся части фиброзного кольца, через дефект которого она выпадает, — грыжа диска; клинически характеризуется появлением корешковых симптомов и, нередко, грубых антальгических компонентов вертебрального синдрома.
Остеохондроз надо дифференцировать с рядом заболеваний, имеющих схожие клинические и морфологические проявления. К данным нозологическим формам относятся истинный или врожденный спондилолистез, опухоли корешков, эпидуральной клетчатки, спинного мозга и его оболочек, самих позвонков, синовиальные кисты дугоотростчатых суставов, истинные кисты и псевдокисты твердой мозговой оболочки (ТМО), арахноидальные кисты, эпидуральные и арахноидальные спаечные процессы, гипертрофию и извитость корешков "конского хвоста", туберкулезный спондилит; некоторые аномалии развития позвоночника (аномалия тропизма, гиперплазия поперечных отростков, полудужек, аплазии полудужек и суставных отростков). Кроме того, следует учитывать значение заболеваний, вызывающих похожую симптоматику. К ним относят сосудистые заболевания ног, заболевания органов живота и малого таза, патология крестцово-подвздошных сочленений и тазобедренных суставов, инфекции и интоксикации, ишемические и посттравматические невриты нижних конечностей.
Консервативное лечение дорсопатий включает медикаментозную терапию и различные методы немедикаментозного воздействия. Для лечения дорсопатий с рефлекторным болевым синдромом используются препараты следующих препараты, действие которых направлено на купирование острого болевого синдрома (терапия при обострении), такие как: ненаркотические анальгетики, включая нестероидные и другие противовоспалительные средства (диклофенак, мелоксикам, нимесулид, лорноксикам, флупртин); препараты из группы противоэпилептических средств, применяющиеся в данной ситуации для купирования нейропатической боли (габапентин, прегабалин, карбамазепин); миорелаксанты, в том числе миорелаксанты центрального действия (толперизон, тизанидин); антидепрессанты (амитриптилин, сертралин, пароксетин, флуоксетин и др.); препараты, обладающие симптом-модифицирующим действием и структурно-модифицирующим эффектом (витамины группы В); корректоры метаболизма костной и хрящевой ткани (хондроитин, глюкозамин); местные анестетики (новокаин, лидокаин и др.).
Для лечения дорсопатий с корешковым болевым синдромом и с симптомами неврологического дефицита спектр препаратов расширяется, используются: опиоидные ненаркотические анальгетики (трамадол, залдиар); антигипоксанты и антиоксиданты (этилметилгидроксипиридина сукцинат, актовегин); метаболические средства (цитофлавин); М-, Н-холиномиметики, в т.ч. антихолинэстеразные средства (ипидакрин); ангиопротекторы и корректоры микроциркуляции (пентоксифиллин, эуфиллин, винпоцетин); диуретики (маннитол, фуросемид); глюкокортикоиды (дексаметазон, дипроспан, кеналог).
К немедикаментозным методам воздействия относятся:
- кинезиотерапия (активизация пациентов в острый период и, конечно, обучение движению в повседневной жизни и дополнительным физическим упражнениям в период регрессирования обострения и в период ремиссии);
- рефлексотерапия носит собирательный характер и включает в себя большое количество различных лечебных приемов и методов воздействия на рефлексогенные зоны и акупунктурные точки. Метод способствует устранению мышечного спазма, улучшению микроциркуляции тканей;
- физиотерапевтические методы лечения применяются на всех стадиях заболевания, в том числе и в период обострения, но не в самую острую фазу. Физиотерапевтическими методами можно снять болевой синдром, добиться расслабления напряженных мышц и заставить работать атрофированные, уменьшить воспалительные явления, отеки и улучшить микроциркуляцию в пораженной области.
Мануальная терапия направлена на устранение функциональной блокады двигательного сегмента, возникшей в результате неадекватного статического (например, неправильная рабочая поза) или динамического (резкое движение при выполнении физического упражнения, поднятии тяжести и т.д.) воздействия на позвоночник.
Массаж имеет самостоятельное значение и является методом патогенетической терапии при нейродистрофических мышеных, связочно-сустаных, костных, вегетативно-сосудистых синдромах, так как нормализует трофику тканей за счет улучшения микроциркуляции, лимфообращения, обмена веществ. Стимуляция механорецепторов при глубоком массаже рефлекторно блокирует болевые импульсы с периферии на уровне спинного мозга. Механическое воздействие на очаг дистрофии в мышцах, сухожилиях, связках, фасциях разрывает фиброзные сращения, а улучшение перфузии тканей способствует удалению из них продуктов распада)
Пациенты с вертеброгенной патологией подвержены функциональным расстройствам нервной системы, они нуждаются в коррекции их психического состояния, так как им приходится испытывать и противостоять хронической изнуряющей боли. Боль имеет тенденцию цефализироваться, трансформироваться в болезненное переживание, а затем и в болезненное поведение, когда все действия, реакции человека подчинены боли и зависят от нее.
Наиболее перспективным методами консервативного лечения являются сочетание патогенетически обусловленной терапии хондропротективными препаратами в течение длительного времени в сочетании с комплексными немедикаментозными методиками лечения. При этом для обеспечения приверженности терапии и поддержания должного уровня физической активности необходимо проведение специальных образовательных программ для пациентов с дорсопатиями.
Методы исследования
Клиническое обследование включает осмотр нейроортопеда (нейрохирурга), невролога, терапевта и при необходимости – иных специалистов.
Рентгенографическое обследование: обзорные и функциональные рентгенограммы, магнитно-резонансное исследование, спиральная компьютерная томография, при необходимости дополненная интрадуральным введением контрастного вещества.
Лабораторные исследования: общие анализы крови и мочи, биохимическое исследование крови, свертывающая система, группа крови и Rh-фактор, ЭКГ, ЭНМГ (по показаниям).
Хирургическое лечение остеохондроза зависит от вида его проявлений: компрессионные или рефлекторные симптомы. Оперативное воздействие может варьировать от миниинвазивной пункционной манипуляции (при рефлекторных болевых проявлениях) до декомпрессивно-стабиллизирующего вмешательства (при компрессионных формах остеохондроза).
При рефлекторных проявлениях остеохондроза (протрузия диска или выраженная дегенерация межпозвонкового диска с грубым спондилезом) хирургическое лечение заключается в проведение внутридискового пункционного лечебно-диагностического воздействия:
- аппаратная дерецепция (холодноплазменная нуклеопластика, лазерная вопаризация и т.д.);
- химическая дерецепция.
При компрессионных формах остеохондроза (грыжа межпозвонкового диска, сегментарная нестабильность или их сочетание) выполняется декомпрессия, стабилизация или декомпрессивно-стабилизирующее воздействие на пораженный позвоночно-двигательный сегмент:
1. Микрохирургические декомпрессивные вмешательства:
- микродискэктомия по Caspar;
- микродискэктомия по Destandau.
2. Декомпрессивно-стабилизирующие вмешательства
- динамическая стабилизация: транспедикулярная (Dynesys, DSS и др.) и межостистая (Diam, Coflex и др.);
- ригидная стабилизация: транспедикулярная и другие виды винтовых фиксаций, задний межтеловой спондилодез (PLIF), трансфораминальный межтеловой спондилодез (TLIF), вентральный межтеловой спондилодез (ALIF, ACIF), и другие виды межтелового спондилодеза, в том числе минимально-инвазивным доступом.
3. Декомпрессивно-пластические вмешательства: ламинопластика на шейном и поясничном уровнях (по типу одностворчатой или двустворчатой двери)

Об остеохондрозе грудного отдела позвоночника говорят не так часто, как о поясничном или пояснично-крестцовом остеохондрозе. Этот диагноз встречается относительно редко. Все дело в том, что на грудной отдел позвоночника оказывается меньше нагрузки, а мышечный корсет в этой зоне развит гораздо лучше, чем в пояснице.
Диагностика и лечение остеохондроза грудного отдела позвоночника сложна тем, что симптомы заболевания часто скрыты, а также похожи на те, что возникают при проблемах с сердцем. Поэтому правильный и своевременный подбор методов диагностики в этом случае особенно важен.
Остеохондроз грудного отдела позвоночника — это одно из дегенеративных заболеваний костно-хрящевого аппарата организма. Дегенерация (старение и разрушение) начинается с недостаточного питания и обезвоживания межпозвоночного диска. Ткани ослабевают, истончаются, могут появляться костные разрастания на позвонках.
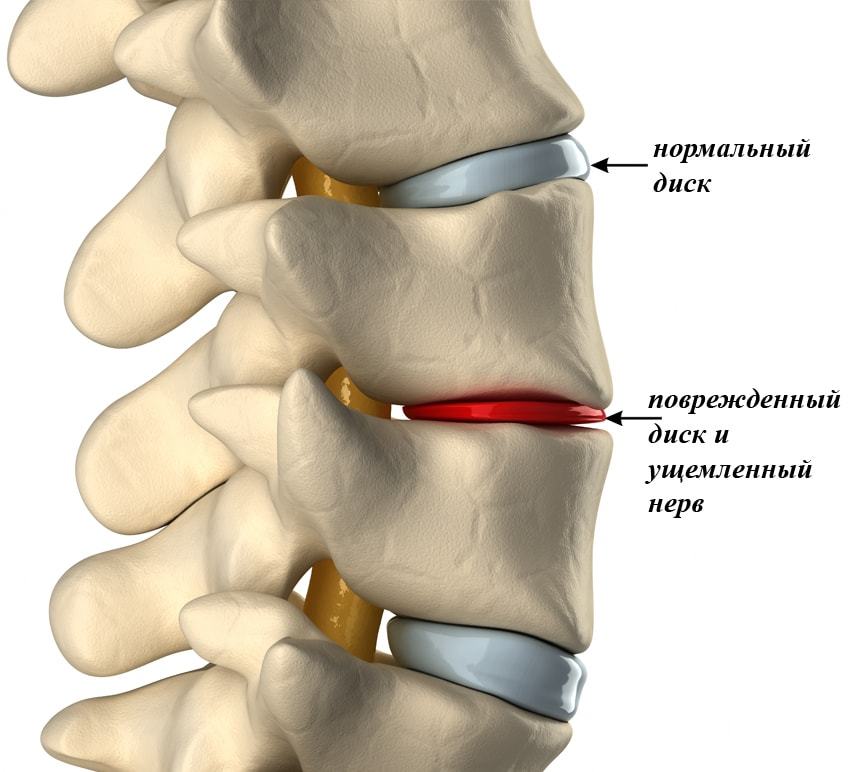
Разница между здоровым диском и диском с остеохондрозом
Под влиянием механических нагрузок центральная гелеобразная часть диска может просачиваться через разволокненную структуру наружного дискового кольца. При развитии процесса образуется межпозвоночная грыжа.
Расстояние между позвонками уменьшается, происходит защемление корешков спинномозговых нервов или кровеносных сосудов, появляется сильная простреливающая боль. Патологический процесс может распространиться на другие отделы позвоночника. Без своевременного лечения состояние ухудшается и может привести к инвалидности.
Искривление позвоночники (сколиоз) является одной из основных причин грудного остеохондроза. А так как основные процессы формирования костной и хрящевой ткани происходят в детском и подростковом возрасте, то и предпосылки для этого дегенеративного заболевания возникают в возрасте 15-16 лет.
Генетические факторы дают почву как для сколиоза, так и для самого остеохондроза грудного отдела. Наследственная слабость костной, хрящевой и мышечной тканей влияют на преждевременное старение позвоночника и разрушения межпозвоночных дисков.
Травмы позвоночника, чрезмерные силовые нагрузки также могут привести к остеохондрозу грудного отдела.
Нарушение обмена веществ и кровообращения, эндокринные заболевания способствуют ухудшению питания межпозвонкового диска. Это приводит к развитию остеохондроза.
Избыточный вес в целом неблагоприятно сказывается на состоянии органов и тканей. Повышенная постоянная нагрузка на позвоночник и малоподвижный образ жизни – факторы возникновения грудного остеохондроза.
- Боль в спине в районе лопаток — основной симптом и один из первых признаков грудного остеохондроза. Характерны ноющие и тупые боли, которые усиливаются при движении и дыхании. Боль может быть опоясывающей и усиливаться ночью.
- Боли в области сердца. Остеохондроз грудного отдела может вызывать острые, жгучие боли боли слева от грудины, как при стенокардии и инфаркте.
- Онемение, ощущение холода, покалывания, зуда в спине и конечностях.
- Боли в животе. Грудной остеохондроз часто маскируется под симптомы, которые на первый взгляд совсем не связаны с заболеванием. Например, при поражении верхней части грудного отдела позвоночника возникают боли в области глотки и пищевода, ощущение комка в горле. Для среднего участка грудного отдела характерна боль в правом подреберье, похожая на симптом заболеваний поджелудочной железы. В нижнегрудном отделе возникают боли, как при нарушении функции кишечника.
Для остеохондроза грудного отдела характерны четыре стадии развития.
Первая стадия. Вначале межпозвоночный диск теряет упругость и эластичность. Могут появляться неприятные ощущения, дискомфорт, боль при определенных положениях тела и движении.
Вторая стадия. В межпозвоночном диске появляются трещины. Начинается процесс образования грыжи. В мышцах могут наблюдаться спазмы из-за компенсации нестабильности грудного отдела позвоночника. Появляются сильные боли в груди, конечностях, спине.
Третья стадия. Из-за нарушения межпозвоночных дисков появляется грыжа. Она может сдавливать спинномозговые корешки и сосуды. Боль становится постоянной, интенсивной, может быть ноющей или усиливаться при движении.
Четвертая стадия. В межпозвоночном диске происходит замещение хрящевой ткани на костную, диск уже не способен выполнять свою амортизирующую функцию. Возможно образование костных наростов на поверхности межпозвоночного диска (остеофитов). Остеохондроз может распространяться на соседние диски. Из-за сильной боли и ограничения подвижности в грудном отделе позвоночника значительно снижается качество жизни. Ухудшение состояния может привести к инвалидности.
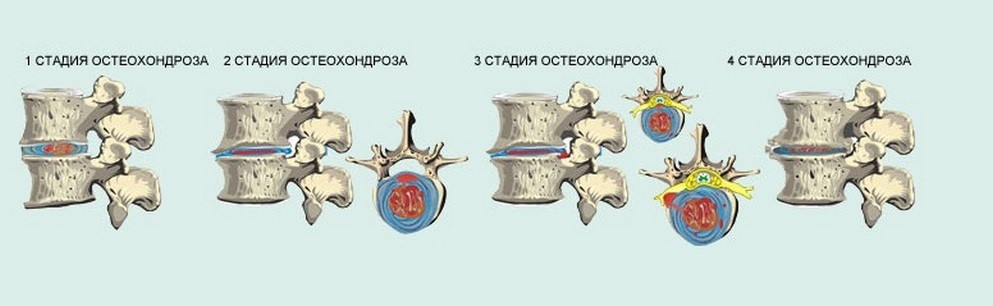
Различные стадии дегенеративного изменения позвоночника (стадии остеохондроза)
Зачастую грудной остеохондроз обнаруживается не сразу из-за размытых симптомов, поэтому существует высокий риск постановки изначально неверного диагноза.
Если у вас появились боли в области груди, в спине, которые появляются при дыхании, в первую очередь обратитесь к кардиологу и неврологу. Когда кардиолог исключит заболевания сердца, невролог назначит диагностику. При подозрении на остеохондроз для подтверждения диагноза используют рентгенографию, компьютерную и магнитно-резонансную томографию.
При лечении остеохондроза грудного отдела позвоночника обычно используются консервативные методы. Это медикаментозное лечение и физиотерапия. В крайних случаях проводят хирургическое лечение.
Безоперационные методы лечения остеохондроза
Лечение остеохондроза — сложный и длительный процесс. Необходимо набраться терпения. Консервативное лечение подразумевает как терапевтические методы, так и изменение образа жизни.
Основной упор делается на устранение болевого синдрома, снятие воспаления, восстановление функций спинномозговых корешков, укрепление мышечного корсета и связочного аппарата.
Снятие боли достигается медикаментозным лечением. Лекарственная терапия проводится в период обострения заболевания.
Комплексное безоперационное лечение включает в себя различные физиотерапевтические процедуры, направленные на запуск процесса самовосстановления организма. Защитные механизмы локализуют и восполняют нарушенные в результате патологического процесса функции.
Восстановление происходит постепенно, поэтому быстрого эффекта ждать не стоит. Процесс развития остеохондроза грудного отдела позвоночника был длительным и его лечение требует времени.
Физиотерапия — это лечение, основанное на естественных и искусственно воссозданных физических факторах (холод, тепло, электрический ток, магнитное излучение, лазер и др.). В физиолечении используются специальные аппараты, приспособления, ручные методики.
Кинезитерапия — терапия движением. Может быть активной (ЛФК) и пассивной (массаж, вытяжение). Терапия движением подбирается с учетом индивидуальных особенностей пациента и призвана укрепить мышечный каркас спины. Вытяжение позволяет снять боль и напряжение мышц.
Мануальная терапия и массаж — методы воздействия на мягкие ткани, суставы с целью восстановления мышечного тонуса. Эффективно возвращают подвижность и устраняют боль.
Тейпирование, кинезиотейпирование — метод установления специальных эластичных пластырей на кожу в местах, где необходимо воздействовать на рецепторы растяжения и сжатия мышц. Способ расслабления или усиления тонуса мышц.
Лазеротерапия (лечение светом) — биологическая активация процессов регенерации межпозвонковых дисков. Запускаются процессы регенерации и восстановления тканей.
Плазмотерапия (prp-терапия) — инъекции собственной очищенной плазмы. Повышается местный иммунитет, запускаются процессы регенерации.
Рефлексотерапия, иглорефлексотерапия, акупунктура — стимуляция специальными иглами нервных окончаний. Улучшается обмен веществ пораженных участков, пациент избавляется от боли.
Ударно-волновая терапия использует крайне высокочастотные волны, что вызывает резонанс в тканях организма. Позволяет запустить естественные процессы восстановления.
Иногда применяются ортопедический корсет. Если мышцы развиты недостаточно, корсет частично компенсирует нагрузку на позвоночник и облегчает острое состояние.
Важно изменить образ жизни человека, добавить физические нагрузки и сбалансированное питание. Положительный эффект от консервативного лечения достигается за 2-3 месяца. Если такое лечение оказывается неэффективным, проводится хирургическое лечение.
Хирургические методы лечения остеохондроза
Операция в случае остеохондроза грудного отдела позвоночника — это крайняя мера. Для нейрохирургического вмешательства необходимы особые показания. Чаще всего операция проводится в крайне тяжелых, угрожающих жизни пациента, случаях. Если болевой синдром не поддается терапевтическому лечению, при нарастающем нарушении подвижности производят удаление грыжи. В ходе операции и после нее возможны осложнения. Послеоперационная реабилитация включает в себя методы консервативной терапии и ортопедии и может занять неопределенный срок.
Важно помнить, что при отсутствии должного лечения, дегенеративные заболевания опорно-двигательного аппарата могут привести к инвалидности. Боль может стать хронической, остеохондроз распространится на несколько отделов позвоночника. Своевременная профилактика симптомов и лечение грудного остеохондроза на начальных стадиях может предотвратить дальнейшее развитие заболевания.
Профилактику грудного остеохондроза стоит начинать еще в подростковом возрасте, когда костно-хрящевой аппарат формируется и проявляются отклонения от нормы в виде сколиоза. Физическое развитие в этот период важно, но без перегрузок. Сбалансированные нагрузки на все группы мышц и развитие координации — основные рекомендации.
При развитии заболевания с возрастом необходимо уделять внимание спортивным занятиям, но без интенсивных силовых тренировок. Оптимальным видом физической нагрузки считается плавание.
Подобрать программу восстановления помогут врачи клиники Ткачева-Епифанова. Здесь прошли лечение более 1200 пациентов. О результатах можно узнать из разделов Клинические случаи и Отзывы пациентов.
Врачи клиники проводят бесплатные предварительные консультации. Они оценивают состояние позвоночника по снимкам МРТ, сообщают о вероятности резорбции и возможности лечения. Для консультации не нужно приезжать в Москву, общение происходит онлайн.

ОГЛАВЛЕНИЕ
Краткая информация:
Диагностика
Лечение
ТЕРМИНЫ И ОПРЕДЕЛЕНИЯ
Здоровый межпозвонковый диск – диск структурно и функционально интактен вне зависимости от возраста больного.
Стареющий диск – вне зависимости от возраста больного структурно интактный со сниженной функциональностью диск.
Позвоночно-двигательный сегмент (ПДС) включает межпозвонковый диск, смежные тела позвонков, суставы и прикрепляющиеся связки и мышцы.
Стенозированный позвоночный канал - сдавливающий сосуды и нервные окончания с клинически значимыми проявлениями. Узкий канал – без сдавления сосудов и нервов.
Лигаментоз – дегенеративное изменение связочного аппарат в виде замещения костной тканью вблизи прикрепления волокнистым хрящом к кости.
Спондилоартроз – проявляющееся компрессионными, рефлекторным или компрессионно-рефлекторными синдромами дегенеративное поражение истинных суставов позвоночника хронического рецидивирующего течения.
Спондилоз – бессимптомные или с выраженными клиническим проявлениями грубые изменения замыкательных пластинок и тяжёлый фасеточный остеоартрит.
Спондилолистез – бессимптомная или с клиническими проявлениями трансляция одного позвонка по отношению к другому в сагиттальной или фронтальной плоскости.
Сегментарная нестабильность :
· проявляющаяся симптомами под действием внешних усилий повышенная деформация опорно-двигательного аппарата позвоночника;
· физиологически нейтральная зона позвоночного сегмента при отсутствии дисфункции, деформаций и боли;
· патологический ответ на нагрузку в виде избыточности движений в двигательном сегменте. Нормальная подвижностью - смещение позвонков не более 3 мм в нейтральном положении или трансляции и не более 10° сагиттальной ротации.
Секвестрированная грыжа – тип межпозвонковой грыжи, когда нет связи диска с грыжевым выпячиванием.
Протрузия – тип межпозвонковой грыжи, когда основание больше выпячивающейся части.
Экструзия – тип межпозвонковой грыжи, когда размер её основания меньше размера выпячивания.
1. Краткая информация
· дегенеративно-дистрофическое, хроническое, рецидивирующее заболевание,
· начинающееся с пульпозного ядра межпозвонкового диска,
· распространяющееся на фиброзное кольцо и затем на другие элементы ПДС,
· в определенных условиях проявляющееся полиморфными неврологическими синдромами.
До настоящего времени нет точных данных об этиологии.
Инволютивная теория - локальное преждевременное, генетически предопределённое старение хряща и кости в результате предшествовавших повреждений.
· Дегенерация межпозвонкового диска в результате преобладания катаболизм протеинов матрикса над их синтезом.
· Важнейший пусковой момент - нарушение условий питания диска.
· Пульпозное ядро утрачивает способность равномерно распределять вертикальные нагрузки и не предохраняет фиброзное кольцо от компрессии.
· Уменьшение напряженности волокон фиброзного кольца приводит к патологической подвижности в позвоночно-двигательном сегменте.
· Важная особенность структурно разрушенных дисков - врастание в фиброзное кольцо нервов и кровеносных сосудов.
В структуре заболеваемости взрослого населения РФ поясничный остеохондроз составляет 48–52%.
В структуре заболеваемости периферической нервной системы вертеброгенная патология - ведущая, 77–81% составляет остеохондроз позвоночника.
Клинические проявления остеохондроза позвоночника имеют 51,2 на 1 000 населения.
Компрессионные и некомпрессионные формы остеохондроза диагностируются с 15–19 лет (2,6 случая на 1 тыс. подростков), к 30 годам - у 1,1% населения, к 59 годам – у 82,5%.
От 20% до 80% случаев временной нетрудоспособности.
Временная нетрудоспособность при некомпрессионных синдромах остеохондроза - 40% неврологических заболеваний.
В структуре инвалидности из-за заболеваний костно-суставной системы - 20,4% дегенеративные заболевания позвоночника и 41,1% среди причин первичной инвалидности.
Показатель инвалидизации при дегенеративных заболеваниях позвоночника - 0,4 на 10 тыс. жителей.
У инвалидов с заболеваниями периферической нервной системы в 80 % случаев наблюдаются вертеброгенные поражения.
В хирургическом лечении поясничного остеохондроза нуждаются от 5% до 33% больных
(18 пунктов: M43.1, M47.0, M47.1, M47.2, M48.0, M50.0, M50.3, M51.0, M51.1, M51.2, M51.3, M53.2, M96.4, M96.8, M96.9, M99.5, M99.6, M99.7)
2. Диагностика
Жалобы пациента зависят от формы остеохондроза:
- компрессионный – преобладают боль, онемение и мышечная слабость в иннервируемой спинномозговым корешком зоне; возможна скованность движений, нарушение функций тазовых органов. Выраженность зависит от степени и длительности компрессии.
- некомпрессионный – жалобы вариабельны, манифестация остро с выраженным болевым синдромом и прогредиентно с длительным хроническим болевым синдром.
· Возможна патологическая поза с анталгическим сколиозом, а также изменение физиологических грудного кифоза и поясничного лордоза.
· Обследовать пациента следует в положениях стоя и сидя, при необходимости – лежа.
- Пальпация паравертебральных мышц.
· Ротационные движения туловищем при фиксированном руками врача тазе.
- Проба с осевой нагрузкой на позвоночник.
· Проба с надавливанием на крылья обеих подвздошных костей лежащего пациента.
· Поочерёдное активное сгибание в тазобедренном суставе в положении лёжа на спине.
– синдром корешка L4 (диск L3-L4) – иррадиация болей в передневнутренние отделы бедра, голени и внутреннюю лодыжку, гипестезия на передней поверхности бедра, слабость четырёхглавой мышцы, снижение или утрата коленного рефлекса;
– синдром корешка L5 (диск L4-L5) – иррадиация болей из верхней ягодичной области в наружные отделы бедра и голени, иногда тыл стопы, I-III пальцы, гипестезия в этой же зоне; слабость перонеальной группы мышц, возможна гипотрофия, слабость разгибателя I пальца стопы (симптом Спурлинга);
– синдром корешка S1 (диск L5-S1) – иррадиация болей из средней ягодичной области в задненаружные или задние отделы бедра, голени, пятку с переходом на наружную зону стопы и IV–V пальцы, гипестезия в задненаружных отделах голени и стопы; гипотрофия большой ягодичной и икроножной мышц, слабость икроножной мышцы, снижение или отсутствие ахиллова и подошвенного рефлексов.
Синдромы компрессии корешков:
- С4 - боли в надплечье, возможна амиотрофия трапециевидной, надостной и большой грудной мышц.
- С5 - боль и расстройства чувствительности дельтовидной мышце, возможна её слабость и гипотрофия, снижение лопаточного рефлекса.
- С6 - боль и расстройства чувствительности полосой до I пальца по наружной поверхности руки, снижение силs сгибателей предплечья, изменение рефлекса с двухглавой мышцы.
- С7 - боль и расстройства чувствительности полосой по тылу руки, особенно в II-IV пальцах. Снижение триципитального рефлекса, возможны вегетативно-трофические нарушения кисти.
- C8 – (очень редко) боль и расстройств чувствительности по ульнарной поверхности руки, включая IV и V пальцы, возможно снижение карпорадиального рефлекса.
По стандартам оказания медицинской помощи и клиническими проявлениям
На всех этапах наблюдения:
- Рентгенография позвоночника обзорная, прицельная и функциональная.
- Спондилография в двух проекциях и стоя с захватом головок бедренных костей.
- КТ с субарахноидальным или перидуральным контрастированием для детализации и замеров костных структур.
- МРТ для детализации мягкотканых структур, с погрешностью можно определить размеры позвоночного канала и грыжи диска.
- Допплерография сосудов шеи и головы для оценки состояния мозгового кровообращения и исключения синдрома позвоночной артерии.
- Денситометрия .
- Миелография при показаниях.
Провокация рефлекторно-болевых синдромов введением 4% гидрокарбоната натрия или спирт-прокаиновой смеси в дугоотросчатые суставы и/или межпозвонковые диски под рентгенологическим контролем.
Воспроизведение боли аппаратом радиочастотной денервации в режиме стимуляции.
3. Лечение
Консервативное лечение проводится исключительно при отсутствии остро прогрессирующего неврологического дефицита.
Консервативное лечение неэффективно при больших выпавших фрагментах пульпозного ядра диска.
Показания к неотложной консервативной или хирургической помощи:
- Гипералгический корешковый синдром;
- Паралитический корешковом синдроме;
- Каудомедуллярный синдром;
- Остро развивающаяся компрессионная миелопатия.
Плановое хирургическое лечение показано для устранения компримирующего субстрата при клинико-морфологическом соответствии.
Медикаментозная терапия болевого синдрома:
НПВП:
· При острых болях приём начинают с первого дня до 1,5 месяцев.
· Препараты выбора - селективные ингибиторы Циклооксигеназы-2.
· Принцип ступенчатой терапии: в остром периоде - внутримышечно с последующим переходом в течение 2 недель на пероральную терапию или суппозитории.
- Локальная терапия мазью, кремом и гелем НПВП.
· Комбинация НПВП с веществами, расширяющими капилляры.
· Целесообразно использование обезболивающих медицинских пластырей.
- Короткие курсы - при обострении процесса.
Глюкокортикоиды - блокады в комбинации с анестетиком при острой боли высокой интенсивности.
Препараты, улучшающие метаболические процессы в межпозвонковом диске: хондроитин сульфат, глюкозамин, витамины группы B.
Противосудорожные и антидепрессанты при трансформации ноцицептивной боли в нейропатическую.
В комплексе с немедикаментозными средства дополнительно:
- опиоидные ненаркотические анальгетики;
- антигипоксанты и антиоксиданты;
- метаболические средства;
· М- и Н-холиномиметики, в том числе антихолинэстеразные средства;
- ангиопротекторы и корректоры микроциркуляции;
- диуретики;
· глюкокортикоиды для местного введения в виде лечебных блокад или фармакопунктуры.
Рациональный двигательный (ортопедический) режим
Зависит от характера и причины боли.
1-2 дня постельного режима при выраженной дорсалгии в острый период.
В острый период - ношение стабилизирующего поясничного корсета или воротника Шанца.
Освоение двигательных навыков повседневной жизни: правильное сидячее положение, техника подъёма и переноса тяжестей, регулярная смена позиции тела для декомпрессии.
Физическая нагрузка - лечебная гимнастика в период обострения и занятия адекватными видами физкультуры и спорта в период ремиссии.
Мануальная терапия и остеопатия
Выбор мануальных техник определяется характером боли и особенностями пациента.
Эффективны методы с применением мобилизационно-тракционных столов и подводного вытяжения.
Физиотерапия
· лекарственный электрофорез гальваническими или импульсными токами,
- электронейромиостимуляция,
- ультрафонофорез,
- лазеротерапия,
- магнитотерапия,
- сверхвысокочастотная терапия (СВЧ),
- крайне высокочастотная терапия (КВЧ),
- ударно-волновая терапия,
- пелоидотерапия,
· медицинский массаж: ручной, вакуумный, подводный гидромассаж.
- ультрафиолетовое облучение в эритемных дозах,
- ультравысокочастотная терапия (УВЧ),
- чрескожная электронейростимуляция (ЧЭНС),
- лазеротерапия,
· электрофорез анальгетиков или спазмолитиков импульсными токами.
Лечебная физкультура
· Начинается по мере снижения интенсивности острой боли.
· Направлена на вытяжение позвоночника и расслабление мышц.
· Постепенно включаются упражнения для формирования мышечного корсета.
Рефлексотерапия
Эффективны: иглорефлексотерапия, вакуум рефлексотерапия, электрорефлексотерапия и фармакопунктура.
Бальнеотерапиия
Санаторно-курортное лечение на грязевых и бальнеологических курортах с сероводородными, радоновыми, йодобромными и хлоридно-натриевыми водами в период ремиссии.
· При рефлекторно-болевых синдромах и неэффективности 2-4 недель комплексной консервативной терапии - пункционные методы хирургического лечения.
Абсолютные противопоказания к пункционному лечению:
- инфекционные заболевания;
- опухолевый процесс в зоне вмешательства;
- повреждение спинного мозга;
- нарастающая неврологическая симптоматика.
Относительные противопоказания к пункционному лечению:
- спондилолистез выше 2 степени;
· аллергические реакции на используемые лекарственные препараты;
· хронические соматические заболевания в стадии декомпенсации;
- признаки повреждений корешков спинного мозга;
· спондилоартроз с латеральным стенозом и компрессией сосудисто-нервных образований.
При компрессии интраканальных сосудисто-нервных образований - микрохирургические и эндоскопические декомпрессивные вмешательства .
При сдавлении спинного мозга и (или) его корешков гипертрофированными дугоотросчатыми суставами и неэффективности консервативного лечения – фасетэктомия как самостоятельная операция или этап хирургического лечения.
Показания для межтелового спондилодеза:
- сегментарная нестабильность разной этиологии;
- псевдоартроз;
- дегенеративный сколиоз;
- спондилолистез;
- снижение высоты диска со стенозом межпозвонковых отверстий
Для формирования надежного спондилодеза рекомендуется задняя фиксация (винтовая, крючковая).
Динамическая межостистая фиксация - умеренные дегенеративные поражения межпозвонкового диска с признаками сегментарной нестабильности.
Нейростимуляция спинного мозга при хронической нейрогенной боли в отсутствие показаний к декомпрессивным операциям у пациентов с достаточным уровнем интеллекта (адекватная самооценка, навыки работы с гаджетами).
4. Реабилитация
Внешняя фиксация пораженного отдела позвоночника ортопедическими изделиями 1-3 месяца.
В раннем послеоперационном периоде - 7-14 дней после операции для обезболивания, стимуляции заживления операционной раны, восстановления двигательной активности:
- медикаментозное и физиотерапевтическое лечение;
- исключить нагрузки на позвоночник.
С первого дня для противоотечного и обезболивающего действия на рану - криотерапия, осцилляторный массаж.
Со второго дня (при исключении кровотечения) - низкоинтенсивная лазеротерапия, низкочастотная магнитотерапия, УВЧ-терапия.
При выраженном болевом синдроме - транскраниальная электроанальгезия, импульсные токи, электрофорез ненаркотических анальгетиков, рефлексотерапия.
С первого дня - восстановление двигательной активности с помощью пассивной гимнастики в постели, дыхательной гимнастики.
Со второго дня после операции - вертикализация (вертикализаторами и балансировочной системой) и восстановление походки специальной лечебной гимнастикой.
При восстановлении физической активности - ношение полужесткого корсета.
Реабилитация проводится на фоне приёма НПВС, глюкокортикоидов (по показаниям), плановой антибиотикопрофилактике, при дооперационных неврологических двигательных нарушений дополнительно применяются улучшающие нервно-мышечную проводимость препараты.
Нельзя использовать технологии, препятствующие заживлению операционной раны и способствующие развитию инфекционных осложнений.
Регулярный контроль соблюдения комплекса ортопедических назначений.
Наблюдение невролога при неврологическом дефиците до излечения или постоянно.
Избегать значительных нагрузок на позвоночник и регулярно (от 2 до 8 недель) заниматься ЛФК.
ЛФК комбинировать с физиотерапией, электростимуляцией мышц спины и ручным массажем.
При сохранении болевого синдрома и неврологических двигательных расстройств включать рефлексотерапию, функциональную электромиостимуляцию, электрофорезы импульсными токами.
Профилактика рецидива болевого синдрома: ультрафонофорез грязевого раствора, метаболических препаратов паравертебрально, низкочастотная магнитотерапия, лазеротерапия на позвоночник, бальнеотерапия и грязелечение.
В поздний послеоперационный период реабилитация проводится амбулаторно или в санатории.
5. Профилактика и диспансерное наблюдение
- соблюдать ортопедические рекомендации;
- поддерживать оптимальную массу тела;
- систематически выполнять оптимальные физические нагрузки;
- правильно распределять нагрузки на позвоночник;
- индивидуально подобрать матрац и подушки;
Читайте также:


