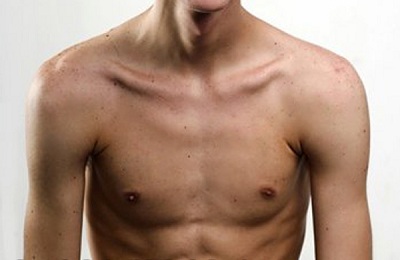
Искривление ребер у подростков
Искривление ребер
Проблемы осанки и правильного положения позвоночника у детей волнуют многих ответственных родителей. Однако не стоит забывать, что искривление позвоночника и сколиоз грудного отдела могут иметь более серьезные последствия, чем может показаться на первый взгляд. Давайте же рассмотрим эту проблему всесторонне.
Причины
В норме позвоночный столб имеет четыре плавных изгиба – два из них кпереди (лордозы) и два кзади (кифозы). К позвонкам грудного отдела хребта крепятся пары ребер, другими своими концами они сращены с грудиной. Эти кости формируют собой грудную клетку и выполняют в основном защитную и поддерживающую функции для таких важных органов как сердце и легкие.

Причины, приводящие к развитию деформации грудной клетки, можно условно разделить на две группы: врожденные и приобретенные. К первым можно отнести такие патологии как синдромы Марфана, Дауна, а также различные явления дисплазии и аплазии хрящевой и костной ткани ребер, позвоночника и грудины. К приобретенным факторам, влияющим на развитие искривления грудной клетки, относятся сколиоз, рахит, некоторые инфекционные болезни (туберкулез, сифилис), а также травмы грудного отдела позвоночника и ребер.
В зависимости то того, какая патология стала причиной, деформация грудной клетки и искривление ребер будут внешне отличаться. Так выделяют такие виды:
Чаще всего медики сталкиваются с воронкообразной, килевидной и кифосколиотической грудью. Однако, если первые два вида впервые выявляются еще в детском возрасте, то кифосколиотическая деформация развивается чаще у подростков.

Боковое искривление позвоночника или сколиоз грудо-поясничного отдела возникает в первую очередь под воздействием сочетания неблагоприятных факторов:
- быстрый рост костей и более медленный рост мускулатуры;
- большое количество времени, проводимого в сидячем положении, в особенности, если рабочее место не соответствует росту;
- гиподинамия.
Это практически всегда приводит к изменению положения грудо-поясничного отдела позвоночника и ребер, деформации грудной клетки и сдавливанию внутренних органов. Лечение этих изменений нужно начинать как можно раньше, так как от этого будет напрямую зависеть эффективность принимаемых мер. На ранних этапах развития данной патологии хорошие результаты покажут даже простые физические упражнения, подобранные специалистом-ортопедом.
Симптомы
Чтобы обнаружить имеющуюся врожденную деформацию грудной клетки в домашних условиях и вовремя начать лечение часто бывает достаточно лишь визуального осмотра. Тогда как для выявления кифосколиоза может потребоваться провести несколько простых манипуляций. Ребенка нужно раздеть до белья и оценить расположение плечевого пояса (симметричное), важно обратить внимание на то, как располагаются остистые отростки позвоночника (должны идти четко по прямой сверху вниз). Если на этом этапе изменение не обнаружено, то можно попросить ребенка выполнить простое упражнение – наклон туловища вниз. При наличии сколиотических изменений спина ребенка будет неровной, одна часть её будет выше второй.


Гарант здоровья ваших суставов! Смотрите по этой ссылке.
Также ребенок с деформацией грудной клетки может жаловаться на одышку при физических нагрузках, сердцебиение, боли в спине или груди, покалывание или онемение в руках. Кроме того наличие внешних дефектов может приводить к травмированию психики, развитию замкнутости или депрессии.
Лечение
Лечение деформированной грудной клетки, неважно связано оно со сколиозом или с другими патологиями, проводит врач-ортопед, а также хирург или травматолог. Поэтому при возникновении первых подозрений следует обращаться к любому из этих специалистов, так как раннее выявление данной патологии очень важно.
Хотя в большинстве своем изменение формы грудной клетки и отдела позвоночника легко увидеть без каких-либо вспомогательных средств, все же для адекватной оценки состояния ребенка может потребоваться проведение инструментальных обследований. В первую очередь речь пойдет о рентгенографии грудной клетки и позвоночника в двух проекциях – прямой и боковой. Если же полученные снимки не смогут дать полной картины, то существуют и более точные методы – компьютерная томография (КТ) и магнитно-резонансная томография. (МРТ).
В некоторых случаях могут потребоваться и исследования сердца и легких, которые позволяют оценить степень их сдавления и функциональности и подобрать при необходимости соответствующее лечение. Наиболее часто с этой целью применяют исследование функции внешнего дыхания (спирометрия), кардиограмма и УЗИ сердца.

Лечение данной патологии во многом будет зависеть от того, какая именно причина привела к развитию деформации груди и искривлению грудного отдела позвоночника. Кроме того важным фактором, влияющим на результативность будет также вопрос своевременности обращения за помощью к врачу. Чаще всего, если имеющееся изменение конфигурации грудной клетки и ребер не приводит к серьезному сдавлению органов, а само заболевание выявлено на начальной стадии, то лечение будет заключаться в использовании следующих мероприятий:
- физические упражнения и ЛФК;
- лечебный массаж;
- коррекция сопутствующих заболеваний и образа жизни.
Все необходимые физические упражнения должны подбираться только лечащим врачом и проводиться регулярно. При их выполнении необходимо следить, чтобы движения были нерезкими и не вызвали болевых ощущений. Помните, что лечение данной патологии очень длительное и требует большой приверженности со стороны пациента.
В ситуациях, когда пациент появляется в кабинете врача в запущенной стадии или с серьезным нарушением функции сердца и/или легких из-за деформации реберного каркаса, то простые упражнения не помогут. Обязательно назначается лечение недостаточности внутренних органов, а также решается вопрос о возможности проведения оперативного вмешательства.
- Все
- А
- Б
- В
- Г
- Д
- И
- К
- Л
- М
- Н
- О
- П
- Р
- С
- Т
- Ф
- Х
- Ц
- Э
Деформации грудной клетки
Деформации грудной клетки встречаются у 2% людей. Изменения (дефекты) в костных и хрящевых тканях снижают как опорную функцию грудной клетки, так и необходимый объем подвижности. Деформации грудной клетки (грудины и ребер) являются не только косметическим дефектом и вызывают не только психологические проблемы, но и довольно часто приводят к нарушению функции органов грудной клетки (сердечно-сосудистой системы и дыхательной системы).
Причины
Причины деформации грудной клетки могут быть как врожденными, так и приобретенными. Основные причины следующие:
- Кифоз
- Сколиоз
- Хронические обструктивные заболевания легких
- Синдром Марфана
- Аномалии остеогенеза
- Ахондроплазия
- Синдром Тернера
- Синдром Дауна
- Эмфизема
- Рахит
- Килевидная деформация
- Воронкообразная грудь
- Расщепление грудины
- Синдром Поланда
- Синдром Жена
- Врожденные аномалии ребра
- Астма
- Неполное сращение грудины плода
- Врожденное отсутствие грудной мышцы
- Болезнь Бехтерева
- Воспалительный артрит
- Остеомаляция
В клинической практике чаще всего встречаются воронкообразная деформация грудной клетки и килевидная деформация.
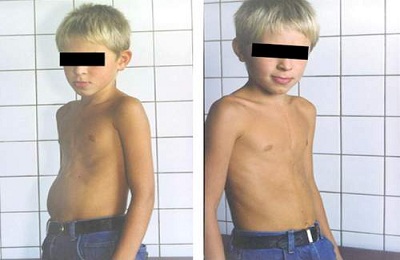
Воронкообразная деформация грудной клетки (впалая грудь)
Воронкообразная деформация грудной клетки (впалая грудь) на сегодняшний день является наиболее распространенной деформацией грудной клетки и встречается в 1 случае из 400 новорожденных. Килевидная деформация, как вторая наиболее распространенная форма деформации, встречается в 5 раз реже, чем воронкообразная грудная клетка.
Существует несколько теорий, объясняющих развитие этой деформации, но до конца этиология остается неясной. Некоторые авторы считают, что развитие воронкообразной деформации может быть связано с чрезмерно быстрым ростом реберного хряща, который вытесняет грудину кзади. Аномалии диафрагмы, рахит, или повышенное внутриматочное давление также предположительно способствуют смещению задней части грудины. Частое ассоциация воронкообразной деформации с другими заболеваниями опорно-двигательного аппарата, такими как синдром Марфана, дает возможность предполагать, что в определенной степени деформации обусловлены аномалиями соединительной ткани. Генетическая детерминированность встречается также у 40% пациентов с килевидной деформацией.
Воронкообразная грудная клетка может проявляться как в виде небольшого дефекта, так и выраженного дефекта, при котором грудина доходит почти до позвонков. Возникновения дефекта является результатом 2 факторов: (1) степенью задней ангуляции грудины и степенью задней ангуляции реберного хряща в зоне прикрепления ребер к грудине. Если же, кроме того имеются дополнительно ассиметрии грудины или хрящевые ассиметрии, то в таком случае оперативное лечение становится более технически сложным.
Воронкообразная деформация возникает, как правило, при рождении или вскоре после рождения. Деформация часто прогрессирует, и глубина вдавления увеличивается по мере роста ребенка. Впалая грудь чаще встречается у мужчин, чем у женщин, в соотношении 6:1 Впалая грудь может сочетаться с другими врожденные аномалиями, включая аномалии диафрагмы. У 2% пациентов, впалая грудь связана с врожденными аномалиями сердца. У пациентов с характерным габитусом тела, можно предположить диагноз синдром Марфана.
Существует несколько методов количественной оценки тяжести деформации при воронкообразной груди, которые обычно включает измерения расстояния от грудины к позвоночнику. Возможно, наиболее часто используемым методом является метод Халлера, который использует отношение поперечного расстояния до переднезаднего расстояния, полученные на основании КТ. В системе Haller, оценка 3,25 или выше свидетельствует о тяжелом дефекте, который требует хирургического вмешательства.
Воронкообразная грудь вообще не оказывает особого физиологического воздействия на младенцев или детей. Некоторые дети испытывают боль в области грудины или реберного хряща, особенно после интенсивных нагрузок. У других детей возможно сердцебиение, что может быть связано с пролапсом митрального клапана, который обычно имеет место у пациентов со впалой грудью. Некоторые пациенты могут чувствовать шум движения крови, который связан с тем, что легочная артерия находится близко к грудине и во время систолы пациент может отмечать шум выброса крови.
Иногда у пациентов с воронкообразной грудью встречается астма, но отмечено что деформация не оказывает явного влияния на клиническое течение астмы. Воронкообразная деформация оказывает влияние на сердечно-сосудистую систему и наблюдения показали, что после оперативной коррекции деформации происходит значительное улучшение функций сердечно-сосудистой системы.
Килевидная деформация
Килевидная деформация является второй наиболее распространенной врожденной деформацией грудной стенки. Pectus carinatum составляет примерно 7% всех деформаций передней грудной стенки. Она чаще встречается у мальчиков, чем у девочек (соотношение 4:1). Как правило, эта деформация имеется уже при рождении и имеет тенденцию к прогрессированию по мере роста ребенка. Килевидная деформация представляет собой выпячивание грудной клетки и фактически представляет собой спектр деформаций, которые включают костохондральный хрящ и грудину. Изменения в костнохондральном хряще могут быть как односторонними, так и двухсторонними. Кроме того, выпирание грудины может быть как большим, так и незначительным. Дефект может быть асимметричным, вызывая ротацию грудины с депрессией с одной стороны и выпиранием с другой стороны.
Патогенез килевидной деформации, также как и воронкообразной деформации не ясен. Высказывалось предположение, что это результат избыточного разрастания ребер или остеохондральных хрящей. Существует определенная генетическая детерминированность килевидной деформации. Так в 26% случаев отмечено наличие семейного анамнеза этой формы деформации. Кроме того в 15 % случаев килевидная деформация сочетается со сколиозом, врожденными пороками сердца, синдромом Марфана или другими заболеваниями соединительной ткани.
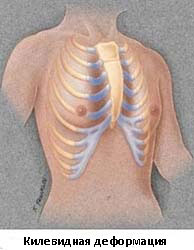
Килевидную деформацию можно разделить на 3 различных типа деформаций.
- Тип 1. Xарактеризуется симметричным выступом грудины и реберных хрящей. При этом типе деформации грудины мечевидный отросток смещены вниз
- Тип 2. Корпорокостальный тип, при этом типе деформации происходит смещение грудины вниз и вперед или выгибание средней или нижней трети грудной клетки. Этот тип деформации, как правило, сопровождается искривлением ребер.
- Тип 3. Костальный тип. При этом типе деформации задействованы в основном реберные хрящи, которые выгибаются вперед. Искривления грудины, как правило, не значительны.
Симптомы при килевидной деформации чаще встречаются у подростков и могут быть в виде сильной одышки, возникающей при минимальной нагрузке, снижение выносливости и появление астмы. Происходит это вследствие того, что экскурсия стенки грудной клетки ограничена из-за фиксированного переднезаднего диаметра грудной клетки, что приводит к увеличению остаточного объема, тахипноэ, и компенсационной диафрагмальной экскурсии.
Синдром Поланда
Синдром Поланда назван в честь Альберта Поланда, который впервые описал этот вид деформации грудной клетки в результате наблюдений в школе и относится к спектру заболеваний, которые связаны с недоразвитием грудной стенки. Этот синдром включает аномалии развития большой грудной, малой грудной мышц, передней зубчатой мышцы, ребер, и мягких тканей. Кроме того, может наблюдаться деформация руки и кисти.
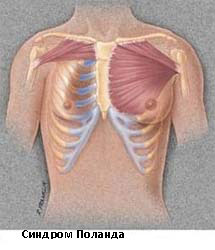
Заболеваемость синдромом Поланда составляет примерно 1 случай на 32 000 родившихся детей. Этот синдром в 3 раза чаще встречается у мальчиков, чем у девочек, и у 75% пациентов поражается правая сторона. Существует несколько теорий относительно этиологии этого синдрома, которые включают в себя аномальную миграцию эмбриональной ткани, гипоплазию подключичной артерии или внутриутробной травмы. Тем не менее, ни одна из этих теорий не доказало свою состоятельность. Синдром Поланда редко ассоциирован с другими заболеваниями. У некоторых пациентов с синдромом Поланда встречается лейкемия. Существует определенная ассоциация этого синдрома с синдромом Мебиуса (односторонний или двусторонний паралич лицевого нерва, отводящего глазного нерва).
Симптомы синдрома Поланда зависят от степени дефекта и в большинстве случаев это косметические жалобы. У пациентов с наличием значительных костными дефектов, могут быть выбухания легкого, особенно при кашле или плаче. У некоторых пациентов возможны функциональные нарушения и дыхательные нарушения. Легкие сами по себе не страдают при этом синдроме. У пациентов со значительными дефектами мышечной и мягких тканей могут стать очевидными снижение толерантности к физическим нагрузкам.
Синдром Жена
Синдром Жена или прогрессирующая дистрофия грудной клетки, которая обусловлена внутриутробным нарушением роста грудной клетки и гипоплазией легких. Этот синдром был впервые описан в 1954 году Женом у новорожденных. И хотя в большинстве случаев такие пациенты не выживают, но в некоторых случаях оперативные методы лечения позволяют таким пациентам жить. Синдром Жена наследуется по аутосомно-рецессивному типу и не было отмечено наличие ассоциации с другими хромосомными нарушениями.
Дефекты грудины
Дефекты грудины можно разделить на 4 типа и все являются редкими: грудная эктопия сердца, шейная эктопия сердца, торакоабдоминальная эктопия сердца и расщепление грудины. Торакальная эктопия сердца представляет собой аномалию расположения сердца вне грудной клетки, и сердце совершенно не защищено плотными костными тканями. Выживаемость пациентов с грудной эктопия сердца очень низкая.Описано только три удачных случая оперативного лечения из 29 операций с этой аномалией.
Шейная эктопия сердца отличается от грудной только локализацией аномального расположения сердца. Как правило, такие пациенты не имеют шансов на выживаемость. У пациентов с торакоабдоминальной эктопией сердце расположены книзу грудины. Сердце покрыто мембраной или тонкой кожи. Смещение сердца вниз является результатом полулунного дефекта перикарда и дефекта диафрагмы. Нередко также бывают дефекты брюшной стенки.
Расщелина грудины является наименее серьезной из 4 аномалий, потому что сердце почти закрыто и находится в нормальном положении. Поверх сердца имеется частичное или полное расщепление грудины, причем частичное разделение встречается чаще, чем полное расщепление. Ассоциации с пороками сердца при этой аномалии встречаются достаточно редко. У большинства детей, расщепление грудины обычно не вызывает особо заметных симптомов. В отдельных случаях, возможны респираторные симптомы в результате парадоксального движения дефекта грудины. Основным показанием для проведения хирургического лечения является необходимость обеспечить защиту сердца.
Диагностика
Диагностика деформаций грудной клетки, как правило, не представляет больших трудностей. На первом плане из инструментальных методов исследования стоит рентгенография, которая позволяет оценить как форму деформации, так и ее степень. КТ грудной клетки позволяет определить не только костные дефекты и степень деформации грудины, но и наличие смещения средостения, сердца, наличие сдавления легкого. МРТ позволяет получить более расширенную информацию, как о состоянии костных тканей, так и мягких тканей и, кроме того, не обладает ионизирующей радиацией.
Функциональные исследования деятельности сердца и легких, такие как ЭКГ, ЭХО- кардиография, спирография позволяют оценить наличие функциональных нарушений и динамику изменений после оперативного вмешательства.
Лабораторные методы исследования назначаются в случае необходимости дифференциации с другими возможными состояниями.
Лечение
Тактика лечения при деформациях грудной клетки определяется степенью деформации и наличия нарушения функций органов дыхания и сердца. При небольшой деформации при воронкообразной грудной клетке или килевидной деформации возможно консервативное лечение – ЛФК, массаж, физиотерапия, дыхательная гимнастика, плавание, применение корсетов. Консервативное лечение не в состоянии исправить деформацию, но позволяет приостановить прогрессирование деформации и сохранить функциональность органов грудной клетки.
При деформации средней и тяжелой степени только оперативное лечение может восстановить нормальную функцию органов грудной клетки.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Деформация ребер у ребенка – это патологическое состояние, которое характеризуется изменением формы грудной клетки. Такие изменения могут быть врожденными и приобретенными. Оставлять подобные отклонения без внимания нельзя, поскольку прогрессирование патологии может угнетать работу жизненно важных внутренних органов и систем, особенно легких и сердца. Из-за косметического дефекта у ребенка могут развиваться социальные и психологические проблемы.
Классификация и виды деформаций
Деформация грудной клетки у детей (код по МКБ-10: Q67.6) в медицине делится на несколько разновидностей. К наиболее распространенным относят килевидную и воронкообразную деформацию. Значительно реже в ходе обследования выявляют деформацию грудной клетки следующих разновидностей:
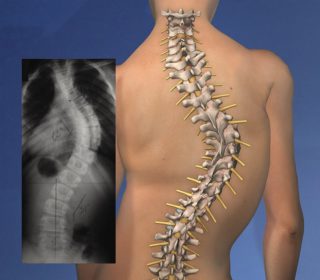
- Кифосколиотический тип искривления. В большинстве случаев развивается на фоне искривления позвоночника, и после перенесенного туберкулеза.
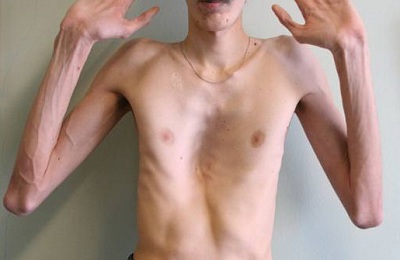
- Плоская грудина характеризуется сплющенным грудинно-реберным комплексом, что влечет за собой уменьшение объема грудной клетки. Как правило, у пациентов с такой особенностью строения отмечается астеническое строение тела: длинные ноги и руки, высокий рост, узкие плечи и худощавость.
- Паралитический тип. Характеризуется данная патология наличием пространства между ребрами и уменьшением объема грудной клетки в переднезадней части и сбоку. Ключица и лопатки выпирают. При развитии паралитической деформации у человека параллельно развиваются заболевания органов дыхательной системы.
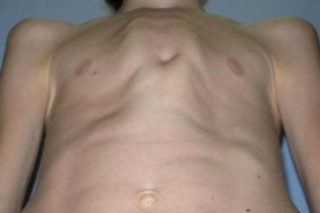
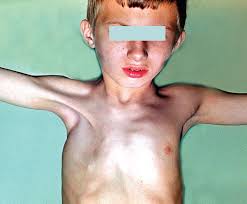
Более детально рекомендуется ознакомиться с килеобразной и воронковидной формой деформации.
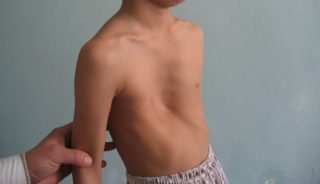
Полость грудной клетки имеет объемы меньше положенного, при активном прогрессировании деформации наблюдается искривление позвоночника (кифоз, сколиоз), а также нестабильность показателей артериального давления.
Сильнее всего воронкообразный дефект выражен в пубертатном периоде, на вдохе впалая грудь особенно заметна.
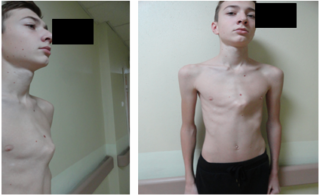
Дети могут жаловаться на быструю утомляемость, боли в сердце, учащенное сердцебиение и появление одышки даже при незначительных физических нагрузках.
Деформация по степени выраженности:
- первая – выпячивание над поверхностью грудной клетки колеблется в пределах 2-4 см;
- вторая – выпячивание составляет 4-6 см.
При подозрении на наличие отклонений у ребенка, не стоит откладывать визит в медицинское учреждение.
Причины патологии
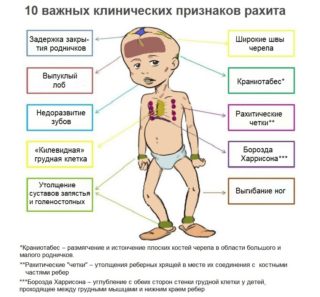
Причины деформации грудной клетки у детей принято разделять на врожденные и приобретенные.
К врожденным провоцирующим факторам относят:
- наследственные (генетические) факторы;
- нарушения в формировании скелета (лопаток, позвоночника, ребер и грудины) в момент увеличения объемов хрящевой и костной тканей груди плода еще в утробе матери.
К приобретенным причинам относят различные хронические заболевания и патологические процессы:
- травмы грудной клетки;
- рахитизм;
- туберкулез;
- сколиотическая болезнь;
- хронические заболевания органов дыхательной системы;
- кифоз;
- остеомаляция.
Патология грудной клетки может проявляться по-разному, поэтому при подозрении важно обследовать организм, чтобы убедиться в развитии или отсутствии заболевания.
Методы диагностики и лечения
Опытный специалист уже на этапе визуального осмотра заметит отклонения в формировании грудины, оценив ее размеры, форму и симметричность. С деформацией грудной клетки при прослушивании легких и сердечного ритма у человека определяются шумы в сердце и тахикардия, хрипы.
Чтобы убедиться в наличии или отсутствии аномалии, педиатр назначит дополнительное обследование. Диагностику, как правило, проводит травматолог-ортопед или торакальный хирург.
Основная задача обследования – определить выраженность и степень деформации. Далее врачи проверяют состояние и работоспособность сердца и легких. В современной медицине эффективными и наиболее информативными считаются следующие виды инструментальной диагностики:
- торакометрия – вычисление параметров грудной клетки (глубина, ширина);
- спирометрия;
- магнитно-резонансая томография/рентгенография/компьютерная томография – фиксируются аномалии в хрящевых и костных структурах, степень смещения сердца и сжатости легких;
При необходимости в отдельных случаях может потребоваться консультация пульмонолога и/или кардиолога.
Тактика лечения зависит от степени деформации и уже имеющихся нарушений в работе жизненно важных внутренних органов и систем. Некоторые состояния поддаются лечению при помощи консервативных методов терапии. Они в себя включают физиотерапевтические процедуры, специальную гимнастику, массажи, лечебную физкультуру. Консервативный подход позволяет поддерживать правильное функционирование организма и замедляет прогрессирование заболевания, но полностью от отклонения не избавляет.
При тяжелых формах патологии ребенок нуждается в оперативной коррекции дефекта. После успешно проведенного хирургического вмешательства восстанавливается нормальная функция органов грудной клетки.
Если деформация грудины негативно отражается на качестве жизни человека, это является прямым показанием к проведению операции. У детей ткани более эластичные, поэтому для них операция менее травматичная.
Насчитывается более 100 разновидностей оперативного вмешательства при патологиях развития грудной клетки. Из них выделяют следующие:
- с внедрением имплантов;
- без фиксации;
- с применением фиксаторов;
- с поворотом грудины на 180 градусов.
Если операция несложная, через несколько дней человек должен приступать к выполнению комплекса лечебной физкультуры. В тяжелых случаях постельный режим требуется соблюдать не менее трех недель.
Главное предназначение грудной клетки – защита органов, которые находятся внутри нее, от внешних воздействий. С изменениями грудины сталкиваются многие дети и даже взрослые люди. Такая патология влияет на работу органов, которые находятся в зоне этого костно-мышечного каркаса.
- Причины появления изменений и их виды
- Врожденные патологии
Нормальная форма грудины и отклонения
Грудная клетка – это щит, который закрывает собой внутренние органы. К таким относятся сердце и легкие, а также крупные стволы сосудов. Все эти элементы организма должны быть закрыты и защищены.
Нормальная форма грудной клетки – неправильный конус. У нее должно быть четыре стороны.
Формы груди разделяют на несколько подвидов. Они зависят от конституции человека. Типы грудной клетки разделяются на:
- Нормостенические – коническая грудная клетка. Диаметр переднезадних сторон должен быть меньше бокового. Этим нормостеническая форма грудной клетки отличается от других видов. Промежутки между ребрами почти незаметны. Плечи находятся под углом 90 градусов по отношению к шее. Развитыми являются мышцы околоплечной зоны. Все показатели такой грудной клетки в норме,
![]()
Гиперстенические. Особенность – цилиндрическая форма. Боковой и переднезадний размеры почти равны. Показатели размеров в этом случае будут больше, чем норма. Гиперстеническая грудная клетка предполагает прямые и широкие плечи, горизонтально расположенные ребра, с узкими промежутками. Цилиндрическая грудная клетка довольно широкая, мускулатура также достаточно развита.- Астенические. Астеник имеет плоскую, узкую и немного удлиненную грудину. Переднезадний и боковой размеры будут меньше, чем в любом из описанных видов. Ключицы, ямки над и под ними хорошо выделяются. Астеническая грудная клетка отличается очень большими межреберными промежутками. Плечи обычно опущены, а мышечная система слабая.
В ходе деформации грудной клетки меняется ее форма, что оказывает негативное влияние на работу внутренних органов – сердца, легких.
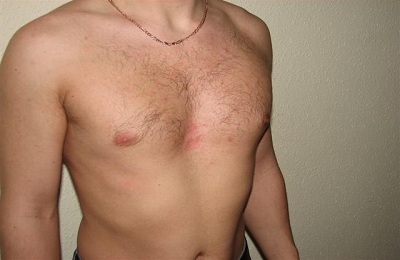
В медицине различают врожденную и приобретенную деформации.
Приобретенная деформация – это искривление формы грудной клетки вследствие каких-то заболеваний, к примеру, болезней дыхательных органов, рахита, костного туберкулеза. Деформировать грудину могут ожоги в области груди и различные повреждения.
Приобретенные деформации разделяют на такие виды:
- Эмифизематозные – возникают как следствие воспалительных процессов в легких и дыхательных путях, эмфиземы. В данном случае передняя часть груди увеличивается в размерах.
- Паралитические – предпосылкой к такому изменению являются болезни легких и плевры. Паралитическая грудная клетка отличается уменьшенными параметрами.
- Ладьевидные – в верхней и средней частях груди появляются углубления в виде ладьи. Ладьевидная грудная клетка появляется из-за воспалительных процессов в спинном мозге.
- Кифосколиотические – наблюдаются в случаях изменений в строении позвоночника (формируется асимметрия грудной клетки, или же появляется кривой позвоночник).
Основные причины подобных изменений:
![]()
атрофировавшаяся костная ткань,- изменение костей в связи с возрастом,
- надрыв межпозвоночных дисков,
- переломы позвоночника,
- новообразования (опухоли),
- повреждения,
- остеопороз,
- деформация структуры позвоночника и позвонков.
Врожденная деформация грудной клетки является наиболее частым и опасным явлением. Среди изменений в этом случае выделяют несколько видов деформаций:
Воронкообразная. Нетипичные реберные хрящи или диафрагма могут дать деформирующий эффект. Этот вид характеризуется вдавленной к позвоночнику центральной частью груди. Таким образом получается воронка. Наибольшего развития подобная патология достигает к трехлетию ребенка. Если на ранних стадиях ее можно лечить с помощью гимнастики, то на поздних применяют только хирургическое вмешательство.
В мире используют более 20 видов операций для коррекции такого типа деформации.
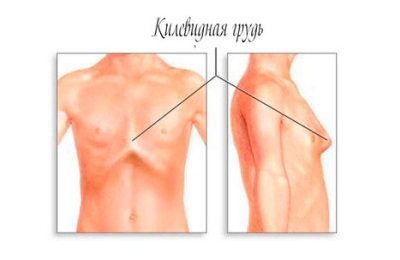
Килевидная, или куриная. В этой ситуации разрастаются реберные хрящи. Это становится причиной выдвижения грудины вперед.
По форме такая деформация грудной клетки у ребенка напоминает киль. Если из-за этого нарушается работа внутренних органов (сердца и легких), то в возрасте 5 лет допускается оперативное лечение – торакопластика. На начальных этапах деформация грудной клетки предполагает упражнения, занятий плаванием, и использование физиотерапии. Может возникать в результате рахита.
Влияние на развитие грудной клетки оказывают такие факторы:
Дисплазия и риски деформации
В данный момент медицина пришла к выводу, что патологические формы грудной клетки являются следствием нарушений в строении белка коллагена. Это и становится причиной дисплазии соединительной ткани и как результат, появляется деформация грудной клетки у детей. Подобные изменения – это внешнее выражение дисплазии. Но существуют и другие опасности, связанные с этим явлением.
Следующим, после груди, в зоне риска оказывается сердце. Для предотвращения негативных последствий назначают обследование у кардиолога. С появлением самых первых признаков дисплазии следует обратиться за помощью к врачам. Только узконаправленный специалист назначит эффективное лечение.
И только он знает, как исправить это негативное явление. Обычно терапия такого недуга занимает много времени. Проводится как медикаментозное лечение, так и хирургическое вмешательство. С помощью лекарственных препаратов предотвращают рецидивы.
Деформация – это аномалия развития грудной клетки. Существует ряд опасных последствий подобных изменений. Они касаются органов, которые находятся в каркасе:
- Дыхательные. Впалая грудь может привести к проблемам с легкими и дыханием. Зачастую легкие уменьшаются и сморщиваются.
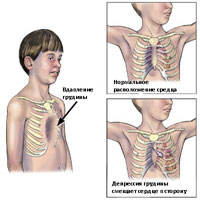
- Сердечно-сосудистые. Сильно деформированный грудной отдел приводит к сдавливанию сердца, провоцирует его смещение. Также подвергаются изменениям и крупные кровеносные сосуды. В большинстве случаев наблюдаются частое сердцебиение, нарушается кровоток.
Такие негативные стороны деформации грудной клетки влияют и на общее развитие детей и подростков. Они становится менее активным, снижается физическое здоровье, требуется хирургическое исправление патологии. Большинство операций проводят после 7 лет. Но после хирургического вмешательства могут возникнуть осложнения. Наиболее распространенными считаются:
- гемоторакс – в плевральной полости (в легких) начинает скапливаться кровь,
- процессы нагноения кожи на месте раны,
![]()
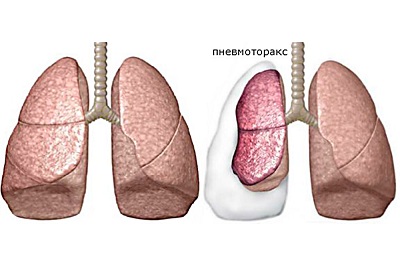
пневмоторакс – легкие наполняются воздухом (в плевре),- травмы под кожей способствуют появлению гематом,
- пневмония – часто возникает после операций на груди,
- сепсис – инфицирование, которое распространяется через кровоток,
- парез кишечника – появляется из-за нарушений водно-электролитного баланса,
- воспаление сердечной мышцы.
Ко всем подобным последствиям деформации необходимо быть готовым.
Потому что в большинстве случаев патологическое развитие грудной клетки – не просто косметический дефект, а серьезное заболевание.
Методы лечения и профилактики
В зависимости от типа деформации специалист выбирает тот или иной комплекс методов лечения. На выбор влияет еще и степень тяжести болезни:
Однако такое лечение помогает не всем. Для этого способа подойдут только кости, которые способны двигаться. Если же они устойчивы и слабо поддаются внешнему влиянию, применяется хирургические методы. Наиболее частый метод Насса, или как его еще называют, стернохондопластика.
Рекомендуется делать подобную операцию детям, которые достигли 6-летнего возраста. Ребенку делают два разреза в груди и в них вставляют металлические пластины. Под их воздействием и происходит исправление формы грудины и контроль ее дальнейшего роста. В среднем подобную конструкцию устанавливают на 3-4 года. После того как пластины достанут, грудина будет держать форму самостоятельно.
Килевидная деформация. Если такая форма стала результатом изменения рахитических изменений, то для исправления дефекта нужно лечить рахит. Для маленьких детей эффективным будет прием витамина D, однако если рахит спровоцировал необратимые изменения, то потребуется более серьезное вмешательство. Это же относится и к врожденной килевидной деформации грудной клетки.
Для лечения такого вида изменений широко используют специальные корсеты, лечебную гимнастику. Но результативность этих действий ничем не подтверждена. Чаще всего такая деформация грудной клетки предполагает операцию, в частности торакопластику. Поскольку подобная деформация не оказывает негативного влияния на внутренние органы, то единственная причина исправления формы груди – эстетическая.
Существует два вида хирургического вмешательства – малоинвазивный метод и операция с открытым доступом. Чаще используют первый тип. Избежать операции можно. Для этого дефект маскируют. Женщинам устанавливают импланты в груди, а мужчинам рекомендуют специальный метод накачки мышц.
Плоская грудина. Плоская грудная клетка подвергается исправлению только при помощи консервативных методик, т.е. безоперационных. Специалист назначает плавание, физические нагрузки и дыхательную гимнастику. Таким образом достигается коррекция формы через наращивание мышц и постоянно регулируется дыхательный процесс в легких. Визуально дефекты достаточно хорошо видны и после лечения.
К способам профилактики изменений формы груди относят:
- Спортивный образ жизни. Эффективными будут упражнения для расширения грудной клетки. Постоянная тренировка предотвратит деформацию.
- Отсутствие хронических болезней органов системы дыхания. Для этого нужно не затягивать с проведением исследования при заболеваниях органов дыхания в остром периоде.
- Исключение повреждений груди.
- Профилактика рахита.

Такие действия помогут сформировать правильный костно-мышечный корсет у ребенка, подростка или взрослого.
Многих беспокоит вопрос, берут ли в армию, если деформирована грудная клетка. В большинстве случаев деформация не является предлогом для освобождения от несения воинской службы. К примеру, килевидные изменения не несут в себе опасности для здоровья и не влияют на общее развитие.
Не берут в армию, если деформация нарушает функционирование органов дыхания. Для определения степени воздействия этого фактора проводится исследование функций внешнего дыхания. Брать направление следует у терапевта.
Деформация грудной клетки у детей требует лечения. Если даже это сложное заболевание и не вредит здоровью, то портит внешний вид человека и влияет на его психологическое состояние. Поэтому, в любом случае, следует проводить лечение.
Читайте также: