Грыжа в грудном отделе корешковый синдром
Грыжа диска — это разрыв оболочки диска, через который выпячивается часть его внутреннего ядра. В грудном отделе такое выпячивание может воздействовать не только на спинномозговые нервы, но и на сам спинной мозг. Поэтому грыжи грудного отдела позвоночника чреваты не только дискомфортом или болью — они способны привести к значительно более серьёзным нарушениям двигательной сферы. Чем раньше это заболевание удастся распознать, тем меньше вреда оно успеет нанести.
Грыжа грудного отдела — довольно редкое заболевание. Потому что, благодаря грудной клетке, позвоночник тут имеет меньшую подвижность, чем в шейном и поясничном отделах. А там, где меньше подвижность, там меньше износ дисков.
От того, в каком диске образовалась грыжа и на какие структуры она воздействует, будут зависеть симптомы грыжи грудного отдела.
При воздействии грыжи на спинной мозг может возникнуть редкое, но крайне опасное осложнение грыжи грудного отдела — миелопатия.
Миелопатия — это патология спинного мозга, которая возникает по различным причинам, в том числе из-за грыжи грудного отдела. В таком случае она называется вертеброгенная миелопатия. Хотя, справедливости ради, надо отметить, что именно из-за грыжи миелопатия возникает реже всего, но не надо с этим шутить. Основными симптомами миелопатии являются парезы, параличи и расстройства глубокой чувствительности. Иногда возникают нарушения функции тазовых органов. При обследовании пациентов большое значение имеют результаты МРТ. Они дают возможность увидеть, есть или нет сдавливание грыжей спинного мозга. Безоперационное лечение вертеброгенной миелопатии представляет собой мягкую мануальную терапию, физиопроцедуры и применение лекарственных препаратов. В тех случаях, когда консервативная терапия не приносит желаемого результата — рекомендуется хирургическое лечение.
Чтобы устранить боль, нужно хорошо разбираться в этих хитросплетениях. Теперь понимаете, насколько важно найти опытного и знающего доктора?! Ведь именно от врача, а не от снимков МРТ, будут зависеть и точный диагноз, и результаты лечения!
При выборе клиники главное — попасть к опытному и знающему врачу.
Нерв выходит из позвоночника рядом с диском. Далее нерв следует в определённую зону тела, которую иннервирует. Каждый диск, нерв и зона имеют обозначения, соответствующие друг другу. Если немного упростить, можно сказать, что каждой грыже соответствует определённая зона, где и проявляются симптомы грыжи грудного отдела. То есть, чтобы понять, является ли грыжа, обнаруженная на МРТ, причиной боли или у данной боли есть иные причины, нужно проверить симптомы в той зоне, которая соответствует обнаруженной грыже. Если всё совпадает, то да — боль вызвана грыжей диска. А если нет — тогда врач должен анализировать ситуацию дальше и продолжать искать то заболевание, которое вызвало данную боль, а не подгонять диагноз под выявленную на МРТ грыжу.
Мы выяснили, что клинически значимые грыжи — это те, которые воздействуют на нерв и вызывают корешковый синдром. Корешковый синдром, в свою очередь, состоит из ряда симптомов. Но вот что важно — симптомы грыжи грудного отдела возникают и проявляются только вместе. Не бывает так, что грыжа вызывает одну лишь боль, не вызывая при этом остальные симптомы. Это объясняется тем, что спинномозговой нерв является смешанным — он содержит как чувствительные, так и двигательные волокна. Следовательно, если грыжа давит на нерв — страдают все волокна нерва. Это, в свою очередь, приводит к обязательному(!) возникновению не только чувствительных, но и двигательных симптомов, в виде ослабления рефлексов. Совокупность всех симптомов грыжи диска — это и есть корешковый синдром, его ещё называют радикулопатией, от латинского слова radix — корень. Но иногда используют термин — межрёберная невралгия. Ниже перечислены симптомы корешкового синдрома, они же — симптомы грыжи грудного отдела.
Снижение или выпадение рефлексов;
Ещё раз повторим. Корешковый синдром, радикулопатия или межрёберная невралгия — это главный клинический признак воздействия грыжи на нерв. Если есть боль, на МРТ обнаружили грыжу диска, но при этом отсутствует корешковый синдром, значит, обнаруженная грыжа не воздействует на нерв, и ваша боль вызвана не грыжей, а иной причиной.
Из позвоночника выходит множество нервов. Они называются спинномозговые нервы/нервные корешки. Каждый спинномозговой нерв имеет обозначение, соответствующее расположенному рядом диску. Далее спинномозговой нерв даёт начало межрёберному нерву, который следует в определённую область тела и обеспечивают там иннервацию. Такая область называется — зоной сегментарной иннервации. Таким образом, диск, нерв и зона имеют обозначение, которое соответствует друг другу. Если немного упростить, можно сказать, что существует прямое линейное соответствие: грыжа-нерв-зона.



Грыжа диска D1-D2 — вызывает боль в области плеча, ключицы и подмышки.
Грыжа диска D3-D6 — вызывает боль опоясывающего характера в верхней части грудной клетки. Имитирует боль в сердце, приступ стенокардии. У женщин — служит причиной боли в молочных железах.
Грыжа диска D7-D8 — вызывает опоясывающую боль на уровне солнечного сплетения. Имитирует боли желудка, печени, желчного пузыря или поджелудочной железы. Снижает верхние брюшные рефлексы.
Грыжа диска D11-D12 — вызывает боль в область паха. Имитирует боли при женских заболеваниях, аппендиците, заболеваниях кишечника. Снижает нижние брюшные рефлексы.
Необходимо понять, что причины грыжи грудного отдела не прекращаются в момент появления грыжи, а продолжают существовать вместе с ней. Это можно представить, как родителей и ребёнка. Они его зачали и родили, но на этом их жизнь не закончена — они продолжают жить дальше и способны рожать снова. Так и причины — продолжая существовать, они способны сформировать ещё не одну новую грыжу, а также увеличить размеры имеющейся. Однако не всё так безысходно. У медицины есть возможность устранять или, по крайней мере, минимизировать действие некоторых причин. И этого вполне достаточно, чтобы справиться с имеющимися грыжами и не допустить появления новых.
Причины грыжи грудного отдела можно разделить на две группы: главные и дополнительные.
Главные — это дистрофия, дисплазия и дисбаланс мышц;
Дополнительные — это сколиоз, перегрузки, травмы и микротравмы.
Статистика утверждает: боль из-за грыжи чаще возникает в среднем возрасте. В молодом или старшем возрасте, даже при наличии грыжи на МРТ, стоит проанализировать другие возможные причины боли, например, миофасциальный синдром. Его проявления часто путают с проявлениями грыжи.
Первое, что нужно сделать при возникновении боли — снизить до минимума нагрузки и, конечно, обратиться к врачу. Вопрос — к какому?
Главным видом безоперационного лечения грыжи грудного отдела, является мануальная терапия. Остальные виды лечения — массаж, медикаменты, физио и ЛФК — являются вспомогательными. Это как выбор лекарства при воспалении лёгких — без антибиотика не обойтись. Так и при грыже грудного отдела главное — это мануальная терапия.
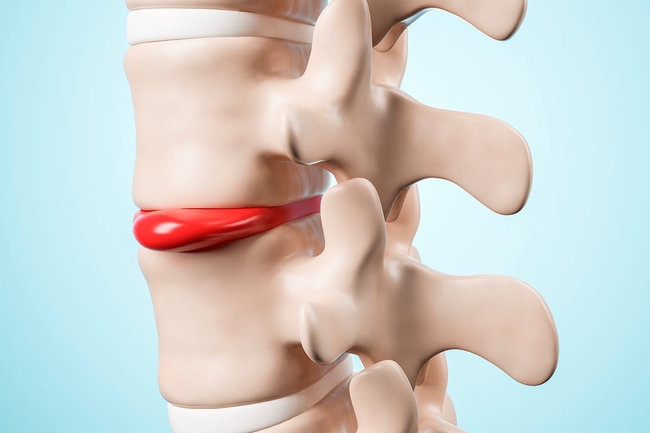
Что такое грыжа грудного отдела позвоночника
Грыжа в грудном отделе – это патологическое изменение, характеризующееся выпячиванием содержимого фиброзного кольца в полость межпозвоночного диска. Грыжа бывает внешней, внутренней, правосторонней или левосторонней и зависит от направления выпячивания. Основная проблема болезни – обнаружение на поздней стадии, из-за отсутствия своевременной диагностики.
Механизм развития патологического состояния прост, и проходит несколько стадий:
- Первая степень характеризуется возникновением метаболических нарушений в хрящевой ткани межпозвонкового диска. Обычно вызывают неблагоприятное состояние сопутствующие болезни – сколиоз или остеохондроз. В норме костная и хрящевая ткань с кровотоком получают минеральные вещества, поддерживающие прочность твердых тканевых структур. При нарушении этого процесса запускается развитие патологии. Латентная стадия может длиться бессимптомно много лет. Грыжа может выявиться случайно, при проведении планового обследования.
- Вторая стадия – это протрузия. Характеризуется явным расширением и истончением фиброзного кольца. В фиброзном кольце находится пульпозное ядро – то, что в конечном итоге выпячивается при грыже, является содержимым межпозвоночного диска. При протрузии возникают трещины фиброзного кольца.
- Третья степень – это пролапс, характеризующийся частичным разрывом фиброзного кольца. Это промежуточная стадия, ведущая уже к грыже.
- Четвертая стадия – это грыжа межпозвоночного диска непосредственно. Во время диагностики выявляют полное выпячивание пульпозного ядра в межпозвоночное пространство спинномозгового канала.
Болезнь опасна, если ее диагностируют не поздно. Поэтому, при наличии факторов риска рекомендуется вести щадящий образ жизни, а в случае возникновения дискомфорта в спине, обращаться к специалисту. Грудные грыжи локализуются обычно в межлопаточной зоне, но иногда возникают образования в подлопаточной и надлопаточной области.
Почему возникает болезнь
Существует перечень факторов, способствующих возникновению ухудшений со стороны позвоночника:
- Профессиональные занятия спортом или тяжелый физический труд. В зоне риска спортсмены, поднимающие большой вес и работники на стройке. Избыточная нагрузка чревата преждевременным износом внутренних органов и возникновением патологий опорно-двигательного аппарата, включая грыжу межпозвоночного отдела спины.
- Наследственный фактор. Если в семье имеются родственники, страдающие от ревматоидных болезней спины, грыжи позвонков или протрузии, то нужно учитывать этот момент и вести осторожный образ жизни. Важно упомянуть такой диагноз, как грыжа Шморля, которая является исключительно генетически обусловленным фактором возникновения.
- Гиподинамия или ведение малоактивного образа жизни. Для позвоночника вредна как избыточная, так и недостаточная нагрузка. Более того, лица, ведущие сидячий образ жизни, чаще страдают от болей в спине, чем спортивные люди. Причина такого явления проста – у тренированных лиц мышечный корсет сильнее, что позволяет снизить нагрузку на позвоночник при ходьбе или сидении. У больных гиподинамией мышцы атрофированы, что создает повышенную нагрузку на позвоночник. Возникает преждевременный износ, чреватый грыжевым выпячиванием или протрузией.
- Ведение пагубного образа жизни. Доказано, что лица, злоупотребляющие алкоголем или табаком, чаще склонны к хроническим заболеваниям, включая расстройства опорно-двигательного аппарата. При неправильном образе жизни нарушаются обменные процессы, вымываются полезные вещества из организма, что чревато нарушением питания хрящевой ткани. Это приводит к развитию патологии в межпозвоночном пространстве.
- Наличие травм. Если человек попадал в автомобильные аварии или падал на спину, то у него повышен риск появления грыжи межпозвоночных дисков.
- Сопутствующие болезни в анамнезе. Предрасполагающий фактор – наличие врожденных аномалий в строении хребта, искривления в грудной области спины (кифоз или сколиоз), развитие остеохондроза.
- Возрастной фактор. У лиц преклонного возраста, ввиду замедления обмена веществ и снижения синтеза гормонов, усвоение кальция снижается. В результате костная ткань становится хрупкой, а хрящи изнашиваются.
Симптомы грыжи в грудном отделе
В грудном отделе есть 3 сегмента – верхний, нижний и срединный. У каждого из сегментов имеется специфическая, отдельная симптоматика, указывающая на развитие патологии. Также существует ряд общих симптомов, включающих:
- Скованность и ограничение движений в области грудной клетки, усиливающаяся в утреннее время.
- Слабость, онемение и покалывание в конечностях. Эти признаки указывают на задевание нервных корешков. В зависимости от локализации повреждений, отдача боли может возникать в ногах, руках, сердце, лопатке или ключице. Также наблюдаются парестезии – дрожание и ощущение мурашек в конечностях.
- Иногда наблюдают нарушение стула и признаки защемления седалищного нерва ниже поясницы, что больше характерно для поражения нижней части грудного отдела. Возможны неприятные, иррадиирующие боли в области половых органов, живота.
- Развитие болевого синдрома. Поначалу неприятные ощущения легкие, но со временем усиливаются. Характер боли – ноющий, с прострелами. Реже возникают опоясывающие боли с проявлением иррадиации в зону почек или нижней части туловища. При кашле неприятные симптомы на уровне лопаток могут усиливаться.
Если поражена верхняя часть грудного отделав области позвоночного столба, то болезненные ощущения возникают в верхней части спины, в области груди и руках. Может возникать иррадиация в сердечную мышцу, что проявляется кардиологическими признаками. Также в руках и пальцах возникает периодически онемение и ощущение ползанья мурашек.
Если грыжа возникает в среднем сегменте грудного отдела, то пациент часто жалуется на жжение в межлопаточной области. Боль часто усиливается на вдохе или при физических нагрузках. При поражении нижнего отдела неприятные ощущения и чувство жжения возникает под лопатками. Возможна иррадиация в область желудка, что вызывает признаки гастрита или язвы желудка.
Как диагностируют патологию
Если пациент ощущает дискомфорт в грудном отделе, не связанный с мышечной перегрузкой или травмой более недели, ему следует обратиться к терапевту. Специалист проводит первичный осмотр, собирает жалобы, заполняя медицинскую карту, и направляет пациента к специалисту более узкого профиля – невропатологу или травматологу.
Профильный специалист, анализируя сказанное пациентом и записи из медицинской карты, проводит первичный осмотр и направляет больного для проведения таких диагностических мероприятий:
- Рентгенография. С помощью такого метода диагностики проводят осмотр костной ткани. Это обязательная, довольно информативная и быстрая диагностика, назначаемая большинству пациентов при подозрении болезни опорно-двигательного аппарата. Если у пациента имеется грыжа, то на рентгеновском снимке будут отчетливо видны неблагоприятные структурные изменения – сужение расстояния между межпозвоночными дисками, грубые признаки деформации. Рентген позволит оценить общее состояние позвоночника.
- Лабораторные анализы. Дополнительно назначают общий анализ крови и ревматологические пробы, если есть признаки воспаления, не связанные с травмой позвоночника. Эти показатели позволяют оценить общее состояние иммунной системы организма и наличие аутоиммунных отклонений.
- Магнитно-резонансная томография или МРТ. Это наиболее точный способ выявления грыжи. Метод диагностики нужен для окончательного подтверждения диагноза. МРТ определяет локализацию, размеры и степень выпячивания грыжи. Метод диагностики в точности рассматривает мягкие ткани и патологические процессы, происходящие в них.
- КТ или компьютерная томография. КТ – это альтернатива МРТ. Этот вид диагностики назначают в том случае, если у пациента имеются противопоказания к проведению МРТ. Примеры – наличие кардиостимулятора или металлических предметов в организме. КТ – это усовершенствованный вариант рентгенографии, позволяющий получить трехмерное изображение, как и при МРТ.
- Миелография – это метод проведения контрастного исследования с введением вещества, которое подсвечивается при проведении рентгенографии. Вводят контрастное вещество с помощью тонкой иглы в участок, расположенный между нервными корешками и спинным мозгом.
- Электромиография – вспомогательный диагностический метод. С помощью воздействия электрических импульсов, выясняют, в каком состоянии находятся нервы. Определяют показатели по силе мышечного сокращения в ответ на раздражитель. Если нерв сильно зажат на фоне возникшего корешкового синдрома, то сила мышечных сокращений будет снижена.
Методы лечения межпозвоночной грыжи грудного отдела
Стоит отметить, что по статистическим данным этот вид грыжевого поражения встречается реже, чем поражение шейного и поясничного отделов. Такое явление связано с анатомической малоподвижностью грудного отдела. Проще говоря – поясничный прогиб и шея гибкие, поэтому на них ложится большая нагрузка вследствие повышенного риска травматизма, когда тугоподвижность грудного отдела снижена, поэтому травмы в этом отделе возникают реже.
Остеохондроз и другие сопутствующие болезни с одинаковыми шансами могут поразить хребет в любом отделе. Обычно грыжа в межпозвоночном отделе тяжелее протекает, чем поражение шеи и поясницы, но методы терапии применяют одни и те же – консервативное лечение, включающее медикаментозную и немедикаментозную терапию, хирургическое лечение.
Заниматься самолечением после постановки такого диагноза категорически запрещено. Требуется помощь квалифицированного специалиста, работающего в сфере невропатологии, нейрохирургии или травматологии.
Медикаментозное лечение используют как в период обострения, так и после выхода из острого состояния. При возникновении корешкового синдрома уместно пользоваться такими медикаментозными средствами:
- Нестероидные противовоспалительные средства. Это обезболивающие препараты с выраженным противовоспалительным действием и умеренным жаропонижающим эффектом. Их действие направлено на снятие воспаления и купирование боли, если у пациента она имеет острое течение. НПВС обладают мощным терапевтическим действием, но не подходят для длительного применения. Неизбирательные препараты старого поколения по типу Диклофенака или Индометацина оказывают наиболее мощное влияние, но сильно повреждают слизистую оболочку желудка, поэтому их нельзя назначать лицам с диагнозом ГЭРБ или язвой желудка. Наиболее часто используют средства на основе Мелоксикама, которые имеют более мягкое действие и реже повреждают желудок. Длительность терапии инъекционными средствами не должна превышать 5 дней, затем можно перейти на таблетки, которые принимают не более двух недель. В дальнейшем переходят на наружные аналоги препаратов, в виде мазей или геля.
- Кортикостероиды. Этот вид препаратов используют в том случае, если терапия НПВС оказалась малоэффективной. Таблетки для купирования боли при грыже не назначаются, так как оказывают ряд побочных действий при длительном приеме. Врачи рекомендуют использовать препараты с пролонгированным действием. В травматологической практике или при поражениях опорно-двигательного аппарата уместно назначать Дипроспан. Средство вводят внутримышечно или внутрисуставно. В большинстве случаев достаточно использование одной инъекции. Медикамент имеет в составе короткий и длинный эфир синтетического кортикостероида. Короткий эфир включается быстро в работу, что обеспечивает практически мгновенное наступление противовоспалительного эффекта, когда длинный эфир действует в течение месяца.
- Хондропротекторы – препараты, используемые длительными курсами, не менее полугода. Сначала в течение 1-2 месяцев пациент получает инъекционные растворы, после чего переходят на таблетки. Многие врачи уже отказываются от терапии хондропротекторами, так как эти медикаменты не проявляют клинического эффекта, более сильного, нежели плацебо. Принято использовать хондропротекторы для купирования боли и укрепления хрящевой ткани. Принимать или не принимать лекарства с недоказанной эффективностью, пациент должен решать самостоятельно, ведь эта группа препаратов стоит дорого.
- Витаминные комплексы. Доказано, что нейротропные витамины группы В обладают доказанной эффективностью, если их вводить в больших дозировках. Они снижают болевые ощущения и оказывают благотворное действие на нервную систему человека. Витаминные комплексы полезны при защемлении нервов, сниженном иммунитете и анемии. Примеры средств – Мильгамма, Нейрорубин. Сначала в течение 2-4 недель используют инъекционные формы, а затем переходят на таблетки, которые нужно пить в течение 1-2 месяцев.
- Миорелаксанты. Эти препараты оказывают расслабляющее действие на сегментированную мускулатуру тела. В результате грыжи или остеохондроза некоторые мышечные группы ослаблены, а некоторые пребывают в состоянии гипертонуса. Если боль вызвана мышечным спазмом, то миорелаксанты помогут справиться с проблемой. Стоит заметить, что НПВС в таком случае боль не уберут, ведь она не связана с течением воспалительного процесса. Примеры торговых названий – Мидокалм, Сирдалуд.
Реже назначают гомеопатические мази или спазмолитики.
Когда в пациента пройдет острый период, то ему нужно пройти реабилитационное лечение, направленное на восстановление мобильности или поддержание мышц в нужном тонусе, чтобы минимизировать риск рецидива.
Какие процедуры помогают:
- Лечебная физкультура. С помощью ЛФК подбирают специальный комплекс упражнений, направленный на улучшение гибкости в грудном отделе, укрепление слабых мышечных групп. Лечебная гимнастика полезна и при сколиозе, так как помогает улучшить осанку. Перед выполнением комплекса упражнений обязательно делают разминку, а в конце – заминку.
- Физиотерапевтические процедуры. Их назначают в большом количестве, ведь есть разные виды и типы воздействия на пораженный участок. Обычно подходит магнитная терапия, иглоукалывание, электрофорез.
- Массаж или мануальная терапия. Этот вид воздействия важен, так как позволяет расслабить зажатые мышцы, что часто возникает при грыжах, остеохондрозе. Массажи улучшают кровоток в пораженном месте, что полезно при таких заболеваниях. Необходимо курсовое лечение в несколько сеансов.
- Использование поддерживающего корсета. Носить такое приспособление нужно в том случае, если наблюдаются сильные боли при длительном сидении или стоянии. В особенности это актуально в той ситуации, когда работа пациента связана с долгой статической нагрузкой на спину. Рекомендуется подбирать модель корсета строго по рекомендации лечащего врача. Надевать вещь нужно аккуратно, чтобы не создавалось избыточное давление на внутренние органы и не нарушалось нормальное дыхание. Нельзя долго носить поддерживающий корсет, чтобы не спровоцировать развитие мышечной атонии.
Существуют абсолютные и относительные показания к проведению хирургического вмешательства. Абсолютные показания не требуют согласия пациента, так как обычно при таких состояниях пациент не в состоянии принимать решение самостоятельно. В каких случаях обязательно оперируют грыжевое образование:
- Если выпячивание продолжает расти, и его размеры превышают 7 мм.
- Если у пациента нарушаются функции мочеиспускания или дефекации.
- При возникновении паралича или полной потере чувствительности в нижних или верхних конечностях.
С учетом современных возможностей нейрохирургии, не следует заострять внимание на возможных побочных эффектах от проведения хирургической манипуляции. Своевременное оказание помощи пациенту скажется лучше на состоянии здоровья, нежели игнорирование проблемы.
Относительные показания для проведения операции включают частичную потерю чувствительности, частые болевые ощущение, которые слабо купируются консервативной терапией, а также наличие парестезий.
Способы профилактики грыжи грудного отдела
Специфических способов избежать возникновения дегенеративного процесса в позвоночнике не существует. Чтобы обезопасить себя от возможных последствий, рекомендуется изучить статьи, содержащие проверенную информацию из медицинских источников достоверного уровня. Обычно рекомендуют вести здоровый образ жизни и следить за осанкой.
Более подробные рекомендации включают:
- Отказ от курения и частого употребления спиртных напитков. Лица, ведущие неправильный образ жизни, более подвержены заболеваниям опорно-двигательного аппарата. Это связано с тем, что спиртные напитки и курение вымывают витамины и минералы из организма. В результате костная ткань ослабевает. Также происходит нарушение и ухудшение общего кровотока, что негативно сказывается на регенерации тканей и хрящей в теле.
- Поддержание правильной осанки. Длительное нахождение в неудобной позе создает предпосылку к образованию искривления и мышечного дисбаланса. В результате некоторые мышцы берут на себя избыточную нагрузку, а другие ослабевают. Это негативно сказывается на осанке, что ведет к искривлению хребта. Сколиоз или кифоз являются факторами риска возникновения грыжи грудного отдела.
- Ведение активного образа жизни. Жизнь в движении полезна в любом возрасте. Умеренные физические нагрузки улучшают кровоток и разгоняют обмен веществ, что положительно сказывается на общем самочувствии и состоянии опорно-двигательного аппарата. Главное не переусердствовать с подъемом тяжестей, чтобы не заработать травмы, которые могут спровоцировать возникновение патологического процесса в грудной области.
- Ношение ортопедической обуви и рюкзаков за спиной. Удобная обувь снимает нагрузку с опорно-двигательного аппарата, что положительно сказывается на здоровье спины. Отказ от ношения сумок на плече предупреждает возникновение искривления позвоночника.
Грыжа в грудном отделе чревата тяжелыми последствиями, если не начать вовремя лечение. При появлении подозрительных симптомов нужно сразу обращаться к врачу. Рекомендуется изучить статью внимательно, чтобы понять, какие признаки указывают на болезнь в грудной области спины.
Сдавливание корешков нервных волокон в спинном мозге провоцирует боль. Она иррадиирует в конечности и в близлежащие к месту зажима органы. Радикулопатия часто дополняет остеохондроз, но может возникать одновременно и с другими патологиями. В связи с этим данное нарушение сложно диагностировать без специального обследования.
Проблема в грудном отделе развивается чаще других. Она характеризуется интенсивными болевыми ощущениями, связанными с защемлением нервов и смещением внутридискового ядра. Симптомы и лечение корешкового синдрома грудного отдела позвоночника взаимосвязаны, поскольку главная цель терапии – избавление от боли и воспаления. Только правильный подход помогает максимально восстановить нормальное состояние и возвратить пациента к привычной жизни.

Проблемы в области груди
Причины патологии
Главные причины нарушения – это дистрофические изменения в позвонках и грыжа межпозвоночного дика. Обычно с данной патологией люди незамедлительно обращаются к врачу, потому что боль влияет на органы рядом с очагом поражения, развивается резко, значительно усиливается при любом движении.
Патология в грудной части позвоночника возникает намного чаще, чем в шее. Это можно объяснить особенностями анатомического строения позвоночника.
Радикулит бывает спровоцирован следующими факторами и заболеваниями:
- остеохондрозом;
- стрессами и нервным перенапряжением;
- дегенеративными изменениями в суставах;
- сифилисом;
- опоясывающим лишаем;
- туберкулезом;
- грыжа межпозвоночных дисков крестцового, шейного, грудного, поясничного отдела.
Симптомы
Радикулит в грудном отделе чаще всего сопровождается такой клинической картиной:
- болью в зоне подмышечных впадин, в области локтей и лопаток;
- онемением рук;
- дискомфортными ощущениямию в глотке;
- боль в нижней части грудной клетки, в межреберном пространстве;
- мышечными спазмами;
- усилением болей при резком движении, откашливании и глубоком вдохе.
Перечисленные признаки не всегда проходят сразу после прекращения движения. Иногда они проявляются даже при соблюдении постельного режима, потому что нагрузка на позвонки сохраняется.
Особенности диагностики
Для правильной терапии требуется точно установить место локализации поражения. Для этого организуются современные способы диагностики, помогающие вовремя распознать причину боли. К наиболее информативным методам относятся:
- МРТ поврежденного отдела;
- компьютерная томография позвоночного столба;
- электронейромиографическое обследование;
- рентгенография.
Поражение корешков, сопровождающееся соматическими симптомами, требует организации тщательной диагностики, чтобы исключить возможные поражения внутренних органов.
Когда врач подтверждает диагноз, назначается консервативная терапия.
Основные методы лечения
У большинства людей заболевание должно лечиться по тому же принципу, что и остеохондроз. Эти два нарушения становятся следствием дегенеративных изменений в позвоночнике, поэтому симптоматика во многом совпадает. Терапия обязательно комплексная, включает такие методы:
- отказ от физических нагрузок во время обострений;
- медикаментозную терапию обезболивающими и противовоспалительными средствами;
- массаж;
- процедуры физиотерапии;
- мануальную терапию;
- лечебную гимнастику.
Способы терапии определяет врач в соответствии с причиной поражения корешков спинномозговых нервов. Пострадавшему назначается строгий режим и покой, пока не будут купированы признаки острого периода болезни. Лежать при этом показано на твердой поверхности.
Дополнительно требуется прием следующих медикаментов:
- Ненаркотические анальгетики – Баралгин, Кеторол – помогают уменьшить интенсивность проявления боли;

Баралгин от боли при заболевании
- НПВС – Диклофенак, Нурофен, Мовалис – купируют воспаление в местах повреждения нервов и облегчают боль, но долгое использование приводит к ряду побочных действий;
- Миорелаксанты помогают купировать спазмы в мышцах, используются только по назначению лечащего врача;
- Витамины группы В нормализуют процессы обмена в нервной ткани;
- Хондропротекторы стимулируют восстановление повреждений, замедляют разрушение хрящей в межпозвонковых суставах.
Для терапии заболевания применяется несколько видов массажа. Отметим, что лечебный массаж – это процедура, которую допустимо организовывать даже на этапе острой боли. Любую разновидность воздействия должен выполнять квалифицированный специалист со специальными массажными приспособлениями и оборудованием.
Минимальное число курсов – минимум два в год. Массаж проводится и на стадии обострения и когда заболевание в ремиссии. Выделяют следующие основные разновидности манипуляций:
- Классическая техника – терапия состоит из 12 – 15 сеансов. При этом каждый должен длиться не дольше 20 минут. Главное правило организации процедуры – подкладывание под грудную клетку специального валика или хотя бы жесткой подушки.
- Точечный массаж – его суть в точечном воздействии на определенные места на теле человека и точки акупунктуры. На них массажист надавливает с разной силой, но во время процедуры не должно возникать боли.
- Баночный массаж – эта разновидность разрешена не для всех пациентов. Но при соответствующих показаниях она быстрее всего снижает мышечный тонус, купирует патологические рефлексы, нормализует микроциркуляцию крови и лимфы.
Упражнения комплекса ЛФК пациенты обязательно сначала детально изучают с инструктором или врачом-неврологом. Характер организации занятий зависит от стадии поражения, тяжести патологии, интенсивности болевых ощущений, периода заболевания – обострения или ремиссии.
На этапе ремиссии рекомендуется проводить гимнастические упражнения для растяжения, улучшения гибкости позвоночника, укрепления мышечного корсета спины. Это помогает снять зажимы нервов, восстановить двигательную активность суставов.
Первые несколько раз комплекс выполняется под контролем врача или инструктора. Запрещено делать слишком резкие движения, использовать отягощения, бегать, прыгать и кувыркаться. Примерный комплекс выглядит следующим образом:
Организация правильного питания, постоянные умеренные нагрузки на спину, приведение в норму массы тела – эти факторы сильно влияют на течение заболевания. При соблюдении этих простых правил болезнь отступит, обострения будут случаться реже и не такие сильные.
Стул и стол на рабочем месте должны соответствовать анатомии тела. Важно заниматься здоровым спортом, носить только удобную обувь, не пренебрегать советами врача, вовремя проводить профилактику заболеваний позвоночника.
Радикулопатия – опасное нарушение, которое сопровождается нестерпимой болью. Обычно патологическое состояние становится следствием другого заболевания, в связи с чем и симптомы могут несколько различаться. Эффективная терапия возможна только при ее назначении врачом, самолечение народными рецептами без одобрения доктора усугубит ситуацию и может привести к необратимым осложнениям.
Читайте также:


