Симптом ступеньки при переломе челюстей что это такое
Что такое перелом верхней челюсти? Причины возникновения, диагностику и методы лечения разберем в статье доктора Горбань Виталия Валерьевича, стоматолога-хирурга со стажем в 8 лет.

Определение болезни. Причины заболевания
Перелом верхней челюсти — это полное или частичное нарушение анатомической целостности верхней челюсти под действием нагрузки, превышающей её прочность.
Самая частая причина переломов — влияние травмирующих агентов [1] [2] [3] . На второе место следует поставить хирургические переломы верхней челюсти при проведении операций по нормализации прикуса и изменению пропорций лица [4] [5] [9] [10] [11] .
Переломы верхней челюсти не настолько частая патология, как переломы нижней челюсти. Это связано в тем, что верхняя челюсть не самая "легкодоступная" для ударов часть лица. Так, видный травматолог П.З. Аржанцев приводит данные статистики: травмы верхней челюсти составляют 3,3 % случаев от всех травм челюстно-лицевой области [6] [7] [8] . Чаще всего с этой ситуацией сталкиваются молодые мужчины, ведущие активный образ жизни, и спортсмены, занимающиеся контактными единоборствами.
Одной из самых частых причин локализованных переломов верхней челюсти являются бытовые травмы. Основной причиной сочетанных повреждений являются дорожно-транспортные происшествия и катастрофы. Также перелом верхней челюсти может произойти при огнестрельных ранениях, однако в мирное время такие случаи встречаются довольно редко.
Симптомы перелома верхней челюсти
Симптомы переломов верхней челюсти определяются характеристиками травмы. Например, возможен отёк и гематомы мягких тканей средней трети лица, боль (в покое и при смыкании зубов), подвижность верхней челюсти и/или верхней челюсти и костей средней зоны лица (зависит от уровня перелома), онемение кожи подглазничных областей, слизистой нёба, слизистой альвеолярного отростка, подкожная эмфизема (скопление воздуха), носовые кровотечения и кровотечения из разрывов слизистой полости рта, деформации средней зоны лица различной выраженности.
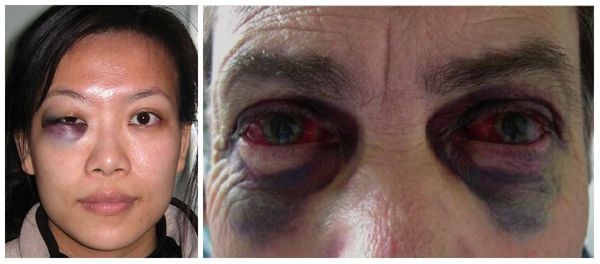
В более тяжёлых случаях — симптом "очков" (гематомы вокруг глаз), ликворея (истечение цереброспинальной жидкости из отверстий в твёрдой мозговой оболочке, образовавшихся при переломе основания черепа) [3] . Еще один распространённый симптом — нарушение прикуса: те или иные нарушения прикуса наблюдаются в большинстве случаев переломов верхней челюсти.
Очень часто перелом верхней челюсти сопровождается сотрясением головного мозга. Основными симптомами сотрясения являются: кратковременный эпизод потери сознания, головная боль, головокружение, тошнота, часто возникает рвота, шум в ушах, появляется потливость, нарушается сон. Жизненно важные функции не нарушаются.
Симптомы переломов прогрессируют в первые минуты и часы после травмы. При сочетании перелома верхней челюсти с переломом основания черепа могут отмечаться нарушения обоняния. Ощущение инородного тела в горле — не самый явный симптом — может возникать при значительном смещении верхней челюсти кзади, в сторону носо- и ротоглотки. При таких дислокациях больные чаще жалуются на нарушение проходимости верхних дыхательных путей.
Патогенез перелома верхней челюсти
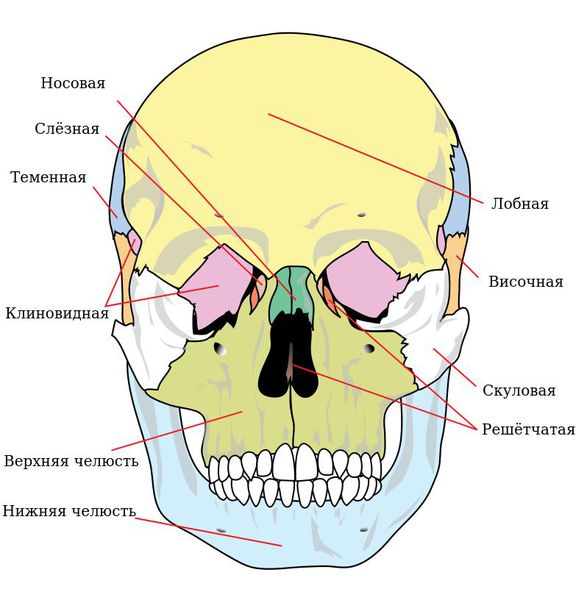
Чтобы понимать, как ломается верхняя челюсть следует сначала остановиться на её анатомии. Верхняя челюсть (лат. maxilla) — парная кость, которая у взрослого человека представляет собой единую систему. Она имеет две больших полости (верхнечелюстные пазухи) и участвует в формировании ещё трёх полостей — глазницы и полости носа. По своему строению это ажурная, тонкая структура, находящаяся в передне-средней части черепа.
Она соединена с другими костями лицевого скелета и основания черепа: скуловой, лобной, носовой, слёзной, решётчатой, клиновидной, нёбной.
Выделяют так называемые отростки верхней челюсти: скуловой отросток (соединяется со скуловой костью и формирует ширину лица ), лобный отросток (формирует плавность профиля спинки носа и опосредованно участвует в формировании очертаний глазниц), нёбный отросток (формирует твёрдое небо, срастается по средней линии нёбного шва с противоположной верхнечелюстной костью) и альвеолярный отросток (содержит в себе зубы).
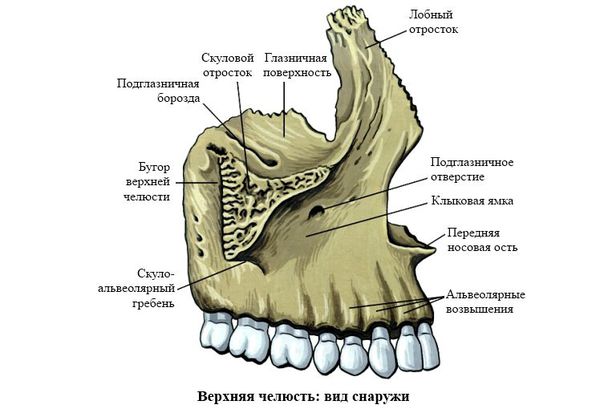
Верхняя челюсть представляет собой достаточно прочную структуру, благодаря местам особой прочности — контрфорсам, которые представляют собой костные утолщения. Различают лобно-носовой, альвеолярно-скуловой, крыловидно-нёбный и нёбный контрфорсы. Забегая вперёд, стоит сказать, что при оперативном лечении переломов верхней челюсти эти "линии" используются для надёжной, ригидной фиксации (остеосинтеза) повреждённых костей.
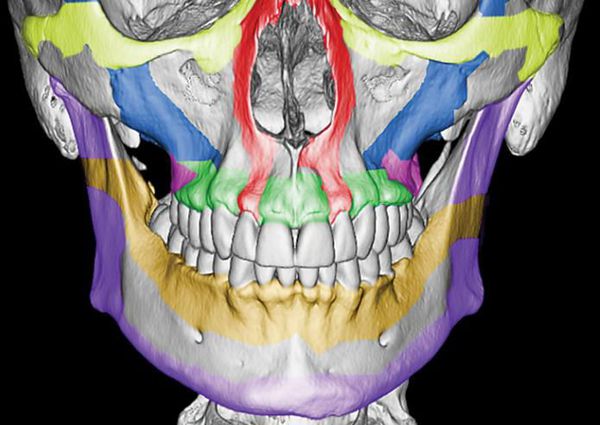
Однако в строении верхней челюсти есть и участки сниженной прочности. Они находятся вдоль швов, соединяющих верхнюю челюсть с другими костями лицевого скелета, а также с костями основания черепа.Таким образом, можно понять, что при чрезмерном механическом воздействии верхняя челюсть чаще всего ломается именно в местах перехода от прочных участков к слабым или просто в слабых местах [4] .
По этой причине линия перелома часто проходит не строго по анатомическим границам верхней челюсти, а смещается на соседние, связанные с ней кости. Это объясняет, почему в практике челюстно-лицевых хирургов встречаются не столько переломы самой верхней челюсти, сколько её "выламывание" с фрагментами других костей лица и основания черепа.
Классификация и стадии развития перелома верхней челюсти
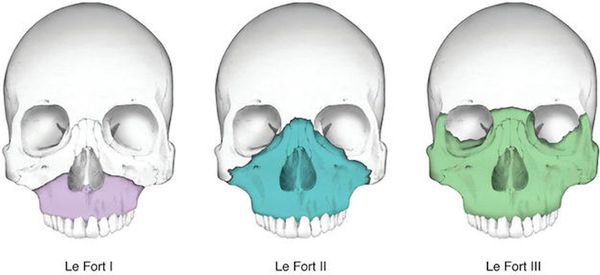
Чаще всего переломы классифицируют по Рене Ле Фору. Этот французский хирург систематизировал и описал формирующиеся повреждения костей средней зоны лица экспериментально: на головы свежих человеческих трупов он оказывал разные по направлению и силе воздействия по типу тупой травмы. Именно так и было обнаружено, что большинство линий переломов проходит по трём типам [1] :
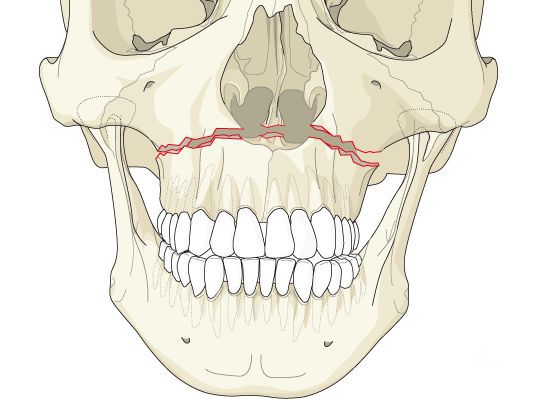
- | тип — нижний, или горизонтальный тип, перелом Герена — Ле Фора. Перелом проходит над альвеолярным отростком и нёбным отростком через боковую и переднюю поверхности верхней челюсти, от крыловидных отростков основной кости к краю грушевидного отверстия.
- || тип — средний, или пирамидальный перелом, суборбитальный перелом. Линия перелома проходит через корень носа, внутреннюю стенку глазницы и далее — через нижнеглазничную щель кпереди по нижней стенке глазницы к месту альвеолярно-скулового контрфорса с переломом крыловидных отростков. Проще говоря, верхняя челюсть единым блоком "отсоединяется" от остальных костей средней зоны лица.
- ||| тип — верхний тип (поперечный, суббазальный, он же черепно-лицевое разъединение). Самый грозный вид перелома верхней челюсти, когда происходит отрыв верхней челюсти вместе со скуловыми костями от мозгового черепа. Как правило сочетается с тяжёлыми повреждениями головного мозга [3] .
Отличительные признаки каждого типа проявляются по уровню подвижности фрагментов, тяжести состояния больного и данным дополнительных методов исследования (компьютерной томографии).
Помимо классификации Ле Фора существует классификация переломов по Вассмунду, которая отличается лишь отсутствием в линии перелома костей носа. Различают также изолированные переломы отростков, поверхностей и частей верхней челюсти. Однако каждый челюстно-лицевой хирург, занимающийся травматологией, знает, что в жизни всё происходит не совсем так, как написано в книгах. Очень часто верхняя челюсть ломается по другим схемам. Поэтому, готовясь оперировать пациента, хирурги сталкиваются с очень трудоёмкой задачей — им необходимо понять, как собрать этот многооскольчатый "конструктор" с максимальным восстановлением анатомии и функции челюсти через минимальные разрезы с минимальным нарушением кровоснабжения и максимальной стабильностью.
Осложнения перелома верхней челюсти
Все осложнения, связанные с переломами верхней челюсти, можно разделить на ранние и отсроченные.
К ранним осложнениям стоит отнести: кровотечения, развитие подкожной эмфиземы, нарушение прикуса, потерю зубов.
Поздние осложнения переломов более многообразны. Во многом развитие поздних осложнений зависит от характера полученной травмы, уровня перелома и своевременности оказанной помощи. Самыми частыми осложнениями являются:
- формирование посттравматических деформаций средней зоны лица;
- нарушения прикуса;
- несращение переломов челюсти;
- развитие хронических верхнечелюстных синуситов из-за нарушения целостности слизистой пазух и нарушения дренажной функции пазух;
- нарушение носового дыхания;
- формирование стойких невритов (воспаления нервов) подглазничных нервов из-за ущемления рубцово-изменёнными отломками сосудисто-нервных пучков. При этом утрачивается чувствительность кожи подглазничной области, слизистой полости рта и зубов в зоне иннервации подглазничного нерва.
Самым грозным осложнением высокого перелома верхней челюсти сочетанного с переломом черепа является ликворея (истечение ц ереброспинальной жидкости ). Кости основания черепа плотно связаны с твёрдой мозговой оболочкой и при нарушении её целостности требуется серьёзное лечение пациента совместно с нейрохирургами. Истечение ликвора из полости черепа может происходить через слуховые проходы, но чаще — через полость носа [3] .
К редким осложнениям следует отнести развитие менингита (воспаления мозговых оболочек) и других внутричерепных воспалительных осложнений.

Однако самыми частыми осложнениями переломов верхней челюсти являются стойкие нарушения прикуса и асимметрии лица — следствие несвоевременного обращения пациентов к врачу и неправильного сращения отломков. Самый эффективный способ борьбы с осложнениями — при получении травмы и особенно при подозрении на перелом верхней челюсти необходимо своевременно обратиться к челюстно-лицевым хирургам или медработникам других специальностей.
Диагностика перелома верхней челюсти
Правильная постановка диагноза базируется на сборе анамнеза, осмотре и рентгенологической картине.
При осмотре может определяться:
- подвижность фрагментов верхней челюсти или всего верхнечелюстного комплекса;
- "ступеньки" из-за смещения костных фрагментов при прощупывании верхней челюсти через кожу;
- нарушение чувствительности кожи подглазничных областей, зубов и слизистой полости рта;
- кровотечение из носа или полости рта;
- нарушения зрения (двоение в глазах);
- нарушения движения глазного яблока;
- "симптом верхнеглазничной щели" при высоких переломах верхней челюсти в сочетании с нарушением целостности глазницы: отсутствие движений глазного яблока, опущение верхнего века, отсутствие чувствительности верхнего века и кожи лба, расширение зрачка;
- экзофтальм (смещение глазного яблока вперёд );
- звуки "потрескивания" в области линии перелома при смыкании зубов;
- нарушение носового дыхания.
Симптоматика переломов костей средней зоны лица многообразна, поэтому для постановки точного диагноза требуется выполнение рентгенологической диагностики. Самым современным и точным методом является компьютерная томография . С её помощью челюстно-лицевой хирург имеет возможность точно определить локализацию линии разъединения костных фрагментов и тип перелома, выбрать наиболее адекватную и малотравматичную тактику лечения [11] .
При подозрении на перелом верхней челюсти обязательна консультация невролога, так как в абсолютном большинстве случаев нарушение целостности костей лицевого скелета сопровождается сотрясением головного мозга. При констатации перелома основания черепа пациента обязательно должен осмотреть нейрохирург, офтальмолог, терапевт и иногда лор-специалист. При сочетанных травмах (например при ДТП) привлекаются общие хирурги, травматологи.
Лечение перелома верхней челюсти
При оказании доврачебной помощи пациенту нужно остановить кровотечение, предупредить аспирацию ( проникновение в дыхательные пути) крови и рвотных масс. Если нижняя челюсть не пострадала и имеется достаточное количество зубов на обеих челюстях, необходимо наложить пращевидную повязку, прижав нижнюю челюсть к верхней или выполнить иммобилизацию (обездвиживание) жёсткой подбородочной пращой [4] .
При рисках нарушения дыхания требуется немедленное введение воздуховода для сохранения проводимости дыхательных путей [1] . Кроме того, необходимо провести обезболивание и быструю транспортировку больного в специализированные медучреждения. Самое важное на этом этапе — сохранить жизнь и здоровье пациента.
Существует множество методов нехирургического лечения переломов верхней челюсти, например, разного типа повязки и наружные фиксации, которые в настоящее время практически не применяются.
Самым частым методом ортопедического лечения переломов является двучелюстное шинирование — наложение на зубные ряды шин-скоб с репозицией отломков и фиксацией прикуса в привычном для больного положении. Этот метод консервативен и малотравматичен, но в ряде случаев не позволяет получить хорошей фиксации фрагментов верхней челюсти, особенно при высоких и сложных переломах. В среднем при переломах верхней челюсти требуется обездвиживание и ограничение жевательной нагрузки на срок 4-5 недель.
Самым современным и адекватным методом лечения на данный момент является остеосинтез (фиксация титановыми накостными конструкциями) переломов верхней челюсти. Это хирургическое вмешательство, выполняемое из внутриротовых разрезов. При таком варианте лечения можно точно сопоставить и зафиксировать фрагменты для создания условий их сращения [7] .
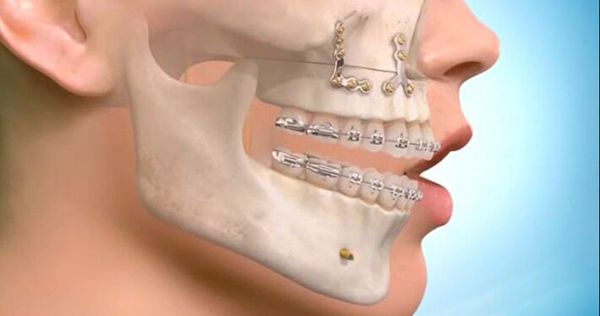
При лечении высоких переломов также используется коронарный доступ, который позволяет создать косметичный и широкий доступ к костям всей средней зоны лица и глазницам [5] . Своевременное выполнение остеосинтеза позволяет предотвратить поздние послеоперационные осложнения, облегчить реабилитацию пациента и ускорить сроки выздоровления.
Переломы с грубыми нарушениями целостности верхней челюсти и значительными смещениями отломков в сторону глотки рекомендуется лечить хирургическими методами. Однозначного мнения относительно других видов переломов нет — тактика диктуется состоянием больного и конкретной клинической ситуацией.
Стоит отметить, что очень важно постоянное ношение межчелюстной фиксации для плотного контакта фрагментов и исключения их подвижности, особенно под действием жевательной нагрузки [9] . Также необходимы качественная гигиена полости рта и наблюдение пациента у челюстно-лицевого хирурга
Восстановление после переломов занимает от четырёх до шести недель, в зависимости от характера перелома, особенностей организма пациента и метода лечения.
Пациенты с переломами верхней челюсти на ранних сроках должны питаться жидкой пищей, на самых поздних сроках — мягкой. Приём жёсткой пищи и активное жевание следует ограничить. Остальные рекомендации даются исходя из общесоматических и неврологических нарушений (постельный режим и т. д.).
Прогноз. Профилактика
Прогноз перелома верхней челюсти — относительно благоприятный. Самыми неприятными из осложнений, бесспорно, являются неврологические. Практически всегда эти осложнения связаны с несвоевременным обращением пациента за медицинской помощью или с отсутствием динамического наблюдения за пациентом.
Правильно подобранное и своевременно оказанное лечение, контроль пациентов в динамике — ключ к минимизации осложнений и благоприятной реабилитации пациентов.
Самая лучшая профилактика любых переломов челюстей — сведение к нулю возможных причин возникновения переломов и своевременность обращения пациента к доктору. Возможные осложнения лечения близки по сути к осложнениям самих переломов.
Рекомендация от хирурга: избегать ударов в область челюсти и пристёгиваться в автомобилях — уже на скорости 40 км/ч ударная сила может привести к перелому верхней челюсти.
Переломы верхней челюсти у детей являются редким и тяжелым повреждением (рис. 148). Возникают они вследствие тяжелой множественной травмы и поэтому нередко сочетаются с переломами нижней челюсти. Переломы основания черепа и сотрясения мозга почти всегда сопутствуют переломам верхней челюсти. Тяжесть травмы обусловливает нахождение ребенка в первые дни после нее в реанимационном отделении. Это может задержать специализированную помощь, что способствует развитию осложнений, главным из которых следует считать проникновение инфекции в полость черепа и развитие травматического остеомиелита.
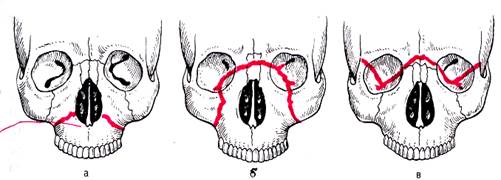
Линия слабости на верхней челюсти. а — тип Фор I; б — тип Фор II; в — тип Фор III.
Такие повреждения бывают в результате падения с высоты, при транспортной травме. Этот вид травмы у детей стал встречаться значительно чаще. Повреждения средней зоны лица могут сочетаться не только с черепно-мозговой травмой, переломами основания черепа, но и с переломами нижней челюсти, наружного носа, глазницы, скуловой кости и дуги.
Переломы верхней челюсти являются открытыми, так как возникают разрывы слизистой оболочки полости рта, носа, верхнечелюстных пазух. Чем больше выражено смещение отломков, тем величина разрывов больше.
§ Ле Фор I (перелом по нижнему уровню)– линия перелома верхней челюсти проходит горизонтально над альвеолярным отростком челюсти от основания грушевидного отверстия к крыловидному отростку основной кости. При этом обычно отламывается дно верхнечелюстной пазухи и ломается основание перегородки носа.
§ Ле Фор II (перелом по среднему уровню) – линия перелома проходит поперечно через спинку носа, медиальную стенку, дно и нижнеглазничный край и далее продолжается по скулочелюстному шву до крыловидного отростка основной кости. Этот перелом часто называют суборбитальным или пирамидальным, так как при этом происходит челюстно-лицевое разъединение, когда верхняя челюсть вместе с костями носа отделяется от скуловых костей и основания черепа.
§ Ле Фор III (перелом по верхнему уровню) - линия перелома проходит поперечно через спинку носа, медиальную стенку, дно и наружную стенку глазницы, через верхне-наружный край глазницы, и далее через скуловую дугу и крыловидный отросток основной кости. Этот перелом часто называют суббазальным, так как при этом происходит полное черепно-лицевое разъединение, т.е. отрыв верхней челюсти вместе с костями носа и скуловыми костями от основания черепа. Переломы по Ле Фор I I I, как правило, сопровождаются черепно-мозговой травмой и нередко переломом основания черепа, т.е. открытой черепно-мозговой травмой.
Основные симптомы, характерные для перелома верхней челюсти:
1. Повреждения (ушибы, гематомы, раны) мягких тканей головы и лица.
2. Выраженный отек век обоих глаз, кровоизлияние в клетчатку вокруг глаз и в конъюнктиву (симптом очков).
3. Кровотечение из носа, полости рта и из ушей. Ликворрея (симптом двойного пятна).
4. Удлинение и уплощение среднего отдела лица.
5. Анестезия или парестезия в области верхней губы, крыла носа и подглазничной области. Диплопия или двоение в глазах.
7. Нарушение прикуса, разрывы слизистой оболочки (чаще по средней линии неба), подслизистые кровоизлияния по переходной складке, выявляемые при осмотре полости рта.
9. Клиническая картина при переломах в/ч зависит от наличия сопутствующей патологии (сочетанной травмы). При переломах верхней челюсти (особенно при переломах по Ле Фор II-III) определяется клиника открытой или закрытой черепно-мозговой травмы: повреждение костей свода черепа; перелом костей основания черепа с ликвореей через нос или из наружных слуховых проходов; тошнота, рвота, головокружение; ретроградная амнезия; нарушение функций черепных нервов; брадикардия; другая неврологическая симптоматика и т.д.
Признаки перелома основания черепа:
1. Усиление выделения жидкости из носа при наклоне головы вперед.
2. Чистый носовой платок, смоченный кровью, остается мягким, а смоченный ликвором – более жестким, как бы накрахмаленным.
4. Кровь в ликворе при спинномозговой пункции.
Диагностика может быть затруднена из-за быстро развивающегося массивного отека. В этих случаях определяющим является рентгенологическое исследование. При травматических повреждениях в/ч производят Ro-граммы в следующих проекциях:
2) полуаксиальной или аксиальной;
3) боковой (обзорная ) Ro-грамма черепа;
Применяется также ортопантомограмма, для исследования передних отделов челюсти – панорамная Ro-графия, для оценки состояния альвеолярного отростка и зубов в зоне перелома – внутриротовые контактные Ro-граммы или вприкус, Ro-граммы твердого нёба вприкус.
Ранняя диагностика и своевременная репозиция отломков являются важными факторами профилактики бронхолегочной недостаточности, предупреждают усугубление течения черепно-мозговой травмы, шока, способствуют остановке кровотечения и распространению инфекции.
Переломы нижней челюсти преобладают у мальчиков старше 7 лет и обусловлены в основном бытовой травмой и неорганизованным спортивным досугом. Перелому способствуют положение и анатомическая форма нижней челюсти. По локализации на первом месте стоят одинарные переломы тела нижней челюсти (рис.2), на втором — переломы мыщелкового или мыщелковых отростков (отраженные), далее двойные и множественные. Продольные переломы ветви челюсти ипереломы
При одинарных полных переломах тела нижней челюсти смещение отломков обусловлено его направлением, функцией жевательных мышц и размером фрагментов. Выраженность смещения увеличивается по мере удаления линии перелома от центральных резцов. Нарушение целости слизистой оболочки, подвижность или полный вывих зубов в линии перелома наблюдаются почти во всех случаях.

Рис.2 Травматический линейный перелом н/ч без смещения между 22 и 23 зубами
Рис.2-а Шина Вебера Шина Порта Шина Ванкевича
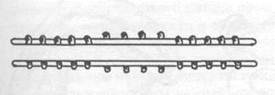
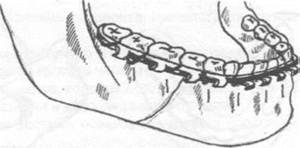
Рис. 2 – б стандартная шина Васильева шина Васильева фиксирует перелом н/ч.
Переломы в области угла челюсти встречаются реже, при них может не быть нарушений целости слизистой оболочки и смещения отломков. Гематома и коллатеральные отеки у таких детей выражены слабее, но функция нижней челюсти нарушена. Наблюдается дизокклюзия в области моляров на стороне повреждения. Смещение отломков возможно при расположении линии перелома позади жевательной мышцы.
Двойной перелом нижней челюсти сопровождается смещением отломков. Это может создавать условия для нарушения внешнего дыхания, вести к дислокационной асфиксии (западает корень языка), что опасно особенно у детей младшего возраста, когда беспокойное поведение, крик, плач способствуют одновременно ларингоспазму или усиленной экссудации слизи и обтурации ею трахеи. Прикус нарушен, слизистая оболочка травмирована на значительном протяжении, массивное кровотечение.
Переломы нижней челюсти более чем у половины детей сопровождаются черепно-мозговой травмой разной степени выраженности. Именно при переломах нижней челюсти черепно-мозговая травма остается недиагностированной, а ее последствия проявляются в пубертатном возрасте и причина их остается неустановленной.
К травмам мыщелкового отростка, которые нередко встречаются у детей, относится одинарный перелом мыщелкового отростка, когда сила воздействия приложена с противоположной стороны или травма происходит в области подбородка.
Поднадкостничные переломы этой локализации встречаются очень часто, не имеют выраженной клинической картины и если своевременно не диагностированы, то в конце первой недели у ребенка появляются резкая боль и отек в области кожных покровов ниже козелка уха, иногда инфильтрат, ограничение движения нижней челюсти, девиация.
При двустороннем полном переломе этой локализации отмечается дизокклюзия в результате смещения нижней челюсти кзади, и контакт зубов верхней и нижней челюстей имеется только на последних зубах; клинически выражена сагиттальная щель (открытый прикус). У детей при этом виде перелома может произойти вывих головки нижней челюсти и сместиться кпереди, кзади, внутрь и кнаружи. Варианты переломов мыщелкового отростка многообразны. Переломы мыщелкового отростка нередко сочетаются с повреждением мягкотканных структур ВНЧС.
Клиническая картина травмы одного мыщелкового отростка характеризуется болью, ограничением открывания рта, нарушением окклюзии; латеральным сдвигом нижней челюсти, отсутствием движения ВНЧС. Пальпаторно четко выражены ограничение и боль при боковых движениях челюсти в сторону, противоположную травмированной. Двустороннее повреждение характеризуется дизокклюзией по типу открытого прикуса со смещением челюсти кзади и ограничением ее движения. Возможна деформация заднего края ветви (определяется при пальпации). Подвижность головок (пальпаторно) не выражена.
Вывих ВНЧС. Непосредственной причиной такого вывиха может быть травма или чрезмерно широкое раскрывание рта при крике, рвоте, удалении зуба или других врачебных манипуляциях. Врожденное или приобретенное несовершенство связок и суставной капсулы способствует вывиху.
Различают травматические и привычные вывихи, хотя строгое их разграничение не всегда возможно. Вывих может быть полным и неполным (подвывих), односторонним или двусторонним. В зависимости от направления, в котором сместилась головка нижней челюсти, различают передний, боковой и задний вывихи. У детей чаще всего наблюдается передний вывих. Наиболее тяжело протекает задний вывих, который у детей может быть при переломе основания черепа.
При переднем вывихе рот широко открыт, ребенок не может самостоятельно его закрыть. При пальпации обнаруживаются выход головок нижней челюсти из ямок и смещение их вперед. Вывих нижней челюсти проявляется смещением головки из суставной ямки без самостоятельной экскурсии в нее.
При вывихах наблюдаются растяжение связочного аппарата и смещение диска. Это бывает при астеничном общем развитии ребенка и рассматривается как дисфункция ВНЧС; наблюдается также при диспропорциях роста элементов сустава (мягкотканных и костных).
При двусторонних вывихах больные предъявляют жалобы на невозможность закрыть рот, жевать, глотать, разговаривать. Внешне нижняя челюсть смещена книзу, щеки натянуты, отмечается слюнотечение; в области суставных ямок — западение.
Для вывихов ВНЧС наиболее характерны дизокклюзия по типу открытого прикуса, смещение нижней челюсти вперед без размаха движений; боль выражена слабо.
Патологические переломы. В отличие от травматического перелома это нарушение целости кости, измененной каким-нибудь предшествовавшим патологическим процессом. Наиболее частой причиной таких переломов челюстей являются новообразования костей, реже хронические остеомиелиты.
Изображение височно-нижнечелюстного сустава можно получить при укладке головы больного для снимков пирамид по Шюллеру.
Переломы скуловой кости не бывают изолированными. Мощная скуловая кость, как правило, не ломается, а внедряется в верхнечелюстную пазуху, разрушая ее переднюю стенку. Этот вид повреждения рассматривают как сочетанный или множественный скулочелюстной перелом. Перелом расценивается как открытый, так как костные фрагменты свободно сообщаются с внешней средой через верхнечелюстную пазуху. Переломы скуловой дуги чаще всего бывают закрытыми. Абсолютным признаком такого повреждения является нарушение движений нижней челюсти вследствие механического препятствия, созданного отломками дуги для движений венечного отростка.
Перелом верхней челюсти – это различной степени тяжести нарушение целостности кости верхней челюсти по тем или иным причинам. Перелом верхней челюсти проходит обычно по одной из трех типичных линий наименьшего сопротивления, описанных Ле Фором: верхней, средней и нижней. Переломы верхней челюсти часто сочетаются с другими повреждениями. Тяжелые внутричерепные повреждения наблюдаются в 38%. Переломы верхней челюсти всегда открытые, так как в данном случае происходит нарушение целостности слизистой оболочки полости рта.
Переломы верхней челюсти всегда открытые, так как в данном случае происходит нарушение целостности слизистой оболочки полости рта.
В настоящее время часто используют определение: переломы средней зоны лица, ограничивая ее сверху линией, проведенной через верхние края орбит, а снизу - линией смыкания зубных рядов. Кости средней зоны лица имеют аркообразное строение, отличающееся чередованием контрфорсов (утолщение компактного вещества) с местами слабого сопротивления.
Классификация переломов верхней челюсти:
1) Ле Фор I (перелом по нижнему уровню) – линия перелома верхней челюсти проходит горизонтально над альвеолярным отростком челюсти от основания грушевидного отверстия к крыловидному отростку основной кости. При этом обычно отламывается дно верхнечелюстной пазухи и ломается основание перегородки носа.
2) Ле Фор II (перелом по среднему уровню) – линия перелома проходит поперечно через спинку носа, медиальную стенку, дно и нижнеглазничный край и далее продолжается по скулочелюстному шву до крыловидного отростка основной кости. Этот перелом часто называют суборбитальным или пирамидальным, так как при этом происходит челюстно-лицевое разъединение, когда верхняя челюсть вместе с костями носа отделяется от скуловых костей и основания черепа.
3) Ле Фор III (перелом по верхнему уровню) - линия перелома проходит поперечно через спинку носа, медиальную стенку, дно и наружную стенку глазницы, через верхне-наружный край глазницы, и далее через скуловую дугу и крыловидный отросток основной кости. Этот перелом часто называют суббазальным, так как при этом происходит полное черепно-лицевое разъединение, т. е. отрыв верхней челюсти вместе с костями носа и скуловыми костями от основания черепа. Переломы по Ле Фор III, как правило, сопровождаются черепно-мозговой травмой и нередко переломом основания черепа, т. е. открытой черепно-мозговой травмой.
Переломы верхней челюсти могут быть, одно- и двусторонними. Двусторонние переломы – симметричными и несимметричными. При односторонних переломах верхней челюсти линия перелома, кроме того, проходит сагитально, по небному шву.
Смещение костных отломков при переломах верхней челюсти зависит:
а) от силы и направления удара;
б) от массы самих отломков;
в) от силы тяги жевательных (крыловидных) мышц.
Обычно верхняя челюсть смещается внизу и кзади так, что образуется открытый прикус (за счет смыкания только в области жевательных зубов) , косой прикус или ложная прогения.
Клиника переломов верхней челюсти.
Местно можно выявить следующие основные симптомы, характерные для перелома верхней челюсти:
1) Повреждения (ушибы, гематомы, раны) мягких тканей головы и лица.
2) Выраженный отек век обоих глаз, кровоизлияние в клетчатку вокруг глаз и в конъюнктиву (симптом очков)
3) Кровотечение из носа, полости рта и из ушей. Ликворея (симптом двойного пятна) .
4) Удлинение и уплощение среднего отдела лица.
5) Анестезия или парестезия в области верхней губы, крыла носа и подглазничной области. Диплопия или двоение в глазах.
7) Нарушение прикуса, разрывы слизистой оболочки (чаще по средней линии неба) , подслизистые кровоизлияния по переходной складке, выявляемые при осмотре полости рта.
Клиническая картина при переломах верхней зависит также от наличия сопутствующей патологии (сочетанной травмы). При переломах верхней челюсти (особенно при переломах по Ле Фор II-III) определяется клиника открытой или закрытой черепно-мозговой травмы: повреждение костей свода черепа; перелом костей основания черепа с ликвореей через нос или из наружных слуховых проходов; тошнота, рвота, головокружение; ретроградная амнезия; нарушение функций черепных нервов; брадикардия; другая неврологическая симптоматика и т. д.
Дифференциальная диагностика неогнестрельных переломов верхней челюсти со смешением
Клинические признаки
Тип перелома по Ле-Фор
I
II
III
Жалобы:
Боль в области верхней челюсти, усиливающаяся при смыкании зубов
Ощущение неправильного смыкания зубов
Ощущение инородного тела в горле, позывы на рвоту, тошнота
Кровотечение из носа, полости рта
Затрудненное носовое дыхание
Онемение всех зубов верхней челюсти и слизистой оболочки десны в их пределах
Онемение верхних резцов, клыков и премоляров и слизистой оболочки десны в пределах этих зубов
Онемение кожи нижнего века, подглазничной области, верхней губы, крыла носа, кожной части перегородки носа
Читайте также:


