Предупреждение атрофии челюстей после удаления зуба
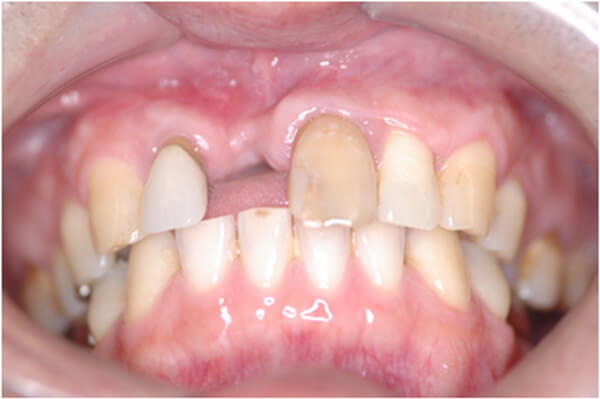
Если пациенту пришлось удалить зуб, нужно как можно быстрее подумать об имплантации или протезировании. Оставлять пустое пространство в зубном ряду надолго нельзя, поскольку уже через несколько лет костная ткань на месте удаленного зуба начнет атрофироваться, и установить имплантат будет непросто. Давайте разберемся, что представляет собой атрофия костной ткани челюсти после удаления зуба, и как ее избежать.
Как устроена костная ткань челюсти

Под микроскопом разновидность соединительной ткани, костная ткань выглядит так
Челюстная костная ткань – это разновидность соединительной ткани. Ее основные функции – опорная и защитная. В ее состав входят два типа специфических клеток и межклеточное вещество. Межклеточное вещество включает в себя хлористый и фтористый кальций и коллаген, отвечающий за эластичность костной ткани.
Клетки челюстной кости делятся на остеобласты и остеокласты. Остеобласты строят кость, вырабатывая коллаген и кальциевые соли. Функция остеокластов – разрушение костной ткани. Эти два процесса работают в течение всей жизни, от младенчества до самой смерти. Кость и создается, и разрушается.
Почему костная ткань атрофируется
Самая распространенная причина атрофии челюстной кости – старение организма. Однако существуют и другие факторы, способствующие убыванию костной ткани даже у молодых людей:
- Воспалительные процессы десен, периодонта, гайморовых пазух, кисты, гранулемы
- Повреждения челюсти, ношение зубных протезов в течение долгого времени
- Болезни щитовидной железы, нарушение работы яичников у женщин
- Дефицит витамина D
- Побочные эффекты некоторых медикаментов, например, глюкокортикоидов
- Врожденные челюстные патологии, особенности строения челюсти, склонность к атрофическим процессам
Когда человек жует пищу, активизируется кровоснабжение, и живые ткани нормально функционируют. После удаления зуба кровообращение нарушается, и костная масса начинает уменьшаться в объеме. За год она убывает в среднем на 25%.
Чем опасна атрофия челюстной кости

Последствиями атрофии челюстной кости могут стать не только косметические нарушения,но и проблемы с пищеварением
Большинство пациентов стоматологических клиник недооценивает серьезность атрофии кости после потери зуба. На первый взгляд может показаться, что, лишившись одного или двух зубов, человек ничем не рискует. На самом деле убывание костной ткани отражается не только на внешности, но также на работе внутренних органов.
Атрофия кости провоцирует такие процессы:
- Изменение формы лица, западение щек, губ
- Увеличение количества морщин на лице
- Нарушение дикции, шепелявость
- Нарушение нормальной работы пищеварительной системы, вызванное недостаточным пережевыванием пищи
- Смещение и расшатывание соседних зубов, увеличение межзубных промежутков
- Проблемы с установкой имплантата
Можно ли восстановить костную ткань?
Современные стоматологические технологии позволяют восстановить недостаток костной массы. Наиболее результативная методика – хирургическая операция. Существуют и специальные лекарственные препараты, замедляющие процесс убывания кости. Однако медикаментозный метод оказывается эффективным далеко не во всех случаях.
Если атрофия развивается как следствие другого заболевания, то в первую очередь необходимо лечить именно его. Проблемы лечатся гормональными препаратами, недостаток витамина D – приемом этого витамина в нужных дозах. Подобная терапия приостанавливает процесс убывания костной ткани, но вернуть утраченный объем кости не может.

В современной стоматологии существуют несколько методов наращивания костной ткани
Если атрофические процессы уже начались, то объема кости может не хватить для фиксации имплантата. В этом случае приходится прибегать к наращиванию кости. Существует несколько методов наращивания.
- Синус-лифтинг. Его делают только на верхней челюсти. Дно гайморовой пазухи немного приподнимают, а в открывшуюся полость закладывают костную стружку. После операции можно устанавливать имплантат
- Остеопластика. У пациента берут небольшой кусочек костной ткани и пересаживают на нужное место. Собственный биоматериал можно заменить донорским или даже искусственным. Операция не занимает много времени, а риск отторжения тканей минимален
- Пересадка костного блока. Если есть необходимость нарастить большой участок кости, то в качестве материала используют кость пациента, взятую из подбородка, неба или нижней челюсти. Возможно также использование донорского или искусственного биоматериала. Однако при этом способе наращивания нельзя сразу же поставить имплантат
- Тканевая регенерация. Суть методики – выращивание нужного участка костной ткани. Пациенту в челюсть вживляют специальную мембрану, чтобы создать полость, в которой будет расти костная ткань
Методы предотвращения атрофии костной ткани
Несмотря на то что существуют эффективные способы восстановить недостаточный объем кости, легче все же предотвратить развитие патологического процесса. Единственный эффективный метод избежать атрофии – как можно скорее после удаления зуба поставить на его место имплантат. Он будет выполнять функцию натурального зуба, способствуя правильному распределению жевательной нагрузки и обеспечивая хорошее кровообращение.

Для предотвращения последствий атрофии костной ткани, необходимо проводить регулярный осмотр состояния ротовой полости у стоматолога
Чтобы избежать проблем с зубами нужно, независимо от возраста и состояния здоровья, тщательно соблюдать гигиену ротовой полости, лечить стоматологические заболевания, регулярно проходить профилактические осмотры. Помимо этого, желательно вести здоровый образ жизни, правильно питаться и избавиться от вредных привычек (курение, употребление алкоголя).
Анатомические изменения и физиологические процессы, сопровождающие удаление зубов, основательно и всесторонне изучаются с начала прошлого столетия, однако с появлением в клинической практике дентальных имплантатов эти вопросы, а также вопросы по предотвращению атрофии челюсти становятся все более актуальными.
Выживание имплантатов и их способность обеспечить адекватную функциональность и эстетику тесно связаны с правильным позиционированием по отношению к альвеолярному отростку, соседним зубам и зубам-антагонистам.
Поэтому легко понять ученых и врачей, усилия которых направлены на уменьшение последствий атрофических процессов в костной ткани, сопровождающих удаление зубов.
В сегодняшней статье мы рассмотрим биологические основы атрофии альвеолярного отростка челюсти после удаления зубов, а также применение современных остеопластических материалов для ее предотвращения.
Ремоделирование альвеолярного гребня
Верхнечелюстные и нижнечелюстные комплексы состоят из нескольких анатомических структур с соответствующими функциями, строением и физиологией.
Среди них различают следующие:
Базальная кость, которая развивается вместе со всем скелетом и формирует тело верхней и нижней челюсти;
Альвеолярный отросток, который формируется после прорезывания зубов и содержит зубные альвеолы;
Внутренняя стенка альвеолы с Шарпеевыми волокнами, которая выстилает альвеолярную лунку и распространяется в сторону коронки, формируя часть периодонтальных структур, поскольку содержит окончания волокон периодонта.
После удаления зуба внутренняя стенка альвеолы, которая пронизана Шарпеевыми волокнами, рассасывается в первую очередь, тогда как губчатая кость подвергается постепенной резорбции в течение дальнейшей жизни.
Процесс ремоделирования отражается на морфологии всего альвеолярного гребня, который уменьшается в вертикальном направлении, а альвеолярная дуга деформируется со смещением орально по сравнению с первоначальным положением зуба.
Современные научные исследования позволяют предположить, что резорбция костной ткани протекает в две последовательные фазы.
В первой фазе ремоделирования внутренняя стенка альвеолы быстро рассасывается и замещается волокнистой костью, что вызывает значительную потерю костной высоты. Особенно страдает вестибулярная сторона, поскольку верхний отдел внешней кортикальной пластинки в основном представлен костью, пронизанной Шарпеевимы волокнами.
Щечная костная пластинка подвергается большей резорбции чем оральная, еще и потому, что она вообще тоньше — в среднем 0,8 мм в передней области и 1,1 мм в области премоляров.
Во второй фазе наружная поверхность кости альвеолярного отростка претерпевает ремоделирование, вследствие чего происходит общее уменьшение горизонтальных и вертикальных размеров альвеолярного отростка.
Причина этих естественных процессов до сих пор недостаточно изучена.
Атрофия бездеятельности, уменьшение кровоснабжения и локальное воспаление могут играть важную роль. Однако сегодня становится все более очевидным, что хирургическая травма, которая обязательно сопровождает удаление зуба, включает микротравмы окружающей кости и ускоряет процессы ремоделирования.
Процесс резорбции альвеолярного гребня достигает максимума в течение первых 3-6 месяцев после удаления зуба и продолжается в течение всей дальнейшей жизни человека.
Высота зажившей костной лунки никогда не достигает уровня кости до удаления зуба.
Горизонтальная резорбция считается значительно большей в области моляров по сравнению с областью премоляров. По данным зарубежных исследователей, горизонтальная резорбция больше (30-62%), чем вертикальная (12-23%), в течение первых 6 месяцев.
Конечной целью терапевтических мер, предпринимаемых для уменьшения атрофии альвеолярного отростка после удаления зубов, является:
Расширение возможностей установки дентальных имплантатов;
Создание оптимальных условий для стабильности дентальных имплантатов;
Уменьшение потребности в дополнительных хирургических вмешательствах;
Улучшение эстетического результата протезирования.
Для уменьшения потери кости альвеолярного отростка предложено несколько способов.
Уменьшение экстракционной травмы и сведение к минимуму формирования слизисто-надкостничных лоскутов являются предпосылками успешности каждого из них.
Серии экспериментальных исследований на животных позволяют предположить, что формирование слизисто-надкостничного лоскута нарушает тонкий слой клеток, которые создают остеогенный слой надкостницы, тем самым нивелируя их способность стимулировать регенерации кости в дальнейшем.
При этом интактная надкостница сохраняет свой остеогенный потенциал.
Применение остеопластических материалов для сохранения альвеолярного гребня
Клинические преимущества применения остеопластических материалов в сохранении альвеолярного гребня после операции удаления зуба находят широкое подтверждение в современных отечественных и зарубежных исследованиях.
На ранних стадиях заживления (2 недели) обнаруживают частицы ксеногенных остеопластических материалов, которые окружены соединительной тканью и покрыты многоядерными клетками. В тех участках, где остеопластические материалы не использовались, лунка покрыта грубоволокнистой костью.
Это типичная реакция на инородное тело, которая может быть вызвана ксеногенными материалами, хотя они неиммуногенные и нетоксичные для организма человека.
Как следствие — замедление заживления костного дефекта на ранних стадиях.
Многие исследования выявляют лишь частичную резорбцию частиц остеопластических материалов за короткие и длинные промежутка времени, вызывая сомнения в достижении остеоинтеграции имплантатов на участках, подвергшихся костной пластике, и успехе дальнейшего протезирования как такового.
Несмотря на это, результаты гистологических исследований на экспериментальных животных показали, что остеоинтеграция имплантатов, введенных в участки, подвергшиеся регенерации с использованием различных костных наполнителей, показывает аналогичный процент контакта имплантата с костью, как и введенных в интактную ткань (40-65%).
Кроме того, клинические наблюдения демонстрируют, что при установке имплантата может быть достигнута хорошая первичная стабильность, а процедура костной пластики не влияет на раннюю остеоинтеграцию.
То есть имплантаты, введенные в кость, которая подверглась регенерации с использованием неорганического остеопластического материала, могут выдерживать нагрузки и обеспечивать такой же долгосрочный результат, что и имплантаты, введенные в интактную кость.
Преимущества применения остеокондуктивных ксеногенных остеопластических материалов при послеэкстракционных дефектах хорошо описаны в ходе клинических и гистологических исследований Rasperini и соавторами.
Доказана их способность сохранять объем кости, в том числе в случаях, когда проводились мероприятия по предупреждению послеэкстракционной атрофии. Установлено уменьшение потребности в проведении процедуры синус-лифтинга.
Неорганические остеопластические материалы могут влиять на течение репаративного остеогенеза, а их полное рассасывание занимается длительный срок. Некоторые авторы указывают, что эти материалы могут вообще не рассасываться.
С другой стороны, способность неорганических остеопластических материалов к предотвращению атрофии альвеолярного отростка в выражениях объемах и поддержание долговременного успеха реставрации с опорой на имплантаты полностью доказаны.
Обзорная статья Gianluca и соавторов подводит итоги применения широкого спектра остеопластических материалов на основе гидроксиапатита животного происхождения, деминерализованной и недеминерализованои лиофилизированной кости, бета-трикальцийфосфата.
По мнению авторов, применение остеопластических материалов является эффективным в сохранении ширины и высоты альвеолярного гребня в послеэкстракционных участках.
Fickl с соавторами изучали методику увеличения объема альвеолярного гребня путем надстройки вестибулярной стенки ксеногенными материалами и мембраной.
Результаты их исследований указывают на то, что внелуночное введение материалов не может компенсировать послеэкстракционную атрофию, вероятно из-за дополнительной травмы вестибулярных мягких тканей.
Изоляция остеопластических материалов в послеэкстракционной лунке
Отдельного внимания заслуживает вопрос изоляции внесенных материалов с целью предупреждения контаминирования и механического вымывания из реципиентного участка.
Мобилизация слизисто-надкостничного лоскута с целью первичного закрытия дефекта слизистой оболочки над послеэктракционной лункой крайне нежелательны, поскольку это вызывает дополнительную травматизацию и увеличивает потерю костной ткани.
В ряде публикаций описаны методики изоляции введенных в лунки удаленных зубов остеопластических материалов с помощью свободных мягкотканных трансплантатов.
Преимуществом таких методик является минимизация усадки мягких тканей, оптимизация эстетических результатов имплантации и первичное закрытие остеопластического материала, которое защищает от бактериальной контаминации и вторичных осложнений.
Принцип разделения при костной пластики впервые был представлен Melcher в 1976 году.
Использование мембран с целью удержания и изоляции остеопластических материалов повышает эффективность сохранения альвеолярного гребня путем отграничения костного дефекта, который регенерирует, от окружающих его мягких тканей.
Выводы недавно проведенного анализа использования мембран для направленной тканевой регенерации (НТР) убедительно свидетельствуют об их эффективности с целью сохранения высоты и ширины альвеолярного отростка, вне зависимости от использования остеопластических материалов.
Исследования резорбируемых барьерных мембран, которые основывались на гистологической оценке, сравнении рентгенологических признаков и компьютерной томографии, продемонстрировали формирования адекватной для внутрикостной имплантации ткани уже через 12 недель после удаления зуба с незначительными изменениями геометрических характеристик альвеолярного гребня.
Особый интерес представляет современная методика, используемая в случаях потери вестибулярной костной стенки послеэкстракционной лунки.
Резорбируемая коллагеновая мембрана заключается с внутренней стороны частично утраченной вестибулярной стенки альвеолы, после чего лунка заполняется остеопластическим материалом.
Свободный край мембраны накладывается поверх аугментированного материала и фиксируется швами под слизистой оболочкой с оральной стороны.
Таким путем достигается отделение внесенного материала от мягких тканей пародонта без отслоения надкостницы и, как следствие, с минимальной хирургической травмой.
Немедленная имплантация для профилактики послеэкстракционной атрофии
На данный момент опубликовано мало исследований, которые убедительно свидетельствовали о возможности уменьшения послеэкстракционной атрофии по сравнению с интактной лункой путем немедленной дентальной имплантации без дополнительных целенаправленных мероприятий.
Ряд исследований освещают проблему минимизации влияния имплантации на процесс ремоделирования альвеолярного отростка. В частности, позиционирование имплантата на 0,8 мм глубже и оральнее по отношению к центру послеэкстракционной лунки характеризуется меньшей степенью дегисценции вестибулярной кортикальной пластинки.
Другие исследования обращают внимание на то, что чем ближе имплантат расположен к щечной кортикальной пластинке, тем больше она рассасывается.
Костная резорбция более выражена при установке имплантатов большого размера (5 мм) в форме корня по сравнению с цилиндрическими имплантатами меньшего диаметра (3,3 мм).
В свою очередь, мягкие ткани повторяют уровень костной ткани и располагаются более апикально в случаях, когда применяются имплантаты большего размера.
С другой стороны, немедленная имплантация не исключает возможностей использования принципов направленной тканевой регенерации с целью уменьшения послеэкстракционной атрофии альвеолярного отростка челюсти.
Caneva оценивал наложение коллагеновой мембраны поверх щели между поверхностью немедленно установленного имплантата и вестибулярной стенкой лунки удаленного зуба. Установлено, что сохранение контуров альвеолярного гребня было лучшим по сравнению с контрольной группой даже при относительно малых размерах щели.
Интересно, что лучшее сохранение контуров альвеолярного гребня отмечено при использовании депротеинизированного остеопластического материала животного происхождения и коллагеновой мембраны по сравнению с той группой, в которой использовали обогащенный магнием синтетический гидроксиапатит.
Недавно Araujo с соавторами оценили использование такого материала для заполнения объема между поверхностью немедленно установленного имплантата и вестибулярной стенкой лунки удаленного зуба в эксперименте.
Авторы определили, что методика модифицирует процесс заживления костной ткани обеспечивая дополнительный объем в области устья послеэкстракционной лунки, высокий уровень краевого контакта между костью и имплантатом и вместе с тем эффективно предупреждает рецессию мягких тканей.
Современные технологии тканевой инженерии
Для того, чтобы преодолеть классические ограничения распространенных биоматериалов, с точки зрения предсказуемости качества вновь кости и способности сохранять морфологическую форму альвеолярного гребня в течение длительного периода, разрабатываются новые технологии тканевой инженерии.
Они включают внесение зафиксированных на носителях факторов роста костной ткани или стимуляцию их выборочного образования с использованием принципов генной терапии.
Костные морфогенетические белки является примером факторов роста.
Они обладают способностью индуцировать дифференциацию собственных стволовых клеток в остеогенные клетки. У пациентов, которым в область послеэкстракционные лунки вводили костные морфогенетические белки, адсорбированные на коллагеновой губке, отмечалось увеличение ширины и высоты альвеолярного отростка по сравнению с контролем.
Исследование Wallace и других авторов доказывают эффективность использования рекомбинантного человеческого фактора роста тромбоцитов (rhPDGF-ВР) для уменьшения послеэкстракционной атрофии и сокращения сроков формирования достаточного количества и качества кости для позиционирования имплантатов в послеэкстракционном участке.
Недавние исследования описывают опыт применения стволовых клеток, полученных из костного мозга пациентов. Культура стволовых клеток выращивается в автоматизированных биореакторах до концентрации, которую невозможно достичь с помощью обычной аспирации костного мозга.
Продемонстрировано, что эта культура может продуцировать значительные концентрации цитокинов и поддерживать способность клеток дифференцироваться как в мезенхимальные, так и эндотелиальные ростки, а также продуцировать ангиогенные медиаторы.
Такая терапия усиливает формирование хорошо васкуляризованной зрелой кости уже в течение 6 недель и уменьшает резорбцию альвеолярного гребня.
Выводы
Атрофия альвеолярного отростка является неизбежным процессом, который сопровождает удаление зубов. Резорбция кости в области моляров больше, чем в области премоляров или фронтальном участке.
В течение последних десятилетий проведено значительное количество клинических и экспериментальных исследований, призванных изучить процесс послеэкстрационной атрофии и методы эффективной профилактики.
Использование инвазивных техник нежелательно, поскольку любая процедура, требующая первичного закрытия лунки с мобилизацией слизисто-надкостничного лоскута, может вызвать сильную воспалительную реакцию, уменьшить глубину преддверия и вызвать формирование неэстетичных рубцов.
По той же самой причине в эстетических участках или в области моляров должны применяться менее травматичные методики.
Использование остеопластических материалов и барьерных мембран не ускоряет регенерацию костной ткани, но может позволить сохранить высоту и ширину альвеолярного отростка, и является наиболее желательным для эстетики и функции будущих имплантатов.
В случаях, когда проведены мероприятия для профилактики послеэкстракционной атрофии, уменьшается потребность в дальнейших более инвазивных методах направленной тканевой регенерации и синус-лифтинга.
При немедленной имплантации заполнение вестибулярной щели остеопластическим материалом помогает предупредить резорбцию вестибулярной костной стенки, а также может уменьшить нежелательную рецессию мягких и твердых тканей.
Восстановление костной ткани челюсти
Восстановление костной ткани челюсти требуется при пародонтите, пародонтозе, после удаления зуба и для устранения последствий челюстно-лицевых травм. Однако наиболее часто регенерация кости используется при имплантации зубов.
Мы теряем не только зубы, но и костную ткань
Мы теряем не только зубы, но и костную ткань. Ее атрофия возникает после удаления зуба, его долгом отсутствии, в результате челюстно-лицевых травм, при определенных анатомических особенностях и врожденных аномалиях, а также при ряде системных заболеваний. В каждом конкретном случае проблема может заключаться в недостаточной толщине (ширине) или высоте кости альвеолярного отростка, в редких случаях наблюдается дефицит костной ткани и в высоту, и в ширину.
Регенерация кости перед вживлением имплантатов
Установка имплантатов зубов стала обычной практикой в современной стоматологии. Но нередки случаи, когда врач озадачит пациента неожиданным предложением сначала пройти путь восстановления костной ткани челюсти. Не стоит расстраиваться, если вы попали в число тех пациентов, у кого нельзя провести установку имплантата сразу без костной пластики. И ни в коем случае не стоит искать врачей, которые согласятся пойти на поводу у вашего нетерпения и не проводить восстановление костной ткани челюсти, – в итоге это закончится еще большими проблемами.
Как проходит восстановление объема костной ткани?
Для восстановления объема костной ткани при очень тонком участке на месте зубной альвеолы проводят расщепление кости и заполнение полости костной тканью (применяют ауто-, алло- или синтетический трансплантат). Далее после завершения регенерации кости уже можно устанавливать и сам имплантат. Когда нужно нарастить высоту кости, одновременно с внедрением имплантата наращивают костную ткань специальным препаратом, ее заменяющим. Поверх наносят мембранное покрытие. Кость альвеолярного отростка с различными конструкциями наращивания должна заживать и укрепляться в течение 4 – 6 месяцев, после чего уже можно ставить искусственный зуб (керамическую или металлокерамическую коронку).
Для восстановления костной ткани челюсти применяют аутогенный трансплантат (кость берется у самого пациента из другого участка челюсти); аллотрансплантат (донорская кость берется у другого человека) или синтетические материалы, имитирующие кость (они содержат кальций и фосфор).
Нужно ли восстановление костной ткани после удаления зуба?
Обязательно нужно помнить, что при любом удалении зуба, даже если нет признаков пародонтита или других заболеваний, приводящих к атрофии, костная ткань на месте зубной альвеолы достаточно быстро (в течение нескольких месяцев) атрофируется. Восстановление костной ткани после удаления зуба необходимо проводить обязательно.
Серьезный костный дефект челюсти может появиться и при развитии гнойных осложнений – остеомиелите, который встречается после сложного удаления зубов (например, удаление непрорезавшегося или ретенированного зуба, удаление костных новообразований). И сама по себе травмирующая кость операция, и послеоперационные гнойные осложнения приводят к атрофии костной ткани. В таких случаях помимо заполнения костного дефекта трансплантатом применяют различные средства, стимулирующие остеогенез. Например, остеопластические биокомпозиционные материалы (Коллапан), фотодинамическую терапию, электровибромассаж.
Восстановление костной ткани при пародонтите и пародонтозе
С проблемой потери коренных зубов встречается фактически каждый взрослый человек. Наиболее частая причина, приводящая к удалению зуба, – пародонтит (прогрессирующее разрушение структуры альвеолярного отростка челюсти). Это заболевание очень распространено, его начальные признаки (кровоточивость десен, оголение шейки зуба) можно найти у каждого после 40– 50 лет. Реже встречается пародонтоз, который развивается при отсутствии нормального кровоснабжения околозубных тканей. Например, при сахарном диабете и атеросклерозе. Восстановление костной ткани при пародонтите или пародонтозе требуется, когда происходит атрофия костной ткани альвеолярных отростков челюстей.
Восстановление костной ткани после удаления имплантата и операций
Неудачная установка имплантата (выбор врачом очень тонкого или короткого имплантата, неправильная его установка без учета прикуса) приводит к воспалению тканей – периимплантиту, расшатыванию, поломке или отторжению вживленного зуба. В подобных случаях обломки имплантата удаляются из кости, и далее требуется серьезная реконструкция альвеолярного отростка.
Пептиды для восстановления костной ткани в стоматологии
Существуют пептидные биорегуляторы, которые целенаправленно стимулируют регенерацию костной ткани челюстей, способствуют костеообразованию. Их еще называют одонтотропными регуляторными пептидами. Пептиды для восстановления костной ткани в стоматологии применяют как для лечения, так и в профилактических целях. Сначала нужно обязательно посетить стоматолога и уже по его совету выбрать препарат – бальзам, капсулы или зубную пасту. Например, зубная паста Revidont содержит три вида пептидных комплексов (А-3, А-4, А-6) и супероксиддисмутазу. Лечебный эффект пасты включает укрепление структуры зубов, нормализацию микроциркуляции в ротовой полости, восстановление костной ткани и противовоспалительный эффект.
Можно ли провести восстановление костной ткани при остеопорозе?
Снижение плотности костей, или остеопороз, встречается чаще у женщин, особенно в постменопаузе и после родов, а также у лиц обоего пола с гормональным дисбалансом. В таких случаях нужно обратиться к терапевту и эндокринологу, принимать назначенные препараты. Восстановление костной ткани при остеопорозе осложнено системными причинами ее убывания во всем скелете человека. Однако современные технологии и материалы, применяемые для восстановления кости при имплантации, позволяют успешно вживлять новые искусственные зубы, избавляя пациентов от ношения съемных протезов.
Атрофия костной ткани челюсти после удаления зуба
Если пациенту пришлось удалить зуб, нужно как можно быстрее подумать об имплантации или протезировании. Оставлять пустое пространство в зубном ряду надолго нельзя, поскольку уже через несколько лет костная ткань на месте удаленного зуба начнет атрофироваться, и установить имплантат будет непросто. Давайте разберемся, что представляет собой атрофия костной ткани челюсти после удаления зуба, и как ее избежать.
Как устроена костная ткань челюсти

Под микроскопом разновидность соединительной ткани, костная ткань выглядит так
Челюстная костная ткань – это разновидность соединительной ткани. Ее основные функции – опорная и защитная. В ее состав входят два типа специфических клеток и межклеточное вещество. Межклеточное вещество включает в себя хлористый и фтористый кальций и коллаген, отвечающий за эластичность костной ткани.
Клетки челюстной кости делятся на остеобласты и остеокласты. Остеобласты строят кость, вырабатывая коллаген и кальциевые соли. Функция остеокластов – разрушение костной ткани. Эти два процесса работают в течение всей жизни, от младенчества до самой смерти. Кость и создается, и разрушается.
Почему костная ткань атрофируется
Самая распространенная причина атрофии челюстной кости – старение организма. Однако существуют и другие факторы, способствующие убыванию костной ткани даже у молодых людей:
- Воспалительные процессы десен, периодонта, гайморовых пазух, кисты, гранулемы
- Повреждения челюсти, ношение зубных протезов в течение долгого времени
- Болезни щитовидной железы, нарушение работы яичников у женщин
- Дефицит витамина D
- Побочные эффекты некоторых медикаментов, например, глюкокортикоидов
- Врожденные челюстные патологии, особенности строения челюсти, склонность к атрофическим процессам
Когда человек жует пищу, активизируется кровоснабжение, и живые ткани нормально функционируют. После удаления зуба кровообращение нарушается, и костная масса начинает уменьшаться в объеме. За год она убывает в среднем на 25%.
Чем опасна атрофия челюстной кости

Последствиями атрофии челюстной кости могут стать не только косметические нарушения,но и проблемы с пищеварением
Большинство пациентов стоматологических клиник недооценивает серьезность атрофии кости после потери зуба. На первый взгляд может показаться, что, лишившись одного или двух зубов, человек ничем не рискует. На самом деле убывание костной ткани отражается не только на внешности, но также на работе внутренних органов.
Атрофия кости провоцирует такие процессы:
- Изменение формы лица, западение щек, губ
- Увеличение количества морщин на лице
- Нарушение дикции, шепелявость
- Нарушение нормальной работы пищеварительной системы, вызванное недостаточным пережевыванием пищи
- Смещение и расшатывание соседних зубов, увеличение межзубных промежутков
- Проблемы с установкой имплантата
Можно ли восстановить костную ткань?
Современные стоматологические технологии позволяют восстановить недостаток костной массы. Наиболее результативная методика – хирургическая операция. Существуют и специальные лекарственные препараты, замедляющие процесс убывания кости. Однако медикаментозный метод оказывается эффективным далеко не во всех случаях.
Если атрофия развивается как следствие другого заболевания, то в первую очередь необходимо лечить именно его. Проблемы лечатся гормональными препаратами, недостаток витамина D – приемом этого витамина в нужных дозах. Подобная терапия приостанавливает процесс убывания костной ткани, но вернуть утраченный объем кости не может.

В современной стоматологии существуют несколько методов наращивания костной ткани
Если атрофические процессы уже начались, то объема кости может не хватить для фиксации имплантата. В этом случае приходится прибегать к наращиванию кости. Существует несколько методов наращивания.
- Синус-лифтинг. Его делают только на верхней челюсти. Дно гайморовой пазухи немного приподнимают, а в открывшуюся полость закладывают костную стружку. После операции можно устанавливать имплантат
- Остеопластика. У пациента берут небольшой кусочек костной ткани и пересаживают на нужное место. Собственный биоматериал можно заменить донорским или даже искусственным. Операция не занимает много времени, а риск отторжения тканей минимален
- Пересадка костного блока. Если есть необходимость нарастить большой участок кости, то в качестве материала используют кость пациента, взятую из подбородка, неба или нижней челюсти. Возможно также использование донорского или искусственного биоматериала. Однако при этом способе наращивания нельзя сразу же поставить имплантат
- Тканевая регенерация. Суть методики – выращивание нужного участка костной ткани. Пациенту в челюсть вживляют специальную мембрану, чтобы создать полость, в которой будет расти костная ткань
Методы предотвращения атрофии костной ткани
Несмотря на то что существуют эффективные способы восстановить недостаточный объем кости, легче все же предотвратить развитие патологического процесса. Единственный эффективный метод избежать атрофии – как можно скорее после удаления зуба поставить на его место имплантат. Он будет выполнять функцию натурального зуба, способствуя правильному распределению жевательной нагрузки и обеспечивая хорошее кровообращение.

Для предотвращения последствий атрофии костной ткани, необходимо проводить регулярный осмотр состояния ротовой полости у стоматолога
Чтобы избежать проблем с зубами нужно, независимо от возраста и состояния здоровья, тщательно соблюдать гигиену ротовой полости, лечить стоматологические заболевания, регулярно проходить профилактические осмотры. Помимо этого, желательно вести здоровый образ жизни, правильно питаться и избавиться от вредных привычек (курение, употребление алкоголя).
АТРОФИЯ КОСТНОЙ ТКАНИ
Консультация у врача бесплатно! Звоните сейчас: +7 (495) 215-52-31
Атрофия кости челюсти возникает уже через пару месяцев после удаления зуба, а через год может достигать критического для имплантации размера. Именно поэтому рекомендуется заняться процессом восстановления зуба моментально после потери.
Фотографии, объясняющие как может убывать кость.
Уменьшение объемов кости возникает в результате остановки обменных процессов между ее клетками, а также сбоя в кровоснабжении капилляров, расположенных внутри. И причина этому – отсутствие нагрузки, которая ранее передавалась через корни зубов при пережевывании пищи.
Еще одним немаловажным последствием атрофии кости является увеличение стоимости имплантации зубов. Ведь для крепления имплантов необходим определенный объем кости, а в случае ее недостатка приходится прибегать к процедурам наращивания. А это – дополнительная работа врача, использование медикаментов и материалов, за которые взимается определенная плата, зачастую, в несколько десятков тысяч рублей.
В результате, через несколько лет пациент сталкивается с новыми сюрпризами, расшатыванием и поломкой конструкций, проседанием десны, из-за которого становится видно что под искусственной коронкой ничего нет, неудобством ношения съемного протеза и необходимостью его перебазировки.
Во избежании вышеописанных последствий многие врачи рекомендуют обратиться за помощью к имплантации зубов. Только имплантаты (кстати, их можно установить одномоментно) позволяют передавать необходимую жевательную нагрузку в костные слои, восстанавливая естественные обменные процессы клеток костной ткани.
Уменьшение объемов костной ткани сегодня – не приговор оставаться без зубов, отказаться от любимых продуктов и заразительного смеха. У вас есть несколько вариантов решения проблемы:
- костная пластика — ряд мер по восстановлению уровня костной ткани достаточной для имплантации с использованием собственных и искусственных костных материалов.
- варианты имплантации зубов при атрофии костной ткани: сегодня существуют подходы, позволяющие обойтись и без наращивания костной ткани. Наиболее эффективна имплантация с немедленной нагрузкой при большом или даже полном отсутствии зубного ряда. Кость не увеличивается в размерах за счет использования наиболее глубоких ее слоев, которые не подвергаются атрофии.
![]()
съемные протезы или постоянные зубные мосты: самый недорогой вид протезирования, однако имеет свои неприятные стороны. Несмотря на качественное восстановление зубов, процесс уменьшения объемов кости под данными протезами также активно продолжается.
Таким образом, проблема дефицита кости сегодня решаема, однако пациенту не стоит запускать процесс восстановления зубного ряда и при потере даже одного зуба, моментально задуматься об имплантации – как способе, имитирующем естественные зубы человека.
Читайте также: