Пародонтит и боль под челюстью

Боль в челюсти может быть вызвана различными причинами
Случается, что человек внезапно испытывает боль в челюсти. Болезненные явления бывают разного рода – с разных сторон, сверху или снизу, а иногда боль распространяется на все лицевые отделы черепа. Что послужило причиной болезненных ощущений может определить только врач. Но к специалисту какого направления нужно обращаться? Причины болей в челюсти могут быть абсолютно разного генеза.
Травмы челюстного отдела
При ушибе возникает отек, болит челюсть при движении, но за два-три дня все симптомы проходят. Для того, чтобы облегчить протекание этого явления можно воспользоваться компрессами и не давать нагрузку на челюсть, максимально её обездвижив.
Вывих
Если резко открыть рот или попытаться открыть зубами бутылку, можно вывихнуть челюсть. Распознать вывих несложно – челюсть болит, рот не закрывается, возникает ассиметричная деформация челюстного отдела.
Доктор, оказывающий экстренную помощь, вправляет вывих без специальных средств, вручную.
Перелом костей челюсти
Отек при переломе сильнее, движения затруднены и болезненны, могут иметься кровоподтеки и гематомы. Лечение и его длительность зависят от сложности перелома и многих других факторов.
Максимальный срок лечения перелома – один месяц, на это время необходимо исключить твердую пищу и полоскать рот антисептическими растворами.
Лечение может проводиться только квалифицированным медицинским специалистом.

Перелом челюсти требует сложного лечения
Остиомиелит
Если в организм попадает инфекция, это может характеризоваться тем, что болит челюсть (верхняя или нижняя), жаром, головной болью – все это вызвано инфицированным зубом. Диагноз в этом случае ставит стоматолог.
Остиомиелит – неприятное явление, к тому же все зараженные зубы нужно удалить. При поражении верхней челюсти возможны крайне неприятные осложнения. Обращение к специалисту – единственный способ их избежать.
Неврологические боли
Существует несколько видов болей невралгического характера, во всех случаях челюсть очень сильно болит. Тройничный нерв, воспаляясь, вызывает боли справа или слева.
Верхний гортанный нерв, воспаляясь, способствует болям под челюстью, болезненные ощущения возникают при зевании, глотании, жевании.
Языкоглоточный нерв также способен доставить много неприятных ощущений – дискомфорт и болезненность ощущаются при разговоре и любых движениях языком, боль распространяется на гортань и грудную клетку.
Невралгические боли любого характера подлежат медикаментозному лечению после осмотра специалистом.

Челюсть может болеть из-за проблем с троичным нервом
Зубы мудрости
Как правило, если режутся зубы мудрости, это сложно с чем-то перепутать. Возникает характерное давящее чувство и болит челюсть. В этом случае следует обратиться к стоматологу, он проведет несложную операцию, которая призвана удалить препятствия на пути роста зубов мудрости.
Стоматолог также может диагностировать и другие причины болезненных ощущений в челюсти.
Артериит лицевой артерии
Это заболевание вызывает жгучую, очень тяжело переносимую боль под челюстью и выше – нос, верхняя губа — затронуто всё. В этом случае также следует обратиться к врачу. Лечится это заболевание противовоспалительными препаратами под контролем медиков.
Заболевания височно-челюстного сустава
В этом случае болит челюсть, также ощущается дискомфорт и болезненные ощущения в щеке и даже виске.
Характерный признак – громкий щелчок при открывании и закрывании рта. Причины этого дефекта могут быть разными, поэтому необходимо прибегнуть к медицинской помощи.

Щелчок челюстями свидетельствует о проблемах височно-челюстного сустава
Каротидиния
Есть такая разновидность мигренозных болей – каротидиния. Она характеризуется локализацией боли в районе верхней челюсти.
Причины возникновения симптома могут быть разнообразными – от воспаления носовых пазух до проблем с тройничным нервом. Специалист-медик проведет лечение медикаментозного типа. Самым действенным считается употребление противовоспалительных средств с антидепрессантами.
Болезненные ощущения во время ношения брекетов
Ношение брекетов направлено на восстановление правильного прикуса и положения зубов в ротовой полости. Поэтому, если зубы незначительно шатаются, а челюсть болит первое время после установки брекетов – это правильно. Но в случае сильных и затянувшихся по времени болей необходимо обратиться к специалисту-ортодонту, возможно, что-то происходит не так, как запланировано.
Восстанавливать разрушенные ткани при такой стадии невероятно сложно, но благодаря комплексам, которые разработаны специалистами клиники Smile-at-Once, новейшим разработкам в области микробиологии, а также при большом желании пациента можно и нужно бороться за свои родные зубы до конца. А при благоприятном исходе лечения получится даже провести имплантацию с сохранением своих собственных зубов.
- Чем опасен
- Специфические признаки
- Диагностика заболевания
- Как быстро развивается
- Особенности лечения
- Плюсы комплексного лечения
- Почему нельзя ставить съемные и мостовидные протезы
- Можно ли проводить имплантацию
- Почему мы рекомендуем удалять зубы
- Стоимость лечения
Чем опасен пародонтит тяжелой формы?
- зубы подвижны и находятся на грани выпадения,
- питание нарушено – приходится отказываться от твердой пищи, что только усугубляет проблему,
- неприятный запах изо рта и некрасивая улыбка нарушают привычный ритм вашей жизни. Заметили, что стали меньше общаться?
- страдают органы ЖКТ, печень, почки, мочеполовая и сердечно-сосудистая системы,
- повышен риск развития инфекционных заболеваний,
- патология усугубляет сахарный диабет, болезни сердца и кроветворной системы – терапия этих заболеваний может проходить безрезультатно.
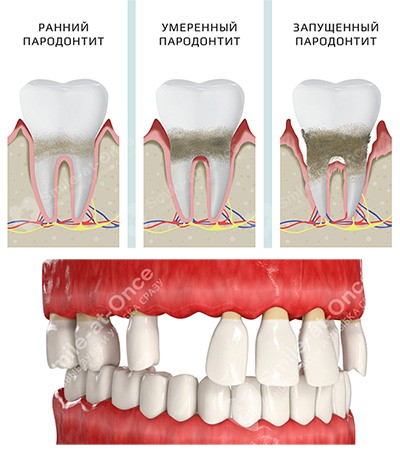
Пародонтит тяжелой формы, к сожалению, необратим. Заболевание может быть лишь стабилизировано благодаря значительным усилиям врачей-стоматологов, врачей общей практики и узких специалистов. И половина успеха зависит от действий самого пациента.
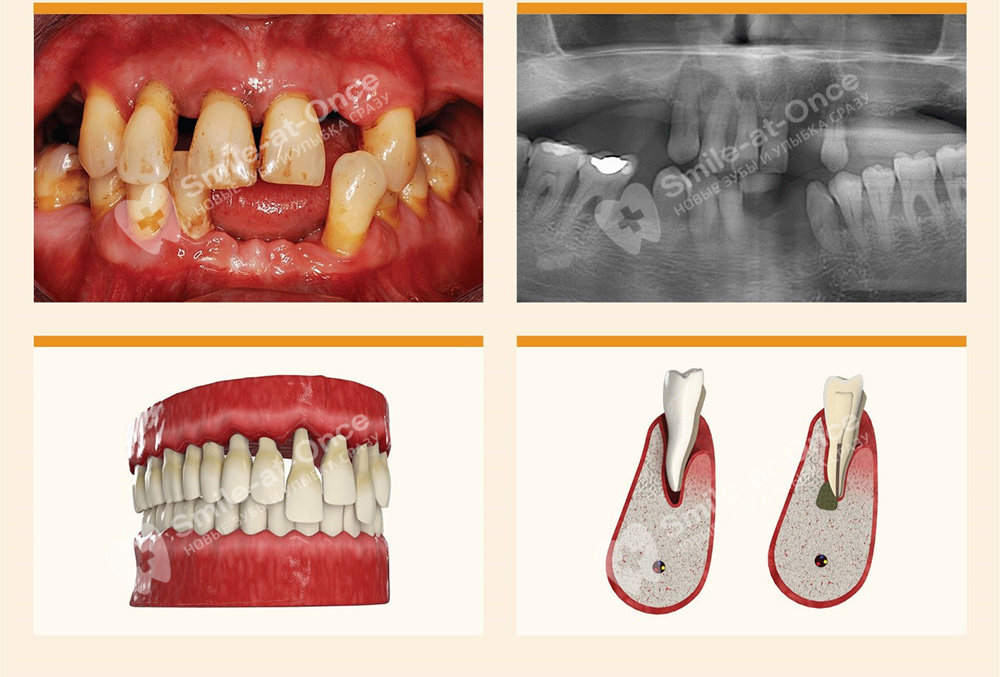
Специфические признаки запущенной формы пародонтита
Данная форма пародонтита может быть только генерализованной, то есть распространённой по всему ряду. Симптоматика выражена очень ярко – заболевание может протекать как в хронической вялотекущей форме, так и в острой. В этом случае происходит обострение заболевания – усиливается гноетечение и связанный с этим запах изо рта, ухудшается общее самочувствие, боль усиливается и возникает даже при жевании мягкой пищи. Зуд, жжение, отказ от еды, повышенная температура тела, озноб и лихорадка приводят к резкому ухудшению жизни, постоянным стрессам и нарушению работы многих органов. Ситуация у многих пациентов стабилизируется только после полного удаления зубов, которые, как правило, на данной стадии выпадают уже самостоятельно.
Пародонтит тяжелой степени тяжести – это одно из самых серьезных стоматологических заболеваний, которое оказывает крайне негативное влияние на весь организм, начиная от изменения психоэмоционального состояния до нарушения функционирования многих органов – почек, печени, сердца, кроветворной системы. Происходит обострение сахарного диабета, а его лечение на фоне запущенного пародонтита может не дать нужного эффекта – известны случаи, когда после удаления зубов уровень сахара с 12 ммоль снижался до 7-8, то есть после полной остановки течения воспалительного процесса в полости рта.
В некоторых классификациях также принято выделять еще одну стадию – это обостренная форма хронического или запущенного пародонтита. Она тесно перекликается с III стадией, но в отличие от нее имеет более ярко выраженные симптомы и последствия для больного. Характеризуется обильным гноетечением из пародонтальных карманов, острой болью и постоянным зудом, жжением, сильной подвижностью зубов – они могут выпадать даже во время еды. Возникает на фоне резкого ухудшения состояния здоровья, при падении иммунитета – развитии инфекционных или бактериальных инфекций, обострении сердечно-сосудистых заболеваний, сахарного диабета. На фоне этого неблагополучного состояния пациент впадает в крайне стрессовое состояние.
Диагностика заболевания: как достоверно определяется III стадия пародонтита
Все изменения на данной стадии полностью визуализируются, поэтому главная задача диагностических мероприятий – определить степень резорбции костной ткани и понять, будет ли лечение успешным, то есть нужно ли пытаться сохранить зубы или проще провести ух удаление с очищением лунок и одновременной установкой имплантов.
Пациент обязательно сдает клинический анализ крови, а также посев на аэробную микрофлору – врачу необходимы эти данные для выявления возбудителя воспалительного процесса, назначения препаратов, а также для оценки того, насколько губительны последствия пародонтита для всего организма.
Как и при лечении любой другой стадии пародонтита, диагностика проводится дважды – до начала и через год после курса лечения для оценки достигнутых результатов.
- визуальный осмотр, сдача всех необходимых анализов, непосредственное общение с пациентом – врачу очень важно узнать о регулярности ухода за зубами, используемых средствах, а также тенденции развития заболевания, периодичности обострения. Обязательно берется посев на микрофлору из содержимого карманов для правильного подбора антибиотиков – не широкого спектра, а именно тех препаратов, которые будут действовать на конкретного возбудителя. Все анализы для вашего удобства уже включены в стоимость комплексных предложений и сдаются непосредственно в клинике,
- инструментальный осмотр с целью измерения глубины десневых карманов, количества отложений на поверхности зубов и под деснами. По факту такой диагностики выставляются пародонтальные индексы, которые заносятся в карту пациента – они позволяют не только выявить стадию пародонтита в данный момент, но и оценить результативность проведенного лечения,
- компьютерная томография – обязательный этап диагностики заболевания. Позволяет определить деструкцию костной ткани не в одной проекции, как на панорамном снимке, а в объеме.
Подробнее о диагностике пародонтита читайте в нашей отдельной статье.

Как быстро развивается пародонтит III стадии?
Пародонтит запущенной, тяжелой формы или III стадии, фактически, уже достиг пика своего развития. Единственное, что вас теперь ждет – это прогрессирование подвижности зубов, их смещение и прокручивание внутри лунок, а в дальнейшем – потеря. Если I стадия развивается достаточно медленно, то на II и III потерять все зубы можно буквально за несколько месяцев, особенно если не предпринимать никаких действий.
Соответственно, прогрессируют и все последствия данного состояния – жевать становится еще труднее, боль усиливается, те зубы, которые остались в полости рта, получают экстремальную нагрузку (ведь жуете вы именно ими), а значит еще быстрее выходят из строя. То есть жизнь уже на самом деле становится просто невыносимой.
Особенности лечения тяжелой стадии пародонтита
Отметим сразу – запущенный пародонтит вылечить полностью невозможно, а восстановить разрушенные ткани можно лишь до 30-40%. Вам важно понимать, что на данной стадии одним годом лечение скорее всего не ограничится – терапия будет долгой и достаточно сложной, необходимо приложить большие усилия для сохранения результата лечения.
Плюсы комплексного лечения пародонтита в Smile-at-Once

Даже на запущенной стадии можно попытаться сохранить зубы и восстановить разрушенные ткани. Начните действовать прямо сейчас – дорога каждая минута! Бесплатная консультация и диагностика
Акцент в лечении данной формы делается на удалении отложений, фиксации подвижных зубов (шинирование проводится ДО кюретажа десен, поскольку после чистки зубы могут выпасть из лунок – как мы уже отмечали, чаще всего их удерживает массивный твердый камень). Кроме того, главным отличием является добавление в комплекс современных биоматериалов, стимулирующих рост клеток как десневой, так и костной ткани. Препараты позволяют восполнить потерянный объем костной ткани за счет стимулирования роста собственных клеток организма.
| Наименование | Описание |
|---|---|
| Комплексная диагностика | Визуальный и инструментальный осмотр, компьютерная томография, анализы крови и посев на микрофлору – минимум 2 раза в год до и после курса лечения |
| Гигиена полости рта, удаление отложений | Самая базовая манипуляция – проводится при помощи ультразвука, аппаратной и ручной полировки поверхности зубов, воздушно-абразивной и лазерной обработки. При запущенном пародонтите проводится в основном поверхностно, предваряя открытый кюретаж десен, удаляя зубные отложения и делая зубы чистыми для того, чтобы можно было наложить на них шину и удалить уже более глубокие отложения. В середине и в конце курса проводится для поддержания результата |
| Подбор средств гигиены и обучение правилам ее проведения | Набор всех необходимых средств для поддержания гигиены полости рта уже включен в стоимость комплексного лечения и будет выдан вам сразу после проведения гигиенической чистки. Врач также проведет инструктаж – как пользоваться средствами максимально эффективно и безопасно |
| Шинирование зубов | Накладывается тонкая эстетичная нить на группу зубов. Обязательно проводится ДО кюретажа десен, иначе после удаления налета есть риск выпадения зубов |
| Открытый кюретаж десен с использованием мембран из плазмы крови | Это хирургическая операция (проводится под местной анестезией), во время которой десна отслаивается от поверхности зуба – так врачу удается увидеть и удалить глубоко расположенные грануляции, провести полировку корней. В том числе используется лазер, который обеспечивает более качественное и безопасное очищение поверхности. Одновременно применяются APRF-мембраны, полученные из плазмы крови пациента, для ускорения процесса заживления после хирургического вмешательства |
| Терапия регенерирующими препаратами | Проводится для восполнения объема разрушенных десневой и костной ткани. Применяются биоактивные материалы, стимулирующие рост собственных клеток организма. Для костной ткани – BoneCeramic® или Bio-Oss® от Straumann, Creos™ от Nobel, для десневой и периодонта – Emdogain® от Straumann |
| Инъекции гиалуроновой кислоты | Применение препаратов Revident и Revident+ для снятия воспаления, восполнения объема десневой ткани, закрытия рецессии, повышения тонуса тканей |
| Наложение пародонтологической повязки | С охлаждающим действием для нормализации обменных процессов и насыщения клеток десневой ткани питательными веществами. Проводится на регулярной основе в течение всего курса лечения |
| Инъекционная терапия | С включением индивидуально подобранных витаминов, лекарственных препаратов и тромбоцитарной плазмы крови пациента |
| Лазерная терапия | Как для удаления отложений и полировки поверхности, так и с целью антибактериальной обработки десен, купирования воспалительного процесса |
| Наблюдение у врача-пародонтолога | Ежемесячно на протяжении года, пока длится курс лечения |
Подробнее обо всех методиках лечения пародонтита читайте в нашей отдельной статье.
Почему нельзя ставить съемные и мостовидные протезы на фоне запущенного пародонтита
Убыль костной ткани и расширение лунок при пародонтите создают весьма неоднозначную ситуацию: с одной стороны длительное консервативное лечение на поздних стадиях редко бывает эффективным, с другой – протезирование также затруднено, а проблему отсутствия зубов нужно решать. При этом не каждый метод лечения подойдет.
Зубы с пародонтитом ослаблены и находятся на грани выпадения – использовать их в качестве опоры под протез категорически нельзя. Мост будет подвижным вместе с теми зубами, на которых он крепится. Риски высокие, даже если перед этим было проведено комплексное и длительное лечение.
На самом деле после курса лечения пародонтита (или ближе к его середине после снятия острого воспаления) съемные протезы вполне можно поставить для решения проблемы частичного отсутствия зубов. Но только на непродолжительное время, т.к. при долгосрочном использовании они приводят ко множеству проблем:
- не останавливают атрофию кости, а только усугубляют этот процесс,
- оказывают повышенное давление на десны, могут провоцировать их воспаление, что крайне нежелательно на фоне курса терапии,
- будут требовать регулярной коррекции, поскольку при лечении происходит восстановление разрушенных тканей, а значит уровень кости с десной будет меняться – протезы перестанут плотно прилегать, будут смещаться, болтаться,
- при частичном отсутствии зубов их не на чем крепить – как и в случае с мостовидными протезами, живые зубы для опор лучше не использовать, особенно если они подвижны,
- если зубы удалены разрозненно, то съемные протезы и вовсе не получится протезы, минимальный сегмент – это 2-3 подряд отсутствующих зуба.
То есть съемные протезы могут провоцировать развитие пародонтита и свести на нет все результаты курса комплексного лечения. Кроме того, к ним сложно привыкнуть – больше половины пациентов они не устраивают ни по эстетике, ни по функциональности.
Можно ли проводить имплантацию на фоне запущенного пародонтита
Имплантация с сохранением живых зубов при данной форме заболевания проводится крайне редко, но не исключается. В целом это оценивается на этапе первичной диагностики – врач будет понимать, каких результатов можно добиться комплексным лечением, есть ли смысл тратить время и средства на терапию или лучше сразу удалить подвижные зубы, заменив их на импланты, остановив таким образом процесс воспаления раз и навсегда.
Важно также понимать настрой самого пациента – сохранять зубы стоит, если вы готовы бороться за свои родные зубы до конца, если готовы к тому, что в течение ближайшего года необходимо минимум раз в месяц посещать пародонтолога и регулярно проходить лечение, а после установки имплантов придется усилить гигиену и подобные курсы станут для вас обыденностью.
Пародонтит – это инфекция. Не идите на поводу у тех врачей, которые предлагают провести имплантацию без комплексного лечения. Разовой чистки, кюретажа или шинирования недостаточно, воспаление будет прогрессировать, а значит велики риски его перехода на ткани вокруг импланта. Отторжение в такой ситуации гарантировано – вы потеряете деньги, время, нервы и будете вынуждены повторно проходить имплантацию, но уже 100% с удалением живых зубов и скорее всего с подсадкой костной ткани, т.к. своя собственная разрушена.
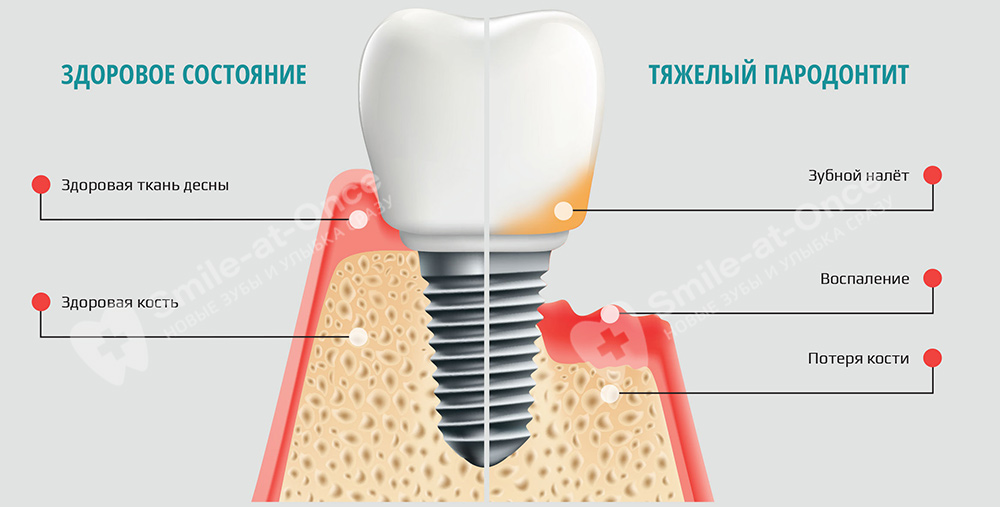
Таким образом, имплантацию при данной форме пародонтита с сохранением своих зубов можно проводить при соблюдении следующих параметров:
- если есть, что сохранять – если у вас осталось всего 3-4 зуба, вкладывать время и средства нет никакого смысла,
- если по итогам диагностики мы понимаем, что получится вывести заболевание в период стойкой ремиссии и риски имплантации за счет этого будут сведены к минимуму,
- если вы готовы к длительному лечению и выполнению всех рекомендаций своего врача в области изменения образа жизни, питания, проведения гигиены полости рта.
Почему мы чаще всего рекомендуем удалять зубы с пародонтитом
Наши родные зубы – это очаг воспалительных процессов. Они имеют пористую структуру, поэтому именно на них в первую очередь оседают все микробы, оказывающие разрушительное воздействие на ткани пародонта. Если рядом с таким зубами ставить импланты с активной поверхностью, пусть даже самые резистентные, которые в своем составе имеют химические элементы, способствующие оздоровлению костных клеток (такие, как SLActive® от Straumann и TiUnit® или TiUltra® от Nobel Biocare), они все равно не способны справиться с массированной атакой со всех сторон и атрофией костной ткани. То есть сохраняя родные зубы мы рискуем потерять все результаты имплантации.
Так что если зубов осталось немного, они разрушены и поражены заболеваниями, то смысла их сохранять уже нет – гораздо проще провести удаление с одновременной заменой на импланты, после чего будет достаточно проводить регулярную гигиену полости рта (самостоятельно и у стоматолога-гигиениста) и фактически забыть о проблемах с зубами навсегда. Ведь нет зубов – нет и воспаления.
Мы категорически не рекомендуем проведение имплантации на одной челюсти, если на второй есть очаги генерализованного пародонтита тяжелой и острой стадии – даже несмотря на то, что нет непосредственного контакта, это все равно опасно. Наш организм – это единое целое, что уж говорить о полости рта. Патогенные микроорганизмы будут циркулировать вместе со слюной, поэтому воспаление тканей вокруг установленных имплантов – это лишь вопрос времени. Ни о каком пожизненном сроке службе в такой ситуации говорить нельзя.
Не экономьте на своем здоровье и не бойтесь удалять зубы, если в этом действительно есть необходимость. Вы сможете вновь красиво улыбаться, у вас пропадет неприятный запах изо рта, сможете жевать без боли, вам не придется постоянно обращаться к стоматологу и пародонтологу – имплантация действительно поможет решить вопрос с зубами раз и навсегда!
Комплекс включает: посев на анаэробную микрофлору (2 раза), анализы крови, комплексная профессиональная гигиена всей полости рта (4 раза), ретенционное эстетическое шинирование подвижных зубов (1 раз), открытый кюретаж диодным лазером (1 раз), антибактериальная терапия (1 раз), воздушно-абразивная полировка поверхности корней для остановки скопления микробной среды (1 раз), восполнение костного объема костью BoneCeramic Straumann или Bio-oss с коллагеновой мембраной Creos Nobel (1 раз), пародонтологическая повязка регенерирующего действия (2 раза), регенерация связок пародонта препаратом Straumann Emdogain и APRF-мембранами (1 раз), курс плазмолифтинга IPRF (6 процедур), иммунотерапия и восстановление объема десен био-гелями обогащенными гиалуроновой кислотой и витаминами (2 процедуры Ревидент/Ревидент+), лазерная терапия для ускорения регенерации клеток (4 раза), индивидуальный набор личных средств гигиены, включая портативный ирригатор (1 шт), наблюдение пародонтолога (12 приемов).
Оставьте контакты для бесплатной консультации.
Спасибо! Ваш запрос будет обработан в течение 5 минут
Воспалительный процесс десны имеет симптомы покраснения от раздражения слизистой.
Что такое пародонтит
В тканях, находящихся около зуба, в случае их воспаления возникает заболевание пародонтит (комплекс тканей, окружающих и одновременно удерживающих зуб, называется пародонт). В результате человек во время надкусывания или плотного соединения челюсти ощущает боль в зубе. Пародонтит это изменение нормального состояния тканей пародонта в сторону воспаления.
- микробный налет из углублений между шейкой зуба и краевой десны попадает в периодонтальную щель и вызывает воспаление в удерживающих корень тканях;
- инфицирование тканей бактериями из места доступа к корням.

Пародонтальная щель при пародонтите
Учитывая, что пародонт является продолжением десны , в случае ее раздражения от микробных скоплений воспаление переходит на комплекс тканей, фиксирующих зуб. Возникает пародонтит. Заболевание развивается длительно. Предшествует его началу другое состояние изменения десен, гингивит , когда отмечается только воспаление десен. Если заметны изменения десен , нужно обращаться за помощью, чтобы на ранних стадиях гингивита профилактика пародонтита была действенной. Ведь при переходе воспаления из десны в комплекс структур, удерживающих корень это грозит потерей жевательного элемента одного или нескольких, в зависимости от степени охвата патологическим процессом.
Виды, классификация, признаки болезни
Процесс воспаления тканей пародонта бывает: легкой, средней, тяжелой степени. И уже на первой стадии отмечается смещение зубов до 1мм. Патологическая подвижность более чем на 1мм со временем перейдет в наклон в сторону отсутствующих рядом минеральных образований, доходя до полной подвижности вокруг своей оси.
- локализация неприятного процесса сначала отмечается в десне (гингивит);
- а уже потом воспаление переходит на барьерную зону между костью и жевательным элементом.
То есть гингивит всегда будет не только предвестником патологии в тканях пародонта, а и практически началом воспаления в зоне единства зубных тканей .
Классификация воспалительной патологии в альвеолярной области происходит по локализации. Генерализованный пародонтит поражает весь зубной ряд, в отличие от очагового . Последний охватывает участок одного жевательного элемента или нескольких. То есть проблема отмечается там, где имело место скопление бактерий в прилегающей к зубу части десны. Околозубные отложения преобразовываются во вредные массы, разрушая эмаль и дентин коронки, успевают проникать в участок, где удерживается корень. Локализованный пародонтит – это разновидность заболевания комплекса тканей, фиксирующий жевательную единицу, при которой воспаление охватывает ткани, окружающие только один или несколько минеральных образований, но не все сразу!

Генерализованный пародонтит
Причины пародонтита, формирование условий болезни
Если рассматривать проблему со стороны функции челюсти, то пародонтит – это развивающийся процесс внутренних изменений мягких тканей, с присоединением нарушения трофической доставки элементов питания в зону воспаления. Развитие процесса приводит к глубоким рефлекторным нарушениям во внутренних структурах, соединяющих зубы с твердой костной тканью.
В результате:
Зубы расшатываются и выпадают на последних стадиях патологии.
- амортизирующая;
- опорно-удерживающая.
Запуск развития процесса воспаления в структуре соединяющей зуб с анатомической системой челюсти может начинаться, учитывая такие причины пародонтита, как внутренние изменения в организме человека, и прямые источники воспаления.
- на слизистой рта раздражители в виде микроорганизмов, попадают в естественный десневой карман (в норме всегда имеется карман-полость между десной и зубом) и изменяют плотность его тканей;
- врожденные отклонения нормального зубного ряда;
- травматические повреждения, вызвавшие изменение прикуса;
- несоответствие проведения искусственного моделирования форм частично или полностью восстановленных зубов.
Почему нужно лечить проблему?
Лечение пародонтита в Киеве и других городах в современных клиниках проводиться при помощи удаления налета. Зубодесневые отложения удаляются лазером, ультразвуком, а потом врач подбирает местную или общую противовоспалительную терапию, в зависимости от причины. Каждая из причин, в том числе и обычное несоблюдение гигиены зубной полости рта и слизистой, является пусковым механизмом изменения состояния структуры , в которой удерживается корень и часть коронки. Каждая из них ведет к одному и тому же нежелательному условию: появление микробных агентов, которые и провоцируют ответную местную реакцию в мягких тканях около зуба. А вот уже следствием этого и начинается следующая разрушающая стадия внутренней структуры. В результате этого расшатывается сам зуб, но это уже сложное изменение. Разберемся, как оно начинается. Ведь, оставлять ситуацию на самопроизвольное течение нельзя, так как можно потерять зубы!
Т ечение воспалительного процесса:
- Сначала видимых признаков раздражения слизистой нет.
- Но может появиться местно отечность мягких тканей, по линии десны, как первоначальный клинический признак заболевания, с кровоточивостью.
- Постепенно нарушается равномерность распределения нагрузки на жевательный ряд.
- А уже после формируется пародонтальный карман, в котором откладывается тот самый налет, способствующий прогрессированию воспаления.
Как лечить пародонтит
Запуск локальной реакции болезненного процесса в мягких структурах, в которых находится минеральное образование, появляется по разным причинам. И от причин будет зависеть, какое подбирать лекарство от пародонтита. Сначала диагностическая пародонтальная проба помогает определить глубину сформировавшегося промежутка между твердой тканью минерального образования и мягкой тканью. Дополнительно проводится рентген-диагностика.

Рентген-снимок при пародонтите
Проводится профессиональная чистка десневых карманов от скопившихся патогенных микроорганизмов. Это остановит процесс разрушения пародонтальной связки, из-за ослабления которой и формируется увеличение нежелательного промежутка между зубом и десной. В этом промежутке скапливаются бактерии, и разрушают зуб. От них можно избавиться, если проводить профессиональное лечение пародонтита лазером или ультразвуком.

Лечение пародонтита лазером
На следующих этапах терапии нужно корректировать основную причину, особенно если она внутренняя. Если, причиной болезни, стали нарушения работы системы обмена веществ или гормональные сбои, то сразу после обработки карманов, воспаление стихнет. Но со временем опять возобновиться. Поэтому лечение при системных болезнях должно быть комплексным.
Читайте также:


