Остеотомия верхней челюсти по for 1 что это
Форма лица во многом определяется структурой верхней и нижней челюсти. Существует множество врожденных и приобретенных проблем, которые могут исказить внешний вид человека. Бывает чересчур узкая или широкая верхняя челюсть, слишком длинная или короткая, выдающаяся вперед. Чтобы исправить эти изъяны и подарить человеку желанный внешний вид, проводят операцию остеотомии верхней челюсти.
Коротко об операции
Остеотомия - это вид операционного вмешательства, выполняемый врачом-стоматологом. Чаще всего ее назначают при серьезных патологиях прикуса, врожденном нарушении формирования челюсти, после неблагополучной коррекции расщелины неба ("волчьей пасти"). Возможна остеотомия и верхней, и нижней челюсти. Операция на нижней челюсти часто проводится после ее травматического перелома.

Виды вмешательств на верхней челюсти
Выделяют два основных типа остеотомии: общую и сегментарную.
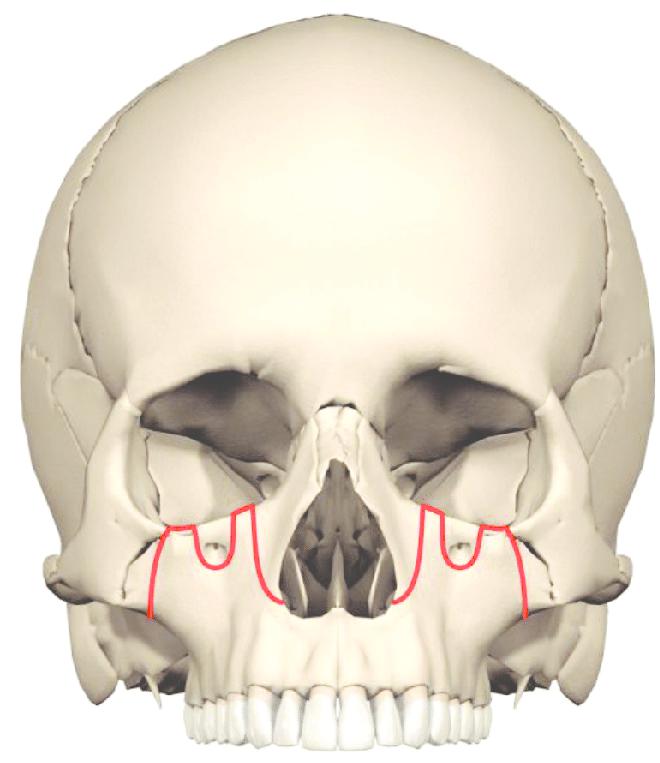
Общая, в свою очередь, подразделяется еще на три подтипа. Они получили свое название по фамилии автора, который их придумал: остеотомия верхней челюсти по Ле Фор 1, 2, 3.
Отдельно выделяют три подтипа сегментарных операций:
- Предчелюстная остеотомия.
- Задняя остеотомия верхней челюсти.
- Операция на нижнем лабиальном сегменте.
Каждый из видов сегментарной остеотомии верхней челюсти имеет свои особенности. Первый вид заключается в перемещении резцовой кости, второй способ - в изменении размещения задних альвеолярных сегментов, а операция на нижнем сегменте - в репозиции нижних передних зубов.
Показания к операции
Остеотомия верхней челюсти проводится в следующих случаях:
- при выраженном нарушении прикуса и несмыкании зубных рядов, которое не устраняется ношением брекетов или другими ортодонтическими способами;
- патологическом росте костей верхней челюсти;
- сильно выраженном нарушении пропорций лица, которое доставляет человеку неудобства с эстетической стороны.
Но операция проводится не только с целью сделать лицо более красивым. Иногда эти дефекты могут способствовать развитию тяжелых состояний, угрожающих жизни:
- нарушению дыхания;
- заболеваний суставов челюстей;
- воспалительных процессов в желудочно-кишечном тракте.
Остеотомия способна предотвратить развитие этих последствий и даже спасти жизнь больному.
Противопоказания к операции
Иногда одного желания пациента недостаточно для проведения вмешательства. Наличие некоторых состояний полностью исключает возможность остеотомии верхней челюсти:
- несовершеннолетие, так как у детей и подростков продолжает формироваться костная ткань;
- пародонтоз в активной стадии или запущенное хроническое течение;
- нарушение свертываемости крови;
- системные болезни соединительной ткани (системная красная волчанка, ревматоидный артрит и прочие);
- наличие сахарного диабета;
- неподготовленный зубной ряд.

Подготовка к операции
Если врач решил сделать пациенту остеотомию верхней челюсти, в первую очередь он назначает рентгенографическое обследование зубного ряда. Обсуждение операционного вмешательства должно проводиться комплексно челюстно-лицевым хирургом и ортодонтом. Они детально анализируют рентгеновский снимок и принимают окончательное решение по поводу операции.
Сама по себе остеотомия не способна изменить неправильное расположение зубов. Она лишь исправляет деформацию костной ткани. Поэтому часто перед операцией пациенту необходимо пройти ортодонтическое лечение - ношение брекетов. Иногда прибегают к помощи хирургической стоматологии: установке зубных протезов, удалению зубов.
Перед началом операции пациент еще раз посещает ортодонта. Если назначались брекет-системы, врач изменит их расположение, чтобы можно было сделать остеотомию.
Только после выравнивания зубного ряда и консультации с ортодонтом пациент еще раз идет к челюстно-лицевому хирургу. Если результаты выравнивания устраивают хирурга, он обсуждает с пациентом план остеотомии верхней челюсти.
Ход операции
Остеотомия проводится под общим наркозом. Анестетическое вещество вводится через трубку в трахею. Больной погружается в глубокий сон и абсолютно ничего не чувствует. Все этапы операции делаются на внутренней части лица, поэтому никаких дефектов на коже не останется.
Сначала разрезаются слизистая оболочка десны и надкостница над местом прикрепления верхних зубов. Таким образом хирург получает доступ к кости.
На кости с двух сторон ставятся пометки для распилов. Специальной хирургической пилой разрезается кость верхней челюсти. Чаще всего распилы проводятся по методике остеотомии верхней челюсти по Ле Фор.
Полученный фрагмент перемещается в новое место. Он фиксируется за счет винтов и пластин. Все элементы крепления изготовлены из титана, который полностью безопасен для организма.
Иногда пациенты нуждаются в костном трансплантате. Обычно берут участок бедренной кости. Это делается в то же время, что и операция на челюсти, когда пациент находится под общим наркозом.
Порой возникает необходимость в проведении шинирования. Эта процедура представляет собой объединение нескольких зубов. Такой метод способствует закреплению зубного ряда при помощи специального оборудования. Это временная процедура. Через определенное время после операции нити удаляют.
Длительность операционного вмешательства составляет около двух часов.

Осложнения
Чаще всего остеотомия верхней челюсти проходит благополучно, без каких-либо нежелательных реакций. Но иногда они имеют место, поэтому и пациент, и доктор должен знать о возможных осложнениях. К основным проблемам относятся:
- Носовое кровотечение. Незначительное вытекание крови из носа нормально и не нуждается в дополнительных мерах. Но если наблюдается большое количество крови во время и после операции, необходимо зажать носовые ходы минимум на 10 минут.
- Онемение верхней губы после операции. Это, скорее, не осложнение, а побочная реакция на анестезию. Неприятное ощущение может держаться неделями.
- Проникновение микроорганизмов. Возникает при нарушении стерилизации винтов и пластин, недостаточной обработке операционного поля.
- Обострения хронических легочных заболеваний. Встречается у больных бронхиальной астмой и курильщиков с большим стажем.
- Неверный прикус. Изменение прикуса возможно после операции. Иногда возникает необходимость провести повторное ортодонтическое лечение.
- Слишком медленное сращение костной ткани.
Реабилитационный период
Во время операции пациент ничего не чувствует. Но после хирургического вмешательства его могут беспокоить незначительные боли в области верхней челюсти. Поэтому врач выписывает ему обезболивающие препараты.
Пока пациент находится в стационаре, ему внутривенно вводят антибиотики. Это необходимая мера профилактики инфекционных осложнений.
После операции пациент столкнется с некоторыми неудобствами:
- нарушением носового дыхания, из-за чего ему придется дышать ртом;
- дискомфортом из-за отека;
- трудностями открывания рта из-за гематом над губой;
- болью в горле и проблемами с глотанием из-за наркозной трубки.
Отек лица снижается при помощи холодных компрессов и приподнятого положения головы во время сна.
Первые два дня после операции пациент может кушать только жидкую пищу. Через несколько дней рацион расширяется до еды мягкой консистенции. Только через несколько недель возможно обычное питание.
Полная работоспособность возвращается к человеку спустя три-четыре недели после операции.

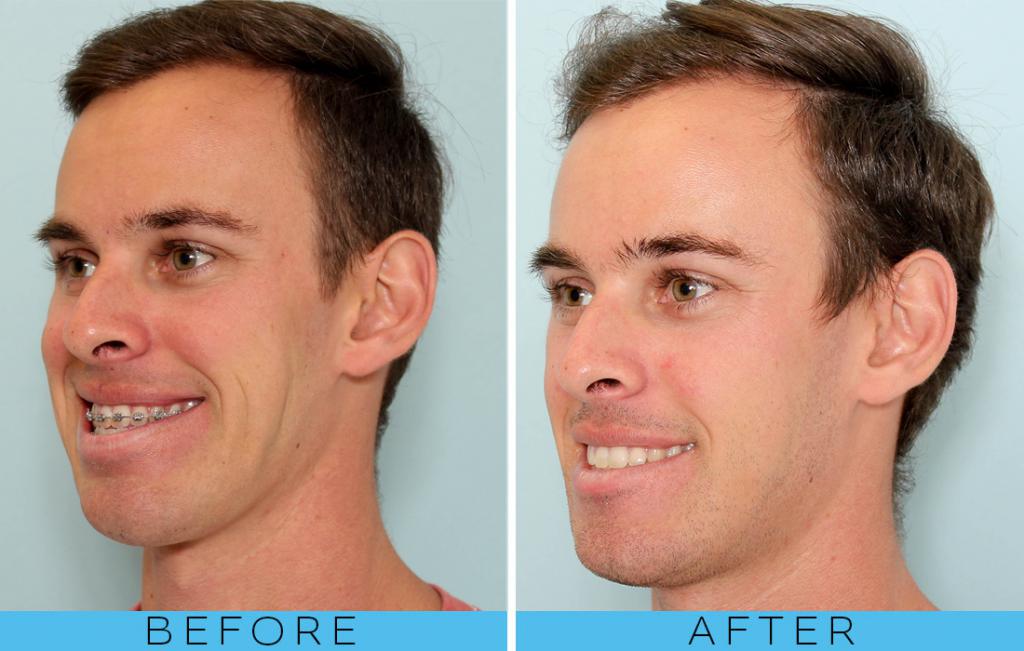
В первый месяц пациенту придется столкнуться с некоторыми трудностями, однако, это все стоит того. Остеотомия верхней челюсти дает прекрасные результаты. Она действительно меняет жизни людей. Изменения на фото до и после остеотомии верхней челюсти видны невооруженным взглядом.
Отзывы об операции
Остеотомия имеет достаточно высокую стоимость. Цена зависит от квалификации врача, статуса медицинского учреждения, методики операционного вмешательства. Стоимость начинается от 80 - 100 тысяч рублей и достигает 300 тысяч и более.

Но даже несмотря на высокие цены, большинство отзывов об остеотомии верхней челюсти положительны. Однако больных беспокоит сильный отек после операции. Многие не смотрят в зеркало еще месяц после вмешательства.
Пациенты утверждают, что отношение к операции и своему внешнему виду во многом определяется скоростью заживления ран и спадения отека. Чем положительнее настрой, тем быстрее выздоровление.
Но конечный результат поражает едва ли не всех. Те, кто прошел через остеотомию верхней челюсти, говорят, что все эти неудобства точно стоят того.
Неправильный прикус не только является проблемой эстетичного характера, но и негативно влияет на здоровье и жизнедеятельность человека. Аномалия может спровоцировать нарушение речи, привести к утрате зубов и развитию патологий, связанных с пищеварительной системой, из-за некачественного пережевывания пищи, поэтому исправление прикуса необходимо.
Добиться положительного эффекта при помощи брекетов, капп и других стоматологических конструкций не всегда удается. Тогда прибегают к хирургическому вмешательству. Благодаря современным технологиям операции по изменению мезиального прикуса или других челюстных нарушений и выравнивания зубов проходят быстро и с минимальными неудобствами для пациента.
Показания и противопоказания для хирургического исправления прикуса
- присутствует сильная асимметрия лица;
- строение зубных рядов имеет выраженное отклонение от нормы;
- в результате неравномерного распределения нагрузки на верхние и нижние челюсти при употреблении пищи возникает дискомфорт;
- имеются тяжелые нарушения в функционировании речевого аппарата;
- деформируются альвеолярные отростки;
- губы смыкаются не полностью;
- язык расположен атипично в полости рта;
- присутствует деформация черепного свода и врожденные аномалии в развитии челюсти;
- наблюдается дисплазия подбородка;
- произошло тяжелое травмирование лицевого скелета.
- патологическими нарушениями в работе эндокринной, сердечно-сосудистой, центральной нервной и иммунной системы;
- сахарным диабетом;
- инфекционными заболеваниями;
- туберкулезом;
- ВИЧ;
- психическими отклонениями;
- онкологией;
- заболеваниями крови, в том числе нарушением ее свертываемости;
- патологиями костной ткани.
Остеотомия верхней челюсти и нижней имеет возрастные ограничения. Это касается детей и подростков. В юном возрасте операции не проводят, так как еще идет рост челюстей, а прикус не сформирован полностью. Пациентам старше 60 лет оперативное вмешательство может быть противопоказано, но все определяется индивидуальными особенностями человека.
В отношении взрослых именно хирургическое вмешательство является надежным и быстрым способом справиться с проблемой мезиального прикуса и других аналогичных дефектов челюстей. Тем более что такие методы, как ношение брекетов, капп и других стоматологических конструкций усложняют жизнь человеку и часто оказываются бесполезными.
Современная стоматология предлагает несколько вариантов операций по исправлению челюстных проблем в зависимости от сложности дефекта и индивидуальных особенностей:
- Гениопластику. Устраняются эстетические недостатки. В ходе вмешательства подбородочная часть смещается на среднюю линию.
- Остеотомию верхней челюсти. Вместе с челюстью правильно располагают зубы и небо. Для этого осуществляются надрезы над зубами и под глазницами, сама челюсть фиксируется специальными шинами.
- Остеотомию нижней челюсти. Чтобы ее поставить в правильное положение, делают разрез кости за коренными зубами. Удержание челюсти осуществляется при помощи титановых пластин до момента, пока не нарастет костная ткань.
- Сегментарную остеотомию. Позволяет исправить прикус посредством смещения части челюсти вместе с зубами.
Подготовка к операции
Важным этапом до проведения остеотомии является подготовка к ней. Она включает в себя несколько основных стадий, соблюдение которых позволит избежать осложнений при проведении операции и в постоперационный период, а также обеспечит достижение максимального эффекта:
- Сбор анамнеза. Изначально лечащий врач должен быть проинформирован пациентом о наличии любых хронических заболеваний, чтобы скорректировать курс лечения. Ему также важно понимать, что стало причиной неправильного прикуса, является это врожденной или приобретенной аномалией. Плюс ко всему следует сообщить о наличии любых аллергических реакций на медикаменты, так как оперативное вмешательство проводится под анестезией.
- Лечение имеющихся заболеваний. В период инфекционной болезни, того же гриппа, ОРВИ или ангины, применение методов хирургии противопоказано, так как есть риск занесения инфекции.
- Выравнивание зубов. Часто перед остеотомией пациент носит брекеты в течение 8–16 месяцев.
- Компьютерное моделирование. Это позволяет спрогнозировать положение костей и конечный результат, а также все детали предстоящей операции.
- за 8–10 часов до начала вмешательства прекратить прием пищи, чтобы исключить ее попадание в дыхательные пути;
- перед самой операцией нельзя употреблять жидкость;
- запрещается курить и пить алкогольные напитки за 12 часов до оперативного вмешательства;
- с момента выздоровления после ОРЗ должно пройти минимум 2 недели, прежде чем можно будет проводить остеотомию.
Как проходит операция?
Само хирургическое вмешательство, а точнее, его особенности, напрямую зависит от челюсти, которую планируется оперировать:
Период реабилитации
Достаточно тяжелым и длительным периодом после исправления челюсти хирургическим путем является реабилитация. Ее можно разделить на несколько этапов:
- Первые сутки после операционного выравнивания прикуса. На это время для фиксации щек и подбородка пациенту накладывают сдавливающую повязку. Больному запрещают широко открывать рот, чрезмерно усердно жевать и резко сморкаться.
- Первые несколько дней после коррекции. Чтобы предупредить развитие инфекции, назначают курс антибиотиков.
- Весь реабилитационный период. Стоматолог наблюдает за новым формированием прикуса.
- 10–14 дней после хирургической коррекции нижней или верхней челюсти. В этот срок снимают швы и закрепляют резинки на брекеты.
- Три – четыре месяца после остеотомии. Из челюстного аппарата убирают винтовые крепления.
- появление синяков;
- отечность;
- нарушения речи;
- трудности с употреблением пищи;
- онемение в области рассечения, а также губ, подбородка и языка;
- болезненность при открывании рта;
- кровотечение из раны;
- чистка зубов становится проблематичной;
- может повышаться температура.
Все это очень усложняет обычную жизнь человека. Однако эффект, который достигается в результате операции, оправдывает все сопутствующие сложности восстановления верхней или нижней челюсти.
-
Вход Регистрация
- Главная →
- Новости и статьи по стоматологии →
- Хирургия →
- Проведение остеотомии заднего участка верхней челюсти для нормализации высоты межчелюстных соотношений
Если вовремя не восстановить область адентии после экстракции, то начинается так называемый феномен суперпрорезывания или экструзии зуба-антагониста, который значительно усложняет возможности для проведения соответствующих ортопедических вмешательств. Поэтому крайне важно сохранить объем междучелюстного пространства под будущие съемные или съемные протетические конструкции. Если же симптом суперпрорезывания уже налицо, предположим в области моляров, то бороться с ним можно посредством нескольких клинических подходов: при незначительной экструзии можно провести коронаропластику с сопровождающим эндодонтическим лечением или периодонтальное удлинение коронки с аналогичной сопровождающей манипуляцией; с целью коррекции прикуса можно провести или классическое ортодонтическое вмешательство, или же модифицировать его с использованием мини-имплантатов в качестве скелетных опор; при сложной же форме экструзии не обойтись без процедуры экстракции проблемного зуба-антагониста.
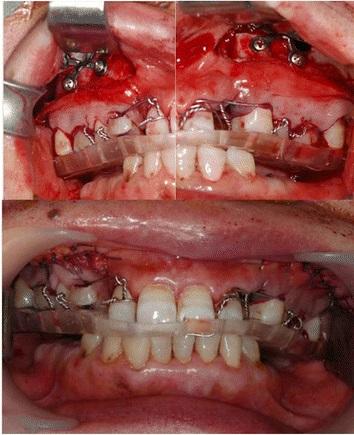
Для восстановления адекватного межчелюстного пространства дополнительно можно провести сегментарную остеотомию в области моляра верхней челюсти, а область первичной адентии нижней челюсти восстановить при помощи реставрации с опорой на имплантате или съемным протезом.
В данной статье описаны клинические случаи лечения чрезмерной экструзии зубов по причине адентии и в условиях ножницеобразного прикуса вследствие привычки жевать на одну сторону. В обоих случаях выполняли процедуру сегментарной остеотомии заднего участка верхней челюсти.
Клинический случай 1
55-летняя пациентка обратилась за стоматологической помощью со значительной двусторонней экструзией моляров верхней челюсти, которые нарушали резидуальное пространство для фиксации протетических конструкций в области нижней челюсти. Для постановки диагноза были проведены клинические и рентгенологические исследования.
Фото 1. Ортопантомограмма и клинический вид экструзии моляров верхней челюсти.
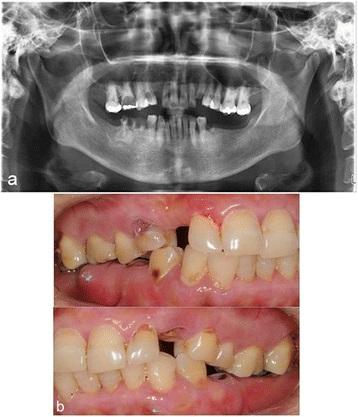
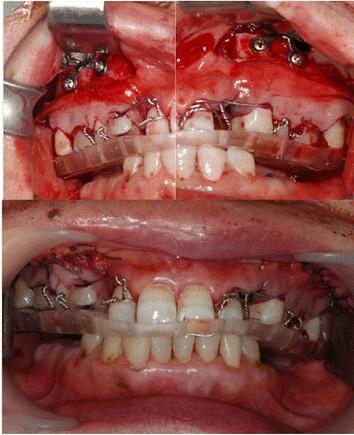
В ходе диагностики были обнаружены тяжелая степень экструзии верхних моляров, адентия нижних моляров, дефицит пространства для проведения ортопедического лечения, множественные кариозные поражения и ретинированные корни зубов. Проведение частичной остеотомии заднего участка верхней челюсти было нацелено на достижение диспозиции моляров в заднем и корональном направлении приблизительно на 7 мм от верхних и нижних первых премоляров. Под общей анестезией был проведен разрез и сепарация лоскута, после чего горизонтальную остеотомию выполняли от первого премоляра до первого моляра, а вертикальную – с мезиальной стороны обоих первых премоляров. После данной манипуляции отсепарировали задний сегмент верхней челюсти и удалили излишние фрагменты костной ткани. Сегментированные фрагменты были диспозиционированы посредством пластины, которую изготовили еще до операции, и зафиксированы при помощи мини-пластин и мини-винтов. В конце операции провели ушивание раны и обеспечили межчелюстную фиксацию (фото 2).
Фото 2. Фото во время операции: установка пластины.
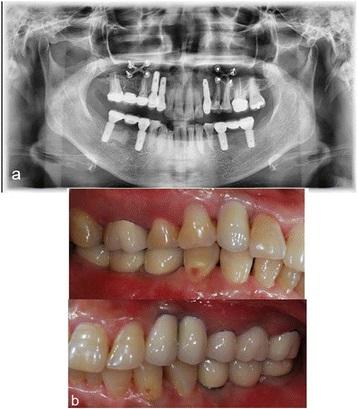
Через 2 недели удалили швы, а также сняли междучелюстную фиксацию, а через 4 недели провели диспозицию пластины на верхней челюсти. Затем приступили к установке имплантатов и протетической фазе лечения (фото 3). Через 1, 2 и 6 месяцев после операции, было подтверждено стабильное состояние окклюзии без каких-либо признаков некроза в области хирургического вмешательства.
Фото 3. Ортопантограмма и клинический вид, демонстрирующие увеличение междучелюстного пространства с восстановлением участков адентии при помощи несъемных конструкций с опорой на имплантаты (удалось достичь 6 мм высоты реставраций в области моляров нижней челюсти).
Клинический случай 2
43-летняя пациентка обратилась за стоматологической помощью по поводу экструзии верхнего моляра справа, нарушения параметров междумолярной ширины и протрузии верхней губы. Она могла накусывать только на левую сторону, а клинически и рентгенологически был подтвержден диагноз ножницеподобного прикуса (фото 4 и 5).
Фото 4. Ортопантомограмма до лечения: дефицит вертикальных параметров прикуса; цефалометрический снимок до лечения: ретрузия верхней и нижней челюстей.
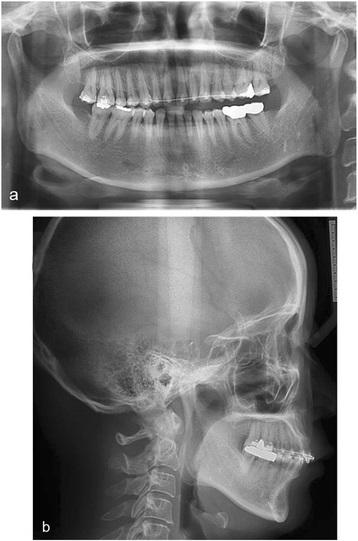
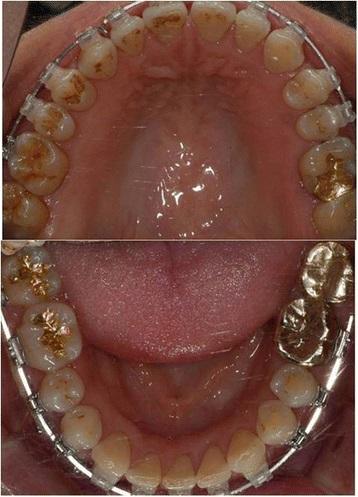
Фото 5. Вид до лечения: нарушение соотношений в области моляров.
Кроме того, у пациентки были отмечены замедленный рост обоих челюстей (SNA 75.68, SNB 71.41), несоответствие размеров альвеолярных дуг в разных участках (ширина между верхними молярами – 46 мм, ширина между нижними молярами – 40 мм) (фото 6), острый носогубной угол (90°), и выступающая верхняя губа (Е-линия верхней губы 1,95). В ходе лечения были проведены операции по Ле Фор 1 и частичная остеотомия заднего участка верхней челюсти. Планировалось уменьшить геометрические параметры челюстей на 5,5 мм, обеспечить диспозицию кзади на 3,0 мм, и медиальное смещение верхнего правого моляра на 5,0 мм.
Фото 6. Вид до лечения: несоответствие ширины альвеолярных дуг в разных участках.
Остеотомия по Ле Фор 1 проводилась под местным и общим обезболиванием: после перелома верхней челюсти ее сместили кзади и зафиксировали с помощью пластины. После этого приступили к вертикальной остеотомии между верхним правым латеральным резцом и правым верхним клыком, а также в области верхнего правого моляра (фото 7). Медиальный сдвиг сегментарного костного фрагмента был обеспечен посредством финишной пластины, после чего он был зафиксирован при помощи мини-винтов и мини-пластин, с дальнейшим наложением швом и обеспечением междучелюстной фиксации (SNA 67.66, 66.41 SNB).
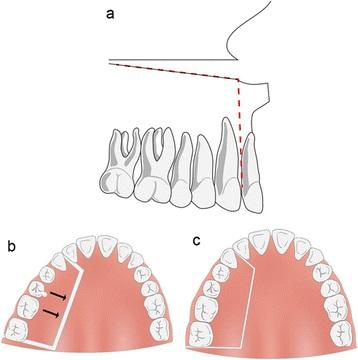
Фото 7. Схематическое изображение остеотомии по Ле Фор 1 и частичной остеотомии заднего участка. Линия перелома по Ле Фор 1 и линия остеотомии в заднем участке челюсти. Вид неба до выполнения манипуляций. Вид неба после коррекции междумолярных параметров.
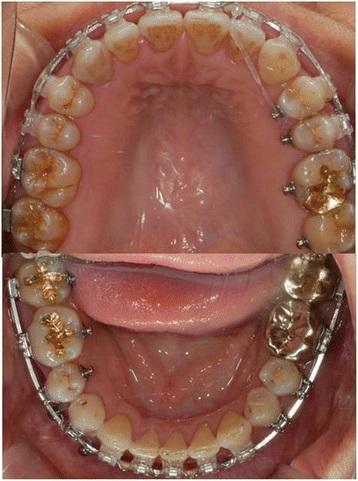
Через 2 недели швы и междучелюстная фиксация были удалены, а через 4 недели удалили и фиксирующую пластину. Пациентка продолжила ортодонтическое лечения в условиях стабильной окклюзии (фото 8 и 9). Междумолярные соотношения (фото 10) были также нормализированы (ширина между молярами верхней челюсти – 41 мм, ширина между молярами нижней челюсти – 40 мм), что позволило ей жевать на обоих сторонах челюсти, и значительно улучшило позицию верхней губы (E – линия верхней губы -1,82).
Фото 8. Ортопантомограмма и цефалометрический снимок после лечения: увеличение вертикальных параметров челюстей, а также междучелюстного пространства в задней области верхней челюсти справа.
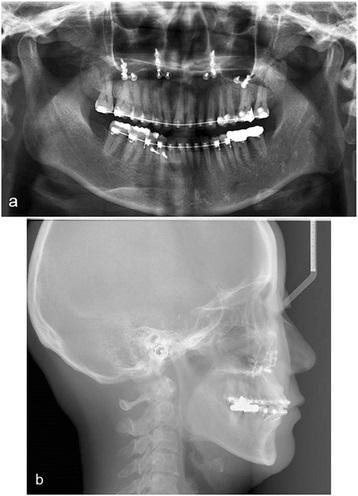
Фото 9. Вид после операции: увеличение вертикальных параметров.
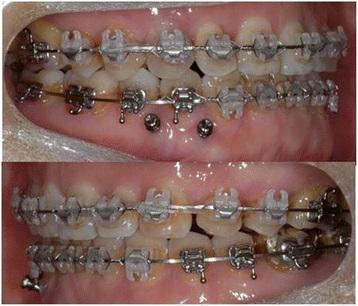
Фото 10. Вид после лечения: нормализация междумолярных соотношений (ширина между верхними молярами – 41 мм, ширина между нижними молярами – 40 мм).
Обсуждение
Частичная остеотомия обеспечивает диспозицию альвеолярной кости с целью коррекции скелетных деформаций и нарушений окклюзии, и может проводиться во фронтальном или заднем участках челюстей в зависимости от локализации причины нарушения. Частичная остеотомия в заднем участке верхней челюсти была разработана Schuchardt, как двухэтапное хирургическое вмешательство в 1954 году, цель которого состояла в лечении патологии переднего открытого прикуса. В 1960 Kufner модифицировал операцию с возможностью ее выполнения в один визит, а эффективность такого подхода в дальнейшем была подтверждена Bell в 1971. В случаях уменьшения междучелюстного пространства по причине экструзии верхних моляров с целью нормализации прикуса можно использовать сразу несколько клинических подходов, но, если степень экструзии зуба слишком велика, – откорректировать патологию лишь посредством ортопедического алгоритма точно не удастся. Можно, конечно, попробовать провести процедуру ортодонтической интрузии, но реализация таковой чревата возможными осложнениями: во-первых, сложно добиться необходимых геометрических соотношений, во-вторых, может возникнуть резорбция корня, в-третьих, может прогрессировать экструзия зубов, используемых в качестве опоры. Даже при использовании микроимплантата объем возможной интрузии остается ограниченным, и может варьировать от -3,68 до 8,67 мм. Частичная остеотомия заднего участка верхней челюсти, в свою очередь, помогает обеспечить восстановления междучелюстного соотношения в области моляров, решить проблему чрезмерного горизонтального роста верхней челюсти, способствует коррекции нарушений междумолярной ширины зубных дуг, лечению патологий открытого и закрытого прикуса. При этом такой подход является также максимально консервативным, поскольку удается сохранить проблемные единицы зубного ряда. В данных клинических случаях у обоих пациентов была проведена нормализация окклюзии, нарушение которой возникло из-за экструзии верхних моляров. В одном случае наблюдалась также патология косого прикуса в области моляров, поэтому с целью повышения эффективности ортодонтического лечения первично было проведено вышеописанную хирургическую манипуляцию. Насколько известно авторам, проведение подобной остеотомии возможно не только для коррекции междумолярных соотношений, но и для лечения протетических нарушений, возникших после удаления зубов. В отдельных случаях данный вид операции можно использовать и для коррекции позиции имплантата, установленного в области моляра, чтобы нормализовать его возможный щечный наклон и соответствующее окклюзионное соотношение коронки.
В описанных выше клинических случаях, благодаря остеотомии удалось обеспечить адекватную вертикальную величину междучелюстного пространства, и при этом нормализовать ширину зубных дуг в области моляров. Преимуществом остеотомии верхней челюсти также является то, что параллельно с ней в тот же визит можно провести процедуру имплантации в области нижней челюсти, уменьшив при этом общее время лечения и количество ятрогенных вмешательств. Однако в данных клинических случаях пациенты желали провести минимально инвазивные вмешательства, следовательно, одновременное проведение остеотомии и имплантации было нежелательным. К возможным осложнениям после проведения остеотомии заднего участка верхней челюсти относятся инфицирование области хирургического вмешательства, кровотечение, девитализация смежных зубов, некроз костного фрагмента. При аккуратном проведении манипуляции хирург может полностью предупредить повреждение области корней соседних зубов, и, говоря в общем, данное осложнение фиксиркется крайне редко после выполнения соответствующего вида остеотомии. С другой стороны, результаты гистологических исследований Lownie и соавторов свидетельствуют, что даже при повреждении пульпы смежных зубов, происходило спонтанное ее восстановление, так что потребность в проведении эндодонтического вмешательства полностью исчезала. Для верификации состояния смежных зубов после хирургического вмешательства, конечно же, надо проводить тест проверки витальности пульпы: в наших клинических случаях симптомов некроза пульпы или ее других повреждений зарегистрировано не было. Успех или неудача частичной остеотомии также зависит от уровня кровоснабжения костной ткани в области хирургического вмешательства. Необычным осложнением резекции части челюсти остается формирование открытого прикуса, вызванное недостаточным объемом проведения остеотомии. В ходе лечения крайне важно сохранить целостность слизистой оболочки неба, мобилизованной над областью сегмента, поскольку повреждение последней может спровоцировать возникновение асептического некроза. В наших клинических случаях не было зарегистрировано ни подобных осложнений в области слизистой, ни нарушения прикуса, а в отдаленном периоде была подтверждена стабильность полученной после операции функциональной окклюзии.
Выводы
В данных клинических случаях описан алгоритм хирургического вмешательства в области моляров верхней челюсти, предусматривающий частичную остеотомию данного хирургического участка с последующим ортодонтическим и ортопедическим лечением, в результате которого удалось добиться восстановления межчелюстного пространства и нормализации междумолярной ширины альвеолярных дуг обеих челюстей. Для дальнейшего эффективного применения данной методики требуется проведение дополнительных исследований, подтверждающих успешные результаты лечения, полученные в описанных клинических случаях.
Авторы: SeungWoo Baeg, SungWoon On, JeongKeun Lee, SeungIl Song
Читайте также:


