Обезболивающие после операции на челюсть
Атрофические явления в костной ткани обеих челюстей встречаются у каждого второго пациента, который желает восстановить зубной ряд с помощью установки дентальных имплантатов. Выполнение такой операции в условиях дефицита объема альвеолярного отростка становится невозможным. Проблема заключается в плохой фиксации конструкций, что приводит к усугублению атрофии и уничтожению результатов хирургического вмешательства.
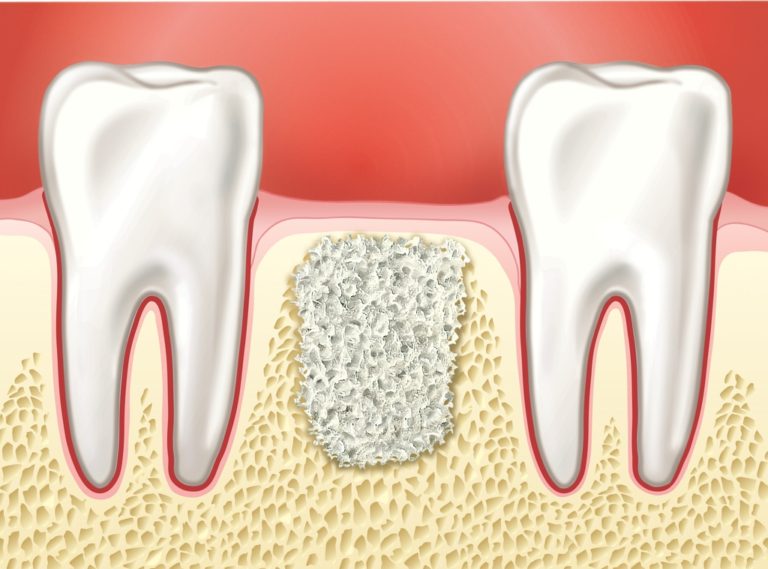
Недостаток костной ткани в челюстях может быть обусловлен следующими причинами:
- Хирургическое удаление зуба;
- Длительное игнорирование лечения при отсутствующем зубе;
- Воспалительные процессы ротовой полости, которые распространяются на костную ткань;
- Врожденные особенности строения челюстей;
- Системные патологии организма, затрагивающие восстановление костной ткани.
Бороться с рассасыванием альвеолярных отростков необходимо не только для возможности проведения дентальной имплантации, но и для восстановления красивых черт лица, которые изменяются в процессе значительной резорбции. Выходом из ситуации при наличии дефицита костной ткани является выполнение хирургического вмешательства – костной пластики.
Общие сведения о костной пластике
Костная пластика представляет собой широко распространенное оперативное вмешательство, в ходе которого пациенту восстанавливают недостаток альвеолярного отростка в необходимом для имплантации участке. Хирургическое вмешательство выполняется чаще под местной анестезией с добавлением седативных средств, но иногда применяется общий наркоз.
Всего существует 4 основных методики костной пластики, к каждой из которых есть свои показания. Врач сам определяет какая их техник коррекции дефицита кости подойдет пациенту лучше. В стоматологии применяются следующие виды костной пластики:
- НТР или направленная тканевая регенерация (методика подразумевает применение трансплантатов, которые покрываются специальными коллагеновыми мембранами, ускоряющими регенерацию собственных костных клеток);
- Синус лифтинг (хирургическое вмешательство на верхней челюсти под дном гайморовой пазухи, которое представляет собой его приподнимание и коррекцию высоты альвеолярного гребня);
- Расщепление альвеолярного отростка (установка трансплантата, по сути, внутрь кости, где имеются максимально благоприятные для приживления условия);
- Подсадка костного блока (методика подразумевает фиксацию трансплантата на собственной кости пациента, желательно применять аутогенный материал, так как условия приживления не самые лучшие).
Костная пластика назначается только после того, как будут исключены противопоказания к ней. В среднем операция длится около часа-двух, после чего пациент может быть отпущен домой. Однако перед этим стоматолог обязательно расписывает множество рекомендаций для восстановительного периода, которые позволят благополучно восстановить кость и в будущем выполнить дентальную имплантацию.
Общие рекомендации после костной пластики
Пациент после костной пластики не обязан находиться в стационаре, так как реабилитационный период не требует усиленного мониторинга врача. Однако человек должен быть предельно внимательным к собственному состоянию и при любых сомнительных симптомах обращаться к специалисту. Кроме того, важное значение имеет соблюдение рекомендаций стоматолога в реабилитационном периоде, которые направлены на предотвращение осложнений.

Среди общих рекомендаций после костной пластики выделяются следующие моменты:
- Запрещены серьезные физические нагрузки в течение нескольких недель после операции;
- Не рекомендуется длительное пребывание на солнце, а также следует отказаться от посещения соляриев;
- Запрещено ходить в сауны или бани;
- В течение пары недель после операции нельзя курить и употреблять алкоголь;
- Первые 2-3 дня рекомендуется есть только измельченную пищу, комнатной температуры;
- Запрещается пить через трубочку;
- Рекомендуется кашлять осторожно и с открытым ртом, чтобы не повышать давление в ротовой полости;
- Спать, пока не сойдет отек, лучше с хорошо поднятым изголовьем;
- В первые несколько недель после костной пластики следует воздержаться от перелетов;
- Запрещено заниматься дайвингом во время реабилитации.
Пациент должен соблюдать физический и эмоциональный покой. Первое время лучше воздержаться от жевания на прооперированной стороне. Стоматолог наблюдает за состоянием пациента, контролируя заживления во время назначенных визитов, а также корректирует поведение пациента с раной.
Уход за полостью рта после костной пластики
Важное значение в предотвращении осложнений и многих неблагоприятных исходов имеет правильная гигиена ротовой полости. В реабилитационном периоде после костной пластики уход за зубами и прооперированным участком должен быть тщательным и бережным. Основные нюансы обработки ротовой полости на восстановительном этапе:
- Для чистки зубов используется только мягкая зубная щетка, причем, во время очищения нельзя затрагивать прооперированную область хотя бы несколько недель;
- Запрещено полоскание ротовой полости антисептиками, но возможна обработка некоторых участков смоченными ватными тампонами (область хирургического доступа, иногда участок, откуда забирался костнопластический аутогенный трансплантат);
- Запрещены механические повреждения раневой поверхности и швов, что часто происходит из-за неаккуратной обработки участка;
- Чистка зубов рекомендована после каждого приема пищи в течение нескольких дней после оперативного вмешательства.

Очистка ротовой полости от остатков пищи должна быть тщательной, но осторожной. В первые дни после хирургического вмешательства достаточно просто спровоцировать кровотечение или поспособствовать расхождению швов.
Лекарства в реабилитационном периоде
Стоматолог всегда назначает ряд медикаментозных средств в периоде восстановления после костной пластики. Их прием позволяет снизить риск инфицирования и снять неприятные симптомы, которые беспокоят людей после хирургического вмешательства.

- Антибактериальные средства. Чаще всего используются группы пенициллинов, которые хорошо справляются с инфекциями ротовой полости и верхних дыхательных путей. Пациенту выписывается стандартный семидневный курс, который минимизирует риск возникновения воспалительного процесса. В этот период нельзя пить алкогольные напитки и принимать лекарства, угнетающие иммунитет, например, гормональные средства (преднизолон).
- Антигистаминные препараты. Лекарства помогают снять отек, который ярко выражен в первые дни после костной пластики и может доставлять серьезные неудобства пациенту. Как правило, используются таблетированные формы лекарства, которые употребляются в небольших дозировках.
- Антисептический раствор. В большинстве случаев применяют Хлоргексидин. С его помощью обрабатывают ротовую полость, но не полощут. Он помогает бороться с патогенными микроорганизмами в области раневой поверхности.
- Анальгетики. Обезболивающие препараты, которые помогают устранять достаточно выраженный болевой синдром в течение первых дней после костной пластики. Препараты пьются исключительно по схеме или назначениям врача. Например, самое популярное средство Кетанов – пьется по одной таблетке с перерывом между приемами не менее 4 часов.
- Заживляющая мазь. Еще одним средством местного применения является специальная мазь, которая ускоряет регенерацию тканей. Она используется для того, чтобы быстро зажил раневой участок, и пациент смог вернуться к полноценной жизни.
Самостоятельное применение лекарственных средств строго запрещается, так как пациент может значительно повысить риск развития осложнений или навредить организму в целом.
Норма и осложнения
Реабилитационный период после костной пластики сопровождается рядом неприятных симптомов, которые считаются физиологической нормой. Однако при определенных обстоятельствах они могут превращаться в признаки опасных осложнений. Так как пациент не находится под присмотром квалифицированного врача, он должен уметь различать патологию от нормы.
Кровянистые выделения в реабилитационном периоде могут отмечаться в течение 2-3 дней. Они должны быть достаточно скудными, то есть всего лишь немного подкрашивать слюну. Появление кровяных сгустков или выраженного кровотечения является поводом для немедленного посещения врача. Самостоятельно остановить кровь можно пальцевым прижатием раневой поверхность (кожа должна быть чистой, лучше обработанной антисептиком). Хорошо останавливает кровь влажный чайный пакетик.
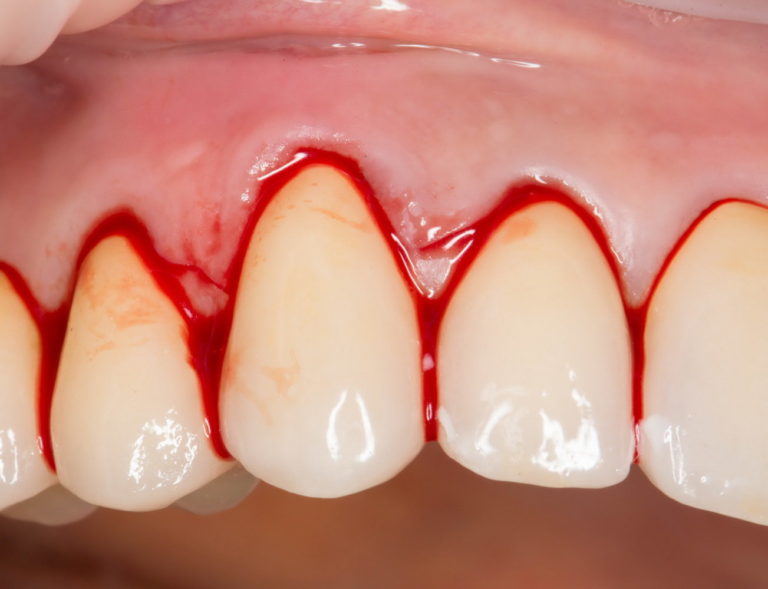
Избежать выраженных кровотечений поможет отказ от приема нестероидных противовоспалительных средств, в частности ацетилсалициловой кислоты. Некоторые пациенты по показаниям вынуждены пить антиагреганты и антикоагулянты. С ними следует быть максимально осторожными, но отказываться от приема без одобрения врачей тоже запрещено.
Болевые ощущения беспокоят всех пациентов, перенесших костную пластику. Они должны полностью уйти в течение первой недели после оперативного вмешательства. Болевой синдром постепенно уменьшается и не так сказывается на повседневной жизни человека. Если же отмечается усугубление болевых ощущений или отсутствие положительной динамики, то нужно обращаться к врачу и выяснять причину данного симптома.

Изначальная интенсивность болей может быть абсолютно разной. Здесь многое зависит не только от опыта хирурга, вида костной пластики, объема операции, но и от индивидуального болевого порога человека. В среднем боль достаточно интенсивная, но терпимая.
Внедрение чужеродных веществ, то есть костнопластического материала, а также повреждение тканей всегда приводит к развитию отечного синдрома. Более всего он выражен на 2-3 день после оперативного вмешательства, после чего быстро идет на убыль. Справляться с отеком можно прикладыванием ледяных компрессов и сном на большой подушке, чтобы голова была возвышена.

Отек сходит к концу первой недели после операции, в противном случае, говорят о патологическом процессе. Такой симптом может свидетельствовать о воспалении раневой поверхности или глубоколежащих структур.
Как бороться с осложнениями?
Среди осложнений, которые возникают в реабилитационном периоде, на первом месте всегда остается инфицирование раневого участка и внутренних тканей, например, гайморовой пазухи после синус лифтинга. В такой ситуации пациент отмечает:
- Сильную боль;
- Усугубление отека;
- Покраснение десны;
- Появление гнойных выделение;
- Повышение температуры.
Обращение к врачу должно быть немедленным. Стоматолог сразу санирует ротовую полость, иногда приходится снимать швы и очищать участок с костным материалом. Пациенту обязательно назначают курс сильных антибиотиков и противовоспалительных средств.
Еще одно неприятное осложнение – расхождение швов. В такой ситуации следует сразу ехать в клинику, где стоматолог выполнит новые хирургические швы. Как правило, никаких дополнительных действий не требуется, но в редких случаях возможно смещение трансплантата, что требует практически повторного хирургического вмешательства.
Осложнения, связанные с отторжением костнопластического материала или плохой фиксацией имплантатов, требуют проведения еще одной костной пластики. Такие неблагоприятные исходы могут быть связаны не только с врачебными ошибками, но и неправильным выполнением рекомендаций стоматолога. Поэтому пациент обязан прислушиваться к наставлениям доктора после костной пластики и четко следовать им.
Как избежать осложнений?
Развитие неблагоприятных исходов после костной пластики случается очень редко, так как современные технологии предусматривают и устраняют любые риски. Однако вероятность осложнений все же не нулевая, а потому следует отметить те факторы, которые позволяют избежать их:
- Тщательное комплексное обследование пациента на подготовительном этапе;
- Устранение корректируемых рисков;
- Планирование костной пластики на основании полученных данных о пациенте;
- Высокая квалификация и большой опыт стоматолога;
- Полное следование рекомендациям в периоде реабилитации;
- Использование безопасных препаратов для анестезии и инновационного оборудования в ходе операции.
Реабилитационный период чрезвычайно важен для получения хороших результатов хирургического вмешательства. Рекомендации после костной пластики должны выполняться безукоризненно, чтобы прогноз полностью совпал с реальностью.

Левин Дмитрий Валерьевич
Главный врач Центра Приватной Стоматологии "Доктор Левин", кандидат медицинских наук, врач высшей категории
- Задать вопрос
- Записаться на консультацию
Технология применения богатой тромбоцитами плазмы с факторами костного роста для улучшения заживления твердых и мягких тканей при костной пластике…
Зависит ли успех в личной жизни и карьере от здоровья зубов? Ответ для многих очевиден — безусловно. Красивая улыбка привлекает…
Возникновение осложнений в послеоперационном периоде в хирургической стоматологии зависит от нескольких факторов. К ним можно отнести профессионализм хирурга, выполняющего операции,…
Проведение любых оперативных вмешательств в области лицевого отдела черепа, в том числе и стоматологических манипуляций, крайне опасно ввиду тесного расположения…
Все права защищены. Без согласования с автором перепечатка и использование для контента веб-сайтов запрещены. 4 часть ГК РФ. Статья 1274. Цитирование в разумных пределах допускается с обязательным указанием имени автора и источника заимствования с обязательной Активной ссылкой. Imperitia pro culpa habetur (Незнание закона не является оправданием).
Хирургическая экстракция смещенных/вросших зубов
Операция – Удаление зуба
Положение – На спине, кольцо под голову и валик под плечи при удалении верхних зубов
Практические рекомендации – Назальная трубка и ИВЛ: экстубируют уже проснувшегося пациента. Назальная трубка и спонтанное дыхание: экстубируют в глубоком наркозе. ЛМ и СД.
- Внимательно оцените состояние дыхательных путей. Проверьте проходимость носовых ходов.
- У пациента с абсцессом зуба может быть выраженный отек лица и тризм. Может понадобиться волоконнооптическая интубация, которую проводят до введения в наркоз.
- Получите согласие на введение НПВС в суппозиториях, если запланировано их применение.
- При простых/ односторонних экстракциях возможно применение ЛМ/оральной трубки.
- Интубируют с заранее профилированной назальной трубкой после нанесения вазоконстриктора на слизистую оболочку носа (см. выше).
- Глаза защищают салфеткой, фиксированной пластырем.
- Хирург должен анестезировать соответствующие терминальные ветви верхнечелюстного нерва (подглазничного, большого нёбного, верхненебного) и нижнечелюстного нерва (нижний альвеолярный, язычный, щечный, подбородочный) длительно действующим анестетиком, например, 0,5% раствором 6упивакаина с адреналином 1:200 000.
- Во время операции вводятся опиоиды и НПВС.
- Для минимизации риска инфицирования внутривенно вводят антибиотик (бензилпенициллин в дозе 600 мг).
- Для уменьшения отека вводят кортикостероиды (дексаметазон 8 мг в/в).
- Экстубируют в положении на левом боку с опущенным головным концом.
Сбалансированная анальгезия с регулярным введением парацетамола и НПВС. При необходимости выполняют анальгезию кодеина фосфатом или трамадолом по требованию. Прописывают противорвотное средство. В отделении инъекционные наркотики требуются крайне редко.
Согласуйте с хирургом предполагаемую продолжительность операции. Следует помнить, что некоторые пациенты требуют общую анестезию только потому, что они просто боятся удаления зубов. Оперативное вмешательство может быть довольно простым и, следовательно, займет мало времени, что дает возможность применить миорелаксант короткого действия.
Верхнечелюстная/нижнечелюстная остеотомия
Операция – Хирургическое изменение лицевого скелета
Время – Длительно, 4-6 ч
Положение – На спине, с поднятым головным концом, с головным валиком
Кровопотеря – Варьирует. Иногда тяжелая. Заготовить 2 стандартные дозы совместимой крови
Практические рекомендации – Назальная трубка и ИВЛ. Экстубируют проснувшегося больного. Артериальный катетер.
У пациентов, которым предстоит ортогнатическая операция, могут быть изолированные мальформации на одной челюсти или ассоциированные с множественными краниофациальными деформациями как часть синдрома. Часто таким пациентам уже проводились экстракция зубов и ортодонтические процедуры. Для исправления деформаций лицевого скелета может потребоваться множество хирургических процедур. Пациенты в основном подростки или лица немного старше двадцати лет, в хорошей форме и соматически не отягощены.
- Внимательно оцените состояние дыхательных путей. Проверьте проходимость носовых ходов.
- Получите согласие на введение НПВС в суппозиториях, если запланировано их применение.
- Определите уровень гемоглобина и выполните пробу на индивидуальную совместимость, согласно принятой схемы, 2 стандартных дозы крови.
- Профилактика тромбоэмболии (чулки с дозированной компрессией, нефракционированный или низкомолекулярный гепарин). Возможно использование в операционной устройства для перемежающейся пневматической компрессии нижних конечностей.
- Интубируйте через нос заранее профилированной назальной трубкой.
- Обеспечьте адекватный венозный доступ. В связи с длительностью операции следует подумать об использовании инвазивного мониторинга давления.
- Накладывают на глаза Lacrilube, затем прикрывают их салфеткой, фиксируемой пластырем.
- Очень аккуратно укладывают пациента на операционном столе. Голову кладут на подставку-кольцо и поднимают головной конец.
- Применяют сбалансированную анестезию. Стараются добиться, чтобы пациент сотрудничал, был в сознании и к концу операции и самостоятельно дышал, и поддерживал проходимость собственных дыхательных путей. Некоторые клиники предпочитают работать в условиях индуцированной умеренной гипотензии, помогающей минимизировать кровопотерю.
- Вводят антибиотик внутривенно.
- Используют кортикостероиды (дексаметазон 8 мг в/в) для уменьшения отечности.
- Согревают пациента. Измеряют центральную температуру, вводят внутривенно согретые жидкости, используют согревающий матрас и/или обдув теплым воздухом.
- Внимательно оценивают кровопотерю. В операционной довольно точно отслеживать концентрацию гемоглобина позволяет аппарат Hemocue.
- Обычно в конце операции челюсти пациента скрепляют проволокой вместе. До того, как это произойдет, необходимо убедиться, что глоточные тампоны удалены, а ротоглотка очищена от крови и тканевого детрита.
- Для снижения риска тошноты и рвоты используют противорвотные средства.
- Экстубируют только полностью проснувшегося пациента. Извлекают назальную трубку не до конца, обрезав ее на отметке 15 см на уровне ноздрей, и оставляют ее в качестве назофарингеального воздуховода.
- Небольшая доза наркотика внутривенно должна быть назначена в период пробуждения.
- Следует убедиться, что и врачу, и медсестрам известно расположение шин, фиксирующих челюсти вместе, а кусачки для шин все время находятся при пациенте.
- В некоторых отделениях таких пациентов отправляют в палату пробуждения. В других отделениях их отправляют в обычную палату после длительного периода пробуждения от анестезии.
- Назначают увлажненный кислород.
- Следует убедиться, что все оральные анальгетики прописаны в растворимой форме.
- Наркотические анальгетики в инъекционной форме в послеоперационном периоде требуются редко.
- Продолжают профилактическое введение антибиотиков и кортикостероидов в послеоперационном периоде по схеме, принятой в вашем отделении.
- Назначают жидкости внутривенно. Побуждают пациента начать пить как можно раньше.
Переломы скуловой зоны
Подъем сломанного скулового комплекса
Время – 10-45 мин
Положение – На спине, кольцо под головой
Практические рекомендации – Оральная трубка RAE и ИВЛ, ЛМ/СД
Внутренняя фиксация сломанного скулового комплекса
Положение – На спине, голова приподнята, кольцо под головой
Кровопотеря – Вариабельна, определить группу крови и иметь
Практические рекомендации – Оральная трубка RAE и ИВЛ.
Такие переломы могут быть изолированными или сочетаться с повреждениями глазного яблока и слезного аппарата. Это может ограничивать открывание рта из-за нарушения движений венечного отростка нижней челюсти опустившимся скуловым комплексом. После репозиции перелом может быть стабильным или нестабильным, требующим внутренней фиксации.
В основном оперативное вмешательство проводится из височного доступа или чрескожного доступа через щеку. Описаны также оральный и трансантральный доступы, однако их используют редко. При нестабильных переломах необходима фиксация пластиной или проволочное шинирование через кожные или интраоральные разрезы.
- Тщательно оценивают пациента на наличие сопутствующих повреждений. Лечение этих переломов не имеет высокого клинического приоритета. Операция часто проходит легче, если с момента травмы прошло 5- 7 дней и отек лица уже начал спадать.
- Тщательно оценивают состояние дыхательных путей
- Необходимо получить согласие на НПВС в суппозиториях, если запланировано их применение.
- Интубируют пациента оральной RAE трубкой. Для репозиции отломков при простых переломах можно использовать армированную ЛМ, но лучше обсудить с хирургом, что требуется для фиксации.
- Глаза увлажняют и защищают.
- Голову пациента располагают на противоположной наркозному аппарату конце операционного стола, подложив под голову валик.
- Согревают пациента.
- По потребности вводят антибиотики и стероиды.
- Экстубируют в положении на боку, противоположном стороне перелома.
- Опиоиды внутривенно могут потребоваться в период пробуждения
- В отделении — сбалансированная анальгезия пероральными анальгетиками.
Переломы нижней челюсти
Операция – Репозиция и фиксация отломков нижней челюсти
Положение – На спине, с поднятым головным концов, кольцо под головой
Кровопотеря – Вариабельна. Определить группу крови и иметь в запасе
Практические рекомендации – Назальная трубка и ИВЛ. Может потребоваться оптоволоконная интубация.
Лечение переломов нижней челюсти можно проводить путем закрытой репозиции с непрямой скелетной фиксацией (с использованием межзубной проволочной шины, арочных плиток, шин) или путем открытой репозиции с прямой скелетной фиксацией костными пластинами. При непрямой скелетной фиксации челюсти пациента фиксируют вместе только к концу операции. При прямой скелетной фиксации этого обычно не делают.
- Тщательно оценивают сопутствующие повреждения.
- Особенно тщательно проверяют состояние дыхательных путей. У пациента может быть выраженный тризм или значительный отек мягких тканей.
- Оценивают состояние носовых ходов. Проверяют наличие признаков перелома основания черепа и ликвореи, являющихся противопоказаниями к проведению интубации через нос.
- Несмотря на то, что планируемая перед операцией интубация может казаться затрудненной (ограничение открывания рта из-за тризма, отечность лица), пациентов со свежими двусторонними переломами нижней челюсти сравнительно легко интубировать благодаря легкому выдвижению нижней челюсти вперед после обезболивания.
- Однако поддержание проходимости дыхательных путей может быть затруднено вследствие значительной подвижности нижней челюсти и отечности.
- Газовый вводный наркоз часто затруднен из-за болезненности при наложении лицевой маски.
- Если существуют сомнения относительно проходимости дыхательных путей, используют преоксигенацию с суксаметонием или фиброоптическую интубацию пациента в сознании.
Те же рекомендации, что и в случае с пациентами после верхнечелюстной/нижнечелюстной остеотомии.
Хирургическое вмешательство всегда сопровождается сильными болевыми ощущениями. После прекращения действия наркоза боли могут стать нестерпимыми. Поэтому обязательно применяются после операции обезболивающие таблетки. Таких препаратов в продаже сейчас много, они все имеют разный состав и действие. Чтобы избежать побочных эффектов и не ухудшить состояние больного, применять их можно только по назначению врача.
Боль после операции
Болевой синдром появляется при раздражении нервных корешков из-за повреждения тканей. От них посылаются импульсы в головной мозг к рецепторам, отвечающим за болевые ощущения. Кроме того, при повреждении тканей начинают вырабатываться вещества, которые усиливают боль и воспаление - простагландины. И часто при хирургическом вмешательстве возникает мышечный спазм. Поэтому операция всегда сопровождается болью. В самых тяжелых случаях пациент находится в стационаре, и обезболивающие препараты ему вводятся внутримышечно или внутривенно. Иногда ощущения такие сильные, что применяется комбинация из нескольких средств. Бывает, что врачам приходится долго подбирать дозировку и вид обезболивающего препарата, который бы облегчил страдания пациенту.
Но бывают такие операции, когда больного сразу выписывают домой. Это могут быть легкие хирургические вмешательства на костях, стоматологические манипуляции, сложные диагностические процедуры. Но даже в таких случаях после прекращения действия наркоза пациент чувствует боль. Поэтому ему назначаются обезболивающие таблетки. После операции легкой и средней тяжести их достаточно пить 3-5 дней, но может потребоваться увеличение курса или применение более сильных препаратов. Главное, что все подобные средства обязательно должны назначаться врачом.

Разновидности обезболивающих препаратов
Для снятия болей чаще всего применяются анальгетики. Это группа лекарств, которые воздействуют на нервную систему, блокируя проведение болевых импульсов. Они не влияют на причину боли и не способствуют более быстрому заживлению тканей. Но неприятные ощущения снимают хорошо, поэтому облегчают состояние пациента.
Существует несколько групп обезболивающих препаратов. Их делят по составу и особенностям действия. Только врач может разобраться, какое средство лучше применять в каждом конкретном случае. Обычно назначаются обезболивающие из какой-нибудь одной группы:
- ненаркотические анальгетики не обладают сильным воздействием на ЦНС, поэтому не взывают привыкания;
- комбинированные анальгетики считаются более эффективными за счет других веществ, входящих в их состав и помогающих в купировании боли;
- наркотические анальгетики обладают сильным обезболивающим действием, так как блокируют рецепторы, отвечающие за болевые ощущения, и заменяют дискомфортные ощущения эйфорией;
- нестероидные противовоспалительные средства обладают обезболивающим действием, кроме того, они снимают воспаление и жар;
- спазмолитики эффективны, когда боль вызывается спазмом мышц;
- к другим обезболивающим средствам относятся стероидные гормоны, противосудорожные препараты, миорелаксанты.
Как правильно применять такие препараты
Кроме инъекций часто применяются обезболивающие таблетки после операции. Выбор их зависит от индивидуальных особенностей больного, тяжести его состояния, вида оперативного вмешательства. Иногда приходится назначать комбинацию из нескольких препаратов, так как некоторые операции сопровождаются сильным повреждением тканей и длительными мучительными болями. Поэтому только врач может определить, какие обезболивающие таблетки после операции принимать лучше. Есть несколько их разновидностей со своими особенностями, в которых обычному человеку не разобраться.
Обычно начинают лечение с ненаркотических анальгетиков или НПВП. Если же боли не проходят, а также когда они с самого начала имеют высокую интенсивность, применяют наркотические анальгетики или стероидные гормоны. Чтобы усилить эффект обезболивающих, могут назначаться антигистаминные средства, спазмолитики, антидепрессанты. Важно помнить, что многие препараты нельзя применять длительное время, поэтому очень важно составить такой курс лечения, чтобы боль прошла быстрее.

Лучшие обезболивающие таблетки после операции: рейтинг
Подобные препараты должны назначаться только врачом. Специалист учитывает тяжесть состояния пациента, наличие противопоказаний, причины болевых ощущений. В соответствии с этим есть несколько обезболивающих средств, которые применяются после операций чаще всего:
- "Морфин";
- "Трамал";
- "Промедол";
- "Фентанил";
- "Баралгин";
- "Брал";
- "Кетанов";
- "Диклофенак";
- "Нимесил";
- "Дипроспан";
- "Габапентин".
Ненаркотические анальгетики
К анальгетикам относятся препараты, которые блокируют фермент, вырабатывающий простагландины. В результате этого снижается раздражение нервных тканей, ухудшается проведение болевых импульсов. Препараты из этой группы не действуют на ЦНС, поэтому имеют мало побочных эффектов, не вызывают привыкания. Эти обезболивающие таблетки при болях после операции назначаются чаще всего. Они могут обладать небольшими противовоспалительными свойствами, хорошо устраняют неприятные ощущения, но не вызывают сонливости.
Анальгетики в медицине еще называют препаратами из группы пиразолонов. Это довольно распространенные обезболивающие средства, продающиеся без рецепта врача. После операции они помогают только в легких случаях, но все равно применяются часто из-за своей доступности и хорошей переносимости. Есть несколько самых популярных препаратов этой группы:
- "Анальгин" - это самое распространенное обезболивающее средство, оно блокирует нервные импульсы;
- "Темпалгин" является аналогом "Анальгина" с таким же составом, угнетает центр боли, немного уменьшает воспаление и жар;
- "Баралгин" - самые распространенные обезболивающие таблетки после операции на пальце руки или ноги, удалении зуба или при других болях умеренной интенсивности.

Комбинированные анальгетики
Они содержат несколько действующих веществ. За счет этого такие препараты обладают кроме обезболивающего еще и противовоспалительными, и жаропонижающими свойствами. Некоторые из них могут оказывать спазмолитическое действие. Обычно в состав таких препаратов входят метамизол натрия, парацетамол, кофеин, дротаверин и другие вещества. К самым популярным комбинированным анальгетикам относятся такие лекарства:
- "Пенталгин" - это самое распространенное комплексное средство, содержащее кофеин, напроксен, дротаверин, парацетамол и фенирамина малеат;
- "Брал" применяется при умеренных болях после любых операций, он кроме метамизола натрия содержит спазмолитик питофенол и фенпивериния бромид;
- таким же составом обладает препарат "Спазмалгон", который эффективен в том случае, когда хирургическое вмешательство привело к появлению мышечных спазмов;
- "Ибуклин" содержит парацетамол и ибупрофен в больших дозировках, но помогает только при болях умеренной интенсивности;
- "Каффетин" содержит кофеин, кодеин, парацетамол и пропифеназон, быстро купирует мышечные и суставные боли.

Наркотические анальгетики
Такие обезболивающие таблетки при болях после операции применяются, когда другие средства не помогают. Только в редких случаях их назначают сразу. Наркотические анальгетики снимают боль за счет воздействия на отделы ЦНС, отвечающие за принятие болевых импульсов. Они заменяют неприятные ощущения сонливостью и эйфорией. Такие медикаменты угнетают работу ЦНС, вызывают привыкание, поэтому применяются строго по назначению врача.
Наркотические анальгетики - это самые сильные обезболивающие в таблетках. После операций их применяют часто, особенно если другие средства не помогают. К наркотическим анальгетикам относятся препараты на основе морфина, кодеина, опия или фентанила. Все эти средства продаются только по рецепту врача. Они применяются при очень сильных болях.
- "Трамал" быстро всасывается кровь, поэтому болевые ощущения купирует почти сразу. Обладает длительным эффектом, поэтому часто применяется после операций.
- "Промедол" - это опиоидный анальгетик на основе тримеперидина. Препарат повышает порог чувствительности, меняет психологическое восприятие боли. Это самые сильные обезболивающие таблетки после операции, действующие не менее 4-х часов.
- "Фентанил" - это синтетический аналог морфина. Обладает более сильным и быстрым действием. Вызывает эйфорию и сонливость.
- "Налбуфин" назначают после операций чаще, так как он меньше имеет побочных эффектов. Оказывает действие, схожее с морфином. Часто назначают этот препарат сразу после оперативного вмешательства.

Нестероидные противовоспалительные средства
Это средства, которые, кроме обезболивающего эффекта, оказывают выраженный противовоспалительный и жаропонижающий. После операций их применение показано при угрозе развития воспалительного процесса. Кроме того, многие лекарства из этой группы обладают более выраженным обезболивающим действием, чем обычные анальгетики, поэтому назначаются при сильных болях. Применять такие препараты можно не более 3-5 дней. Они часто вызывают побочные действия, поэтому используются только по назначению врача. Не все НПВП эффективны при сильных послеоперационных болях, но есть несколько препаратов, которые применяются в таких случаях довольно часто:
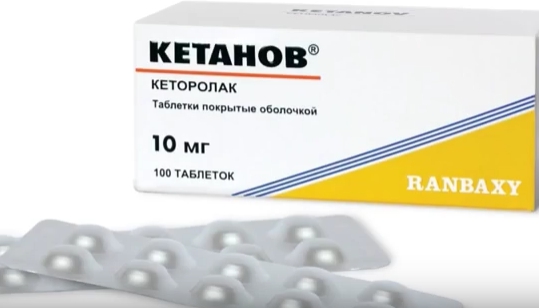
- "Кетанов" - это мощные обезболивающие таблетки. После операций на костях ноги, руки или стоматологических вмешательствах они очень эффективны. Но не рекомендуется применять их дольше 2-3 дней, так как они вызывают повреждение слизистой желудка, тошноту и слабость.
- "Нурофен" и другие препараты на основе ибупрофена после операций используются только в большой дозировке и под наблюдением врача. Нельзя сочетать эти средства с "Анальгином" и "Парацетамолом".
- "Диклофенак" - это распространенный препарат из группы НПВП. Чаще всего применяется при травмах и операциях на опорно-двигательном аппарате. Быстро снимает отек и воспаление, уменьшает болевые ощущения.
- Часто после операций применяется "Нимесил". Он выпускается в таблетках или в порошке. Известен препарат еще под названием "Найз". Хорошо снимает боли, отеки и воспаление.
Спазмолитики
Эти препараты расслабляют гладкую мускулатуру, расширяют сосуды. Применяются после операции в том случае, когда хирургическое вмешательство затронуло мышцы или связки. Такое чаще всего случается после операций на костях. Обезболивающие таблетки из этой группы продаются без рецепта врача, они доступны по цене. Обычно их используют в комплексе с другим анальгетиками. Самыми популярными являются такие препараты:
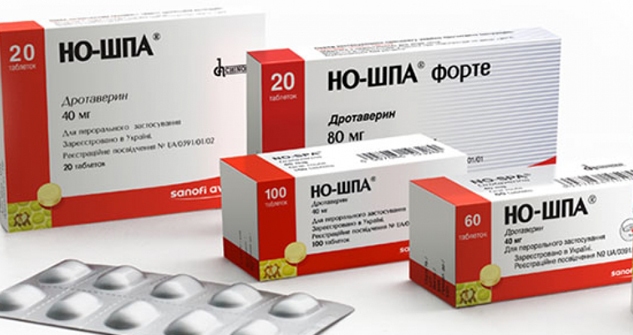
- "Дротаверин" - самый недорогой и популярный обезболивающий препарат.
- "Но-Шпа" - это распространенный спазмолитик на основе дротаверина, снимает спазмы гладкой мускулатуры и расширяет сосуды.
- "Спазмолгон" кроме спазмолитика содержит НПВП, поэтому обладает комплексным действием.
Другие обезболивающие таблетки после операции
В сложных случаях по показаниям врач может назначить препараты других групп. Они применяются отдельно или в комплексе с анальгетиками:
- Кортикостероидные гормоны используют в том случае, когда боль сопровождается сильным отеком и воспалением. Применяются чаще всего "Преднизолон", "Дексаметазон", "Гидрокортизон", "Дипроспан", "Кеналог" и другие.
- Препараты из группы противосудорожных средств обладают сильным обезболивающим действием. Применяются при сильных болевых ощущениях. Это "Габапентин" и "Прегабалин".
- Миорелаксанты используют перед операцией для более эффективного расслабления мышц пациента, но могут назначаться после нее. Эти препараты снимают мышечные спазмы, расслабляют, не воздействуя на дыхательный центр. Чаще всего назначают "Баклофен", "Мидокалм", "Флексин", "Дексоний".
- Дополнительно в комплексном лечении применяются метаболические средства, витаминные комплексы и препараты для улучшения кровообращения. Они обладают вспомогательным действием, так как не могут снять боль, но способны ускорять выздоровление. Это такие таблетки, как "Кавинтон", "Трентал", "Тиамин", "Мильгамма".

Обезболивающие таблетки: отзывы врачей
Самым известным препаратом с подобным действием является "Морфин" и его производные. Но используют его врачи сейчас в крайних случаях, так как он имеет много побочных эффектов. Больше положительных отзывов о препаратах "Трамал" или "Промедол". В легких случаях при болях умеренной интенсивности врачи предпочитают назначать "Баралгин", "Брал", "Нимесил" или "Кетанов". Эти препараты тоже хорошо снимают боль, но реже вызывают побочные эффекты.
Читайте также:


