Лечение при переломах верхней челюсти реферат
Министерство образования Российской Федерации
Пензенский Государственный Университет
Медицинский Институт
Кафедра Хирургии
Выполнила: студентка V курса ----------
1. Переломы нижней челюсти
· Обследование и диагностика
· Классификация переломов нижней челюсти по областям
2. Переломы верхней челюсти
· Горизонтальный перелом верхней челюсти (Лефор I)
· Полный отрыв верхней челюсти с носовыми костями (Лефор II)
· Полный отрыв или разъединение костей лицевого и мозгового черепа (Лефор III)
1. ПЕРЕЛОМЫ НИЖНЕЙ ЧЕЛЮСТИ
Классические признаки и симптомы перелома нижней челюсти: 1) анамнестические данные, касающиеся травмы; 2) нарушение прикуса; 3) боль; 4) аномальная подвижность или крепитация отломков; 5) нарушение двигательной функции и ограничение объема движений; 6) деформация лица или зубной дуги; 7) девиация рта при открывании; 8) отек и кровоподтеки; 9) анестезия подбородочного нерва; 10) рентгенологическое подтверждение перелома.
Как и при любом переломе костей лицевого черепа, лечению перелома нижней челюсти должны предшествовать оценка и лечение общих нарушений. Переломы нижней челюсти при отсутствии обширных ран мягких тканей редко лечатся сразу же после травмы.
Существует несколько подходов к обследованию пациента при диагностике перелома. Для полной оценки травмы нижней челюсти необходимо проведение внутри- и внеротового исследования, а также получение серийных рентгенограмм.
Обследование и диагностика
Обычно обнаруживаются односторонний или двусторонний отек, деформация и кровоподтеки в области восходящей ветви и (или) тела нижней челюсти. Нижняя челюсть пальпируется, начиная от отростков, по всей длине ее края; при этом отмечается любая болезненность или нарушение контура заднего или нижнего края. Точечная болезненность патогномонична для перелома, определенная деформация часто у нижнего края. Нижнеальвеолярные нервы с обеих сторон проходят через нижнечелюстные каналы и оканчиваются как подбородочные нервы, обеспечивающие чувствительность нижней губы. Ее онемение с одной или с двух сторон четко указывает на перелом нижней челюсти.
При исследовании отмечается наличие окрашенной кровью слюны в полости рта вскоре после травмы. Проводится тщательный осмотр полости рта; проверяется целостность нижней зубной дуги, а также наличие зубов; отмечается неровность края зубов. Неправильный прикус может указывать на перелом нижней челюсти. В тех случаях, когда подозревается дотравматическое существование неправильного прикуса, проводится тщательный осмотр зубных лунок. Используется и более простой прием: пациента просят сомкнуть зубы, как при жевании, и сообщить врачу, есть ли изменение прикуса.
Важно также оценить объем движения нижней челюсти: выдвижение ее вперед, боковые экскурсии, открывание и закрывание рта. При этом отмечается любое ограничение подвижности или обращают внимание на сопутствующую боль, связанную с движением челюсти. Односторонний перелом мыщелкового отростка является причиной девиации челюсти в сторону перелома при максимальном открывании рта. Все отделы челюсти пальпируются с целью выявления болезненности, нарушения целостности слизистой оболочки, наличия кровоизлияний или подъязычной гематомы. Большая подъязычная гематома способна нарушить проходимость дыхательных путей.
Рутинное рентгенологическое исследование нижней челюсти включает выполнение снимков в переднезадней проекции, а также в правой и левой боковых косых проекциях. Все контуры нижней челюсти видны на снимке в переднезадней проекции, но при наложении скуловой кости и сосцевидного отростка невозможно точно определить область головки мыщелкового отростка. На снимке в косой боковой проекции контуры нижней челюсти можно просмотреть от первого премоляра до мыщелка. Во всех случаях следует получить оба латеральных снимка (левый и правый) для исключения двусторонних или множественных переломов.
Для получения рентгенограммы в проекции прикуса трубку рентгеноаппарата располагают непосредственно под поврежденным участком нижней челюсти и направляют на пленку, помещенную на окклюзионной поверхности зубов. Такая проекция используется главным образом для оценки состояния средней части нижней челюсти, особенно в тех случаях, когда наложение теней шейного отдела позвоночника несколько затемняет эту область в переднезадней проекции. При подозрении на перелом мыщелкового отростка производятся дополнительные рентгенограммы. Снимки зубов также дают некоторую информацию, особенно при подозрении на альвеолярные переломы.
Возможно, наилучшей рентгенограммой при подозрении на перелом нижней челюсти является обзорный снимок нижней и верхней челюстей. Такая рентгенограмма дает четкое изображение изгибов поверхности на уровне костей лицевого черепа при прохождении рентгеновских лучей по оси движения вокруг головы. Областей, часто трудных для интерпретации на снимках в переднезадней и боковой косой проекциях, фактически не остается.
Классификация переломов нижней челюсти по областям
Что касается локализации переломов, наиболее частой областью перелома является угол нижней челюсти; затем следуют переломы мыщелковых отростков, коренных зубов и подбородочного отдела. Срединные переломы встречаются реже, что объясняется толщиной челюсти в этой области.
Переломы альвеолярных отростков
Наиболее типичным повреждением нижней челюсти является перелом альвеолярного отростка, или сегмента челюсти. Альвеолярные переломы чаще всего наблюдаются в передней части челюсти (или в области резцов), наиболее подверженной травматическим повреждениям. Жизнеспособные зубы следует сохранять, даже если они оказались вырванными; не следует удалять сегменты альвеол, если они прочно связаны с надкостницей. После хирургической обработки ран полости рта не стоит оставлять пострадавшего с серьезными дефектами альвеол, которые не могут быть исправлены при протезировании. Необходимо прижать зубные сегменты марлевыми тампонами, применяя прямое давление, а затем покрыть их салфеткой, смоченной солевым раствором. Большинство альвеолярных переломов можно затем стабилизировать с помощью проволоки или фиксации дугообразным стержнем.
Переломы мыщелковых отростков
Односторонний перелом мыщелкового отростка вызывает девиацию челюсти в сторону перелома при максимальном открывании рта. При двусторонних переломах в области мыщелковых отростков пациент обычно имеет открытый прикус с контактом лишь между большими коренными зубами при отсутствии соприкосновения резцов.
Срединные переломы нижней челюсти легко распознаются по смещению нижних передних зубов и нарушению непрерывности зубной дуги. При бимануальной пальпации отломки могут легко смещаться.
Переломы в области угла и тела нижней челюсти
Неблагоприятные переломы угла нижней челюсти обычно происходят вследствие разрыва собственно жевательной и внутренней крыловидной мышц со смещением проксимального сегмента кверху. Это лучше всего определяется при рентгенографии.
Отсутствие зубов в одном или нескольких фрагментах челюсти может значительно затруднять оценку прикуса; единственным методом точной диагностики переломов при полном или частичном отсутствии зубов является рентгенография.
Большинство переломов нижней челюсти можно репонировать и зафиксировать, соединив проволокой в прикусе верхние и нижние зубы. Зубы в щели перелома необходимо удалить, несмотря на шинирование и репозицию отломков. Отсутствие многих зубов в каком-то одном или во всех фрагментах еще более усложняет проблему; однако это еще не является показанием к хирургическому лечению.
Для фиксации переломов нижней челюсти стоматологи используют внутриротовые проволочные шины.
Если имеется перелом нижней челюсти, при котором возможно сопоставление нижнего ряда зубов с противоположным рядом на верхней челюсти, то показана закрытая репозиция. Если линия перелома проходит позади последнего зуба в зубной дуге или в большом сегменте, не содержащем зубов, то чаще всего необходима открытая репозиция.
Во всех случаях переломов нижней челюсти, при которых имеется повреждение мягких тканей и возникает риск загрязнения раны, следует провести профилактику столбняка. Так как большинство переломов нижней челюсти ограничивается полостью рта, всегда существует риск инфицирования. Показана антибиотикотерапия пенициллином или цефалоспорином — обычными препаратами выбора. Однако решение о проведении поддерживающей антибиотикотерапии принимается лишь после консультации с хирургом.
2. ПЕРЕЛОМЫ ВЕРХНЕЙ ЧЕЛЮСТИ
Для большинства переломов верхней челюсти характерен отрыв ее прикреплений к костям лицевого или мозгового черепа. Исследования французского ученого Рене Лефора на рубеже столетий завершились разработкой классификации переломов верхней челюсти в средней части лица.
Горизонтальный перелом верхней челюсти (Лефор I )
Как и при любом переломе типа Лефора, может наблюдаться свободное смещение челюсти. При горизонтальном переломе тело верхней челюсти отделяется от основания черепа над уровнем неба и ниже прикрепления скуловидного отростка.
Линия перелома проходит билатерально от боковых назальных апертур по боковой стенке синусов верхней челюсти до крыловидных отростков основной кости.
Многие горизонтальные переломы верхней челюсти не имеют значительного смешения, и их диагностика может быть ошибочной. Смещение зависит от силы удара и направления тяги мышц.
Этот перелом легче всего диагностируется при захватывании альвеолярного отростка и передних зубов большим и указательным пальцами и получении подвижности кости в переднезаднем направлении.
Отчетливая подвижность всего верхнего ряда зубов свидетельствует о наличии у пациента, по крайней мере, перелома Лефора I. Рентгенологическое исследование часто не позволяет поставить данный диагноз.
Полный отрыв верхней челюсти с носовыми костями (Лефор II )
Линия перелома проходит поперечно по переносью, внутренней стенке и дну глазницы в области скуловерхнечелюстного шва к крыловидным отросткам основной кости.
Вся средняя часть лица, нос, губы и веки отечны.
Отмечаются двустороннее кровоизлияние под конъюнктиву и (часто) наличие крови в ноздрях. При наличии в полости носа прозрачной жидкости необходимо дифференцировать ринорею СМЖ и экстравазацию слизи. Для этого используется тест-полоска с декстростиксом (определение глюкозы) или проводится анализ пробы жидкости (с той же целью).
Небольшое количество жидкости из полости носа наносится на салфетку, и если при высыхании последняя становится жесткой, то это слизь.
У каждого пациента с подозрением на ринорею СМЖ оценка неврологического статуса должна быть проведена до консультации с хирургом.
Ринорея СМЖ является результатом перелома решетчатой пластинки решетчатой кости. Ввиду этого клиническое обследование при подозреваемом переломе Лефора IIследует проводить осторожно, с минимальными манипуляциями. Диагноз перелома Лефора IIобычно подтверждается методом захвата переднего отдела верхней челюсти (как и в случае перелома Лефора I) в сочетании с пальпацией основания носа.
Диагноз перелома Лефора IIобычно подтверждается на рентгенограмме в проекции Уотера при двустороннем исследовании нижнего полукружья глазниц и одновременном получении томограмм обеих глазниц. Необходимы также снимки костей носа.
Полный отрыв или разъединение костей лицевого и мозгового черепа (Лефор III )
Линия перелома Лефора IIIпроходит через лобно-скуловой шов с обеих сторон, пересекает глазницу, основание носа, решетчатую кость и скуловую дугу. Латеральная часть полукружья глазницы отделена, а нижний край глазницы может быть сломан; кроме того, имеются сочетанные переломы скулы. Может также наблюдаться пирамидный или горизонтальный перелом.
Отмечается характерное "блюдцеобразное лицо", что обусловлено смещением кзади под углом 45 ° всей средней части лицевого скелета вдоль основания черепа. В профильном изображении лицо имеет ложкообразное углубление в области носа; у пациента часто возникает открытый прикус. Сохраняется контакт лишь между большими коренными зубами при отсутствии соприкосновения передних зубов или резцов. Ринорея СМЖнаблюдается значительно чаще, чем при переломе Лефора II. Пальпация должна проводиться с осторожностью. Одновременное получение данных о подвижности средней части лица и скуловой кости подтверждает наличие перелома Лефора III.
Диагноз подтверждается при рентгенографии в проекции Уотера и получении двусторонних томограмм глазницы.
Лечение переломов в средней части лица состоит в устранении вдавления отломков и восстановлении нормального прикуса. Необходимы мобилизация костей лица и коррекция смещения скуловой, слезной и других костей. При переломах костей носа обычно производится их закрытая репозиция. Назначаются столбнячный анатоксин и антибиотики (с профилактической целью).
1. Неотложнаямедицинская помощь: Пер. с англ./Под Н52 ред. Дж. Э. Тинтиналли, Р. Л. Кроума, Э. Руиза. — М.: Медицина, 2001
Переломы верхней челюсти составляют от 2 до 5 % переломов костей лица. Для более полного понимания данной темы разберем анатомическое строение верхней челюсти и пограничных костей
Вверхняя челюсть является парной костью, располагается в центре лица и связана с другими костями лицевого и мозгового черепа: скуловой, лобной, носа, решётчатой, клиновидной, слёзной.
Различают четыре поверхности тела верхней челюсти: переднюю, подвисочную, глазничную, носовую. На передней поверхности расположено подглазничное отверстие. На подвисочной имеется бугор верхней челюсти, к которому прикрепляется головка латеральной крыловидной мышцы и имеется 3-4 отверстия, через которые в толщу кости входят задние верхние альвеолярные ветви. На глазничной поверхности имеется нижнеглазничная щель, через которую в глазницу входит нижнеглазничный нерв, проходящий в подглазничном канале и отдающий задние, средние и передние альвеолярные ветви. Носовая поверхность соединена с перпендикулярной пластинкой нёбной кости, нижней носовой раковиной и крючкообразным отростком решетчатой кости. Между нижней и средней раковинами расположено отверстие верхнечелюстной пазухи. Кпереди от него проходит носослёзный канал, открывающийся в полость носа. Кзади от него проходит большой нёбный канал. В области верхней челюсти различают лобный, альвеолярный, нёбный и скуловой отростки. В теле верхней челюсти расположена верхнечелюстная пазуха, она самая крупная из околоносовых пазух.
Таким образом, верхняя челюсть принимает участие в образовании глазницы, полости носа и рта. Стенки верхнечелюстной пазухи тонкие. Тем не менее верхняя челюсть способна противостоять значительным механическим нагрузкам. Связано это с тем, что трабекулы губчатого вещества имеют вертикальный тип строения, а компактное вещество - утолщения в определённых участках, называемых контрофосами.
Выделяют 4 контрофорса: лобно-носовой, скулоальвеолярный, крыловидно-челюстной и нёбный. Они обусловливают устойчивость верхней челюсти к жевательному давлению и её способность противостоять значительным механическим воздействиям.
Клиническая картина и диагностика переломов верхней челюсти
При неогнестрельном переломе верхней челюсти его щель проходит вдоль швов, соединяющих её с другими костями лицевого скелета, а также с костями, образующими основание черепа. Именно вдоль них располагается зона пониженной прочности костной ткани. Этим можно объяснить, почему чаще щель перелома проходит не строго в пределах анатомических границ верхней челюсти, а распространяется на соседние, связанные с ней кости. Поэтому в клинической практике сталкиваются не столько с переломом верхней челюсти, сколько с выламыванием её с участками других костей лица и основания черепа. Это обусловливает разнообразие клинических проявлений, тяжесть течения и различные исходы повреждений верхней челюсти.
В клинической практике большинство врачей используют классификацию, предложенную Ле Фором в 1901 г., который экспериментально выявил и описал различные типы переломов верхней челюсти.
В соответствии с очерёдностью их описания автор выделил: верхний (Ле Фор I), средний (Ле Фор II) и нижний (Ле Фор III) типы переломов. Согласно этой классификации переломы верхней челюсти являются двусторонними, а щели их проходят симметрично.
Этиология
Тяжёлая механическая травма: дорожно-транспортное происшествие, падение пострадавшего лицом вниз с высоты, падение тяжёлого предмета на лицо (арматура, спортивный снаряд и др.), удар ногой по лицу и др. Эти переломы, как правило, сопровождаются черепно-мозговой травмой.
Отломанная верхняя челюсть может сместиться кзади - по направлению действия приложенной силы; вниз - вследствие собственной тяжести отломка, а также за счёт тяги медиальной крыловидной и собственно жевательной мышцы (при переломе по I и II типам). Вниз она смещается неравномерно: задние отделы челюсти смещаются больше, чем передние, из-за тяги медиальной крыловидной мышцы.
Клиническая картина и диагностика переломов верхней челюсти по типу Ле Фор I (верхний тип)
Щель перелома проходит в зоне соединения лобного отростка верхней челюсти с носовой частью лобной кости в области её решётчатой вырезки. Передний край последней соединяется с носовыми костями, а задний - с передним краем продырявленной пластинки решётчатой кости, которая участвует в образовании основания черепа в области его передней ямки. Задние отделы носовой части лобной кости содержат ячейки, которые соприкасаются с решётчатой костью и образуют крышу её ячеек. Далее щель перелома распространяется по внутренней стенке глазницы до места соединения c верхнеглазничной и нижнеглазничной щелями, затем - по наружной стенке глазницы, направляется вверх и кпереди до её верхненаружного угла. Здесь она проходит вдоль лобно-скулового шва, затем - кзади и вниз по большому крылу клиновидной кости до нижней поверхности тела и верхнего отдела её крыловидного отростка. Также ломается скуловой отросток височной кости и перегородка носа.
Таким образом, при переломе по типу Ле Фор I верхняя челюсть отделяется вместе с другими лицевыми костями от костей мозгового черепа.
Схема перелома верхней челюсти по типу Ле Фор I. Вид спереди
Клиническая картина и диагностика переломов верхней челюсти по типу Ле Фор II (средний тип)
При этом типе щель перелома проходит в месте соединения лобного отростка верхней челюсти с носовой частью лобной кости в области её решетчатой вырезки, по внутренней стенке глазницы до нижнеглазничной щели. Далее распространяется кпереди по нижней стенке глазницы до нижнеглазничного края. Щель перелома пересекает его вдоль скуловерхнечелюстного шва или рядом с ним. Затем идёт вниз и кзади по передней поверхности верхней челюсти, пересекает скулоальвеолярный гребень, проходит по подвисочной поверхности её и распространяется на крыловидный отросток клиновидной кости (иногда на границе его верхней и средней третей). Ломается перегородка носа. Иногда щель перелома проходит по подглазничному каналу и через подглазничное отверстие с повреждением подглазничного нерва.
Схема перелома верхней челюсти по типу Ле Фор II: а - вид спереди; б - вид сбоку
Клиническая картина и диагностика переломов верхней челюсти по типу Ле Фор III (нижний тип)
Щель перелома проходит через край грушевидного отверстия кзади по передней поверхности верхней челюсти несколько выше дна верхнечелюстной пазухи. Далее пересекает скулоальвеолярный гребень, идёт по бугру верхней челюсти и распространяется на нижнюю треть крыловидного отростка клиновидной кости. Иногда щель перелома заканчивается в области бугра.
Схема перелома верхней челюсти по типу Ле Фор III: а - вид спереди; б - вид сбоку
При переломе по нижнему типу ломается перегородка носа в горизонтальной плоскости, отламывается дно носа и верхнечелюстной пазухи. Разрываются нервные стволики, проходящие в костных канальцах стенок верхней челюсти и принимающие участие в образовании верхнего зубного сплетения или отходящие от него, что проявляется нарушением болевой чувствительности в зоне иннервируемых ими тканей. Иногда может быть перелом одной верхней челюсти, тогда щель перелома проходит через твёрдое нёбо в сагиттальной плоскости.
При нижнем типе перелома больные жалуются на боль в области верхней челюсти, усиливающуюся при смыкании зубов или попытке пережёвывания пищи; невозможность откусить пищу передними зубами; онемение всех зубов и слизистой оболочки десны, нередко - слизистой оболочки твёрдого и мягкого нёба (если травмируются нервы, проходящие в крылонёбном канале); неправильное смыкание зубов; затруднённое носовое и ротовое дыхание; ощущение инородного тела в глотке, поперхивание, изредка периодические позывы на рвоту (вследствие смещения мягкого нёба кзади и раздражения маленьким язычком слизистой оболочки задней стенки глотки, нарушения иннервации мягкого нёба).
При осмотре определяется изменение конфигурации лица за счёт посттравматического отёка мягких тканей нижней трети лица (верхняя губа, щёчная и скуловая область), кровоизлияние в ткани приротовой области, иногда подкожная эмфизема. Носогубные складки сглажены. На коже лица могут быть ссадины, кровоподтеки, рвано-ушибленные раны. В случае значительного смещения отломка вниз при вертикальном положении больного удлиняется нижний отдел лица.
При смыкании зубов костная часть перегородки носа имеет тенденцию к перемещению кверху. Определяется кровоизлияние в ткани верхнего свода преддверия рта вдоль всего зубного ряда. Нередко имеется кровоизлияние в верхнем отделе крыловиднонижнечелюстной складки. Прикус нарушен. Чаще он открытый, но может быть прямым, прогеническим (если до травмы был ортогнатическим), что зависит от выраженности и характера смещения отломков. Если отломок не сместился, то прикус не изменяется. При перкуссии зубов перкуторный звук низкий (тупой). Мягкое нёбо смещено кзади, а маленький язычок касается корня языка или задней стенки глотки. При пальпации передней и подвисочной поверхности тела верхней челюсти можно выявить костную ступеньку (выступ) в пределах кровоизлияния, т.е. по всему периметру тела челюсти. Однако при незначительном смещении отломка, когда вдоль щели перелома надкостница не разрывается, а также при выраженном посттравматическом отёке и гематоме пропальпировать ступеньку бывает достаточно сложно. Более чётко этот признак можно выявить даже при незначительном смещении отломка в области скулоальвеолярного гребня, так как профиль его достаточно хорошо контурируется. Симптом нагрузки положительный: надавливание на крючки крыловидных отростков клиновидной кости с обеих сторон, последние моляры или твёрдое нёбо сопровождается болевыми ощущениями по ходу щели перелома. Иногда при этом фронтальный участок отломка опускается вниз. Этот признак имеет большое диагностическое значение, так как он бывает положительным даже при отсутствии чётко определяемых костных выступов в типичных местах.
Для определения патологической подвижности отломка следует пальцами правой руки, захватив альвеолярный отросток во фронтальном отделе, аккуратно сместить предполагаемый отломок вперёд-назад. В зоне предполагаемой щели перелома, там, где пальпируется костный выступ (в области скулоальвеолярных гребней) можно ощутить подвижность отломка.
При покалывании иглой слизистой оболочки десны отмечается отсутствие или снижение болевой чувствительности в пределах всех зубов верхней челюсти. Это связано с травмой передних, средних и задних луночковых ветвей подглазничного нерва, проходящих в толще стенок верхней челюсти.
Перелом верхней челюсти по нижнему типу следует дифференцировать с переломом бокового отдела альвеолярного отростка верхней челюсти. Симптом нагрузки, проведённый по описанной выше методике, при переломе альвеолярного отростка будет отрицательным. Кровоизлияние в верхний свод преддверия рта при этом будет с одной стороны, а подвижность верхней челюсти отсутствует.
На рентгенограмме костей лицевого скелета в передней полуаксиальной проекции в вертикальном положении больного определяется нарушение целости стенок грушевидного отверстия и скулоальвеолярного гребня слева и справа, а также затемнение верхнечелюстных пазух вследствие кровоизлияния в них.
Таблица. Дифференциальная диагностика неогнестрельных переломов верхней челюсти со смещением (М.Б. Швырков, В.В. Афанасьев, В.С. Стародубцев)
Примечание: (+) - признак определяется всегда; (±) - признак может быть иногда; (-) - признак никогда не определяется.
Источник: Хирургическая стоматология : учебник (Афанасьев В. В. и др.); под общ. ред. В. В. Афанасьева. - М. : ГЭОТАР-Медиа, 2010
Что такое перелом верхней челюсти? Причины возникновения, диагностику и методы лечения разберем в статье доктора Горбань Виталия Валерьевича, стоматолога-хирурга со стажем в 8 лет.

Определение болезни. Причины заболевания
Перелом верхней челюсти — это полное или частичное нарушение анатомической целостности верхней челюсти под действием нагрузки, превышающей её прочность.
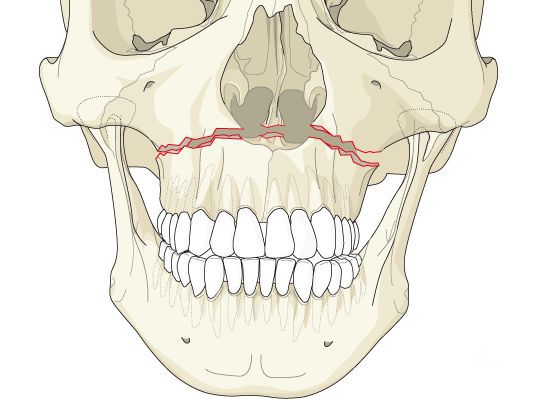
Самая частая причина переломов — влияние травмирующих агентов [1] [2] [3] . На второе место следует поставить хирургические переломы верхней челюсти при проведении операций по нормализации прикуса и изменению пропорций лица [4] [5] [9] [10] [11] .
Переломы верхней челюсти не настолько частая патология, как переломы нижней челюсти. Это связано в тем, что верхняя челюсть не самая "легкодоступная" для ударов часть лица. Так, видный травматолог П.З. Аржанцев приводит данные статистики: травмы верхней челюсти составляют 3,3 % случаев от всех травм челюстно-лицевой области [6] [7] [8] . Чаще всего с этой ситуацией сталкиваются молодые мужчины, ведущие активный образ жизни, и спортсмены, занимающиеся контактными единоборствами.
Одной из самых частых причин локализованных переломов верхней челюсти являются бытовые травмы. Основной причиной сочетанных повреждений являются дорожно-транспортные происшествия и катастрофы. Также перелом верхней челюсти может произойти при огнестрельных ранениях, однако в мирное время такие случаи встречаются довольно редко.
Симптомы перелома верхней челюсти
Симптомы переломов верхней челюсти определяются характеристиками травмы. Например, возможен отёк и гематомы мягких тканей средней трети лица, боль (в покое и при смыкании зубов), подвижность верхней челюсти и/или верхней челюсти и костей средней зоны лица (зависит от уровня перелома), онемение кожи подглазничных областей, слизистой нёба, слизистой альвеолярного отростка, подкожная эмфизема (скопление воздуха), носовые кровотечения и кровотечения из разрывов слизистой полости рта, деформации средней зоны лица различной выраженности.
В более тяжёлых случаях — симптом "очков" (гематомы вокруг глаз), ликворея (истечение цереброспинальной жидкости из отверстий в твёрдой мозговой оболочке, образовавшихся при переломе основания черепа) [3] . Еще один распространённый симптом — нарушение прикуса: те или иные нарушения прикуса наблюдаются в большинстве случаев переломов верхней челюсти.
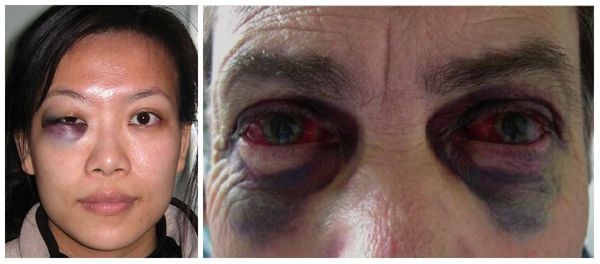
Очень часто перелом верхней челюсти сопровождается сотрясением головного мозга. Основными симптомами сотрясения являются: кратковременный эпизод потери сознания, головная боль, головокружение, тошнота, часто возникает рвота, шум в ушах, появляется потливость, нарушается сон. Жизненно важные функции не нарушаются.
Симптомы переломов прогрессируют в первые минуты и часы после травмы. При сочетании перелома верхней челюсти с переломом основания черепа могут отмечаться нарушения обоняния. Ощущение инородного тела в горле — не самый явный симптом — может возникать при значительном смещении верхней челюсти кзади, в сторону носо- и ротоглотки. При таких дислокациях больные чаще жалуются на нарушение проходимости верхних дыхательных путей.
Патогенез перелома верхней челюсти
Чтобы понимать, как ломается верхняя челюсть следует сначала остановиться на её анатомии. Верхняя челюсть (лат. maxilla) — парная кость, которая у взрослого человека представляет собой единую систему. Она имеет две больших полости (верхнечелюстные пазухи) и участвует в формировании ещё трёх полостей — глазницы и полости носа. По своему строению это ажурная, тонкая структура, находящаяся в передне-средней части черепа.
Она соединена с другими костями лицевого скелета и основания черепа: скуловой, лобной, носовой, слёзной, решётчатой, клиновидной, нёбной.
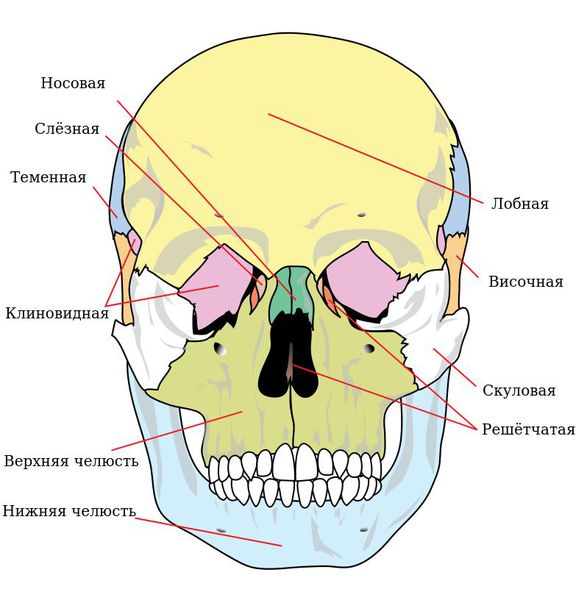
Выделяют так называемые отростки верхней челюсти: скуловой отросток (соединяется со скуловой костью и формирует ширину лица ), лобный отросток (формирует плавность профиля спинки носа и опосредованно участвует в формировании очертаний глазниц), нёбный отросток (формирует твёрдое небо, срастается по средней линии нёбного шва с противоположной верхнечелюстной костью) и альвеолярный отросток (содержит в себе зубы).
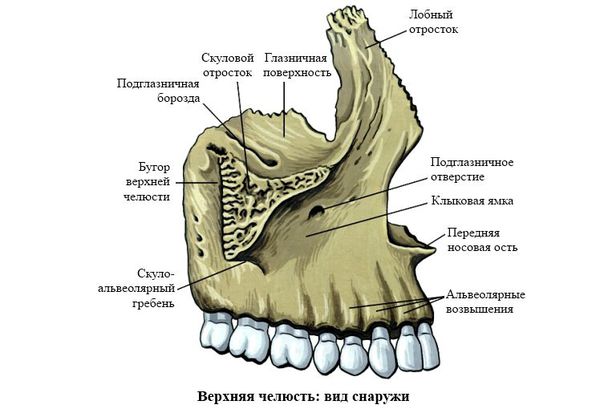
Верхняя челюсть представляет собой достаточно прочную структуру, благодаря местам особой прочности — контрфорсам, которые представляют собой костные утолщения. Различают лобно-носовой, альвеолярно-скуловой, крыловидно-нёбный и нёбный контрфорсы. Забегая вперёд, стоит сказать, что при оперативном лечении переломов верхней челюсти эти "линии" используются для надёжной, ригидной фиксации (остеосинтеза) повреждённых костей.
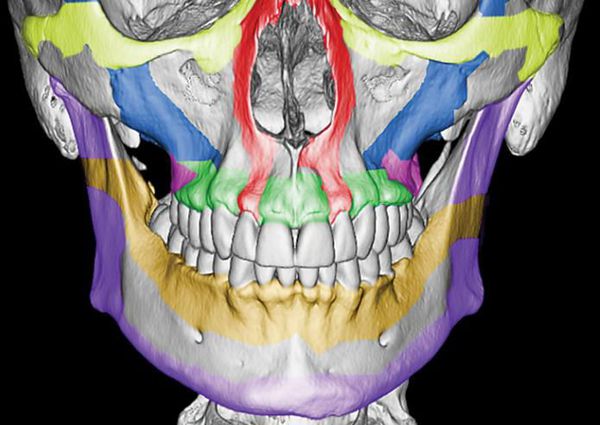
Однако в строении верхней челюсти есть и участки сниженной прочности. Они находятся вдоль швов, соединяющих верхнюю челюсть с другими костями лицевого скелета, а также с костями основания черепа.Таким образом, можно понять, что при чрезмерном механическом воздействии верхняя челюсть чаще всего ломается именно в местах перехода от прочных участков к слабым или просто в слабых местах [4] .
По этой причине линия перелома часто проходит не строго по анатомическим границам верхней челюсти, а смещается на соседние, связанные с ней кости. Это объясняет, почему в практике челюстно-лицевых хирургов встречаются не столько переломы самой верхней челюсти, сколько её "выламывание" с фрагментами других костей лица и основания черепа.
Классификация и стадии развития перелома верхней челюсти
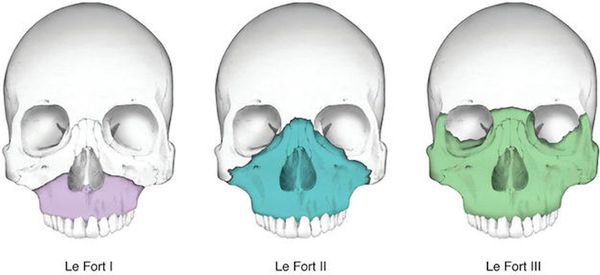
Чаще всего переломы классифицируют по Рене Ле Фору. Этот французский хирург систематизировал и описал формирующиеся повреждения костей средней зоны лица экспериментально: на головы свежих человеческих трупов он оказывал разные по направлению и силе воздействия по типу тупой травмы. Именно так и было обнаружено, что большинство линий переломов проходит по трём типам [1] :
- | тип — нижний, или горизонтальный тип, перелом Герена — Ле Фора. Перелом проходит над альвеолярным отростком и нёбным отростком через боковую и переднюю поверхности верхней челюсти, от крыловидных отростков основной кости к краю грушевидного отверстия.
- || тип — средний, или пирамидальный перелом, суборбитальный перелом. Линия перелома проходит через корень носа, внутреннюю стенку глазницы и далее — через нижнеглазничную щель кпереди по нижней стенке глазницы к месту альвеолярно-скулового контрфорса с переломом крыловидных отростков. Проще говоря, верхняя челюсть единым блоком "отсоединяется" от остальных костей средней зоны лица.
- ||| тип — верхний тип (поперечный, суббазальный, он же черепно-лицевое разъединение). Самый грозный вид перелома верхней челюсти, когда происходит отрыв верхней челюсти вместе со скуловыми костями от мозгового черепа. Как правило сочетается с тяжёлыми повреждениями головного мозга [3] .
Отличительные признаки каждого типа проявляются по уровню подвижности фрагментов, тяжести состояния больного и данным дополнительных методов исследования (компьютерной томографии).
Помимо классификации Ле Фора существует классификация переломов по Вассмунду, которая отличается лишь отсутствием в линии перелома костей носа. Различают также изолированные переломы отростков, поверхностей и частей верхней челюсти. Однако каждый челюстно-лицевой хирург, занимающийся травматологией, знает, что в жизни всё происходит не совсем так, как написано в книгах. Очень часто верхняя челюсть ломается по другим схемам. Поэтому, готовясь оперировать пациента, хирурги сталкиваются с очень трудоёмкой задачей — им необходимо понять, как собрать этот многооскольчатый "конструктор" с максимальным восстановлением анатомии и функции челюсти через минимальные разрезы с минимальным нарушением кровоснабжения и максимальной стабильностью.
Осложнения перелома верхней челюсти
Все осложнения, связанные с переломами верхней челюсти, можно разделить на ранние и отсроченные.
К ранним осложнениям стоит отнести: кровотечения, развитие подкожной эмфиземы, нарушение прикуса, потерю зубов.
Поздние осложнения переломов более многообразны. Во многом развитие поздних осложнений зависит от характера полученной травмы, уровня перелома и своевременности оказанной помощи. Самыми частыми осложнениями являются:
- формирование посттравматических деформаций средней зоны лица;
- нарушения прикуса;
- несращение переломов челюсти;
- развитие хронических верхнечелюстных синуситов из-за нарушения целостности слизистой пазух и нарушения дренажной функции пазух;
- нарушение носового дыхания;
- формирование стойких невритов (воспаления нервов) подглазничных нервов из-за ущемления рубцово-изменёнными отломками сосудисто-нервных пучков. При этом утрачивается чувствительность кожи подглазничной области, слизистой полости рта и зубов в зоне иннервации подглазничного нерва.
Самым грозным осложнением высокого перелома верхней челюсти сочетанного с переломом черепа является ликворея (истечение ц ереброспинальной жидкости ). Кости основания черепа плотно связаны с твёрдой мозговой оболочкой и при нарушении её целостности требуется серьёзное лечение пациента совместно с нейрохирургами. Истечение ликвора из полости черепа может происходить через слуховые проходы, но чаще — через полость носа [3] .
К редким осложнениям следует отнести развитие менингита (воспаления мозговых оболочек) и других внутричерепных воспалительных осложнений.

Однако самыми частыми осложнениями переломов верхней челюсти являются стойкие нарушения прикуса и асимметрии лица — следствие несвоевременного обращения пациентов к врачу и неправильного сращения отломков. Самый эффективный способ борьбы с осложнениями — при получении травмы и особенно при подозрении на перелом верхней челюсти необходимо своевременно обратиться к челюстно-лицевым хирургам или медработникам других специальностей.
Диагностика перелома верхней челюсти
Правильная постановка диагноза базируется на сборе анамнеза, осмотре и рентгенологической картине.
При осмотре может определяться:
- подвижность фрагментов верхней челюсти или всего верхнечелюстного комплекса;
- "ступеньки" из-за смещения костных фрагментов при прощупывании верхней челюсти через кожу;
- нарушение чувствительности кожи подглазничных областей, зубов и слизистой полости рта;
- кровотечение из носа или полости рта;
- нарушения зрения (двоение в глазах);
- нарушения движения глазного яблока;
- "симптом верхнеглазничной щели" при высоких переломах верхней челюсти в сочетании с нарушением целостности глазницы: отсутствие движений глазного яблока, опущение верхнего века, отсутствие чувствительности верхнего века и кожи лба, расширение зрачка;
- экзофтальм (смещение глазного яблока вперёд );
- звуки "потрескивания" в области линии перелома при смыкании зубов;
- нарушение носового дыхания.
Симптоматика переломов костей средней зоны лица многообразна, поэтому для постановки точного диагноза требуется выполнение рентгенологической диагностики. Самым современным и точным методом является компьютерная томография . С её помощью челюстно-лицевой хирург имеет возможность точно определить локализацию линии разъединения костных фрагментов и тип перелома, выбрать наиболее адекватную и малотравматичную тактику лечения [11] .
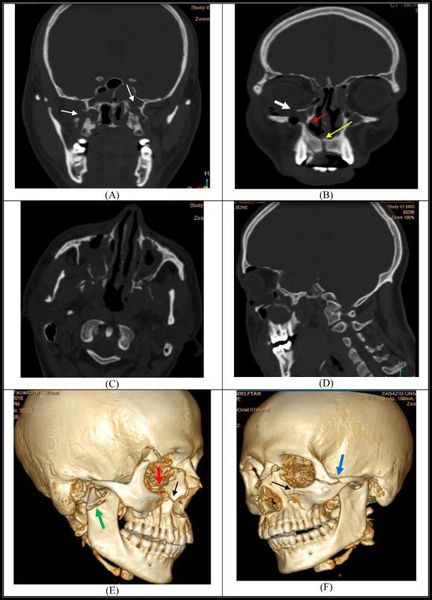
При подозрении на перелом верхней челюсти обязательна консультация невролога, так как в абсолютном большинстве случаев нарушение целостности костей лицевого скелета сопровождается сотрясением головного мозга. При констатации перелома основания черепа пациента обязательно должен осмотреть нейрохирург, офтальмолог, терапевт и иногда лор-специалист. При сочетанных травмах (например при ДТП) привлекаются общие хирурги, травматологи.
Лечение перелома верхней челюсти
При оказании доврачебной помощи пациенту нужно остановить кровотечение, предупредить аспирацию ( проникновение в дыхательные пути) крови и рвотных масс. Если нижняя челюсть не пострадала и имеется достаточное количество зубов на обеих челюстях, необходимо наложить пращевидную повязку, прижав нижнюю челюсть к верхней или выполнить иммобилизацию (обездвиживание) жёсткой подбородочной пращой [4] .
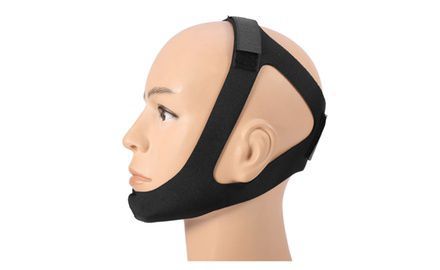
При рисках нарушения дыхания требуется немедленное введение воздуховода для сохранения проводимости дыхательных путей [1] . Кроме того, необходимо провести обезболивание и быструю транспортировку больного в специализированные медучреждения. Самое важное на этом этапе — сохранить жизнь и здоровье пациента.
Существует множество методов нехирургического лечения переломов верхней челюсти, например, разного типа повязки и наружные фиксации, которые в настоящее время практически не применяются.
Самым частым методом ортопедического лечения переломов является двучелюстное шинирование — наложение на зубные ряды шин-скоб с репозицией отломков и фиксацией прикуса в привычном для больного положении. Этот метод консервативен и малотравматичен, но в ряде случаев не позволяет получить хорошей фиксации фрагментов верхней челюсти, особенно при высоких и сложных переломах. В среднем при переломах верхней челюсти требуется обездвиживание и ограничение жевательной нагрузки на срок 4-5 недель.
Самым современным и адекватным методом лечения на данный момент является остеосинтез (фиксация титановыми накостными конструкциями) переломов верхней челюсти. Это хирургическое вмешательство, выполняемое из внутриротовых разрезов. При таком варианте лечения можно точно сопоставить и зафиксировать фрагменты для создания условий их сращения [7] .
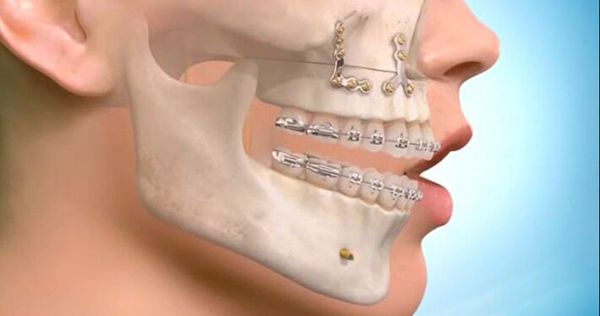
При лечении высоких переломов также используется коронарный доступ, который позволяет создать косметичный и широкий доступ к костям всей средней зоны лица и глазницам [5] . Своевременное выполнение остеосинтеза позволяет предотвратить поздние послеоперационные осложнения, облегчить реабилитацию пациента и ускорить сроки выздоровления.
Переломы с грубыми нарушениями целостности верхней челюсти и значительными смещениями отломков в сторону глотки рекомендуется лечить хирургическими методами. Однозначного мнения относительно других видов переломов нет — тактика диктуется состоянием больного и конкретной клинической ситуацией.
Стоит отметить, что очень важно постоянное ношение межчелюстной фиксации для плотного контакта фрагментов и исключения их подвижности, особенно под действием жевательной нагрузки [9] . Также необходимы качественная гигиена полости рта и наблюдение пациента у челюстно-лицевого хирурга
Восстановление после переломов занимает от четырёх до шести недель, в зависимости от характера перелома, особенностей организма пациента и метода лечения.
Пациенты с переломами верхней челюсти на ранних сроках должны питаться жидкой пищей, на самых поздних сроках — мягкой. Приём жёсткой пищи и активное жевание следует ограничить. Остальные рекомендации даются исходя из общесоматических и неврологических нарушений (постельный режим и т. д.).
Прогноз. Профилактика
Прогноз перелома верхней челюсти — относительно благоприятный. Самыми неприятными из осложнений, бесспорно, являются неврологические. Практически всегда эти осложнения связаны с несвоевременным обращением пациента за медицинской помощью или с отсутствием динамического наблюдения за пациентом.
Правильно подобранное и своевременно оказанное лечение, контроль пациентов в динамике — ключ к минимизации осложнений и благоприятной реабилитации пациентов.
Самая лучшая профилактика любых переломов челюстей — сведение к нулю возможных причин возникновения переломов и своевременность обращения пациента к доктору. Возможные осложнения лечения близки по сути к осложнениям самих переломов.
Рекомендация от хирурга: избегать ударов в область челюсти и пристёгиваться в автомобилях — уже на скорости 40 км/ч ударная сила может привести к перелому верхней челюсти.
Читайте также:


