Имплантация при переломе челюсти
Почему ломается нижняя челюсть?
Эксперты отмечают, что в подавляющем большинстве клинических случаев патология возникает из-за травм, полученных в обычной жизни. Это падения, удары. Получить повреждения можно поскользнувшись, занимаясь физическими нагрузками и травмоопасным спортом, в активных играх (у детей). Растет количество драк, бытовых конфликтов в состоянии алкогольного опьянения и под наркотическими препаратами, дорожно-транспортных происшествий, из-за которых люди получают перелом челюсти, как на фото. Некоторые сталкиваются с проблемой при несоблюдении производственной безопасности в цехах, при работе с тяжелой техникой и на высоте.
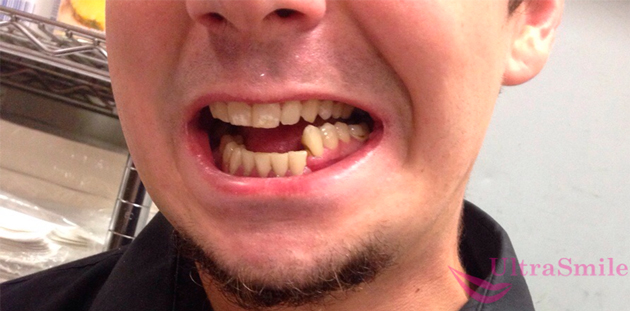
Так выглядит перелом нижней челюсти
Для многих становится неожиданностью тот факт, что перелом нижней челюсти можно получить, имея ряд стоматологических и хронических заболеваний. Как правило, вызывают подобную травму запущенные патологии, например, разросшаяся на корне зуба фолликулярная киста, остеомиелит. Постепенно разрушать костную ткань могут и онкологические опухоли, нарушение обмена веществ и остеопороз, в результате чего у пациента появляются симптомы перелома.
Согласно статистике, молодые мужчины (до 40 лет) такие травмы получают чаще, чем женщины. Мужской пол тяготеет к занятиям опасными видами спорта, работает на тяжелых производствах, чаще принимает участие в драках, имеет склонность к риску и агрессии.
Некоторые исследователи также утверждают, что в редких случаях повреждение можно получить при стоматологических манипуляциях, например, при удалении зуба в случае крайне низкой квалификации врача.
А может ли переломиться верхняя челюсть?
Может, но врачи признают, что это очень редкая ситуация. Благодаря анатомическим особенностям и отсутствию подвижности даже в сложнейших авариях верхняя челюсть зачастую остается целой. Однако специалисты также подчеркивают, что при повреждении верхней челюсти симптомы и последствия куда сильнее, они чаще приводят к смерти.
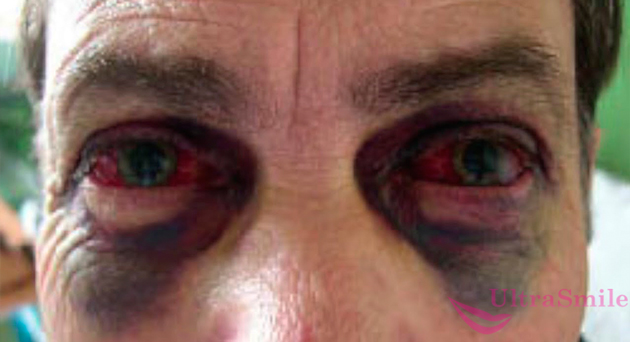
Перелом верхней челюсти намного серьезней и опасней чем нижней
Переломы у всех одинаковые или всегда разные?
Переломы челюсти могут быть совершенно разными, и самостоятельно определить, какой именно у вас, невозможно. Все зависит от характера травмы, направления силы, положения человека в момент воздействия травмирующего фактора. Диагноз можно поставить только на основании рентгена. Вот основные виды и классификации переломов:
- прямой и непрямой: в первом случае травмируется непосредственно та область, на которую было оказано воздействие. При непрямой травме повреждается не область воздействия, а расположенные рядом с ней ткани,
- косой, поперечный, продольный: все зависит от того, в каком направлении пойдет разлом челюстной кости,
- одиночный и множественный: разлом может быть всего один, но чаще всего их много,
- крупный и мелкий: если кость раскололась на несколько осколков, то речь идет о крупном переломе. Если осколков очень много, и они мелкие, то врачи диагностируют мелкий перелом,
- односторонний и двусторонний,
- открытый и закрытый: первый тип предполагает повреждение не только костной ткани, но слизистой, периодонта, зубов. Второй тип встречается значительно реже, при нем повреждается только костная ткань.
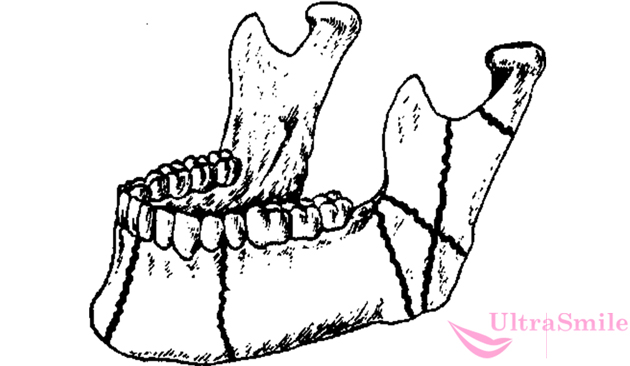
Переломы могут быть различными
Как можно понять, что у человека перелом челюсти?
Человек, у которого произошла такая серьезная травма, испытывает сильную боль, отдающую во всю голову. Из-за болевого шока можно потерять сознание или же испытывать сильное головокружение. Возможны тошнота и рвота. Становится невозможно открыть или, наоборот, закрыть рот, соответственно, в этом состоянии нельзя жевать, глотать, говорить, а иногда и дышать. Изо рта могут непроизвольно литься слюна и кровь.
Визуально заметно, что нижняя челюсть сместилась относительно верхней, появилась асимметрия лица. Сместился и нижний зубной ряд относительно верхнего. При открытых переломах челюсти некоторые зубы зачастую оказываются искривлены, выбиты, сломаны, они могут шататься, накреняться и выпадать.
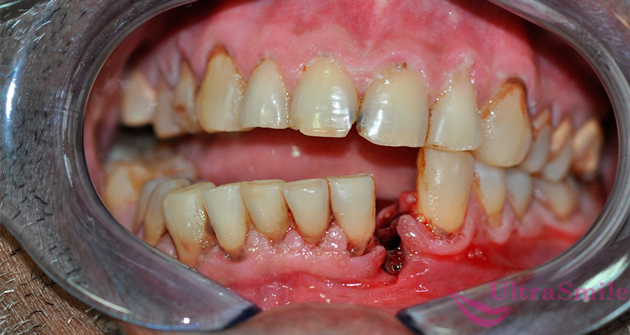
При такой травме зубной ряд смещается
Чуть позже человек с подобной травмой может почувствовать онемение в подбородочной области, что говорит, что в процессе пострадал тройничный нерв. Еще один яркий симптом, указывающий на проблему, – кровотечение не только изо рта, но и из носа, ушей. Естественно, у человека с подобной проблемой сложно не заметить синяки, гематомы, кровоподтеки, разные по характеру раны.
Перелом челюсти зачастую сопровождается другими травмами, повреждениями головы и тела, сотрясением мозга.
Можно ли помочь человеку с такой травмой самостоятельно?
Если ваш знакомый или близкий получил перелом челюсти, то единственно верное решение в этом случае – вызвать скорую помощь. Если человек находится в сознании, может глотать и дышать самостоятельно, то дайте ему сироп или предварительно растолченную таблетку обезболивающего, чтобы облегчить боль. Вы можете быстро доставить его в больницу на личном автотранспорте, но до этого надо постараться обездвижить поврежденную область с помощью повязки, фиксирующей нижнюю челюсть к верхней.
Зачастую люди, которые получают подобные травмы, теряют сознание. Многие перестают дышать, так как у них западает язык, а дыхательные пути забиваются сгустками крови и рвотными массами. В этом случае промедление и длительное отсутствие профессиональной медицинской помощи опасно, ведь без легочной реанимации и других мероприятий может развиться дыхательная недостаточность и летальный исход.
Как будет проводиться лечение?
Как лечат патологию и что для этого делают врачи? Сначала специалисты восстанавливают жизненно важные функции тела: дыхание, биение сердца. Сразу после поступления пациента в челюстно-лицевую хирургию необходимо остановить кровотечение и снять острый болевой синдром. Потом проводится тщательная диагностика состояния с помощью рентгена и определяется тип и характер травмы, ведь именно от этого будет зависеть, как лечить перелом нижней челюсти.
Существуют разные способы репозиции (сопоставления) и иммобилизации (закрепления) отломков. Есть консервативные (шинирование) и оперативные (прямой и непрямой остеосинтез). Все они позволяют собрать сломанную челюсть в единое целое.
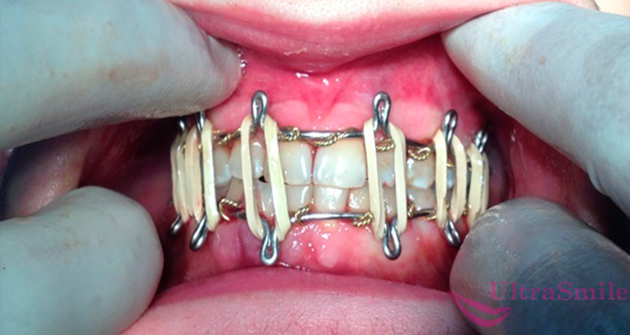
При консервативном лечении используется шинирование
Если по показаниям пациенту требуется оперативное вмешательство, то врачи действуют в такой последовательности: проводится антисептическая обработка, удаляются осколки и совмещаются между собой разломы. Скрепить фрагменты костной ткани помогают разные приспособления – внутрикостные спицы и винты, компрессионные аппараты, накостные металлические пластины. Затем проводится сшивание слизистых и наложение швов. Еще один обязательный этап – удаление зубов, находящихся в поврежденной области. После операции врачи устанавливают фиксирующую шину.
Консервативный метод предполагает установку лечебной шины. Как правило, это внутриротовая межчелюстная конструкция, которая крепится на зубах с помощью лигатурной проволоки.
Сколько времени будет заживать травма?
На вопрос, сколько заживает перелом челюсти, врачи отвечают, что в среднем реабилитация длится до 3 месяцев. Травма существенная, и только после первого месяца лечения пациенты начинают чувствовать облегчение. Во многом облегчение связано с тем, что через 21 день после операции происходит срастание отломков, и врачи снимают шину, но иногда это происходит и позже, только на 30–40 день.

В среднем реабилитация длится до 3 месяцев
Если не соблюдать рекомендаций врача, при хронических заболеваниях, нарушающих трофику тканей (например, сахарный диабет), процесс заживления может длиться на 2–4 недели дольше.
Ми, фрагмент отзыва с сайта otzovik.com
Что нужно делать в реабилитационный период?
Как ухаживать за полостью рта и чистить зубы во время ношения шины?
Часто пациентам ставят шину, которая стягивает верхний и нижний ряд зубов. Поэтому возникают сложности с ежедневным уходом за зубами и деснами. Однако поддерживать гигиену нужно, ведь ряд исследований 1 позволяет судить, что после ношения шин у многих пациентов возникают воспаления пародонта, а также кариес, если гигиена отсутствовала.
Гигиену можно проводить с помощью антисептических средств и ополаскивателей, которыми промывают полость рта. Для очищения зубов и лечебных конструкций необходимо купить щетку с мягкой щетиной и ершик. Рекомендуется также приобрести ирригатор, который поможет тщательно промывать полость рта от остатков пищи. Правда, пользоваться им можно не ранее, чем через 10 дней после операции, и только на самом щадящем режиме. Проводить ополаскивание и ирригацию необходимо до 8–10 раз в сутки.
Могут ли отломки срастись неправильно?
В 85% клинических случаев исход благоприятный, то есть наступает выздоровление. Но иногда (в 7% случаев) сломанная челюсть срастается не так, как надо. Врачи связывают это с тем, что пациент не следовал всем рекомендациям и нарушал режим. Это также может быть обусловлено неверно выбранной тактикой и методом лечения, плохой фиксацией отломков. Но неправильное сращение костей – это еще не самое опасное последствие или осложнение травмы. Иногда мучения пациента продолжаются и дальше, потому что у него развивается травматический остеомиелит.
При несвоевременном и неправильном лечении перелом может срастить неправильно
Остеомиелит – серьезное гнойно-инфекционное поражение костной ткани челюсти. Может возникнуть из-за нарушения асептики в момент проведения операции или после нее, при наличии во рту не удаленных и сломанных зубов, корней, кариеса, пульпита, периодонтита.
Такое заболевание, как остеомиелит, а также несвоевременное обращение за специализированной помощью может привести к формированию ложного сустава после заживления челюсти. Этот косметический дефект сильно портит эстетику лица и нарушает прикус, поэтому нуждается в коррекции с помощью хирургических манипуляций. Но патологии вполне удается избежать, если пациент получает весь необходимый объем медицинской помощи быстро и своевременно.
Notice: Undefined variable: post_id in /home/c/ch75405/public_html/wp-content/themes/UltraSmile/single-item.php on line 45
Notice: Undefined variable: full in /home/c/ch75405/public_html/wp-content/themes/UltraSmile/single-item.php on line 46

- Зоиров Т.Э., Бобамуратова Д.Т., Элназаров А.Т. Состояние гигиены и пародонта при лечении методом шинирования у больных с переломом челюсти // Вопросы науки и образования. – 2019.


- Пол: Мужской
- Город: Т


- Пол: Мужской
- Город: Т
Так было до удаления:
Вот панорама и снимки:








- Пол: Мужской
- Город: Санкт-Петербург
- Интересы: Хир. стоматология, имплантация.







- Пол: Мужской
- Город: Москва
Да, скорей всего получится поставить имплантаты более простым способом, нарастив только десну, но коронки, скорей всего, получатся длиннее, чем были и, наверное, с розовой керамической десной.
Это особо не видно, но, может быть, чуть сложнее с гигиеной. Хотя, учитывая ваш молодой возраст, может действительно имеет смысл сначала нарастить кость.


- Пол: Мужской
- Город: Т






- Пол: Мужской
- Город: Уфа
Весь вопрос в том, согласны ли Вы будете на компромиссное решение проблемы?
Если нарастить и кость, и десну, установить имплантаты в правильной позиции, то в последующем Вы будете относиться к коронкам на имплантатах как к своим зубам, без чрезмерного акцента к аспекту гигиены и контрольных осмотров у стоматолога.
Я за наращивание костной ткани.
Пластину можно снять в момент наращивания.
Сделать это можно и так:



- Пол: Мужской
- Город: Т






- Пол: Мужской
- Город: Уфа
Пластика десны это лоскут с неба, да. Как правило, её можно делать после интеграции иимплантатов.
На фото сэндвич-техника. Сверху аутокость, посередине животного происхождения.
Операцию можно проводить как под местной, так и общей анестезией.
Если делать по этой методике, как на фото, то после костной пластики через 4 месяца можно устанавливать имплантаты, еще 3 месяца на их интеграцию, затем пластика мягких тканей, через 1 месяц изготовление временных коронок.
Удалить 8 зуб можно как под местной, так и общей анестезией.








- Пол: Мужской
- Город: Нижний Новгород
- Интересы: Кулинария и стоматология
-
Вход Регистрация
- Главная →
- Новости и статьи по стоматологии →
- Хирургия →
- Нехирургическое лечение перелома нижней челюсти после имплантации: анализ клинического случая
Известно много осложнений хирургического этапа имплантологического лечения. К наиболее распространенным из них относятся инфицирование раны, образование гематомы, развитие кровотечения и боли. Долгосрочный прогноз имплантации зависит от объема кости в области установленных имплантатов. Ограниченные дефекты альвеолярного гребня можно устранить с помощью различных хирургических вмешательств, в том числе направленной тканевой регенерации. В литературе встречаются случаи перелома нижней челюсти после имплантации. В представленном клиническом случае лечение перелома провели нехирургическим методом.
Клинический случай
Пациентка 65 лет была направлена в клинику кафедры хирургической стоматологии и имплантологии Франкфуртского университета (Германия) для имплантологического лечения полной вторичной адентии.
На момент обращения пациентки зубы у нее отсутствовали в течение 20 лет. Пациентка предъявляла жалобы на неудовлетворительную фиксацию полного съемного протеза нижней челюсти. У нее отмечалась артериальная гипертензия, которая компенсировалась приемом лекарств. Кроме того, в течение последних 10 лет она выкуривает по 20 сигарет в день.
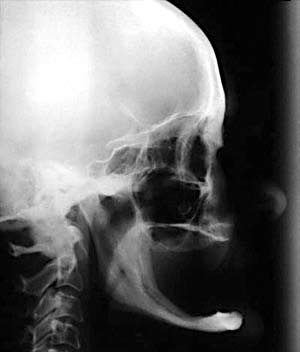
Клинические и рентгенологические данные указывают на значительную атрофию кости в переднем отделе нижней челюсти (Рис. 1). Была сделана панорамная рентгенограмма, а также прикусные снимки и рентгенограмма головы в боковой проекции (Рис. 2 и 3).
Рис. 1. Исходная клиническая картина
Рис. 2. Ортопантомограмма до лечения
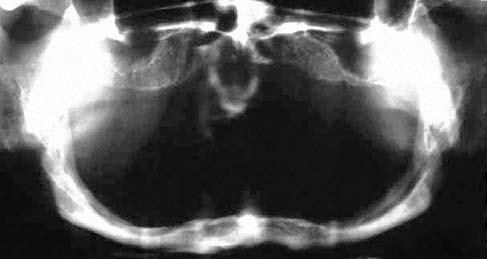
Рис. 3. Телерентгенограмма головы в боковой проекции. Отмечается значительная резорбция кости нижней
Хирургический протокол
Под инфильтрационной анестезией 4 % р–ром артикаина (Ульракаин ДС Форте, Авентиc; Ultracain DS Forte, Aventis) в переднем отделе нижней челюсти сформировали слизисто-надкостничный лоскут. Затем пределили положение левого и правого подбородочных отверстий и осторожно выделили нижнечелюстной нерв. В соответствии с рекомендованным хирургическим протоколом в области боковых резцов и клыков нижней челюсти установили четыре имплантата Анкилос (Б8 Фриадент; Ankylos, B8, Friadent) длиной 8 и диаметром 4,5 мм. Высокая плотность костной ткани потребовала нарезания резьбы в ложе имплантатов.
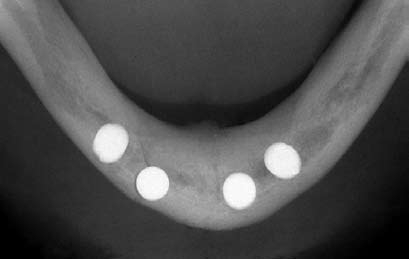
При установке имплантатов удалось достичь их высокой первичной стабильности. Лоскут ушили интерпроксимальными швами (шелк 4–0). Для определения уровня кости и положения имплантатов относительно подбородочных отверстий, сразу после операции сделали контрольную панорамную рентгенограмму (Рис. 4). Кроме того, для подтверждения правильного положения имплантатов и отсутствия переломов нижней челюсти сделали рентгенограмму в окклюзионной проекции (Рис. 5).
Рис. 4. На послеоперационной ортопантомограмме отмечается положение имплантатов
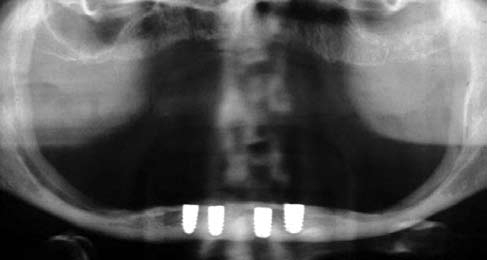
Рис. 5. Послеоперационная рентгенограмма в окклюзионной проекции также позволяет судить о положении имплантатов. Отмечается отсутствие перелома нижней челюсти
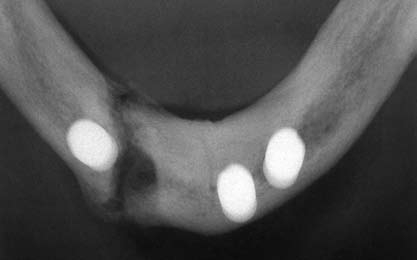
Заживление раны протекало без особенностей, однако примерно через 3 мес появились боль и отек в области левого центрального резца нижней челюсти. Под местной анестезией 4% р–ром артикаина (Ультракаин ДС Форте) провели раскрытие имплантатов. Имплантат в области центрального резца нижней челюсти был подвижен и его удалили (без снятия заглушки). Затем осторожно провели кюретаж ложа и ушили рану (шелк 4–0). В соответствии с протоколом, на остеоинтегрированные имплантаты установили абатменты и зафиксировали их с усилием 25 Н · см. Поскольку в процессе раскрытия имплантата пациентка испытывала стойкую боль, провели рентгенологическое исследование. На рентгенограмме в окклюзионной проекции в области удаленного имплантата отметили перелом нижней челюсти (Рис. 6).
Рис. 6. На рентгенограмме в окклюзионной проекции через 3 мес в области одного из имплантатов определяется перелом нижней челюсти
Лечение перелома
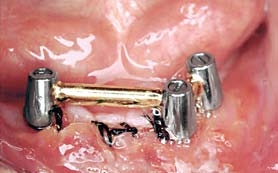
Пациентке рекомендовали принимать только мягкую и жидкую пищу в течение 2–3 мес и назначили антибактериальную терапию (клиндамицин 300 мг четыре раза в день). Для изготовления балки Долдера (Dolder) получили оттиск на уровне абатментов. На стороне перелома отсутствовала патологическая подвижность челюсти.
На следующий день из зуботехнической лаборатории получили готовую балку Долдера и зафиксировали ее винтами, шинировав три оставшихся имплантата (Рис. 7).
Рис. 7. После извлечения имплантата балкой Долдера объединили три оставшихся имплантата, таким образом шинировав нижнюю челюсть
После этого пациентке назначили даты контрольных осмотров. Через 4 мес клинические и рентгенологические данные указывали на сращение нижней челюсти. После снятия балки измерили стабильность каждого из трех имплантатов с помощью прибора Периотест (Periotest), показатели которого подтвердили удовлетворительную остеоинтеграцию (–5, –5 и –4). Через один год провели контрольное клиническое обследование и рентгенологическое исследование. Последний контрольный визит провели через 73 мес после операции. При этом сняли протез и балку, а затем измерили стабильность имплантатов с помощью прибора Периотест, показатели которого были удовлетворительными (–4, –7 и –5). Клинические и
рентгенологические признаки резорбции кости отсутствовали (Рис. 8 и 9).
Рис. 8. Через три года после изготовления протеза мягкие ткани находятся в хорошем состоянии
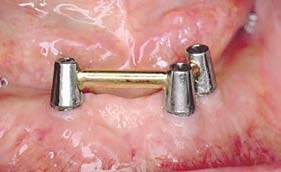
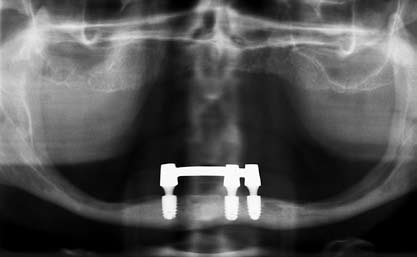
Рис. 9. Рентгенологическая картина через три года функционирования протеза
В литературе приведены случаи перелома нижней челюсти после имплантации. Основным методом лечения такого осложнения является остеосинтез. Laskin описывал нехирургический способ лечения перелома, связанного с установкой имплантатов. Пациенту рекомендовали употреблять только мягкую и протертую пищу, назначали антибиотикотерапию, а также теплые компрессы в проекции перелома. В представленном клиническом случае не отмечалось патологической подвижности нижней челюсти на стороне перелома и нарушений окклюзии.
Tolman и Keller привели ведение семи пациентов с переломами нижней челюсти в результате резорбции кости или травмы, связанной с имплантацией. Если линия перелома проходила через имплантат, то использовали консервативный вариант лечения. В выше рассмотренном клиническом случае балка Долдера, фиксированная на абатменты, обеспечила достаточную иммобилизацию и хорошие условия для срастания кости. Во избежание нарушения стабилизации челюсти в области перелома, пациентке рекомендовали употреблять мягкую пищу.
При переломах нижней челюсти с четырьмя или более имплантатами лечение можно проводить используя ортопедическую конструкцию (например, балку). В девяти из 11 случаев перелом нижней челюсти, связанный с имплантологическим лечением, возникал у женщин постклимактерическом возрасте.
Нехирургический протокол лечения переломов нижней челюсти можно применять у пациентов c остеопорозом или с выраженной резорбцией кости. В представленном клиническом случае продемонстрировано успешное лечение перелома нижней челюсти с использованием балки. Такой метод лечения можно считать альтернативой остеосинтезу.
И. Юань
врач стоматолог-хирург городской многопрофильной больницы № 2, отделение челюстно-лицевой хирургии; аспирант кафедры стоматологии детского возраста с курсом челюстно-лицевой хирургии С ПбГМУ им. акад. И. П. Павлова
В. Г. Аветикян
врач стоматолог-хирург высшей категории городской многопрофильной больницы № 2, отделение челюстно-лицевой хирургии; доцент кафедры стоматологии детского возраста с курсом челюстно-лицевой хирургии СПбГМУ им. акад. И. П. Павлова
Проблема травматизма челюстно-лицевой области, и, в частности, переломов нижней челюсти, является одной из актуальных в хирургической стоматологии [2]. До 97 % больных с травмой лицевого скелета имеют переломы нижней челюсти. При этом около 40 % из них осложняются различными гнойно-воспалительными процессами с последующим нарушением консолидации отломков [3].
Целью лечения больных с переломами нижней челюсти является создание условий для сращения отломков в правильном положении в возможно более короткие сроки. Лечение должно обеспечить полное восстановление функции нижней челюсти, а применяемые методы — надежную фиксацию отломков; минимально травмировать окружающие мягких ткани, не мешая восстановлению кровоснабжения; обеспечивать раннее функционирование; фиксирующие элементы должны быть простыми по конструкции и небольшого размера.
В настоящее время в клинической практике чаще проводится ортопедическое лечение. При переломе нижней челюсти для постоянной фиксации отломков используются проволочные назубные шины. Однако нельзя не учитывать ряд существенных недостатков назубного шинирования. В частности, возникают длительные нарушения функции ВНЧС, необходимы постоянное наблюдение и уход за шинами. Назубные шины теряют свою эффективность при недостаточном количестве зубов, так как не обеспечивают в этом случае адекватной иммобилизации. Шинирование зачастую не обеспечивает четкой репозиции костных отломков с последующей их устойчивой стабилизацией в правильном анатомическом положении. Все это в совокупности вызывает развитие известных осложнений и пролонгирование сроков реабилитации больных.
В связи с этим нами опробован способ щадящей иммобилизации, который позволил бы в ряде случаев отказаться от шинирования.
Работы по использованию ортодонтических мини-имплантатов как опоры для интермаксиллярного подвешивания ( мандибуло-максиллярная фиксация) в России не проводились. В настоящее время в России наиболее близким аналогом в решаемой задаче является методика наложения обвивных трансмаксиллярных швов, предложенная Г. А. Хацкевичем и В. Г. Аветикяном [1] (рис. 1—2).
В отличие от наложения обвивных трансмаксиллярных швов предлагаемая нами методика фиксации перелома нижней челюсти с помощью мини-имплантатов менее травматична, а благодаря возможности установки эластичной тяги легче переносится пациентами. При фиксации с использованием мини-имплантатов (интермаксиллярное подвешивание) отсутствует риск прорезывания проволочных лигатур и аспирации рвотных масс, являющихся следствием применения жесткой фиксации прикуса (рис. 3—4).
МАТЕРИАЛЫ И МЕТОДЫ ИССЛЕДОВАНИЯ
Методика щадящей иммобилизации — интермаксиллярное подвешивание с использованием мини-имплантатов и эластической тяги.
1. Непосредственно перед вмешательством полость рта обрабатывается 0,2%-ным раствором фурацилина.
2. В соответствии с результатами местного осмотра и ортопантомограммой определяют место оптимального введения мини-имплантатов (2 на верхней и 2 на нижней челюсти).
3. Установка мини-имплантатов выполняется под инфильтрационной анестезией на верхней и на нижней челюстях, по 1 мл раствора ультракаина (1:100000) в зоне операции.
4. Скальпелем делают мини-разрез (2 мм) до надкостницы в области установки мини-имплантата.
5. После разреза сверлом для установки мини-имплантатов фирмы Conmet формируется костное ложе между корнями зубов, перпендикулярно челюсти. Диаметр сверла — 1,2 мм, скорость вращения — 800 об./мин.
6. В созданное отверстие вводятся винтовые мини-имплантаты.
7. При переломах без смещения проводится установка эластичной тяги. При переломах со смещением осуществляется репозиция отломков нижней челюсти, после чего прикус фиксируется в привычном положении. В случае давления тяг на пародонт под них подкладывались кусочки латекса.
8. В случае использования мини-имплантатов для интермаксиллярного подвешивания при остеосинтезе осуществляется жесткая фиксация (проволока) для восстановления челюсти в привычном прикусе на период выполнения остеосинтеза (репозиция и иммобилизация смещенных отломков в зонах перелома). Эластическая фиксация устанавливается на следующий день.
9. Накладывается подбородочно-теменная эластическая повязка сроком на 3—5 недель в зависимости от локализации перелома.
10. По окончании операции больным назначается местная гипотермия на 2 часа и обезболивающие.
В основной группе (щадящий метод иммобилизации) — 19 пациентов — и группе сравнения (шинирование) — 12 пациентов — было проведено изучение гигиены полости рта (ИГФВ), состояния пародонта (РМА) и уровня провоспалительного цитокина (ИЛ-8). Обследование пациентов проводили в динамике лечения три раза: перед фиксацией, через 7 дней при выписке из больницы и через 30 дней или при снятии фиксирующих конструкций.
РЕЗУЛЬТАТЫ ИССЛЕДОВАНИЯ И ИХ ОБСУЖДЕНИЕ
Интермаксиллярное подвешивание ( мандибуло-максиллярная фиксация) при переломах нижней челюсти может выполняться как самостоятельный метод фиксации, так и в качестве вспомогательного при операции остеосинтеза.
Как самостоятельный метод мандибуло-максиллярная фиксация с помощью мини-имплантатов может применяться как альтернатива двухчелюстному шинированию в следующих случаях:
1) односторонние переломы без смещения или с незначительным смещением;
2) двусторонние переломы без смещения или с незначительным смещением;
3) перелом мыщелкового отростка без смещения или с незначительным смещением.
Как вспомогательный метод мандибуло-максиллярная фиксация с помощью мини-имплантатов может применяться в следующих случаях:
1) односторонние и двусторонние переломы со значительными смещениями и нарушением прикуса;
2) перелом мыщелкового отростка со смещением.
Противопоказания к установке мини-имплантатов аналогичны противопоказаниям к хирургическому лечению переломов нижней челюсти, в том числе категорический отказ пациента от консервативно-хирургического лечения.
Преимущества предложенного нами метода щадящей иммобилизации перед шинированием подтверждают не только более высокий уровень гигиены полости рта и менее выраженное воспаление, но и более благоприятная динамика про- и противовоспалительных цитокинов в процессе лечения.
Изучение ИГФВ в динамике показало, что через неделю при установке мини-имплантатов повышение ИГФВ менее значительно, чем у пациентов с шинированием, — с 2,0 ± 0,08 до 2,3 ± 0,09 балла (р t = 2,5) против с 2,2 ± 0,13 до 3,0 ± 0,18 балла (р t = 3,6). При заключительном обследовании установлено дальнейшее ухудшение уровня гигиены полости рта как у пациентов с мини-имплантатами, так и при шинировании, причем самая плохая гигиена отмечалась у пациентов, лечение которых проводилось с наложением назубных шин Тигерштедта, — 3,9 ± 0,19 против 2,6 ± 0,09 (при р 978
Читайте также:


