Физиотерапия при кисте челюсти

Периостит челюсти (в народе – флюс) – это воспалительный процесс, локализующийся в области надкостницы тех или иных отделов верхней и нижней челюсти. Более 5 % пациентов, обратившихся к стоматологу по поводу воспалительного заболевания органов полости рта, страдает именно им. В подавляющем большинстве случаев это острое воспаление, и лишь у 5 % больных оно характеризуется хроническим течением. Поскольку у 55-65 % больных патологический процесс локализуется именно в нижней челюсти, речь в нашей статье пойдет именно о нем. Но, конечно, причинные факторы, общие симптомы, принципы диагностики и лечения (в том числе и методики физиотерапии) при периоститах любой локализации практически аналогичны друг другу.
Виды периостита

Как было сказано выше, периостит нижней челюсти бывает острым и хроническим. Первый, в свою очередь, делится на серозный и гнойный (определяется характером отделяемого), второй – простым и оссифицирующим.
Пути проникновения инфекционного агента под надкостницу могут быть различны. В зависимости от этого периостит бывает:
- одонтогенным (причина болезни – воспалительный процесс в зубах);
- лимфогенным (инфекция распространяется под надкостницу с током лимфы);
- гематогенным (попадает с кровотоком);
- травматическим (возникает вследствие механического повреждения надкостницы – инфекция извне попадает непосредственно в очаг будущего воспалительного процесса, минуя крово-, лимфоток и другие ткани).
Если патологический процесс затрагивает только 1 или 2-3 зуба, это ограниченный периостит. А заболевание, охватывающее практически всю челюсть, называют диффузным. Эта классификация, как правило, касается гнойной формы патологии.
Причины и механизм развития
Периостит – это инфекционное заболевание. Причиной его являются те же микроорганизмы, которые вызывают болезни зубов, и их ассоциации (в частности, стрепто-, стафилококки, анаэробная и кишечная, грамотрицательные и грамположительные палочки).
В подавляющем большинстве случаев периостит нижней челюсти развивается на фоне какого-либо воспалительного заболевания зубов (хронический периодонтит, кариес, альвеолит, пародонтит, киста челюсти). При отсутствии лечения этих патологических состояний микроорганизмы по костным канальцам челюсти распространяются из области зуба под надкостницу.
Также периостит может стать следствием таких болезней, как острый или хронический тонзиллит, отит, ОРВИ и других. В этом случае инфекция попадает под надкостницу с крово- или лимфотоком.
При несоблюдении правил асептики и антисептики во время хирургических вмешательств на зубах, а также в результате травматических повреждений лица, челюсти и непосредственно зубов возникает травматический периостит.
Факторами, повышающими риск развития этой патологии, являются:
- переутомление;
- острые или хронические стрессы;
- переохлаждение;
- прием некоторых лекарственных препаратов (гормонов, цитостатиков);
- общие заболевания, снижающие иммунитет.
Экссудат из пораженных отделов зуба по гаверсовым каналам попадает под надкостницу. В этой области развивается острый воспалительный процесс – формируется поднадкостничный абсцесс. При хронической форме заболевания под надкостницей возникает вялотекущее воспаление, вследствие которого на поверхности челюсти формируется молодая костная ткань. Этот процесс может быть обратимым или же прогрессирует, образуя участки гиперостоза (костные наросты).
Клиническая картина
Течение периостита зависит от формы и распространенности заболевания, а также от индивидуальных особенностей иммунной системы больного.
При серозной форме болезни пациент предъявляет жалобы на отечность тканей лица, увеличение и болезненность подчелюстных и/или переднешейных лимфатических узлов (регионарный лимфаденит). Визуально в области поражения определяется покраснение слизистой оболочки и обнаруживается зуб, страдающий периодонтитом, кариесом или иным заболеванием.
Острый гнойный периостит характеризуется интенсивными болями в области поражения, часто – пульсирующими. Визуально определяется отечность (при поражении надкостницы нижней челюсти отек охватывает зону нижней губы и подбородок), покраснение (гиперемия) кожи над ней и сглаженность кожных складок. Регионарные лимфатические узлы увеличены и болезненны при прикосновениях к ним. Температура тела больного повышается до фебрильных значений (не менее 38 °С), также он отмечает общую слабость, недомогание, головную боль.
Патологический процесс прогрессирует, объем гнойного отделяемого под надкостницей увеличивается, формируется абсцесс. Все эти процессы сопровождаются нарастанием клинической симптоматики заболевания. Дальнейшее его течение имеет 2 пути: абсцесс вскрывается либо в полость рта или его преддверие (пространство между зубами и внутренней поверхностью губ – это благоприятный исход), либо в мягкие ткани, окружающие очаг поражения (формируется флегмона челюстно-лицевой области – это опасное состояние, требующее помощи челюстно-лицевого хирурга).
Принципы диагностики
Стоматолог выставляет диагноз на основании жалоб больного, данных анамнеза и жизни (боль в зубе, острое инфекционное заболевание, предшествовавшее появлению симптомов текущей патологии), а также учитывая результаты осмотра полости рта. При этом врач зачастую обнаруживает зуб, страдающий кариесом, периодонтитом или иным заболеванием, при постукивании по которому пациент ощущает интенсивную боль. Слизистая оболочка над очагом поражения отечна, покрасневшая (гиперемирована), под ней определяется уплотнение (воспалительный инфильтрат), резко болезненное при прикосновениях к нему, и положительный симптом флюктуации (колебания гнойных масс).
Чтобы уточнить диагноз, врач направляет пациента на рентгенографию пораженных зубов или участка челюсти. На снимке обнаруживается периодонтит, киста зуба или иная патология, а при хронической форме болезни – молодая костная ткань.
Некоторые иные заболевания полости рта характеризуются симптомами, напоминающими таковые при периостите. Врачу следует помнить о них, чтобы не ошибиться с диагнозом. Итак, при периостите нижней челюсти следует проводить дифференциальную диагностику с:
- острым или хроническим одонтогенным остеомиелитом нижней челюсти;
- острым воспалением слюнных желез;
- острым периодонтитом;
- флегмоной челюстно-лицевой области;
- острым воспалительным процессом в околоносовых пазухах;
- острым воспалением регионарных лимфатических узлов;
- опухолями или опухолеподобными заболеваниями кости.
Тактика лечения

Если периостит диагностирован на стадии серозного воспаления, зачастую удается обойтись консервативными методами лечения. Конечно, в первую очередь необходимо ликвидировать причину периостита – санировать пораженный зуб или иной очаг инфекции, а если зуб разрушен настолько, что уже не выполняет своих функций, то удалить его. После этого полость рта обрабатывают растворами антисептиков (Хлоргексидином, Фурацилином, перманганатом калия и другими), и процесс сходит на нет – больной выздоравливает.
При гнойном периостите все сложнее. В обязательном порядке стоматолог осуществляет хирургическое вмешательство — устраняет гнойник под надкостницей:
- область вокруг абсцесса инфильтрирует раствором анестетика (лидокаина или тримекаина);
- вскрывает гнойник;
- удаляет из него содержимое;
- обрабатывает полость антисептическими растворами и растворами протеолитических ферментов;
- устанавливает в рану дренаж (резиновую полоску, по которой из раны будет выходить наружу вновь образовавшаяся воспалительная жидкость);
- ушивает.
Параллельно он решает вопрос устранения причины периостита – определяет, санировать зуб или удалить его, и выполняет это.
После операции в зависимости от тяжести заболевания больному могут быть назначены такие лекарственные препараты:
- антибактериальная терапия (антибиотики широкого спектра действия, сульфаниламиды);
- обезболивающие и противовоспалительные средства (ибупрофен, нимесулид и прочие);
- антигистаминные средства (например, цетиризин);
- растворы антисептиков (Хлоргексидин, перекись водорода и другие) для полосканий полости рта;
- препараты, улучшающие иммунитет (экстракт эхинацеи, левамизол и другие);
- поливитаминные комплексы.
Все манипуляции, описанные выше, в подавляющем большинстве случаев проводятся в амбулаторном порядке – в условиях стоматологической поликлиники, и госпитализации не требуют.
Физиотерапия
Чтобы предупредить распространение воспалительного процесса на близлежащие ткани, то есть ограничить его, а также с целью обезболивания и ускорения процесса образования поднадкостничного абсцесса при периостите, может быть использовано физиолечение. Назначают его уже на следующий день после оперативного вмешательства. Для этого предварительно удаляют дренаж из раны, а после физиопроцедуры – обрабатывают ее раствором антисептика и снова устанавливают дренаж.
Наиболее широкое применение получили:
- флюктуоризация (активный электрод располагают непосредственно на ране, а пассивный – на коже над инфильтратом; в первый сеанс воздействуют недолго – 8 минут, в последующие сеансы время экспозиции увеличивают до 12-15 минут; проводят такие процедуры 1 раз в день курсом в 8-10 сеансов);
- гальванизация (этот метод физиолечения сменяет предыдущий на этапе заживления раны, когда она уже покрылась эпителием; он улучшает процессы обмена веществ в тканях, предотвращая образование грубого рубца; электроды располагают так же, как и при проведении флюктуоризации, воздействуют до 20 минут 1 раз в 1-2 дня курсом в 3-5 процедур);
- УВЧ-терапия (ее применяют вместе с флюктуоризацией, если имеет место сильный отек мягких тканей лица, шеи, области уха и глаза; размер пластин подбирают индивидуально, в зависимости от размеров отека, располагают их на 0.5-2 см над раной; продолжительность воздействия – 8-10 минут);
- облучение ультрафиолетовыми лучами (назначают его тяжелым, ослабленным больным с высокой температурой тела; применяют лучи интегрального спектра; в начале курса лечения доза излучения составляет 2-3 биодозы, в конце – 6-8 биодоз; процедуры проводят каждый день курсом в 5-6 сеансов);
- ультразвуковая терапия (если на месте операционной раны остается грубый рубец и уплотнение, используют этот метод лечения в непрерывном режиме; продолжительность сеанса – 6-8 минут; курс лечения включает в себя до 10 процедур);
- теплолечение, а именно – аппликации парафина (применяют параллельно с ультразвуковой терапией при ее неэффективности как самостоятельной процедуры или же в особо тяжелых случаях; улучшает в области воздействия микроциркуляцию, активизирует процессы обмена веществ, что способствует рассасыванию инфильтрата и смягчению рубцовой ткани).
Конечно, все физиопроцедуры назначают с учетом общих противопоказаний.
Заключение
Периостит нижней челюсти – это воспалительный процесс серозной или (чаще) гнойной природы, локализующийся в области надкостницы этой кости. Более чем в 95 % случаев он возникает на фоне инфекционных заболеваний зубов. Гной из первичного очага распространяется под надкостницу и накапливается там, формируя абсцесс. При отсутствии на данном этапе лечения он может расплавить кость и распространиться в окружающие ее мягкие ткани – образуется флегмона челюстно-лицевой области, требующая неотложной помощи челюстно-лицевого хирурга. Чтобы не допустить ее формирование, следует при первых симптомах периостита обратиться за помощью к стоматологу за консультацией и лечением. Оно зависит от формы и стадии патологического процесса и может включать в себя хирургическое вмешательство (вскрытие гнойника), прием медикаментозных средств (антибиотиков, сульфаниламидов, НПВС, противоаллергических, иммуномодулирующих и общеукрепляющих препаратов), полоскания полости рта растворами антисептиков, физиотерапию. Методики последней помогают в короткий срок устранить воспаление, обезболить, активизируют процессы обмена веществ в очаге поражения, способствуя заживлению раны.
Чтобы не допустить развитие периостита нижней челюсти, следует внимательно относиться к здоровью полости рта – уделять внимание ее гигиене, своевременно лечить зубы, не допуская хронизации их заболеваний. При таком подходе это крайне неприятное заболевание наверняка обойдет вас стороной.
Познавательный видеоролик о периостите:
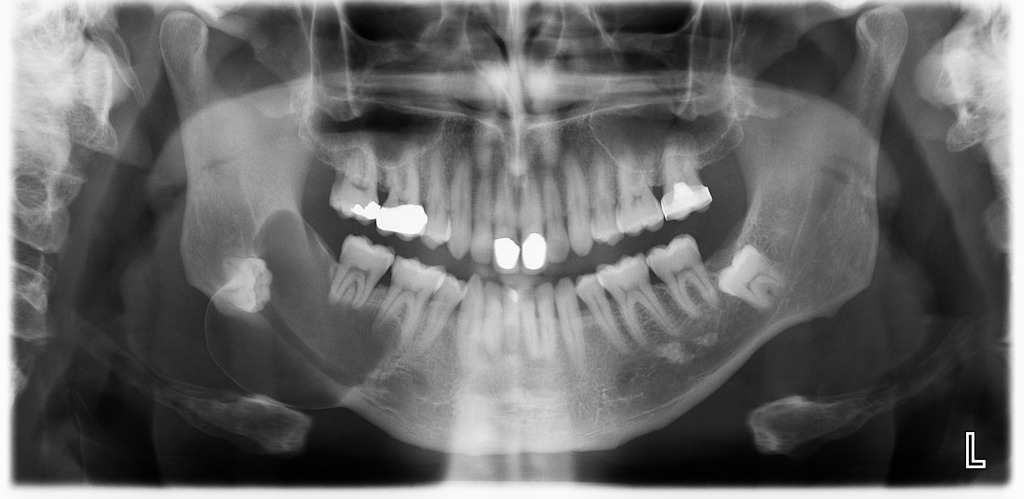
Киста нижней челюсти представляет собой образование доброкачественного характера, которое состоит из фиброзной ткани и наполнено жидкостью. Она является наиболее распространенной патологией костной ткани, лечить ее домашними или народными методами бесполезно. Важно обращаться к стоматологу при возникновении первых симптомов, так как это позволит предупредить рост образования и развитие разнообразных негативных последствий и осложнений.

Описание
Киста нижней челюсти является новообразованием. Внешне она выглядит как мешочек, окруженный фиброзной тканью, внутри которого происходит накопление гнойного экссудата. Несмотря на то что киста считается доброкачественным образованием, устранять ее следует как можно быстрее так как она может вызывать ощутимый дискомфорт и провоцировать развитие других патологических состояний.
На фото кисту нижней челюсти бывает трудно разглядеть.
Причины возникновения
Основными факторами, провоцирующими развитие недуга, являются следующие.
- Стоматологические патологические изменения в твердых тканях – не пролеченный своевременно кариес может привести к распространению инфекции на периодонт посредством корневых ходов. При попадании в мягкие ткани болезнетворные микроорганизмы провоцируют возникновение патологических образований. К данной группе факторов также можно отнести ошибки врачей, допущенные, к примеру, при пломбировании поврежденных каналов зуба.
- Развитие воспалительных процессов в окружающих органах – заболевания десен, гаймориты и прочее. При воспалении инфекционные агенты быстро проникают в ткань костей из носовых, гайморовых пазух. Если у пациента понижен иммунитет, инфекция может распространяться даже из тех очагов воспаления, которые удалены от ротовой полости.
- Повреждения травматического характера первое время клинически не проявляются. Полость патологического характера может возникать от попыток грызть орехи, открывать зубами бутылки, перелома, ушиба, удара, постоянного воздействия протеза или не обточенного края зубной коронки.
- Самым редким фактором возникновения кисты зуба нижней челюсти является порок развития, врожденная аномалия.

Главные провоцирующие факторы
Если обобщить все указанные факторы, то их можно свести к двум основным – снижение защитных свойств полости рта, иммунитета в результате ослабления общего здоровья либо резкое повышение активности болезнетворной флоры. Развитию кисты может способствовать также элементарное несоблюдение правил гигиены.
Группа риска
Группы риска не существует – данному заболеванию могут подвергаться пациенты всех возрастных групп и обоих полов. Киста на нижней челюсти может возникать у детей, подростков, взрослых пациентов и пациентов в пожилом возрасте.
Симптоматика
Киста нижней челюсти может не проявлять себя клиническими симптомами в течение длительного времени. Признаки патологии становятся заметными при увеличении образования, развитии воспалительного процесса, ухудшении состояния. Основными признаками кисты являются:
- появление болевых ощущений;
- покраснение десен;
- возникновение отечности в мягких тканях;
- образование гнойных скоплений;
- повышение температуры тела;
- появление общих симптомов недомогания – слабости, усталости, головной боли, сонливости;
- деформация челюстных костей;
- опухание челюсти;
- появление гайморита, обострение его симптомов.
Симптомы кисты нижней челюсти не должны остаться незамеченными.
Иные признаки
В некоторых случаях отмечается изменение цвета зуба, возникновение дискомфортного ощущения при жевании. В каждом из указанных случаев важно немедленно обращаться к стоматологу, который сможет уточнить диагноз и назначить лечебные мероприятия. Если патология находится в запущенном состоянии, не исключено появление свищей, отекание лица, расшатывание здоровых зубов и прочее.
Разновидности челюстных кист
Клинически патология проявляется по-разному в зависимости от того, какую форму имеет образование, насколько оно распространено, какие имеет размеры, каковы причины инфицирования. Кисты нижней челюсти принято классифицировать следующим образом.
- Первичная (примордиальная) киста. Другое название такого образования – кератокиста. Данная разновидность кисты представляет собой патологический рост восьмого моляра (зуба мудрости). Киста может быть однокамерной и многокамерной, даже после ее удаления могут развиваться рецидивы. Внутри образования присутствует не только гнойное содержимое, но и крошки твердых тканей.
- Радикулярная киста нижней челюсти. Такая форма новообразования встречается чаще всего и диагностируется в 80 % всех случаев. Нередко ее можно обнаружить на верхней челюсти, однако она может располагаться и на нижней челюсти. Процесс возникновения кисты начинается с затянувшегося воспалительного процесса в мягких тканях, расположенных около зуба. Под воздействием защитных сил организма вокруг очага воспаления формируется капсула из фиброзной ткани. В результате образование прекращает свое распространение на ближайшие ткани, внутри него начинает накапливаться гнойное содержимое. С течением времени киста пускает сетевидные отростки, прорастающие в окружающие ткани. Такое разрастание, как правило, приводит к перерождению кисты в злокачественную опухоль, находящуюся в челюстной кости. Такая специфика развития характерна только для радикулярной кисты нижней челюсти.
- Ретромолярная. Развивается в результате затянувшегося хронического воспаления, возникшего как ответ на сложное прорезывание. Довольно часто ретромолярная киста локализуется в районе восьмых моляров, для которых характерны такие сложности.
- Неодонтогенная (носоальвеолярная) киста. Располагается в небно-носовом канале, над передними резцами на верхней челюсти. Внешне выглядит как прикорневая киста, однако имеет определенные особенности, обусловленные расположением.
- Фолликулярная киста нижней челюсти. Представляет собой образование, похожее на еще не прорезавшийся зуб. Внутри кисты может находиться зачаток или уже сформированный зуб.
- Аневризмальная киста. Редкая разновидность образования, поражающего нижнюю челюсть. Внутри кисты присутствует кровь или красноватая жидкость. Единственная причина, провоцирующая развитие такой кисты – гормональные нарушения в том числе сопровождающие период полового созревания. С течением времени киста растет, вызывая деформацию челюстных костей.
- Травматическая. Возникает впоследствии механической травмы, неудачного использования стоматологических инструментов, удара. Киста может не проявлять себя клиническими симптомами, поэтому обнаруживают ее, как правило, при проведении профилактического осмотра.
- Резидуальная. Возникает в результате неудачного изъятия зуба, может представлять собой осложнение после хирургического вмешательства.

Одонтогенные и неодонтогенные
Чаще всего эпителиальный слой внутри образования разрушается. Поэтому специалисты подразделяют все кисты на одонтогенные и неодонтогенные. Первые развиваются в результате патологий костной ткани, вторые к деснам и зубам не относятся и возникают в результате развития процесса воспаления в лицевых костях. Неодонтогенные кисты часто развиваются у новорожденных, фактором их возникновения служит генетическое нарушение.
Существуют и другие виды кистозных образований, к примеру, эпидермоидная киста в ротовой полости. Однако, несмотря на то что такая киста располагается в области челюсти, она является кожным заболеванием и костную ткань не затрагивает.
В каких случаях показано удаление кисты зуба нижней челюсти?
Терапия
В случаях, когда образование имеет небольшой размер (до 3 мм), его называют гранулемой. Некоторое время такие образования должны находиться под наблюдением врача. Лечение кисты нижней челюсти показано только в том случае, если гранулема начинает увеличиваться в размерах. Основными методами терапии кистозных образований являются следующие.
- Манипуляции терапевтического характера. Специалисты назначают промывания корневых каналов, в которые затем вводятся лекарственные препараты, и цементирование тканей. Под воздействием лекарственных средств происходит уплотнение и нейтрализация кистозного образования. Терапевтическое лечение может применяться только в тех случаях, когда киста имеет радикулярную форму и размер не более 0,8 см.
- Все другие методы предполагают проведение хирургического вмешательства. Цистэктомия представляет собой операцию по удалению инфекционного очага и прилежащих тканей, подвергшихся поражению.
- Цистотомия является наиболее популярным методом удаления кисты нижней челюсти, который позволяет сохранить зуб. При цистомии происходит удаление передней стенки опухоли и выскабливание всего патологического содержимого.
- Пластическая цистэктомия представляет собой процедуру, аналогичную простой цистэктомии. Основное отличие – мягкие ткани после удаления новообразования не ушиваются. Данный способ хирургического вмешательства используется, как правило, при запущенных состояниях, сопровождаемых осложнениями.
- Двухфазная операция при кисте нижней челюсти. Является более сложной процедурой, которую назначают исключительно в самых сложных случаях. В процессе операции хирург пытается максимально сохранить неповрежденные зубы и ткани, удалив при этом инфекционный очаг. Двухфазная операция включает в себя цистэктомию и цистомию, которые проводят в определенном порядке.
- Удаление кисты вместе с зубом. Такой способ используется в основном тогда, когда киста локализуется в зоне восьмого моляра.
- Если патология приводит к развитию остеомиелита, пациенту показано более серьезное вмешательство, при котором происходит вскрытие инфицированного участка и тщательное выскабливание разрушенных тканей и гноя.
Осложнения
При возникновении вопроса о необходимости терапии кистозных образований следует учитывать, что патология может спровоцировать развитие серьезных осложнений, среди которых:
- потеря зубов;
- возникновение свищей;
- развитие остеомиелита;
- перерождение образований в опухоли злокачественного характера;
- появление гнойных образований;
- возникновение флегмоны на шее, лице;
- переломы челюсти;
- воспалительный процесс в надкостнице;
- расшатывание здоровых зубов, расположенных в непосредственной близости с инфекционным очагом.
Психологические проблемы
Важно также помнить, что преждевременная потеря большого количества зубов может провоцировать у пациента развитие не только физиологических, но и психологических проблем. Именно поэтому не следует игнорировать возникшее образования и его минимальные проявления.

Профилактика развития патологии
Предотвратить развитие патологии можно путем соблюдения определенных профилактических правил:
- важно ежедневно качественно чистить зубы;
- следует периодически проводить профессиональную чистку зубов от зубного камня и налета;
- необходимо своевременно обращаться к стоматологу, если возникают какие-либо неприятные симптомы или боль;
- профилактические осмотры у стоматолога, проводимые два раза в год, позволят обнаружить патологические изменения на самых ранних стадиях развития;
- важно соблюдать правила питания, употреблять разнообразные продукты, насыщенные различными витаминами, минералами, содержащими большие количества фтора, кальция.
Следует помнить, что только своевременное диагностирование заболевания и терапия в соответствии с рекомендациями специалиста позволят предотвратить развитие нежелательных последствий.
Стоматологическая клиника ИМПЛАНТ-ЦЕНТР
Физиотерапия в стоматологии – это процедуры с использованием токов разной частоты, света, УВЧ и других физических воздействий для лечения. Чаще всего физиотерапия в стоматологии применяется для лечения воспалений и заболеваний десен, а также для восстановления после хирургических операций.
Показания и противопоказания
У физиотерапии в стоматологии есть свои показания и противопоказания, как и у любой другой процедуры. Показание указывают на то, что есть необходимость в физиотерапии, а вот подбор метода осуществляется уже в зависимости от того, что именно требуется вылечить. Противопоказания же иногда являются относительными – они могут быть применимы только к одному методу. В любом случае, требуется консультация специалиста.
- Гингивит;
- Стоматит;
- Пульпит;
- Боли при поражениях тройничного нерва;
- Флюороз;
- Сиалоаденит;
- Постпломбировочные боли;
- Глоссалгия;
- Параличи и парезы тканей полости рта;
- Пародонтит;
- Пародонтоз;
- Периодонтит;
- Посттравматическое состояние;
- Альвеолит;
- Патологии лицевых нервов;
- Артрит ВНЧС;
- Гематомы;
- Обморожения;
- Различные поражения слизистой полости рта;
- Гнойные и воспалительные заболевания.
- Новообразования в полости рта;
- Открытые кровотечения;
- Незафиксированные переломы;
- Металлические конструкции в будущей области воздействия;
- Гнойные процессы при отсутствии оттока содержимого;
- Некоторые хронические заболевания в стадии обострения;
- Болезни крови;
- Острые заболевания;
- Беременность;
- Системная красная волчанка (только для УФ облучения).
Электротерапия
В стоматологии активно используются сразу несколько видов токов:
- ДДТ;
- СМТ;
- Гальванический ток;
- Токи Д`Арсонваля;
- ЧЭНС;
- Флюктуирующие токи.
Электротерапия проводится при помощи свинцовых, прорезиненных или других электродов со специальными прокладками, смоченными водой. Иногда прокладки пропитывают лекарственными веществами – тогда процедура называется электрофорезом. Электроды накладывают на разные места в зависимости от показаний: на язык, десны, проекцию слюнных желез или верхнечелюстных пазух, губы, кожу щек и т.п.
При электрофорезе в ткани полости рта при помощи тока вводят различные препараты:
- Йод;
- Витамины;
- Новокаин для обезболивания;
- Кальций;
- Лидокаин;
- Никотиновую кислоту.
Электротерапия применяется при различных показаниях, она весьма эффективна при отеке языка, а также язвах и ранах на слизистой полости рта.
Электромагнитные поля
Терапия ультравысокочастотными токами в стоматологии осуществляется при помощи малых конденсаторных пластин. Их располагают продольно на расстоянии 1-2 сантиметров от кожи пациента и подают на них ток до слабого ощущения пациентом тепла.
УВЧ особенно противопоказана при гнойных воспалительных процессах, остеомиелите и обморожении тканей.
Сверхвысокочастотные токи, или микроволновая терапия, позволяет прогреть ткани на глубину в несколько сантиметров.
УВЧ и СВЧ улучшают кровоснабжение и трофику тканей, стимулируют иммунитет, снимают воспаление и оказывают антиаллергическое действие, а также способствуют выработке гормонов.
Помимо всего прочего, УВЧ и СВЧ эффективны при наличии в тканях вялотекущих воспалительных процессов.
Фототерапия
Фототерапия в стоматологии делится на несколько направлений:
- Лазеротерапия как физиопроцедура осуществляется в инфракрасном и красном диапазоне на слизистую рта и десен. Весьма эффективна магнитолазерная терапия, совмещающая в себе положительные качества лазерной и магнитной методик. Лазерная терапия показана при лимфадените, язвенном гингивите и ранах и язвенных поражениях слизистой губ и рта;
- Инфракрасная терапия хорошо помогает при различных хронических воспалениях, посттравматических состояниях, обморожениях и ожогах, а также для стимуляции вялотекущих процессов;
- Ультрафиолетовое излучение оказывает антибактериальное действие, благодаря чему ее применяют при язвах, рожистом воспалении и гнойно-инфекционных патологиях.
Магнитотерапия
При помощи магнитного поля можно эффективно бороться с отечностью тканей и восстанавливать их после травм и оперативных вмешательств. Также магнитное излучение стимулирует регенерацию в тканях, понижает интенсивность воспалительных процессов и помогает рассасывать инфильтраты.
Ультразвуковая терапия
При помощи ультразвука можно вводить различные препараты, например, анальгетики, хондроксид или гидрокортизон. Эта процедура называется фонофорезом, и ее обычно проводят на язык, десны, челюстной аппарат и проекцию ВНЧС и верхнечелюстных пазух.
Теплолечение
Для теплолечения в стоматологии применяют парафиновые, озокеритовые и грязевые аппликации при контрактуре ВНЧС, распыляют озокерит или парафин на кожу лица в область язвы или раны, а также делают грязевые аппликации на слизистую рта. Все это способствует ускоренному заживлению.
Массаж
Чтобы улучшить кровообращение в деснах в стоматологии применяют специальный лечебный массаж мягкой зубной щеткой или пальцами, причем эту физиопроцедуру можно делать и в домашних условиях. Также в последнее время стоматологи часто рекомендуют гидромассаж струей воды.
Преимущества и недостатки физиотерапии в стоматологии
Физиотерапия в стоматологии, несомненно, обладает целым рядом преимуществ. При помощи физиопроцедур можно:
- Улучшить кровоснабжение;
- Усилить метаболизм;
- Снять болевой синдром;
- Подготовить ткани к оперативному вмешательству;
- Восстановить слизистую после операции или травм;
- Быстрее избавиться от гематом и воспалительных инфильтратов;
- Смягчить или полностью устранить рубцовые изменения;
- Нормализовать мышечный тонус и нервную проводимость;
- И т. д.
Однако не стоит считать физиотерапию панацеей, ведь, как предупреждают ведущие стоматологи, у нее есть и несколько недостатков:
- Самое главное – это помнить, что физиотерапия не может выступать как основное лечение. Ее можно применять только в комплексе с другими лечебными мероприятиями, так как эффективность у физиопроцедур недостаточно высокая;
- Оборудования для физиотерапии зачастую дорогое, из-за чего не все клиники могут его себе позволить, а стоимость физиотерапевтического лечения часто слишком высока;
- При применении физиотерапии важно тщательно учитывать все противопоказания, чтобы не нанести здоровью еще больший вред.
Мнение специалистов-стоматологов о физиотерапии
Стоматологи уверены – при помощи физиолечения можно за максимально короткие сроки добиться нужного терапевтического эффекта, при этом минимизировав для пациента все возможные риски. У физиотерапии нет побочных эффектов, и иногда она позволяет обойтись совсем без медикаментов, то есть без оказания на организм общего влияния. Кроме того, физиотерапия хорошо подходит пациентам практически любого возраста лишь с небольшими ограничениями.
Современная стоматологическая физиотерапия располагается огромным арсеналом различных лечебных средств, методик и аппаратов, которые постоянно совершенствуются, расширяя спектр показаний.
Но, к сожалению, есть у физиотерапии и негативный фактор, который кроется в самих врачах-стоматологах. Зачастую стоматологи просто не успевают за развитием физиотерапии, и часто используют устаревшие материалы и оборудование. А иногда врачи просто не понимают специфику физиотерапии в челюстно-лицевой области, у которой есть две важные особенности:
- Поскольку воздействие идет на шею и лицо, то кроме местных реакций нужно учитывать и общие рефлекторные сдвиги;
- Так как требуются внутриполостные воздействия, для физиотерапии в стоматологии нужна соответствующая аппаратура, особые электроды и несколько специфические методики.
Читайте также:


